El descanso nocturno de los pacientes ingresados en una Unidad de Cuidados Intensivos puede sufrir interrupciones debido a los múltiples factores presentes en este tipo de unidades, además de las ligadas al propio proceso de enfermedad. Hay evidencia de que el sueño en estas unidades puede mejorar.
El objetivo de este trabajo fue describir las percepciones de los pacientes con relación al sueño nocturno.
MetodologíaEstudio descriptivo prospectivo en una Unidad de Cuidados Intensivos de un hospital universitario de nivel terciario. Se estudió el sueño en 125 pacientes. Se recogieron variables sociodemográficas y datos de la historia clínica. Se utilizó el cuestionario del sueño de Richards-Campbell de 5ítems para valorar la percepción del sueño. Además, se añadió un cuestionario con 9 preguntas sobre factores descritos en la literatura que pueden influir en el sueño para que el paciente graduase la influencia de los mismos.
ResultadosEl patrón de sueño/descanso de los pacientes ingresados en nuestra unidad se caracterizó por ser un sueño de profundidad media, con ligeros despertares, y con facilidad para conciliarlo. El valor medio de la escala de sueño de Richards-Campbell fue de 52,92mm. Los factores que significativamente influyeron en el sueño fueron: el dolor (p = 0,009), la preocupación/nerviosismo (p = 0,01), las voces del personal (p = 0,033), los ruidos de los monitores/alarmas/aparatos (p = 0,047) y la vía periférica (p = 0,036).
ConclusiónLa percepción del sueño nocturno de nuestros pacientes fue regular. Optimizar la pauta de analgesia, aclarar cualquier duda o preocupación, minimizar el ruido ambiental y el generado por las voces del personal, podría mejorar la calidad del sueño.
Patients’ sleep can be disturbed during their stay in an Intensive Care Unit. Many factors can explain this disturbance, both within the ICU environment and caused by patients’ illnesses. There is evidence that patients’ sleep can be improved within ICUs. The aim of this study is to describe patients¿ perceptions of a night's sleep and develop a care plan that promotes a night's sleep.
MethodologyA prospective descriptive study was performed in the ICU of a training hospital. The sleep of 125 patients was explored. Sociodemographic and clinical variables were collected from patients’ medical records. The 5-item Richards-Campbell Sleep Questionnaire was utilised to assess patients’ perception of a night's sleep. In addition, an ad-hoc 9-item questionnaire was developed which included factors that can affect sleep according to the literature. Patients had to grade the level of interference of those factors with their night's sleep.
ResultsThe sleep of patients in our Intensive Care Unit was moderately deep, with light arousals and ease in falling sleep again. The average value on the Richards-Campbell Sleep Questionnaire was 52.92mm. The factors that significantly interfered with sleep were: pain (P=0.009), worries/anxiety (P=.01), staff voices (P=0.033), alarm/medical devices sounds (P=0.047) and peripheral intravenous lines (P=.036).
ConclusionsOur patients’ perception of a night's sleep in the ICU was fair. Optimising pain management, answering questions or worries, minimizing background noise and voices have the potential to improve sleep quality.
Este estudio pretende conocer la calidad del sueño en los pacientes de nuestra Unidad de Cuidados Intensivos y qué factores son modificables. Conociendo los factores influyentes en el sueño, se puede establecer cuidados que mejoren la calidad del mismo.
¿Qué se conoce?El sueño es una necesidad básica y la alteración del mismo es común en las unidades de Cuidados Intensivos, tanto en cantidad como en calidad. Se caracteriza por ser de peor calidad, fragmentado, con aumento del periodo ligero (etapa uno N-REM), disminución de los periodos profundos (etapa 3y 4N-REM) y del periodo REM, con aumento de despertares e interrupciones frecuentes. Esto conlleva que el sueño en las unidades de Cuidados Intensivos no sea reparador. Numerosos estudios contemplan los factores tanto extrínsecos como intrínsecos que influyen en la perturbación del sueño, siendo algunos de ellos susceptibles de mejora.
Implicaciones del estudioEste estudio ha permitido detectar cuáles son los factores más influyentes para nuestros pacientes con el fin de incidir sobre ellos. Identificar cuáles son los factores que principalmente interrumpen y dificultan el sueño de los pacientes es el primer paso para intentar aplicar medidas correctoras, que según nuestros resultados deberían ser: explicar la necesidad y la finalidad de los catéteres que precisa el paciente así como su retirada precoz, optimizar la pauta de analgesia, informar al paciente de la vigilancia continua y solventar todas las dudas y preocupaciones, bajar la intensidad de las alarmas o suprimir aquellas que no sean estrictamente necesarias, ofrecer tapones, cerrar las puertas de los boxes y disminuir el tono de voz del personal de noche.
Conocer las causas por las que el sueño de nuestros pacientes está alterado y cómo contribuir a su cuidado nos ayuda a profundizar en la importancia de esta necesidad básica y su impacto en el paciente crítico, siendo necesaria la sensibilización y formación del equipo multidisciplinar.
El sueño es una necesidad básica para el mantenimiento de la salud y la recuperación de la enfermedad, considerándose un aspecto fundamental en la restauración tanto física como psicológica del organismo1-3. Tiene 3funciones fundamentales: restauradora, protectora y de reorganización funcional de los circuitos neuronales4.
Fisiológicamente, se distinguen 2fases de sueño: REM o sueño activo, que suele ocupar el 20% del total del sueño, y N-REM o sueño tranquilo, que ocupa el 80% restante. Dentro del sueño N-REM existen 4etapas5-8:
- –
Etapa 1: transición entre vigilia y sueño (sueño ligero).
- –
Etapa 2: inicio de sueño propiamente dicho que se caracteriza por aumento del umbral del despertar (fase intermedia).
- –
Etapas 3y 4: corresponden al sueño profundo.
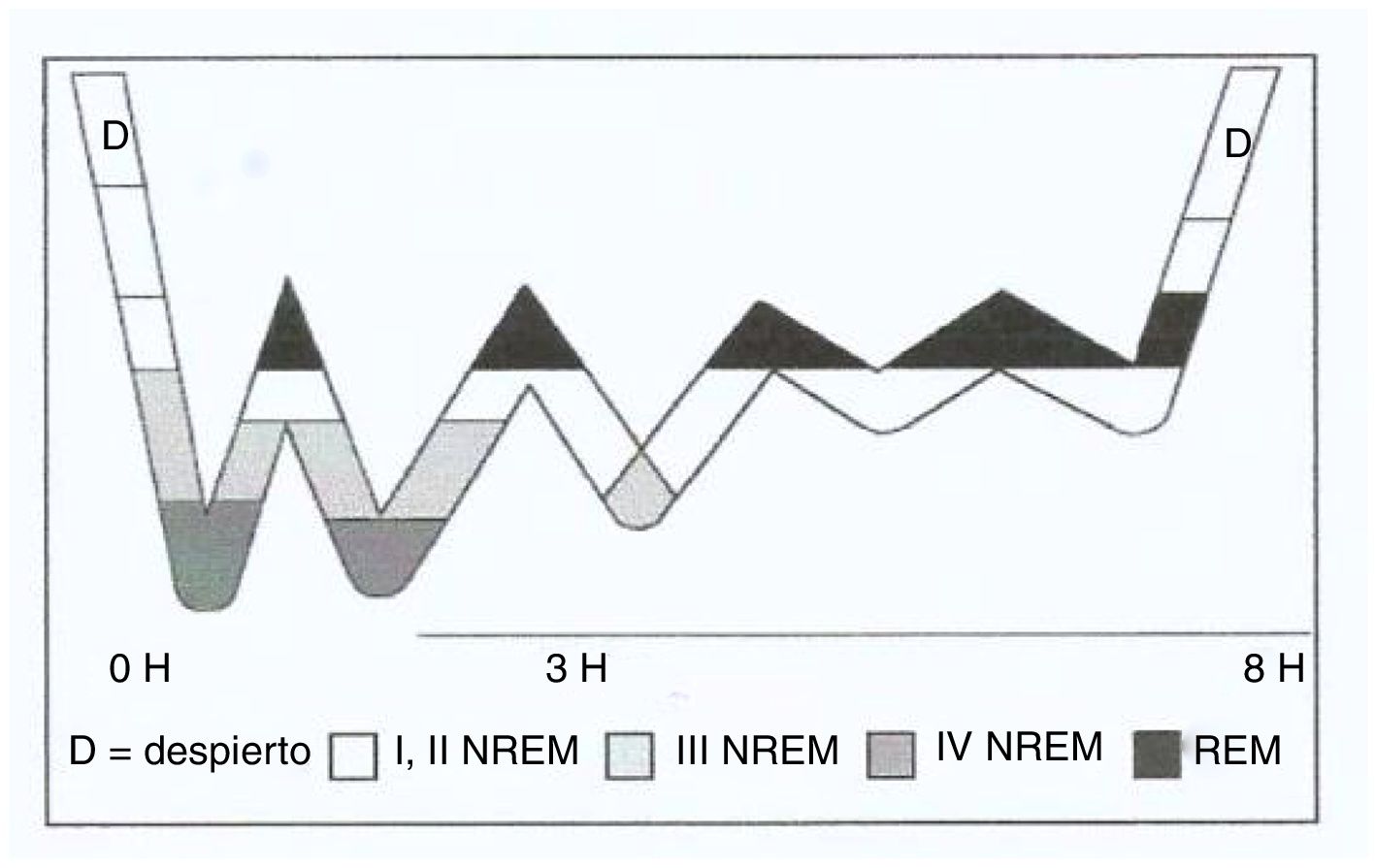
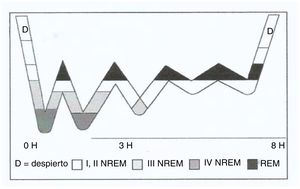
El inicio del sueño comienza por la etapa 1 N-REM hasta llegar a la 4, volviendo nuevamente a la 3, y de esta a la etapa 2, para posteriormente entrar en el sueño REM. Este ciclo dura aproximadamente 90 min y se repite en 2ocasiones consecutivas; en los ciclos siguientes van desapareciendo progresivamente las etapas 4y 3 N-REM, a la vez que aumenta el periodo REM (fig. 1). Durante una noche de sueño ininterrumpido de 8h se pueden producir de 4a 6ciclos. Si el individuo logra alcanzar todas las fases del sueño, se considera que ha conseguido un «sueño reparador»9.
Hipnograma del sueño del adulto.
Fuente: Nicolás et al.9.
Sabemos que durante el sueño se produce una depleción del tono vascular periférico y de la mayor parte de las funciones vegetativas, disminuyendo así un 10 y un 30% la presión arterial, la frecuencia respiratoria y el metabolismo basal, claves en el proceso de control y recuperación del paciente crítico4. Una pobre calidad del sueño se asocia a alteraciones de la función inmunológica, favorece el delirio, disminuye los niveles de energía y altera las funciones cognitiva, respiratoria, cardíaca y endocrina1,10-12. Además, produce disminución o alteración de la atención, el rendimiento psicomotor disminuido, el cambio en el estado de ánimo, la somnolencia diurna, la fatiga, la agitación, la desorientación y la irritabilidad7.
La necesidad de sueño constituye un problema importante en los pacientes ingresados en las unidades de críticos. Entre las causas que pueden alterar el sueño, se encuentran los factores ambientales o extrínsecos como el ruido (alarmas, teléfonos, conversaciones), las intervenciones del personal (actividades enfermeras programadas cada hora incluso durante el periodo nocturno) y la luz ambiental que dificulta la orientación entre el día y la noche dando lugar a alteraciones del ritmo circadiano. Por otro lado, los factores intrínsecos, como el dolor, la incomodidad, el bienestar y la preocupación3,10,13-17, son otras de las causas que pueden alterar el sueño.
El sueño en la Unidad de Cuidados Intensivos (UCI) se caracteriza por ser de peor calidad, fragmentado, con aumento del periodo ligero (etapa 1 N-REM), disminución de los periodos profundos (etapa 3y 4N-REM) y del periodo REM, con aumento de despertares e interrupciones frecuentes2,8-10,15,16,18. Esto conlleva que el sueño en la UCI no sea reparador.
La elevada prevalencia de los trastornos del sueño en las UCI ha dado lugar al desarrollo de instrumentos con la intención de diagnosticar este tipo de problemas. Podemos distinguir entre una valoración objetiva o subjetiva del sueño. La polisomnografía o la actigrafía forman parte de la valoración objetiva, sin embargo, son técnicas muy costosas y requieren personal cualificado para la interpretación de los resultados. Por otro lado, podemos disponer de la valoración subjetiva que la enfermera del turno de noche realiza y registra diariamente en el plan de cuidados, y la del propio paciente mediante escalas, como, por ejemplo, la escala se sueño de Richards-Campbell, que mide la percepción que los pacientes tienen de cómo han dormido19.
Es importante conocer los factores que alteran el sueño y contribuir a su disminución. Por todo ello, los profesionales de la salud, debemos promover y mejorar la calidad y cantidad de sueño favoreciendo así el bienestar del paciente.
ObjetivoDescribir las percepciones de los pacientes ingresados en la UCI con relación al sueño nocturno.
MetodologíaEste estudio descriptivo, prospectivo y observacional se llevó a cabo en una UCI polivalente, de 12 camas, donde ingresan anualmente entre 1.000 y 1.200 pacientes, en torno al 80% quirúrgicos. El tipo de cirugía que con mayor frecuencia ingresa en la unidad es: cirugía cardíaca y vascular, abdominal, torácica y neuroquirúgica. Esta UCI pertenece a un hospital privado universitario de nivel terciario, de 300 camas. El estudio se llevó a cabo en el periodo comprendido entre noviembre del 2016 y febrero del 2017.
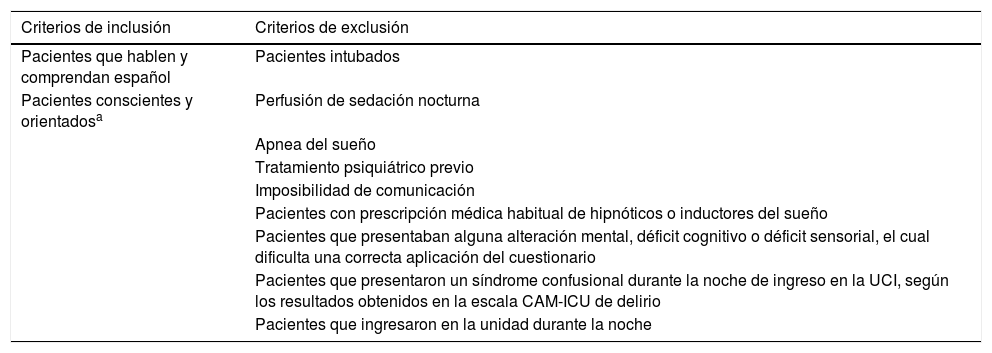
La muestra de conveniencia estuvo formada por 125 pacientes. Los criterios de inclusión y exclusión para la selección de la muestra se presentan en la tabla 1.
Criterios de inclusión y exclusión
| Criterios de inclusión | Criterios de exclusión |
|---|---|
| Pacientes que hablen y comprendan español | Pacientes intubados |
| Pacientes conscientes y orientadosa | Perfusión de sedación nocturna |
| Apnea del sueño | |
| Tratamiento psiquiátrico previo | |
| Imposibilidad de comunicación | |
| Pacientes con prescripción médica habitual de hipnóticos o inductores del sueño | |
| Pacientes que presentaban alguna alteración mental, déficit cognitivo o déficit sensorial, el cual dificulta una correcta aplicación del cuestionario | |
| Pacientes que presentaron un síndrome confusional durante la noche de ingreso en la UCI, según los resultados obtenidos en la escala CAM-ICU de delirio | |
| Pacientes que ingresaron en la unidad durante la noche |
CAM-ICU: Confusion Assessment Method for the Intensive Care Unit; UCI: Unidad de Cuidados Intensivos.
El periodo de sueño nocturno se consideró desde las 23h hasta las 7h de la mañana siguiente. Se determinó este horario debido a que todos los pacientes, a las 22h, tienen cuidados programados, como fisioterapia respiratoria, medidas de comodidad, bienestar, etc.
La unidad consta de 12 camas distribuidas en boxes independientes, acristalados con puertas automáticas y ventanas exteriores que proporcionan luz natural por el día, siendo el fluorescente el tipo de iluminación empleada cuando la luz natural es insuficiente y en el resto de zonas de la unidad. Se facilita la presencia de la familia a través de un horario abierto (de 11 a 14h y de 17 a 21h) y un contacto telefónico las 24h del día.
Instrumentos utilizados para la recogida de datosEl equipo investigador elaboró un documento que constaba de 3 apartados:
- 1.
Datos de la historia clínica del paciente y del plan de cuidados informatizado.
- •
Edad, sexo, días de estancia en la UCI, motivo de ingreso.
- •
Presencia de catéteres, drenajes, sondas, oxigenoterapia, heridas, medias de compresión neumática, sistemas de inmovilización, diálisis continua, asistencia circulatoria (balón de contrapulsación intraaórtico, oxigenación por membrana extracorpórea), traqueotomía (aspiración de secreciones).
- •
Cuidados realizados durante la noche, bien programados o solicitados por el propio paciente, así como la frecuencia de la realización de los mismos. Los cuidados registrados fueron: cambios posturales, cura de heridas, úlceras y drenajes, toma de presión arterial no invasiva, glucemias capilares, realización de sondaje nasogástrico o vesical y canulación de vías vasculares.
- •
Tratamiento farmacológico nocturno (inductores de sueño, hipnóticos y relajantes musculares que no se administraron en perfusión continua, para evitar sesgos en las respuestas; y todo tipo de analgésicos).
- 2.
Escala de sueño de Richards-Campbell (RCSQ) traducida al español9 para conocer la percepción subjetiva del sueño de los pacientes (fig. 2). Consta de 5ítems construidos sobre una escala análoga visual. Cada uno de los 5ítems del cuestionario explora un área de sueño de las 5que se reflejan en los estudios de polisomnografía (profundidad, rapidez en quedarse dormido, número de despertares, porcentaje de tiempo despierto, calidad y percepción del sueño total). Las puntuaciones para cada ítem las señala el paciente en una regla graduada de 100mm, siendo el rango de 0mm (peor sueño) a 100mm (óptimo sueño). La puntuación total de la escala se calcula dividiendo la suma de las puntuaciones de los ítems entre 5.Se trata de un test validado con una alta fiabilidad y validez interna (alfa de Cronbach de 0,90 para ambas estimaciones), tal y como señalan los autores del mismo19. Su aplicabilidad ya ha sido probada en la población de cuidados intensivos, quedando demostrada la utilidad de la misma9,19.Al igual que otros autores9,20, hemos considerado que el sueño había sido malo si los pacientes obtenían puntuaciones entre 0 y 33mm, regular de 34 a 66mm y bueno de 67 hasta 100mm.
- 3.
Cuestionario autoelaborado que consta de 9 preguntas sobre los factores descritos en la literatura que más influyen en el sueño (fig. 3). El paciente graduaba cada factor en una escala de 0 a 100mm, siendo 0 el valor que menos afectaba en el sueño y 100 el que más repercusión tenía.Una vez obtenida la puntuación, se distribuye en rangos numéricos para asociarlos a interpretaciones cualitativas, de manera que las puntuaciones de 0 a 33mm reflejan que el factor estudiado ha influido poco en el sueño, por encima de 33 y hasta 66mm, la influencia es media y con puntuaciones superiores a 66mm hemos considerado que el influjo es máximo.
La recogida de datos la llevó a cabo el equipo investigador durante 4 meses con cada uno de los pacientes que podían ser incluidos y durante todos los días de su estancia en la UCI. Se les explicó el objetivo y la importancia del estudio y se solicitó su participación. En el caso de que dieran su libre consentimiento, un miembro del equipo investigador recogía los datos del plan de cuidados informatizado, cumplimentaba junto con el paciente la escala de RCSQ y el cuestionario de 9 preguntas, asegurándose de que cada ítem o pregunta era bien comprendido. Todo el proceso se realizó en las primeras horas de la mañana (de 8 a 10h), para que el paciente no perdiera la objetividad del sueño nocturno.
Análisis de datosPara el análisis de los datos cuantitativos se utilizó estadística descriptiva e inferencial. Los valores se expresaron como media ± error estándar de la media (EEM) y el intervalo de confianza del 95%, y las variables categóricas como frecuencias absolutas. Para analizar las diferencias entre 2grupos, se realizó el test t de Student para muestras no pareadas, siempre que se demostrara la normalidad (test de Shapiro-Wilks); en caso contrario, se empleó un test no paramétrico (test de U de Mann-Whitney). Las variables categóricas se estudiaron mediante el test de la chi cuadrado o el test exacto de Fisher. Se consideró la presencia de diferencias estadísticamente significativas cuando la p fuera menor de 0,05. El análisis estadístico se realizó utilizando el programa estadístico SPSS (versión 20.0).
Consideraciones éticasA todos los participantes se les garantizó el anonimato, la completa confidencialidad de los datos, así como la destrucción de los cuestionarios al finalizar la investigación. El consentimiento de los pacientes fue verbal. Se obtuvo la aprobación del comité de ética del hospital para su realización y la autorización para acceder a la historia clínica informatizada de los pacientes utilizando esos datos exclusivamente para este estudio.
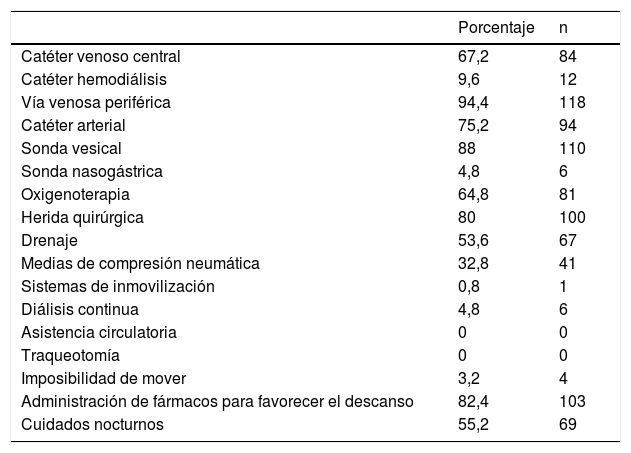
ResultadosLa muestra estuvo formada por 125 pacientes, el 68% hombres y el 32% mujeres. El 72,8% tenía más de 60 años, el 25,6% entre 41 y 59 años, y el 1,6% de los pacientes tenían entre 17 y 40 años. La estancia en la unidad fue inferior a 48 h en el 71,2% de los pacientes, un 13,6% estuvo entre 48 y 72h y un 15,2% más de 72 h. El motivo de ingreso fue por intervención quirúrgica en un 77,6% y por causa médica un 22,4%. El porcentaje de pacientes que presentaron catéteres, drenajes, heridas y otras técnicas que pudieran ser subjetivas de alterar el sueño se muestra en la (tabla 2).
Distribución de pacientes según la presencia de catéteres, drenajes, etc. (n = 125)
| Porcentaje | n | |
|---|---|---|
| Catéter venoso central | 67,2 | 84 |
| Catéter hemodiálisis | 9,6 | 12 |
| Vía venosa periférica | 94,4 | 118 |
| Catéter arterial | 75,2 | 94 |
| Sonda vesical | 88 | 110 |
| Sonda nasogástrica | 4,8 | 6 |
| Oxigenoterapia | 64,8 | 81 |
| Herida quirúrgica | 80 | 100 |
| Drenaje | 53,6 | 67 |
| Medias de compresión neumática | 32,8 | 41 |
| Sistemas de inmovilización | 0,8 | 1 |
| Diálisis continua | 4,8 | 6 |
| Asistencia circulatoria | 0 | 0 |
| Traqueotomía | 0 | 0 |
| Imposibilidad de mover | 3,2 | 4 |
| Administración de fármacos para favorecer el descanso | 82,4 | 103 |
| Cuidados nocturnos | 55,2 | 69 |
La puntuación total media del sueño obtenida en el cuestionario de Richards Campbell fue de 52,93mm ± 2,44. El análisis de cada ítem por separado se muestra en la (tabla 3). De los 125 pacientes, el 40% ha dormido bien, el 35% ha dormido regular y el 25%, mal.
Puntuaciones obtenidas en el cuestionario Richards-Campbell (n = 125)
| Ítem | Media | EEM | Intervalo confianza del 95% |
|---|---|---|---|
| Su sueño la pasada noche fue: sueño profundo/sueño ligero (profundidad del sueño) | 50 | 2,51 | 45,02-54,98 |
| La noche pasada la primera vez que se durmió: se quedó dormido casi de inmediato/no consiguió quedarse dormido (rapidez al quedarse dormido) | 55,56 | 3,25 | 49,12-62,00 |
| La pasada noche: apenas se despertó/estuvo toda la noche despierto (número de despertares) | 52,48 | 2,60 | 47,33-57,63 |
| La pasada noche cuando se despertó: se volvió a dormir de inmediato/no pudo volver a dormirse (porcentaje de tiempo despierto) | 53,12 | 2,95 | 47,27-58,97 |
| La pasada noche: ha dormido bien/ha dormido mal (calidad y percepción del sueño total) | 53,48 | 2,96 | 47,61-59,35 |
| Puntuación total | 52,93 | 2,44 | 48,10-57,76 |
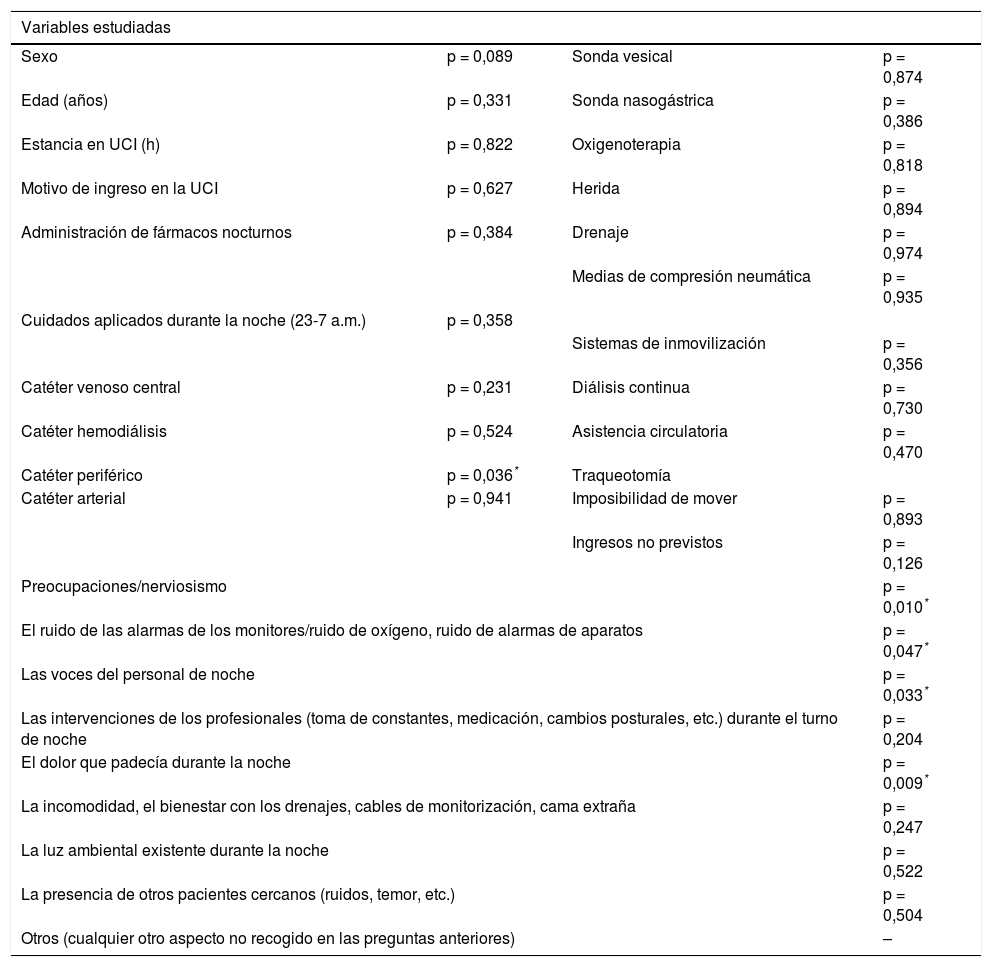
Cuando comparamos la edad, el sexo, los días de estancia y el motivo de ingreso de los pacientes con las puntuaciones obtenidas en el cuestionario de RCSQ, no se encontraron diferencias estadísticamente significativas (tabla 4).
Variables estudiadas y significación estadística
| Variables estudiadas | |||
|---|---|---|---|
| Sexo | p = 0,089 | Sonda vesical | p = 0,874 |
| Edad (años) | p = 0,331 | Sonda nasogástrica | p = 0,386 |
| Estancia en UCI (h) | p = 0,822 | Oxigenoterapia | p = 0,818 |
| Motivo de ingreso en la UCI | p = 0,627 | Herida | p = 0,894 |
| Administración de fármacos nocturnos | p = 0,384 | Drenaje | p = 0,974 |
| Medias de compresión neumática | p = 0,935 | ||
| Cuidados aplicados durante la noche (23-7 a.m.) | p = 0,358 | ||
| Sistemas de inmovilización | p = 0,356 | ||
| Catéter venoso central | p = 0,231 | Diálisis continua | p = 0,730 |
| Catéter hemodiálisis | p = 0,524 | Asistencia circulatoria | p = 0,470 |
| Catéter periférico | p = 0,036* | Traqueotomía | |
| Catéter arterial | p = 0,941 | Imposibilidad de mover | p = 0,893 |
| Ingresos no previstos | p = 0,126 | ||
| Preocupaciones/nerviosismo | p = 0,010* | ||
| El ruido de las alarmas de los monitores/ruido de oxígeno, ruido de alarmas de aparatos | p = 0,047* | ||
| Las voces del personal de noche | p = 0,033* | ||
| Las intervenciones de los profesionales (toma de constantes, medicación, cambios posturales, etc.) durante el turno de noche | p = 0,204 | ||
| El dolor que padecía durante la noche | p = 0,009* | ||
| La incomodidad, el bienestar con los drenajes, cables de monitorización, cama extraña | p = 0,247 | ||
| La luz ambiental existente durante la noche | p = 0,522 | ||
| La presencia de otros pacientes cercanos (ruidos, temor, etc.) | p = 0,504 | ||
| Otros (cualquier otro aspecto no recogido en las preguntas anteriores) | – | ||
Al analizar si la presencia de heridas, drenajes, catéteres, etc. interfirió en la calidad del sueño, no se obtuvieron diferencias estadísticamente significativas salvo en la vía periférica (p = 0,036, χ2 = 6,66) (tabla 4). Los pacientes que no llevaban vía periférica durmieron mejor que los que sí la tenían. Con relación a la aplicación de cuidados nocturnos, tampoco se encontraron diferencias estadísticamente significativas ni en la realización, ni en la frecuencia de los mismos (tabla 5).
Cuando se estudió si la calidad del sueño se vio afectada por la toma o no de medicación para dormir/mejorar la comodidad, el bienestar del paciente, no se encontró asociación entre ambas variables (tabla 4), obteniéndose peores puntuaciones en la escala de RCSQ en los pacientes a los que se les administró benzodiacepinas (BZP) u opiáceos. La puntuación media de los pacientes que recibieron BZP fue de 49,24mm ± 4,69 frente a 54,04mm ± 2,8 de los que no lo recibieron. Con relación a los opiáceos, los pacientes a los que no se administraron tuvieron 54,17mm ± 2,6 frente a 47,14mm ± 6,27 que sí.
El análisis de los ítems recogidos en el cuestionario reveló que tanto la preocupación/nerviosismo del paciente, el dolor que este acusa, como el ruido del entorno o las voces del personal influyeron significativamente sobre el mismo. Mientras que el 23% de los pacientes que durmieron mal refirieron haber estado muy nerviosos o preocupados, el 84% de los pacientes que durmieron bien no mostraron preocupación o nerviosismo (p = 0,010, χ2 = 13,35). Por otro lado, durmieron mal el 50% de los pacientes que reflejaron que el dolor les influyó mucho en su sueño, frente al 20% que respondió que los condicionó poco (p = 0,009, χ2 = 13,57). Con relación a las voces del personal, mientras que el 100% de los pacientes que contestaron que les afectó mucho durmió mal, únicamente no tuvo buena calidad de sueño el 22% que comentaron que las voces les molestaron poco (p = 0,033, χ2 = 10,47). Finalmente, el ruido ambiente condicionó la calidad del sueño, en tanto y en cuanto durmieron mal el 47% de los pacientes que contestaron que el ruido les influyó mucho en el sueño, frente al 21% que durmiendo mal reflejaron que este influyó poco (p = 0,047, χ2 = 9,64). No se encontraron diferencias estadísticamente significativas con las intervenciones del personal, la incomodidad, el bienestar con los drenajes, etc., la luz ambiental y la presencia de otros pacientes (tabla 4).
DiscusiónDespués de analizar los resultados obtenidos, podemos afirmar que el patrón de sueño/descanso de los pacientes ingresados en nuestra UCI se caracteriza por ser un sueño de profundidad media, con ligeros despertares, y con facilidad para conciliarlo. El valor medio de la escala RCSQ fue de 52,92mm. Nicolás et al.9, en un estudio anterior realizado en la misma unidad, obtiene similares puntuaciones (51,42mm) excepto en la frecuencia de despertares, que en su caso fue mayor (42,08mm). Esto puede ser debido a que la estructura de la unidad era diferente. En el primer estudio, los boxes no eran individuales, carecían de puerta y la separación entre ellos era únicamente una cortina. Además, el control estaba en medio de la unidad y abierto al resto de boxes, con lo que las alarmas, los teléfonos, las luces y las voces del personal eran más evidentes. Tineo et al. en 20118 obtienen resultados parejos, aunque la frecuencia de despertares es menor. Persson Waye et al.21, en su estudio para mejorar el sonido ambiental en una UCI y analizar sus consecuencias en el sueño, llegan a conclusiones semejantes, aunque utilizan como método la polisomnografía. En cambio, Aitken et al1, Achury-Saldaña et al6 y Frisk y Nordström20 tuvieron una puntuación total en la RCSQ menor (46mm, 41mm y 45,5mm, respectivamente) y un patrón de sueño ligero con despertares frecuentes y dificultad para conciliarlo. Sin embargo, un estudio realizado por Kamdar et al. en 201222 obtiene puntuaciones superiores (57mm). Esto puede deberse a que se introdujeron diferentes intervenciones para mejorar el sueño (bajar las luces, cerrar las puertas, etc.) en el momento del estudio. Iriarte Ramos23 y Richards et al.19 también obtienen puntuaciones mayores (56,85mm y 60,19mm, respectivamente).
La literatura señala que la edad influye negativamente tanto en la calidad como en la cantidad del sueño. A medida que las personas envejecen, el tiempo para conciliarlo aumenta y los despertares se hacen más frecuentes24. Nuestro estudio no encuentra asociación estadística con relación a la edad. Este resultado es similar al obtenido por Frisk y Nordström20, Nicolás et al.9, Tineo et al.8, Iriarte Ramos23 y Gómez2. En cambio, Achury-Saldaña et al.6 obtienen que los pacientes de mayor edad duermen peor, dato contrario al obtenido por Bihari et al.17, que afirman que los pacientes mayores de 65 años duermen mejor en la UCI que los pacientes jóvenes.
Respecto al sexo de los pacientes, tampoco hay relación estadística, al igual que en la literatura revisada2,6,9,23, a excepción del hallazgo de Bihari et al.17, quienes exponen que las mujeres tienen mejor percepción del sueño conforme aumentan en edad.
Con relación a los días de estancia, no hay diferencias estadísticas en la percepción del sueño. Nuestros resultados son similar a los encontrados en la bibliografía17,23.
Al analizar el motivo de ingreso (médico o quirúrgico), no hemos encontrado diferencias estadísticamente significativas. Este resultado es similar al obtenido por Iriarte Ramos23, Bihari et al.17 y Calvete et al.25. Algunos autores26,27 señalan que, independientemente del motivo de ingreso, la enfermedad conlleva estados de estrés fisiológico y emocional que influyen considerablemente en la cantidad y calidad del sueño, debido a que la persona experimenta miedo e incertidumbre, por un sentimiento de amenaza a la vida.
Cuando se relaciona la presencia de vías, drenajes, herida, etc. con el sueño, solo encontramos asociación entre la calidad del sueño del paciente y la presencia de vía periférica. Este resultado contrasta con los encontrados en la literatura. Iriarte Ramos23 en su investigación obtiene que la calidad del sueño del paciente está influida por la presencia de vías centrales, arteriales, sonda nasogástrica, sonda vesical y drenajes torácicos. En cambio, no encuentra asociación entre la vía periférica y el sueño. Calvete et al.25 obtienen diferencias significativas con algunas técnicas y procedimientos (catéteres intravenosos y sonda nasogástrica) cuando comparan la percepción de los pacientes ingresados en distintas ubicaciones dentro de la misma unidad. Ayllón et al.28, en su estudio para conocer los factores ambientales desencadenantes de estrés en los pacientes en la UCI, encuentran que la presencia de tubos en la nariz o la boca, mascarilla de oxígeno, tener la movilidad limitada y los cuidados que se proporcionan a otros pacientes están dentro de los 10factores que produjeron más estrés. Está descrito en la literatura que el estrés genera cambios en el ciclo sueño-vigilia provocando peor calidad de sueño29. Explicar la necesidad y la finalidad de los catéteres que precisa el paciente y su retirada precoz podrían favorecer el descanso nocturno23.
En cuanto a la toma de BZP, aunque no hay asociación, sí que encontramos que los pacientes que las tomaron tuvieron puntuaciones inferiores en la RCSQ, dato similar al obtenido por Frisk y Nordström20. Este hallazgo puede ser debido a que las BZP se administran para mejorar el sueño, ya que acortan el tiempo de quedarse dormido y las disrupciones, y aumentan la duración del mismo pero no mejoran la profundidad, haciendo que el sueño de los pacientes sea más superficial, empeorando así su percepción.
Los factores que estadísticamente influyeron en el sueño en nuestro estudio son: el dolor, la preocupación/el nerviosismo, las voces del personal y el ruido provocado por los aparatos.
Con relación a la preocupación y el nerviosismo, Zhang et al.30 encuentran diferencias estadísticamente significativas con el sueño. Otros autores7,8,10,14,16,20,25 también afirman que sí influye en el sueño, aunque no estudian si hay asociación o no. Para mejorar este estado de ansiedad/preocupación, la enfermera desempeña un papel fundamental. Su continua presencia, la tranquilidad que le pueda transmitir, informar al paciente de la vigilancia continua desde el monitor externo y solventar, en la medida de lo posible, todas las dudas y las preocupaciones son parte de los cuidados que pueden ayudar a disminuir la preocupación/el nerviosismo y así favorecer el descanso7.
Aunque no en todos los estudios encuentran diferencias estadísticamente significativas entre el dolor y el sueño, la literatura lo considera como un factor influyente2,8,13,20,23,25,30. En nuestro estudio, los pacientes que recibieron opioides para controlar el dolor tuvieron una percepción más baja que los que no lo recibieron. Además, está descrito que los opioides se asocian a una supresión de la fase REM, produciendo fragmentación del sueño5,7,11,13,18 pero desempeñan un papel importante en la comodidad y el bienestar del paciente5. Prevenir el dolor es más efectivo que tratar el dolor establecido7. Sería conveniente optimizar la pauta de la analgesia para mejorar la comodidad y el bienestar del paciente, y propiciar un mejor descanso31.
El ruido en sus diferentes modalidades (alarmas, timbres, teléfonos, ruidos producidos por máquinas, etc.), al igual que en trabajos publicados por otros autores2,3,5,7-9,13-17,20,32, es un factor a considerar y sobre el cual podríamos establecer intervenciones con el fin de minimizar sus efectos negativos. Bajar la intensidad de las alarmas, suprimir aquellas que no sean estrictamente necesarias7,23, ofrecer tapones a los pacientes10,12,14,33 y cerrar las puertas de los boxes para atenuar los ruidos externos podrían ser alguna de ellas7,23.
Bihari et al.17 y Gómez2 analizan las diferentes fuentes de ruido y encuentran que las voces del personal es el factor más influyente. Igualmente, Akansel y Kaymakçi34 recogen que las conversaciones del personal fueron percibidas como una de las fuentes de ruido más molestas, los pacientes más próximos a la sala de enfermeras fueron los más afectados por las perturbaciones del sueño. Aragón et al.16 obtienen el mismo resultado, aunque no encuentran diferencias significativas. Por contra, Freedman et al.27 y Bosma y Ranieri35 dicen que el ruido no es primordial para la disrupción del sueño en la UCI. Igualmente, en el estudio de Gómez2 no parece estar relacionado con dormir mejor o peor, aunque los pacientes lo destacan como el factor más molesto. Disminuir el tono de voz del personal de noche8, proporcionar tapones10,12,14,33 y cerrar las puertas de los boxes7,23,36 son medidas que mejorarían el descanso nocturno.
En cuanto a la luz, a pesar de que ha resultado ser una de las variables no significativas, como en los estudios de Gómez2 y Elliott et al32, la gran mayoría de estudios la recoge como un factor disruptor del sueño1,3,5,8,10,11,14-17. En nuestra unidad es una práctica habitual apagar las luces de los boxes y atenuar las de los pasillos y el control de enfermería. Las persianas se bajan y cerramos las puertas, con lo cual intentamos crear un ambiente favorable para que el paciente pueda conciliar el sueño.
El presente estudio presenta limitaciones metodológicas. Una de ellas es el hecho de ser un estudio realizado en un solo centro, con una muestra homogénea (la mayoría de los sujetos son pacientes quirúrgicos, con una edad mayor de 60 años y estancia corta [< 48h]). Además, dada la gran variabilidad de las medicaciones utilizadas para mejorar el sueño y su utilización conjunta, no se puede establecer relación causal entre cómo afecta un determinado tratamiento farmacológico al sueño. Por otro lado, aunque la RCSQ es un instrumento con alta fiabilidad y validez interna, no está validado en castellano. Asimismo, el cuestionario de 9 preguntas es autoelaborado y no ha sido sometido a un proceso de validación. Ambos cuestionarios son heteroadministrados, pudiendo actuar como un sesgo en el paciente, al no sentirse libre para expresar determinadas opiniones. Otra limitación encontrada es que no se ha tenido en cuenta ni el número de vías ni la localización, factores que pueden influir en la calidad del sueño ya que se encontró asociación entre la calidad del sueño percibido y la presencia de vías venosas periféricas. Además, aunque se ha preguntado al paciente si el dolor influyó en el sueño y se ha señalado como un aspecto significativo, no se ha graduado la influencia que los valores obtenidos en la escala verbal numérica podrían tener en la percepción del sueño. Ambos aspectos, podrían abordarse en investigaciones futuras, al igual que la validación de la RCSQ.
ConclusionesLa percepción que nuestros pacientes tienen del sueño nocturno en la UCI es regular.
Los factores perturbadores han sido: la vía periférica, la preocupación/el nerviosismo, el dolor, los ruidos y las voces del personal.
Optimizar la pauta de analgesia, aclarar cualquier duda o preocupación, minimizar el ruido ambiental y el generado por las voces del personal mejorarían la calidad del sueño.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.