El modelo de competencia regulada establecido por la Ley 100 de 1993 para el funcionamiento del sistema de salud en Colombia presenta fallas de mercado y fallas de gobierno. A la luz del modelo conceptual del «Paradigma Emergente», este artículo presenta una propuesta de adaptación de la arquitectura del sistema de salud de Colombia a la arquitectura de sistemas internacionales considerados exitosos, identificando instituciones, roles y competencias. Dado lo anterior, las recomendaciones más importantes son: impulsar el sistema dual de competencia regulada en zonas densamente pobladas y monopolios en zonas sin densidad geográfica y regionalizar el sistema. También se sugiere la adopción de instrumentos de regulación de la oferta como el certificado de necesidad.
There are both market and government failures in the Colombian managed competition model of delivering healthcare established by Law 100 of 1993. Following the “Emerging Paradigm” this paper suggests how to adapt the architecture of the current health sector system to those already in place and considered successful in other countries, including identifying institutions, roles and responsibilities. The most important recommendations are: promote a dual system in which managed competition is allowed in densely populated areas and monopolies in less dense geographic areas, and promote a regionalization of the system. In addition, the paper suggests adopting supply regulatory mechanisms such as a certificate of need.
O modelo de competência regulada estabelecido pela Lei 100 de 1993 para o funcionamento do sistema de saúde na Colômbia apresenta falhas de mercado e falhas de governo. À luz do modelo conceptual do «Paradigma Emergente», este artigo apresenta uma proposta de adaptação da arquitectura do sistema de saúde da Colômbia à arquitectura de sistemas internacionais considerados êxitos, identificando instituições, papéis e competências. Dado o anterior, as recomendações mais importantes são: impulsionar o sistema duplo de competência regulada em zonas densamente povoadas e monopólios em zonas sem densidade geográfica e regionalizar o sistema. Também se sugere a adopção de instrumentos de regulação da oferta como o certificado de necessidade.
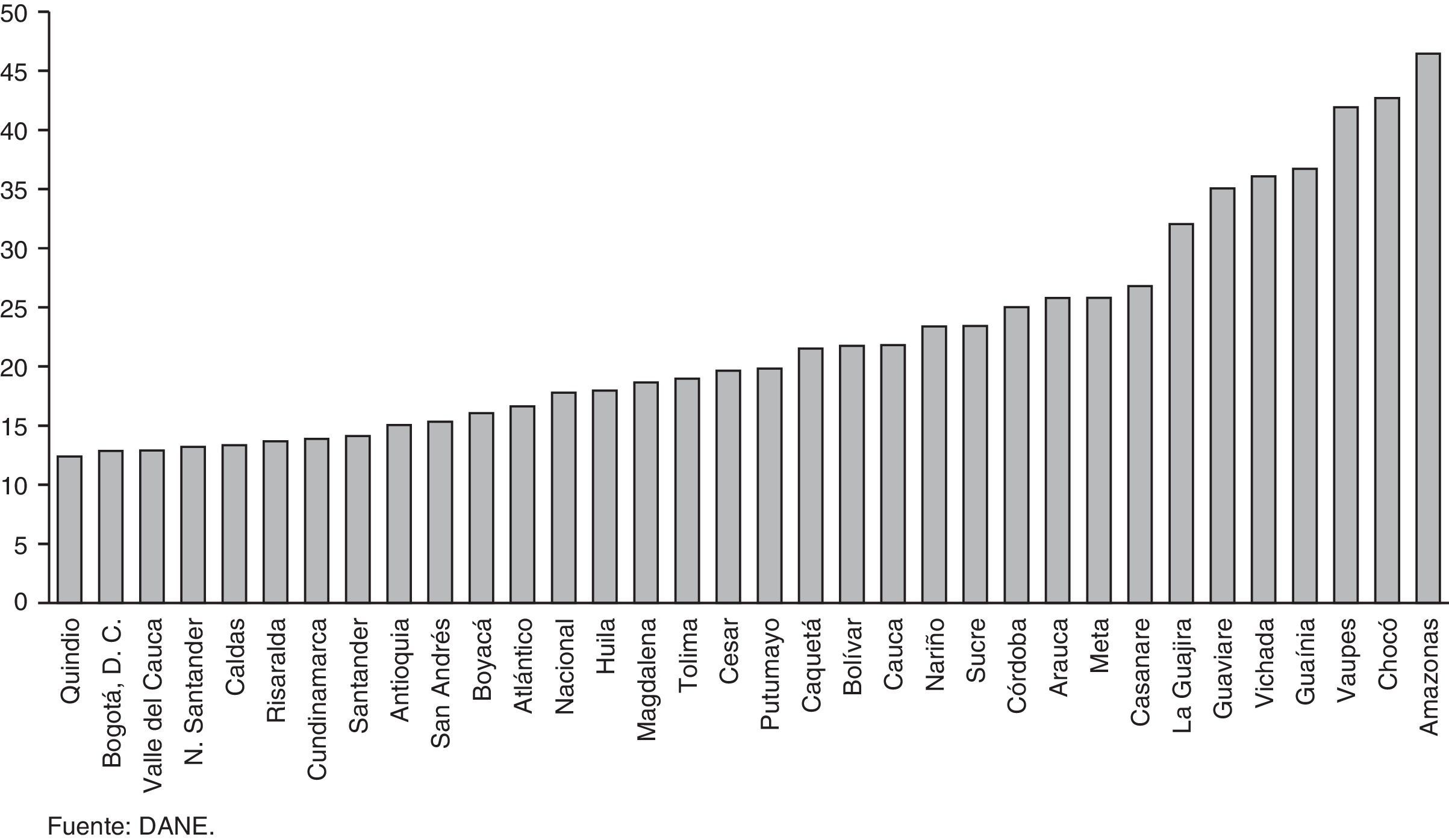
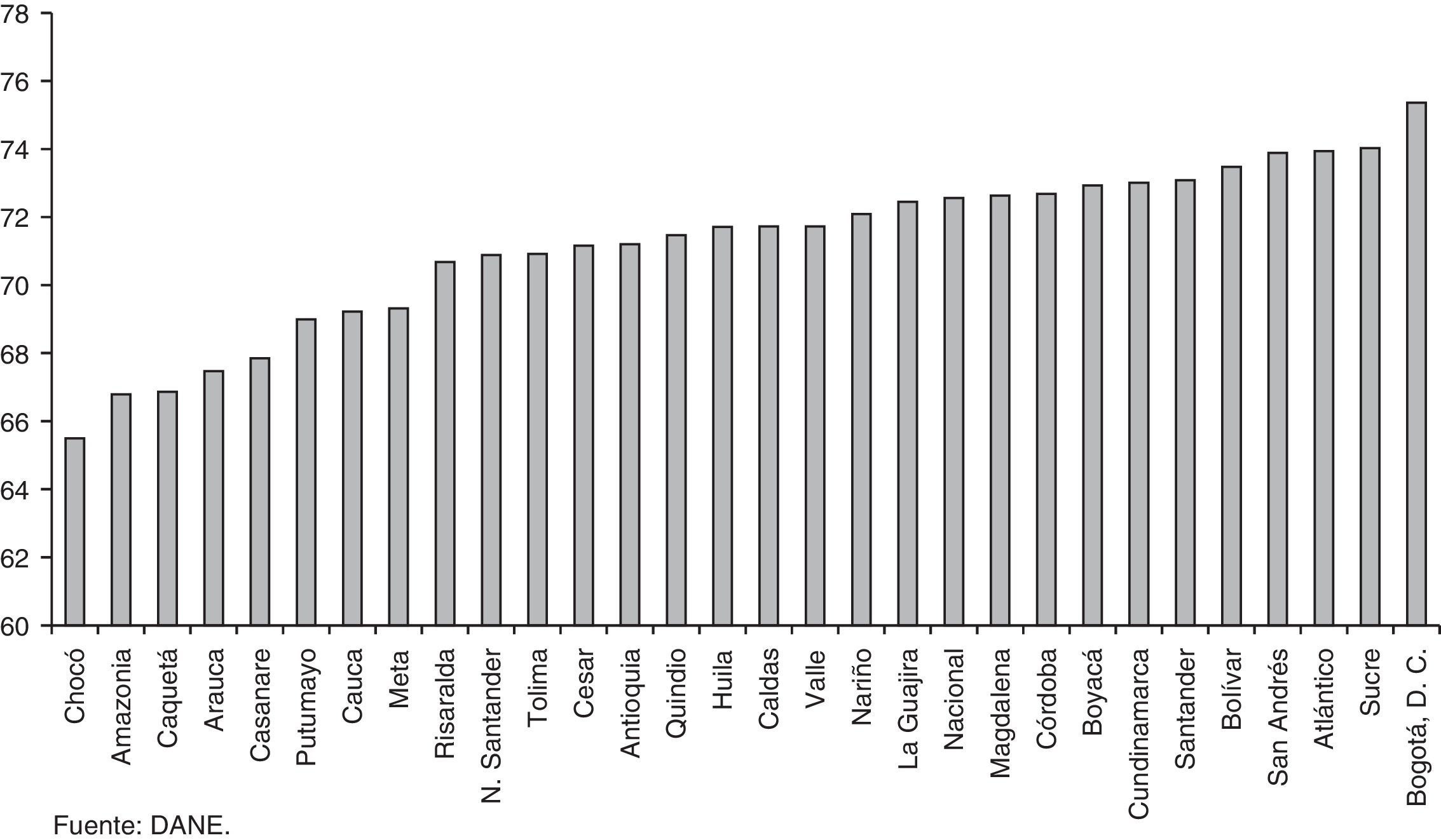
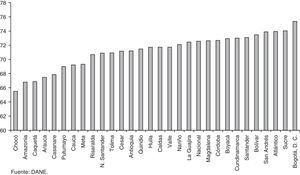
El modelo de competencia regulada establecido por la Ley 100 de 1993 para el funcionamiento del sistema de salud en Colombia presenta fallas de mercado y fallas de gobierno (Chernichovsky, Guerrero y Martínez, 2012). Fruto de estas fallas es la gran disparidad en los desenlaces de salud en el país. En efecto, de acuerdo con las cifras del Departamento Administrativo Nacional de Estadística (DANE) para 2011 la tasa de mortalidad infantil por cada 1.000 nacidos vivos era de 12,40 para el departamento del Quindío y de 46,44 para la región de Amazonas. De igual forma, el indicador de esperanza de vida al nacer promedio del último censo muestra alta heterogeneidad entre las regiones del país. Una persona que habita en Bogotá podía esperar vivir hasta los 75 años, mientras que la misma persona en Choco solo hasta los 65 años; es decir, hay una diferencia de 10 años (figs. 1 y 2).
Dado lo anterior, el presente documento se plantea la siguiente pregunta de investigación: ¿de qué manera puede la arquitectura del sistema de salud colombiano alinearse con los principios e instituciones características de los sistemas de salud de países desarrollados? Los principios son: equidad, acceso y protección financiera.
Los sistemas de salud modernos deben propender por: (a)incrementar la eficiencia vía la formulación coherente de políticas públicas, y una clara división institucional entre definición e implementación de política; (b)aumentar la coordinación del cuidado de la salud de los niveles público, poblacional y privado; (c)mantener disciplina fiscal, o contención de costos y sostenibilidad financiera, y (d)estimular la competencia y la rendición de cuentas por parte de las instituciones ante los ciudadanos.
El presente documento responde a la pregunta de investigación proponiendo cambios a la arquitectura del sistema de salud colombiano que son consistentes con los principios anteriormente establecidos y las características de un sistema de salud moderno. El artículo es de tipo conceptual institucional en el sentido de que se concentra en exponer de manera integrada, sistémica y ordenada principios y funciones de las instituciones que componen un sistema diseñado para lograr estos objetivos. Es además por esta razón un artículo de reflexión, y por ende no sigue la estructura metodológica de un artículo científico orientado a probar formalmente una hipótesis.
El artículo está organizado en 4 secciones, de las cuales esta introducción es la primera. La segunda describe la metodología y el alcance del estudio. La tercera describe el modelo de salud integrado propuesto para Colombia siguiendo el marco conceptual propuesto por el «Paradigma Emergente». La última sección resume las principales propuestas y discute brevemente principios para la implementación del mismo.
2Metodología y alcance del estudioLas reformas que se han hecho en los países desarrollados a los sistemas de salud sugieren el surgimiento de un «Paradigma Emergente» (Chernichovsky, 1995). Según este paradigma, la equidad, la eficiencia y la satisfacción de los usuarios del sistema se pueden lograr mezclando lo mejor de los principios de acceso universal y control de gasto de la literatura de finanzas públicas, con los principios de la competencia donde los consumidores eligen a quien mejor provea los servicios (satisfacción) al mejor precio (eficiencia). El sistema de salud colombiano promovido por la Ley 100 de 1993 es una variante de este modelo. Usando este marco conceptual, Chernichovsky y Leibowitz (2010) sugieren cambios al sistema de salud de Estados Unidos, y Chernichovsky (2009), al sistema de Israel.
Este artículo describe la arquitectura del «Paradigma Emergente» a la vez que le hace adaptaciones para un país en desarrollo con un modelo de sistema de salud como el de Colombia. Como resultado de este proceso se sugieren modificaciones a la actual estructura, allí donde se evidencian vacíos institucionales.
El documento es explícito en evitar la utilización de nombres propios o nombres de instituciones existentes en el país (por ejemplo: Entidades Promotoras de Salud [EPS], Fondo de Solidaridad y Garantía [Fosyga]). Esto se hace con el fin de ser comparables con los demás artículos que siguen esta metodología. De igual forma, se hace para alejar el artículo de la coyuntura política, porque dentro de su alcance no está discutir las bondades o dificultades de propuestas de reforma coyunturales. De manera coincidente o no, algunas de las propuestas de la arquitectura aquí sugeridas pueden estar siendo contempladas o implementadas por el gobierno nacional o gobiernos locales. La razón de que coincidan está fundamentada en la misma razón que motiva el estudio: tomar los mejores elementos de otros sistemas y alinearlos al caso colombiano.
El documento tampoco tiene dentro de su alcance definir el «cómo». Por ejemplo, no discute cuál debe ser la gobernanza interna de las instituciones propuestas, o cuál es la estructura de financiación óptima del sistema, o qué regla debe seguirse para asignar los recursos. Esto no significa que se desconozca la importancia del «cómo», pero sí se reconoce que no existe una única forma de diseñar la operación interna de las instituciones. No obstante, el término «Autoridad» es usado de manera explícita para denominar las entidades del orden nacional como una forma de sugerir que estas se deberían asemejar en status y en diseño interno a otras instituciones del país, respetadas por su calidad técnica y autonomía (en concreto, lo anterior se refiere al Banco de la República, la «Autoridad Monetaria» del país). El documento tampoco hace una descripción detallada de la arquitectura actual; en este sentido, un exhaustivo análisis se encuentra en Andia y González (2012).
3Adaptación del «Paradigma Emergente» al caso colombianoEsta sección describe cada una de las instituciones que conforman un modelo de salud integrado para Colombia siguiendo los principios organizacionales del «Paradigma Emergente».
3.1El plan de beneficiosLa piedra angular del sistema es el derecho universal a un paquete de beneficios financiado con contribuciones obligatorias e impuestos, incluyendo en estos últimos todos los niveles de gobierno (por ejemplo: nacional, departamental y municipal). El plan de beneficios puede ser definido por inclusiones como en los demás países de América Latina (Banco Interamericano de Desarrollo, 2014) o por exclusiones, como lo definió en Colombia la Ley Estatutaria de Salud de 2013.
El «Paradigma Emergente» permite la existencia de planes de salud privados (por ejemplo: medicina prepagada, planes complementarios), siempre y cuando estos no interfieran con el funcionamiento del sistema público. Los planes privados deben proveer coberturas suplementarias en términos de contenido, es decir, aquellas que no estén incluidas en el plan de beneficios público, o deben cubrir gastos (por ejemplo, gastos de bolsillo) o pagos a proveedores (copagos, cuotas moderadoras) no cubiertos por el plan público.
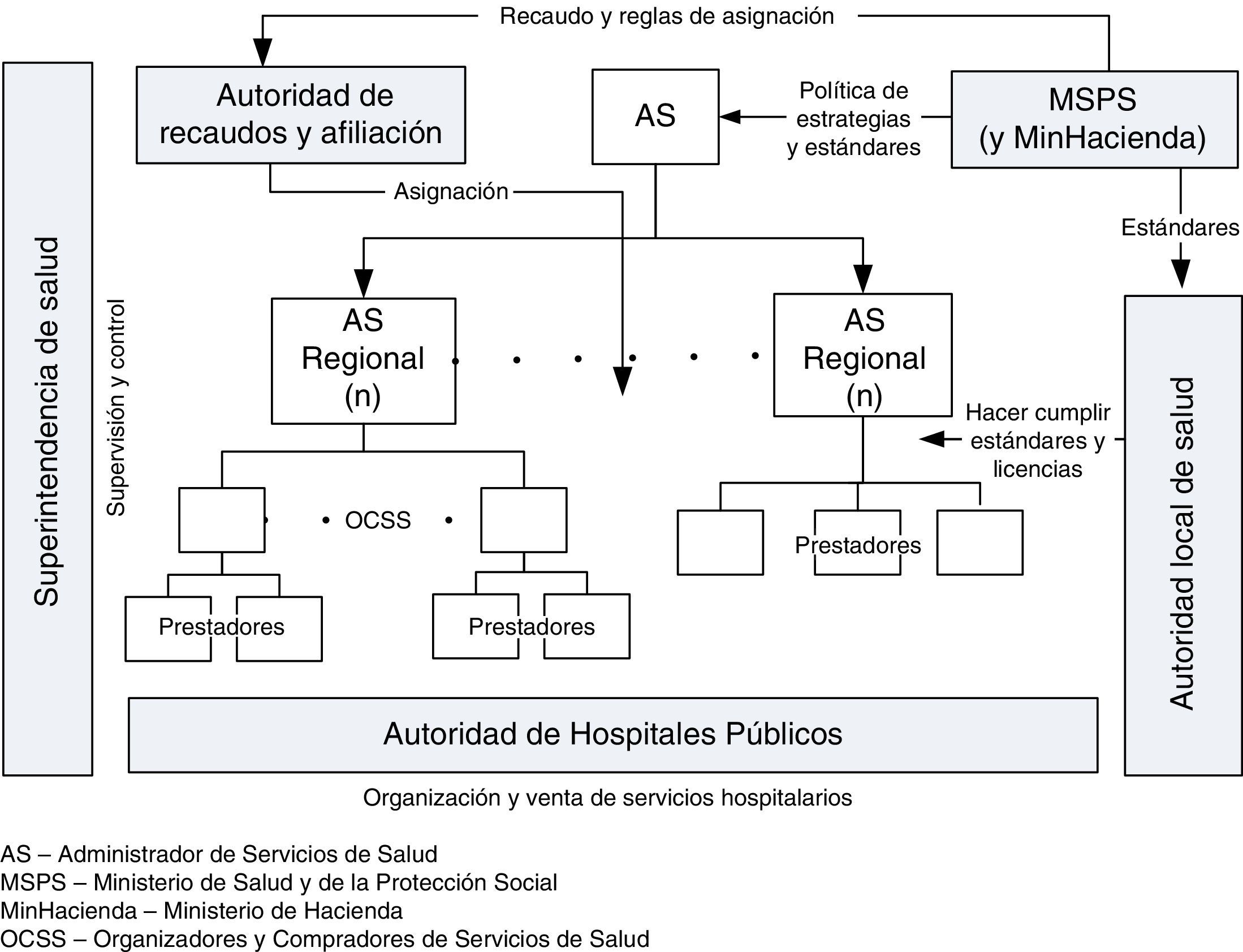
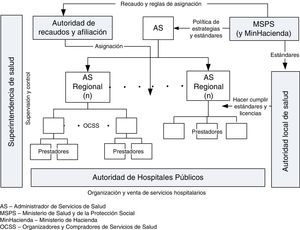
3.2Instituciones y funciones: una visión generalLa arquitectura propuesta está conformada por las entidades que se especifican en la figura 3, según el nivel de operación y sus principales responsabilidades.
A continuación se describen las entidades que conforman el sistema realineado en conjunto con su principal función dentro del sistema.
— Autoridades centrales:
- •
Ministerio de Salud y Protección Social (MSPS): el Ministerio es responsable de la rectoría del sistema.
- •
Autoridad de Recaudos, Afiliación y Administración Financiera (ARA): autoridad encargada de la afiliación y la administración financiera del sistema.
- •
Administrador de Servicios Sanitarios Nacional (ASN): autoridad encargada de implementar la política nacional en materia de salud.
- •
Autoridad de Hospitales Públicos (AHP): autoridad que controla la operación y los activos de todos los hospitales públicos de todos los niveles de gobierno.
- •
Autoridad Supervisora (SS): autoridad de supervisión, monitoreo, vigilancia y control.
— Autoridades y agencias locales:
- •
Autoridades departamentales y municipales de salud (ADS y AMS): son los «ministerios locales de salud» cuya labor es certificar, monitorear y hacer cumplir las normas que regulan la práctica de los profesionales y las instituciones de la salud.
- •
Administración de Servicios Sanitarios Regional (ASR): autoridad regional encargada de implementar la política nacional en materia de salud.
- •
Organizadores y Compradores de Servicios de Salud (OCSS): son los articuladores del sistema; pueden ser competitivos y no-competitivos1, responsables de articular redes y contratar a los prestadores en nombre de los ciudadanos.
- •
Instituciones prestadoras de salud (IPS): prestadores de servicios de salud con o sin ánimo de lucro.
Este arreglo institucional y funcional tiene una balanceada división de responsabilidades —salvaguarda, administración financiera, administración del consumo de servicios de salud, y prestación— en un sistema descentralizado. Una vez descritas las instituciones y su función principal, las siguientes subsecciones describen con más detalles las funciones de cada una de estas.
3.3Ministerio de Salud y Administraciones Locales de SaludEl Ministerio de Salud y de Protección Social es responsable de la rectoría y diseño de política en la materia de salud. Algunas de las funciones claves a su cargo son:
- •
Formular la política y la estrategia nacional de salud, incluyendo la planeación de los recursos humanos.
- •
Establecer estándares clínicos y de salud.
- •
Establecer un sistema unificado de reporte y de estadísticas para el monitoreo y evaluación del sistema.
- •
Promover cambios legislativos y de regulación.
- •
Diseñar y actualizar un sistema de asignación de recursos equitativo y con ajustes por riesgo para las ASR y OCSS.
- •
Organizar el sistema nacional de atención de desastres y emergencias y de epidemiología.
- •
Definir una política única de tecnología de información del sistema y definir la política de adopción de nueva tecnología.
- •
Hacer la inversión en infraestructura central y guiar la inversión en infraestructura regional a través del uso del «Certificado de Necesidad»2, definiendo sus estándares y otras regulaciones al respecto3.
- •
Desarrollar el estándar para la educación de los profesionales de la salud.
- •
Definir los procedimientos de certificación y de licencias.
- •
Financiar y coordinar la investigación médica, enfatizando en la salud y las prioridades médicas, las necesidades de recursos humanos, y la costo-efectividad de la investigación.
De manera análoga, las administraciones locales serán responsables principalmente por:
- •
Monitorear y hacer cumplir los estándares y regulaciones definidas por el Ministerio de Salud.
- •
Reunir información epidemiológica y médica de acuerdo con los estándares nacionales.
- •
Expedir licencias para actividades médicas y otras relacionadas con la salud.
- •
Apoyar la capacitación y la investigación a nivel local.
- •
Ejercer inspección, vigilancia y control de factores de riesgo ambiental de sectores que no pertenecen al sector salud (por ejemplo, restaurantes).
De acuerdo con esta propuesta, las administraciones locales tendrán funciones delegadas desde el Ministerio o, lo que es lo mismo, actuarán como agentes del gobierno nacional, ejecutando acciones a su nombre de acuerdo con su capacidad institucional, esto es, consultando el tamaño del municipio, la calidad y la cantidad de recursos humanos, financieros, de procesos y tecnológicos.
Para evitar conflictos de interés y un apropiado funcionamiento del sistema, estos administradores locales deben ser relevados, de manera ordenada, de: a)toda actividad de organización y compra de servicios de salud, las cuales deben ser asignadas a las ASR y a las OCSS, y b)toda función de prestación, especialmente las asociadas con hospitales públicos locales, las cuales deben ser asignadas a las AHP o sus oficinas regionales, como se explica más adelante.
3.4Autoridad de recaudo, afiliación y administración financieraLa ARA es la institución que, como su nombre lo dice, administra los recaudos, la afiliación y todos los recursos financieros del sistema. Sus principales funciones son:
- •
Organizar la afiliación y el recaudo del sistema.
- •
Monitorear la afiliación en las regiones y en los OCSS.
- •
Recaudar y verificar las contribuciones.
- •
Consolidar todas las contribuciones al sistema de salud, incluyendo aquellas hechas con recursos propios por autoridades locales (que hoy se entregan directamente a EPS e IPS locales).
- •
Asignar recursos de acuerdo con criterios establecidos por el Ministerio para las actividades de salud nacional y regional y para la administración del sistema.
Debe anotarse que los hogares seguirán haciendo sus contribuciones a la ARA directamente o a través de sus empleadores, quienes además aportarán lo que les corresponde según la ley a nombre de los empleados. El nivel de la contribución, el volumen de recursos global para la salud, las formas de financiarlo y la decisión de quién es elegible para recibir el plan de beneficios deben ser determinados a través del proceso político involucrando todas las instancias de gobierno que lo ameriten, siendo el Ministerio de Hacienda particularmente importante.
Todos los recursos del sistema, incluyendo las contribuciones de los hogares, los empleadores, los recursos propios de las entidades territoriales, los recursos del presupuesto general y los impuestos, deben ser consolidados en la ARA en un presupuesto global para gasto en salud. La ARA retendrá fondos para actividades de salud nacional y local que tienen una naturaleza centralizada (por ejemplo, programas nacionales) y asignará la mayoría de los recursos a las ASR.
Con este fin, la ARA usaría un valor per cápita ajustado por riesgo para asignar los recursos a las regiones. Los ajustes por riesgo deben contemplar, además de sexo y edad, las condiciones epidemiológicas de la región. Estos fondos deben ser asignados para actividades de salud individual y comunitaria (salud pública) en las regiones de acuerdo con la política establecida por el Ministerio. De esta forma se garantiza que los recursos asignados respondan a las necesidades de la población que vive en dichas regiones, dado que el perfil epidemiológico, la infraestructura y la disponibilidad de talento humano difiere entre regiones.
Adicional al ajuste del valor per cápita por riesgo, el mecanismo de capitación debe tener en cuenta las diferencias regionales en los costos de prestación de servicios de salud. De esta forma la población de diferentes regiones podrá recibir las mismas oportunidades para desarrollar su potencial en materia de salud. Todos los criterios de asignación deben ser establecidos por el Ministerio.
3.5Administrador de Servicios de Salud Nacional y Administrador de Servicios de Salud RegionalInspirados en la filosofía del sistema británico de salud (National Health Service [NHS]), el Administrador de Servicios de Salud Nacional (ASN) será responsable de implementar la política de salud con el dinero asignado al paquete de beneficios. El ASN operará, de una manera descentralizada, a través de sus afiliadas regionales (Administrador de Servicios de Salud Regional [ASR]). Esta organización tiene por objetivo proveer la administración que se requiere para balancear la gerencia de actividades comunitarias e individuales, teniendo en cuenta las condiciones y necesidades locales.
Las regiones se definen geográfica y administrativamente para reflejar 2 parámetros básicos: necesidades de salud de la población y los recursos que se necesitan para dar solución a dichas necesidades. La definición de región no debería corresponder a la división político-administrativa, y tampoco debería seguir un principio de continuidad territorial obligatoriamente. No obstante, para facilitar el manejo, ningún departamento debería pertenecer a más de una región. La definición de regiones es una tarea compleja que demanda un estudio profundo de indicadores de oferta y demanda de servicios de salud; en Colombia ya existen avances en materia de definición de estas regiones (Paéz, Jaramillo y Franco, 2013).
En el sistema realineado que se propone en este estudio, la regionalización se hace efectiva a partir de una serie de funciones y responsabilidades asignadas por el Ministerio a los administradores de servicios nacionales y regionales. Estas funciones son:
- •
Organizar y administrar las actividades de salud de la población y de la comunidad.
- •
Organizar la atención de emergencias y desastres naturales.
- •
Organizar e implementar el sistema regional de información de salud y los sistemas de control de calidad, siguiendo estándares y lineamientos nacionales.
- •
Coordinar con el Ministerio y la AHP y los prestadores privados la inversión en infraestructura regional.
Cada una de las regiones sanitarias debe tener un administrador regional (ASR) que se convierte en el administrador de la operación médica en la región, siguiendo las reglas fijadas por el Ministerio.
El sistema de salud colombiano no contempla regiones, y esto es consecuencia del principio del modelo de competencia regulada según el cual debe existir libertad para que los usuarios del sistema escojan el asegurador que satisface sus preferencias. A su turno, según el mismo principio, los prestadores compiten entre sí para ser incluidos en la red de prestación de servicios del asegurador. Sin embargo, este modelo no es adecuado para regiones con baja densidad poblacional y con baja oferta de prestadores de salud. En Colombia, por ejemplo, en el 70% de los municipios existe monopolio público4 en la prestación del servicio de urgencias y en el 66% existe monopolio público en el servicio de parto (Páez et al., 2013). Por lo tanto, la presente propuesta reconoce la necesidad de regiones en donde no exista la competencia regulada.
3.6La autoridad de hospitales públicosEl involucramiento de los administradores públicos de todos los niveles en el manejo de hospitales es un gran reto con muchas dimensiones. De una parte, como se ha anotado antes, existen argumentos válidos para organizar la prestación de servicios de salud con un énfasis regional, y por ende mantener la administración y propiedad de hospitales públicos en manos de gobiernos locales es un serio impedimento para la coordinación. Guerrero, Prada y Chernichovsky (2014) muestran que uno de los problemas persistentes en Colombia, debido a la descentralización administrativa, es la falta de coordinación regional en la provisión de servicios de salud entre los diferentes hospitales públicos; por ejemplo, entre municipios con centros urbanos que limitan geográficamente (por ejemplo, áreas metropolitanas), o entre hospitales públicos de propiedad de entes territoriales distintos dentro de un mismo municipio (por ejemplo: hospital público departamental y hospital público municipal).
Una administración local no tiene ninguna ventaja relativa en administrar una institución médica. Por el contrario, estas instituciones son relativamente ineficientes, y deben ser sostenidas mediante políticas «favorables» más que por criterios de necesidad y calidad del servicio. Un buen ejemplo de estas políticas es la regla que existe en Colombia según la cual las EPS del Régimen Subsidiado deben contratar el 60% de sus servicios hospitalarios con hospitales públicos.
Como alternativa al modelo actual del país, la arquitectura propone un fideicomiso de hospitales (Hospital Trust), figura que ha sido exitosa en el Reino Unido desde comienzos de la década de los noventa. Colombia podría optar por la figura de una autoridad de hospitales públicos, que tendría una estructura regional encargada de:
- •
Vender servicios hospitalarios a las regiones y a los OCSS.
- •
Organizar servicios hospitalarios para servir la demanda de las regiones y los OCSS.
- •
Racionalizar los servicios hospitalarios mediante:
- -
Cierre, consolidación y apertura de instalaciones atendiendo a criterios de necesidad y eficiencia.
- -
Establecimiento de redes de hospitales por niveles de complejidad y complementariedad de los servicios.
- •
Asegurar estándares de calidad y seguridad.
- •
Apoyar las actividades extramurales.
- •
Supervisar y coordinar actividades de capacitación e investigación en colaboración con otras instituciones.
Este arreglo institucional puede proveer ganancias en eficiencia y en equidad para el sistema de salud. Una iniciativa exitosa disminuiría considerablemente la necesidad de camas privadas (duplicadas, en muchos casos), y de esta forma inducir ahorros en la economía del país.
3.7La entidad que hace cumplir la ley: la autoridad de supervisiónEl sistema no estaría completo sin una entidad encargada de hacer cumplir la ley. En particular esta entidad ejercerá las funciones de inspección, vigilancia y control sobre las siguientes instituciones:
- •
Autoridad de recaudo y afiliación.
- •
Administrador de servicios de salud nacional.
- •
Autoridad de hospitales públicos.
- •
Autoridades departamentales y municipales de salud.
- •
Administradores de servicios de salud regionales.
- •
Organizadores y compradores de servicios de salud.
- •
Instituciones prestadoras de salud.
Es importante resaltar que, sin perjuicio de otros organismos de control fiscal como la Contraloría General de la Nación, esta entidad vigila el uso de los dineros del sistema, como las actividades de administración, las actividades de organización y compra de servicios, y la prestación. Esta entidad debe tener como mínimo igual número de regionales como regiones tenga el país y debe tener mecanismos expeditos para sancionar y resolver problemas que necesiten inmediata atención, especialmente en casos donde la vida de los individuos esté en peligro.
3.8Organizadores y compradores de servicios de salud y autoridades de salud regionalesLos OCSS pueden ser entidades con o sin ánimo de lucro. En regiones donde se autorice la competencia regulada, los ciudadanos tendrán la oportunidad de escoger libremente la OCSS que articule la red de servicios y compre los servicios de salud en su nombre para optimizar la prestación de servicios de salud. En regiones donde por baja densidad poblacional o baja oferta de servicios no sea viable la competencia regulada, la ASR escogerá una única OCSS cuyo trabajo será articular la red de servicios y contratar con los prestadores disponibles5. Esto es crucial porque la OCSS tiene el conocimiento de organización y compra de servicios de salud que no tiene una entidad gubernamental. Todos los organizadores y compradores de servicios de salud (OCSS) asumen las siguientes funciones:
- •
Articular y organizar la red de servicios.
- •
Representar a los afiliados ante los prestadores.
- •
Contratar a los prestadores para que provean el plan de beneficios.
- •
Medir el desempeño de los prestadores de servicios de su red.
- •
Implementar medidas de prevención de la enfermedad y de salud pública, monitorear y hacer cumplir los estándares de calidad de tratamiento y del cuidado.
- •
Apoyar las actividades de capacitación comunitaria y de investigación en colaboración con otras instituciones.
Es importante recalcar que en el modelo no competitivo las ASR no se convierten en prestadoras. En este sentido, las funciones de las ASR son:
- •
Coordinar actividades de salud de la población y de la comunidad a través de un OCSS.
- •
Emplear los estándares de calidad de servicios de salud desarrollados por el Ministerio, para monitorear la calidad de los servicios a nivel individual (con historias clínicas por individuo según un número de identificación único provisto por ARA).
- •
Utilizar el sistema de información y los recursos para:
- -
Focalizar intervenciones según grupos de población.
- -
Reducir las disparidades subregionales.
- -
- •
Poner a disposición del público la información sobre calidad de la prestación para que:
- -
Los OCSS y prestadores mejoren la eficiencia del servicio y mejoren el cuidado de la salud.
- -
Los consumidores escojan OCSS y prestadores con mayor información.
- -
- •
Gestionar asuntos relacionados con economías de escala, regular los monopolios naturales en lugares donde la baja densidad poblacional no permite una operación eficiente.
Los sistemas de información juegan un papel primordial en el monitoreo de la salud de la población, permitiendo tanto a la ASN como a las ASR consolidar información de OCSS y de prestadores, con el fin de implementar la recolección rutinaria de datos para la vigilancia de la salud de la población, superando una dificultad evidente del actual sistema (Bernal, Forero, Hernández y León, 2012).
Reconocer el efecto que tienen factores que están fuera del sistema de atención médica (por ejemplo, educación) y su incorporación en una estrategia global de la región se traduciría en mayores beneficios para la salud desde una perspectiva de inversión social. Las ASR también contribuirían a la salud de la población mediante la evaluación de los efectos en la salud de aquellas actividades fuera del sector de la salud (por ejemplo, construcción de carreteras, mejoras en el medio ambiente, eliminación de residuos). La ASR, teniendo la responsabilidad de la salud de todos los residentes en un área geográfica, podría implementar más fácilmente las evaluaciones de valoración de impacto en la salud6 recomendadas por la OMS para proporcionar al público información sobre las externalidades negativas y positivas en la salud que puedan resultar de políticas públicas en ámbitos no sanitarios (Dannenberg et al., 2008).
En concordancia, los recursos acumulados en la ARA se asignarían a cada ASR de acuerdo con las necesidades de la región y usando un mecanismo de asignación ajustado por riesgo, que debe cubrir tanto las actividades de cuidado de la salud individual como comunitarias.
En las regiones donde no exista el modelo de competencia regulada, la ASR recibirá el dinero asignado y contratará con una OCSS la operación del sistema.
Por otra parte, en las regiones donde se permita la competencia regulada, la ASR asignará los recursos a las OCSS de acuerdo con una fórmula que ajuste por riesgo y por criterios geográficos.
Finalmente, darle a las ASR el control de los recursos financieros dentro de su área geográfica, de acuerdo con las reglas y lineamientos del Ministerio, les permitirá decidir cómo asignar mejor los recursos entre cuidado de la salud individual y acciones comunitarias, de tal forma que se logre el máximo impacto.
3.9Prestadores y contrataciónLos OCSS contratarán con prestadores individuales o grupos de prestadores para proveer el plan de beneficios a los afiliados al sistema. Sin importar el tipo de contrato, la afiliación al sistema es libre, se puede hacer en cualquier momento del tiempo y se hace directamente ante la ARA para evitar selección de riesgo por parte de las OCSS.
La ASR podría contratar y coordinar las iniciativas de salud de la población con los OCSS, los prestadores y las agencias gubernamentales locales. Se puede pensar, por ejemplo, que la ASR contrate directamente con los OCSS el cuidado de la salud de los individuos, pero con los prestadores privados o agencias gubernamentales locales para implementar iniciativas de salud para la población que implican economías de escala y que tienen efectos para toda la población.
Aunque las autoridades sanitarias regionales mantendrían la responsabilidad final de supervisar la calidad de la atención, esta obligación podría ser compartida con los OCSS.
En este sentido, donde la competencia regulada no es posible, la organización y compra de servicios de salud se hace a través de una única OCSS.
Asimismo, donde la competencia regulada sea posible, la integración vertical entre los OCSS y los prestadores es una opción teóricamente posible. Puede ser aconsejable permitir la integración vertical en el nivel de atención primaria. Esto permitiría a las OCSS ejercer una supervisión más efectiva a través de profesionales médicos que evaluarían la complejidad de la condición que requiere atención y el curso de atención más adecuado (Martin, Diehr, Price y Richardson, 1989). La integración vertical en la mediana y alta complejidad (por ejemplo, los hospitales nivelii y iii) impone demasiada responsabilidad financiera y conflictos de interés sobre las OCSS, un hecho que muchos prestadores han esgrimido repetidamente como factor que ha contribuido a la crisis financiera en el sistema colombiano.
4Comentario finalEn este documento se han sugerido ajustes institucionales a la arquitectura actual del SGSSS. El diseño de base fue desarrollado y justificado en Chernichovsky y Leibowitz (2010) como una forma adecuada de integrar la salud pública y la atención privada. En este trabajo se propone una variante del modelo adaptado al caso colombiano.
Los mayores ajustes sugeridos son: a)la creación de una autoridad administradora del sistema que separa la función de diseño de política de la función de implementación de la misma; b)la regionalización del SGSSS para permitir la coexistencia de un modelo de competencia regulada y un modelo no competitivo; c)la integración regional de los hospitales públicos en una autoridad capaz de coordinar la oferta pública; d)la integración de los recursos de salud pública y atención privada; e)la creación de una UPC única ajustada por riesgo que varíe regionalmente; f)el establecimiento de instrumentos de regulación de la oferta de infraestructura y servicios como el Certificado de Necesidad, y g)la necesidad de impulsar estudios de evaluación de impactos en la salud. El sistema descrito necesita tiempo para implementarse, especialmente para superar la previsible resistencia política —sobre todo de las autoridades locales— y establecer la infraestructura institucional y física requerida. Preferiblemente, por supuesto, la transición debe basarse en el consenso social y político.
Colombia tiene la tradición de fallar en implementar integralmente las leyes, y la Ley 100 de 1993 en la cual está basado el sistema de salud es un ejemplo (Chernichovsky et al., 2012). En este sentido, el periodo de transición debería ser relativamente rápido —unos 5años— para evitar que se consolide una resistencia política efectiva.
La transición más importante es pasar de un sistema donde las autoridades locales son prestadoras a un sistema de regiones donde los OCSS compran servicios a instituciones prestadoras independientes y a la AHP. En otros países, mientras los sistemas de información se afinan y se construyen, el sistema de transición se simula utilizando dinero de papel. Este proceso también produce las señales correctas acerca de la necesidad que algunos prestadores específicos sientan de expandirse o de contratar.
El consenso puede ser construido sobre la base de acuerdos de gobernanza que impliquen claras líneas de rendición de cuenta, incluyendo a los entes territoriales. Las juntas directivas de todas las autoridades descritas en este documento deben tener individuos que representen intereses políticos legítimos (por ejemplo: trabajadores, empresarios, pacientes, profesión médica, las entidades territoriales).
FinanciaciónEste trabajo se ha beneficiado de la ayuda del Gobierno de España a través del Banco Mundial y su estudio sobre la descentralización del sistema de salud colombiano. Los autores son los únicos responsables por lo expresado en este documento.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Competitivos quiere decir que los ciudadanos tienen libertad de escoger a cuál se afilian; mientras que no-competitivos significa que los ciudadanos son afiliados a la OCSS de manera obligatoria.
El «Certificado de Necesidad» es un instrumento de planeación de sistemas de salud. Se necesita para todo gasto que implique establecer, construir, renovar o mejorar instituciones prestadoras de salud y los servicios que estas prestan. En Estados Unidos existe desde 1972 y es manejado por cada Estado de la unión. Por ejemplo, para el estado de Nueva York ver: http://www.health.ny.gov/facilities/cons/
Existe evidencia de rechazo en Colombia a una iniciativa similar con el argumento de limitación de competencia. El argumento es débil cuando se considera que la figura es utilizada en Estados Unidos, la economía de mercado más competitiva y grande del mundo. Este antecedente refleja desconocimiento del sector salud por parte del regulador de competencia.
Esto no significa que solo haya una institución, significa que no existen prestadores privados.
Teóricamente esto se puede describir como un monopolio bilateral. La teoría muestra que esto resulta ineficiente por costos de transacción que no son compensados con mayor eficiencia cuando hay competencia. Una alternativa en zonas de baja densidad es la integración vertical perfecta. No obstante, no existe evidencia empírica que soporte la decisión entre una u otra modalidad.