El objetivo del estudio es contribuir a mejorar la salud en Colombia mediante el desarrollo de un sistema nacional de indicadores de desempeño del sector salud. Para ello se utilizó un análisis descriptivo de datos secundarios de Colombia e Israel que, como Colombia, tiene un modelo de competencia regulada. Se observó que Israel tiene un sistema sencillo, pero eficaz, que incluye: indicadores de calidad y rendimiento previamente definidos y aceptados a nivel nacional; un mecanismo de supervisión, un proceso de comparación, para establecer buenas prácticas, y un mecanismo de difusión de estas prácticas. El modelo israelí puede ser fácilmente adaptado a Colombia, debido a la similitud de las estructura y a la naturaleza de los 2 sistemas.
The study aims to help improve health in Colombia through a national scheme of performance indicators of the health sector. A descriptive analysis is presented of secondary data from Colombia and Israel, which, like Colombia, has a model, based on regulated competition. Israel has a simple yet effective scheme that consists of, pre-defined and nationally accepted quality and performance indicators, with a monitoring mechanism, and a comparative study process to establish good practices, as well as a means of and a disseminating these practices. The Israeli scheme can be easily adapted to Colombia because of the structural similarity of the systems and the straightforward nature of the scheme.
O objectivo do estudo é contribuir para a melhoria da saúde na Colômbia, mediante o desenvolvimento de um sistema nacional de indicadores de desempenho do sector da saúde. Para o qual se utilizou uma análise descritiva de dados secundários da Colômbia e Israel que, como a Colômbia, tem um modelo de competência regulada. Observou-se que Israel tem um sistema simples, mas eficaz, que inclui: indicadores de qualidade e rendimento previamente definidos e aceites a nível nacional; um mecanismo de supervisão, um processo de comparação, para estabelecer boas práticas e um mecanismo de difusão destas práticas. O modelo israelita pode ser facilmente adaptado à Colômbia devido à semelhança das estruturas e da natureza dos sistemas.
Existe una tendencia en el mundo a definir indicadores para medir diferentes momentos y niveles en los sistemas de salud y prestación de servicios de salud, diseñados en una estructura piramidal y que se analizan en cascada. En este sentido, una de las categorías de medición son los indicadores de seguridad y calidad, donde se contemplan las áreas prioritarias de salud del nivel nacional. Estos indicadores han permitido comparar sistemas de salud de países con similares condiciones (Chief Medical Office, 2013; Nolte y McKee, 2008; Australian Institute of Health and Welfare, 2013; Rosen et al., 2011).
La Organización para la Cooperación y el Desarrollo Económico (OECD, por su sigla en inglés de Organization for Economic Cooperative and Development), ha definido 19 indicadores de calidad de la atención para medir el nivel de salud de los países desarrollados, miembros de esa organización (OECD, 2012). Por su parte, el Ministerio de Salud y Protección Social (MSPS) de Colombia viene implementando desde 2006 un sistema de información para la calidad que incluye un alto número de informes de cumplimiento de envío de información e indicadores de proceso, pero realmente no hay un sistema de evaluación y seguimiento a la calidad que incluya indicadores de impacto sobre la salud de la población reportados por los aseguradores (Superintendencia Nacional de Salud, 2007; MSPS, 2006a).
Si bien Israel y Colombia comparten aspectos similares en su sistema de salud, el seguimiento de la calidad del sistema israelí incluye, además de un mecanismo ajustado por riesgo para la asignación de recursos per cápita, un sistema de información compuesto por un conjunto de indicadores clave, que son comparados entre las organizaciones y se publican. De otro lado, Colombia no tiene un mecanismo ajustado por riesgo, ni un mecanismo de incentivos para la mejora de la calidad de los servicios de salud, y además requiere que el sistema de indicadores de salud le permita una evaluación continua del impacto del tratamiento, que se puedan comparar a nivel nacional e internacional. Por consiguiente, la comparación entre los 2 sistemas puede ser útil para revisar y fortalecer el sistema de información para la calidad en Colombia.
En consecuencia, el objetivo del presente documento es revisar el sistema de medición de calidad en Colombia, basado en la efectividad de un sistema nacional y desde la perspectiva de las Empresas Promotoras de Salud (EPS). Para lograr dicho objetivo, se revisa el modelo israelí de evaluación de indicadores de la calidad de la salud, que aunque es un país con mayor desarrollo, presenta características similares a las del sistema de salud colombiano, lo que posibilita su comparación.
Finalmente, la organización del documento, después de la introducción, comprende una conceptualización de los sistemas de salud y de medición de la calidad en Colombia y en Israel, lo cual es importante para comprender las brechas del sistema de información para la calidad entre los 2 países y las posibilidades de mejora. La sección 3 describe la metodología utilizada para la revisión, discusión y comparación de los indicadores de evaluación de la calidad; en seguida se describen los resultados, sección que muestra las características del monitoreo y de la evaluación en cada uno de los países, la información que está disponible para la toma de decisiones y los usuarios, y el uso que se les da, en términos del mejoramiento de la salud de la población. Por último, se presenta la discusión de los resultados, a partir de los cuales se proponen acciones que pueden contribuir al mejoramiento de la calidad para una mejor salud de la población y se incluyen las conclusiones finales del estudio.
2Marco conceptualCon el fin de contextualizar el problema, se presenta a continuación la definición de los sistemas de salud de Colombia e Israel, así como los sistemas de medición de la calidad de ambos países, finalizando con un análisis de las brechas entre los 2 sistemas de información para la calidad.
2.1El Sistema de Salud en ColombiaLa Constitución Política de Colombia de 1991, en su artículo 48, establece que la Seguridad Social es un derecho (Asamblea Nacional Constituyente, 1991). Por tal motivo se desarrolló una reforma al sistema de salud, contenida en la Ley 100 de 19931, que crea el Sistema de Seguridad Social Integral, con un componente de Salud y 3 principios fundamentales: universalidad, equidad y calidad (Congreso de la República de Colombia, 1993).
A partir del componente de salud, el Sistema General de Seguridad Social en Salud (SGSSS) crea las Empresas Administradoras de Planes de Beneficios (EAPB), que pueden ser administradoras del régimen contributivo (llamadas EPS) —para los pensionados y trabajadores dependientes o autónomos y sus familias—; las administradoras del régimen subsidiado (ARS) —hoy EPS del régimen subsidiado, para la población pobre sin capacidad de pago—, y las administradoras de regímenes especiales o de excepción, llamadas Empresas Adaptadas de Salud (EAS), que son de origen público, para algunos trabajadores del gobierno (Congreso de la República de Colombia, 1993).
El SGSSS estandarizó una canasta de servicios básicos, llamada Plan Obligatorio de salud (POS), para todos los afiliados al régimen contributivo, y una canasta reducida de servicios para el Régimen Subsidiado (POSS) para la población pobre, mientras que en los regímenes de excepción se ofrece un paquete de servicios complementario, llamado POS más (Congreso de la República de Colombia, 1993).
Los usuarios, excepto los de las EAS, pueden escoger la EPS a la cual quieren estar afiliados, además pueden adquirir un plan complementario (medicina pre-pagada), basado en hotelería2, acceso a servicios no incluidos en el POS, y/o acceso directo a la medicina especializada. Este plan es voluntario e independiente del POS, y para adquirirlo es requisito estar afiliado a la Seguridad Social. De otro lado, la población más pobre (afiliada o no al régimen subsidiado) recibe la mayor parte de los servicios en la red pública hospitalaria y de salud (Chernichovsky, Guerrero y Martínez, 2012; Congreso de la República de Colombia, 1993).
Por otra parte, aunque durante 20 años la Ley 100 promulgó la universalidad, el sistema funcionó con un alto nivel de inequidad, debido a que el paquete básico de servicios del régimen contributivo contenía más servicios que el paquete del régimen subsidiado (Chernichovsky et al., 2012). Sin embargo, el primero de julio de 2012, con el Acuerdo 032, se logró la unificación del POS del régimen contributivo y subsidiado para todos los grupos de edad (CRES, 2012).
A pesar de que desde 1993 la Ley 100 estableció que el MSPS sería el responsable de regular la calidad de los servicios de salud y el control de los factores de riesgo para la salud que ofrecen las Instituciones Prestadoras de Salud (IPS) y las EPS (Congreso de la República de Colombia, 1993), solo en el año 2002 se define el Sistema Obligatorio de Garantía de la Calidad de Atención en Salud (SOGCS) (Presidencia de la República de Colombia, 2002) y en el año 2006 se reglamenta el Sistema de Información para la Calidad (SIC). De esta manera se define que el objetivo del SIC es monitorear la calidad de los servicios, orientar el comportamiento de la población general, estimular la gestión de la calidad basada en hechos y datos, y ofrecer insumos para la referenciación por calidad que permita materializar los incentivos de prestigio del Sistema (Presidencia de la República de Colombia, 2006).
2.2El Sistema de Salud israelíEl Seguro Nacional de Salud (SNS) israelí se promulgó en enero de 1995, y a través de él se garantiza una canasta de servicios estandarizada para todos los residentes en el país, de tal manera que el financiamiento y la provisión de servicios curativos están a cargo de las administradoras de planes de beneficios o fondos mutuales, quienes se encargan del aseguramiento (Chernichovsky, 2009; Chernichovsky, 2013).
No obstante, en el sistema israelí los ciudadanos pueden elegir entre 4 administradoras de salud, sin fines de lucro, que compiten entre ellas y proveen como mínimo el paquete básico definido por la ley. En este sistema, la mayor parte del personal médico trabaja en una sola de las administradoras; sin embargo, algunos trabajan como independientes, pudiendo de esta forma estar vinculados con varias administradoras al mismo tiempo (Chernichovsky, 2009; Chernichovsky, 2013).
De otro lado, el sistema israelí considera que la medición de calidad de atención ideal, como se ha descrito también en otros sistemas de países desarrollados (Kelley y Hurst, 2006), debe incluir indicadores de:
- •
Efectividad en el tratamiento: mide la mejora del estado de salud gracias al tratamiento.
- •
Seguridad en el tratamiento: muestra cómo el tratamiento o procedimiento clínico es más seguro y eficaz, y se determina de acuerdo con el daño causado a los pacientes por un manejo inadecuado.
- •
Duración del tratamiento: mide si fue suministrado en el momento oportuno y tiempo adecuado.
- •
Ajuste del tratamiento: basado en las preferencias, necesidades y valores de los pacientes.
- •
Eficacia del tratamiento: corresponde al uso de los recursos pertinentes que aseguren la alta calidad de la atención.
- •
Equidad en el tratamiento: se refiere a que la calidad es igual para todas las personas, independiente de su género, origen y/o situación socioeconómica.
El sistema israelí comparte varios aspectos y principios con el Sistema General de Seguridad Social en Salud de Colombia, especialmente con el Régimen Contributivo, en la parte organizacional y estructura, incluyendo las relaciones entre las Administradoras de Planes de Beneficios y los médicos.
Los 2 sistemas comparten desafíos similares, y uno de los más importantes es controlar el trabajo operativo de las Administradoras de Planes de Beneficios, para el cual la legislación israelí incluye las Organizaciones de Investigación y Evaluación (el Consejo de Salud y el Instituto Israelí para la Investigación en Servicios de Salud y Políticas de Salud), cuyo objetivo es controlar y valorar el efecto de la Ley sobre la calidad, efectividad y costo de los servicios de salud en Israel (Chernichovsky, 2009). En Colombia el control de las EPS es realizado por la Superintendencia Nacional de Salud (Supersalud).
Si bien en Israel existe un mecanismo de asignación de recursos basado en el pago a las administradoras de salud, el cual se refiere a una unidad de pago por capitación (UPC), que corresponde a la asignación del sistema a cada individuo asegurado, ajustada por riesgo (por ejemplo: edad, sexo, etc.), este podría ser un incentivo para bajar la calidad de los servicios y permitir el ahorro de parte del dinero recibido. Sin embargo, existe un mecanismo complementario que permite asignar recursos financieros para que las administradoras de planes de beneficios establezcan un entorno competitivo, basado en el mejoramiento de los resultados en salud, e indicadores de prevalencia de enfermedades crónicas o de impacto, sobre la mejora de la salud o de satisfacción (Chernichovsky, 2009; Chernichovsky, 2013).
3MetodologíaLa metodología utilizada en esta investigación consiste en un estudio de tipo descriptivo, el cual, mediante fuentes secundarias, permite visualizar la aplicabilidad de la legislación colombiana en el sistema de información para la calidad en salud. Además, se compara el sistema de salud colombiano con el sistema de salud israelí, discutiendo la importancia de generar indicadores que permitan identificar si es posible su mejoramiento.
Para el desarrollo del objetivo de la investigación se hizo una revisión de la normatividad del Sistema Obligatorio de Garantía de la calidad en salud, en el componente del sistema de información para la calidad en Colombia. Como fuentes de información secundarias, se tuvieron en cuenta los informes que enviaban las IPS y EPS a los diferentes entes de control y al MSPS, principalmente orientados a los indicadores de evaluación de la calidad en salud, centrándose en la información publicada por la Supersalud y la información publicada en la página de seguimiento a la calidad de las EPS del MSPS (Anexo, tabla A1).
Adicionalmente se hizo una revisión de la normatividad del Sistema Nacional de Monitoreo de la Calidad (PNMC) en Israel y de fuentes secundarias del sistema de información para la calidad en salud de Colombia, desde la Supersalud y el MSPS, para comparar los indicadores de evaluación (Porath, Rabinowitz, Raskin Segal, Weitzman y Ben-Said, 2008; Rosen et al., 2011; Manor et al., 2012).
4ResultadosEl Sistema de Información para la Calidad del SOGCS de Colombia se implementa a partir de la circular 011 de 2004, con obligatoriedad para las IPS, y de la circular única de la Supersalud de diciembre de 2004 para las EPS. Sin embargo, la atomización de la estructura del Sistema de Salud Colombiano (17 EPS del contributivo, más de 40 EPS del subsidiado y más de 8.000 IPS públicas y privadas) no favorece el control de la información, y además las EPS no tienen incentivos por obtener resultados positivos de salud (Organización Panamericana de la Salud, 2012).
La estructura del sistema de salud colombiano genera un doble reporte de la información, y aun así no se conoce dentro del sistema el tipo de servicios que recibe el mismo paciente (continuidad). Por lo tanto, no permite la evaluación de impacto de la atención en salud. De otro lado, los médicos no participan activamente en el proceso de evaluación y tienen enfrentamientos con las EPS, debido a las normativas, al sistema de pago, al control en el diagnóstico y tratamiento del paciente y algunas veces a causa del control del gasto (Castañeda, Fonseca, Núñez, Ramírez y Zapata, 2012).
El sistema de monitoreo en Colombia no está unificado, y la historia clínica no está automatizada en la mayoría de las IPS; por tanto, cuando un paciente es atendido en una ciudad y se traslada a otra, debe iniciar otra vez el proceso.
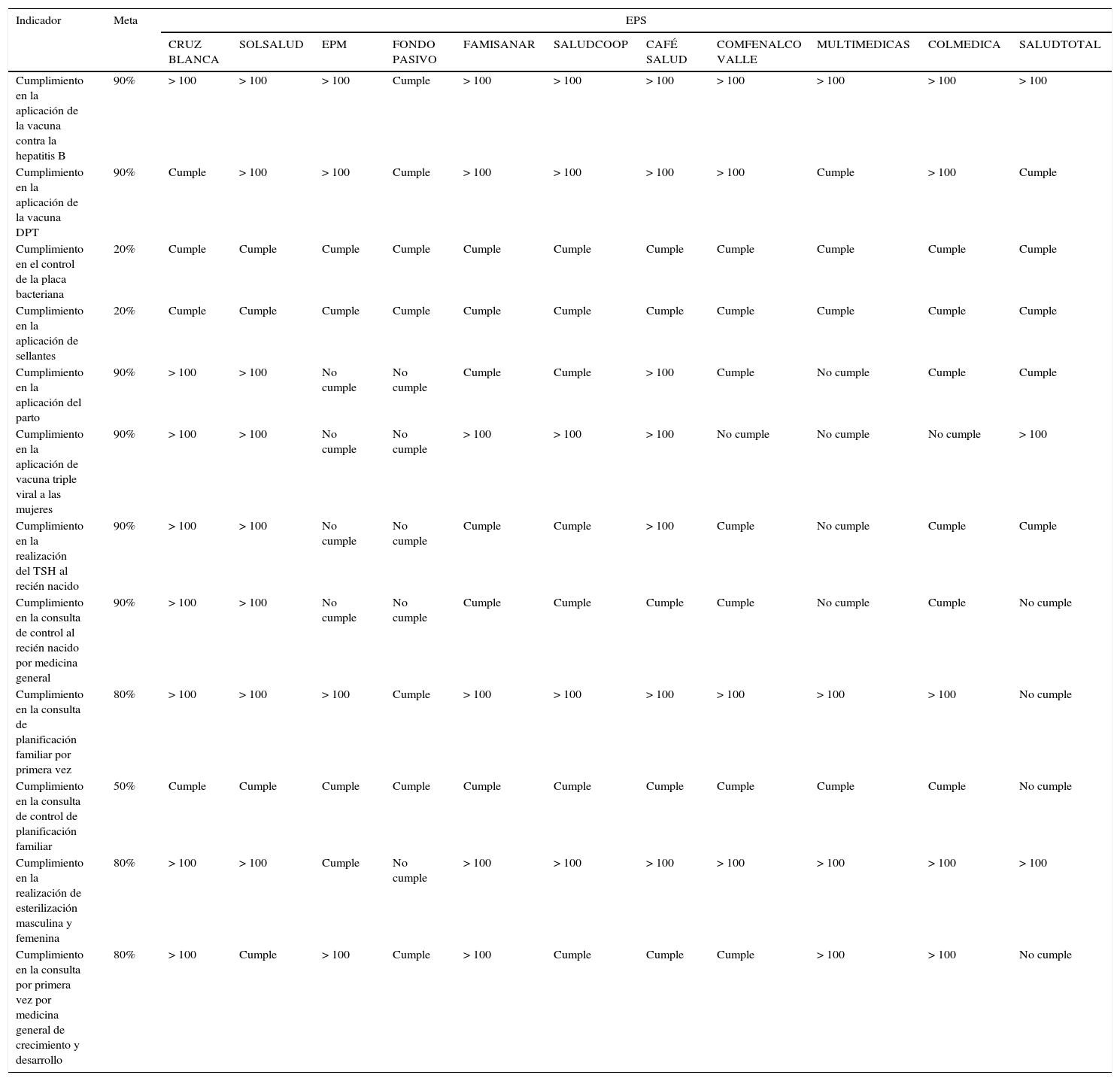
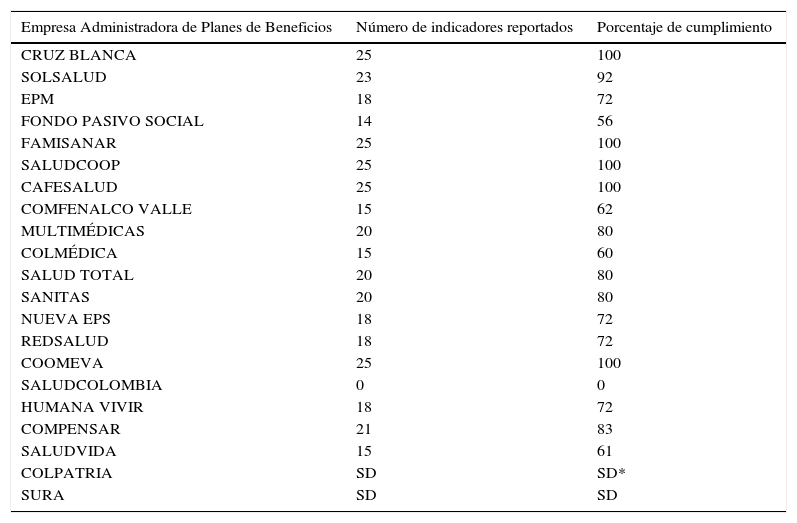
En el sistema de información para la calidad, la mayor parte de los indicadores son de estructura y de proceso, sin énfasis en el impacto en salud, ni reducción del riesgo. Las entidades encargadas del seguimiento no cuentan con los recursos necesarios para hacerlo y se han limitado a evaluar si cumple o no cumple (tablas 1 y 2), no se realiza un análisis crítico de los resultados, ni se compara con indicadores a nivel nacional o internacional. En este sentido, no hay medidas correctivas basadas en los resultados encontrados, y en ellos no se ven reflejados todos los sectores (Supersalud y Grupo de Monitoreo y Alertas Tempranas, s.f.; Torres, Gascón y Otero, 2012).
Indicadores de detección específica de la Superintendencia Nacional de Salud
| Indicador | Meta | EPS | ||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| CRUZ BLANCA | SOLSALUD | EPM | FONDO PASIVO | FAMISANAR | SALUDCOOP | CAFÉ SALUD | COMFENALCO VALLE | MULTIMEDICAS | COLMEDICA | SALUDTOTAL | ||
| Cumplimiento en la aplicación de la vacuna contra la hepatitis B | 90% | > 100 | > 100 | > 100 | Cumple | > 100 | > 100 | > 100 | > 100 | > 100 | > 100 | > 100 |
| Cumplimiento en la aplicación de la vacuna DPT | 90% | Cumple | > 100 | > 100 | Cumple | > 100 | > 100 | > 100 | > 100 | Cumple | > 100 | Cumple |
| Cumplimiento en el control de la placa bacteriana | 20% | Cumple | Cumple | Cumple | Cumple | Cumple | Cumple | Cumple | Cumple | Cumple | Cumple | Cumple |
| Cumplimiento en la aplicación de sellantes | 20% | Cumple | Cumple | Cumple | Cumple | Cumple | Cumple | Cumple | Cumple | Cumple | Cumple | Cumple |
| Cumplimiento en la aplicación del parto | 90% | > 100 | > 100 | No cumple | No cumple | Cumple | Cumple | > 100 | Cumple | No cumple | Cumple | Cumple |
| Cumplimiento en la aplicación de vacuna triple viral a las mujeres | 90% | > 100 | > 100 | No cumple | No cumple | > 100 | > 100 | > 100 | No cumple | No cumple | No cumple | > 100 |
| Cumplimiento en la realización del TSH al recién nacido | 90% | > 100 | > 100 | No cumple | No cumple | Cumple | Cumple | > 100 | Cumple | No cumple | Cumple | Cumple |
| Cumplimiento en la consulta de control al recién nacido por medicina general | 90% | > 100 | > 100 | No cumple | No cumple | Cumple | Cumple | Cumple | Cumple | No cumple | Cumple | No cumple |
| Cumplimiento en la consulta de planificación familiar por primera vez | 80% | > 100 | > 100 | > 100 | Cumple | > 100 | > 100 | > 100 | > 100 | > 100 | > 100 | No cumple |
| Cumplimiento en la consulta de control de planificación familiar | 50% | Cumple | Cumple | Cumple | Cumple | Cumple | Cumple | Cumple | Cumple | Cumple | Cumple | No cumple |
| Cumplimiento en la realización de esterilización masculina y femenina | 80% | > 100 | > 100 | Cumple | No cumple | > 100 | > 100 | > 100 | > 100 | > 100 | > 100 | > 100 |
| Cumplimiento en la consulta por primera vez por medicina general de crecimiento y desarrollo | 80% | > 100 | Cumple | > 100 | Cumple | > 100 | Cumple | Cumple | Cumple | > 100 | > 100 | No cumple |
| Indicador | Meta | EPS | |||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| SANITAS | NUEVA EPS | RED SALUD | COOMEVA | SALUD COLOMBIA | HUMANA VIVIR | COMPENSAR | SALUDVIDA | COLPATRIA | SURA | ||
| Cumplimiento en la aplicación de la vacuna contra la hepatitis B | 90% | > 100 | > 100 | Cumple | > 100 | No cumple | > 100 | > 100 | > 100 | SD* | SD |
| Cumplimiento en la aplicación de la vacuna DPT | 90% | > 100 | Cumple | Cumple | > 100 | No cumple | > 100 | > 100 | Cumple | SD* | SD |
| Cumplimiento en el control de la placa bacteriana | 20% | Cumple | > 100 | Cumple | Cumple | No cumple | > 100 | Cumple | Cumple | SD* | SD |
| Cumplimiento en la aplicación de sellantes | 20% | Cumple | > 100 | Cumple | Cumple | No cumple | > 100 | Cumple | Cumple | SD* | SD |
| Cumplimiento en la aplicación del parto | 90% | No cumple | No cumple | No cumple | Cumple | No cumple | DI | Cumple | No cumple | SD* | SD |
| Cumplimiento en la aplicación de vacuna triple viral a las mujeres | 90% | > 100 | > 100 | Cumple | > 100 | No cumple | DI | No cumple | > 100 | SD* | SD |
| Cumplimiento en la realización del TSH al recién nacido | 90% | No cumple | No cumple | Cumple | Cumple | No cumple | DI | Cumple | No cumple | SD* | SD |
| Cumplimiento en la consulta de control al recién nacido por medicina general | 90% | No cumple | No cumple | No cumple | Cumple | No cumple | DI | Cumple | Cumple | SD* | SD |
| Cumplimiento en la consulta de planificación familiar por primera vez | 80% | > 100 | > 100 | Cumple | > 100 | No cumple | > 100 | > 100 | > 100 | SD* | SD |
| Cumplimiento en la consulta de control de planificación familiar | 50% | Cumple | > 100 | Cumple | Cumple | No cumple | Cumple | No cumple | No cumple | SD* | SD |
| Cumplimiento en la realización de esterilización masculina y femenina | 80% | > 100 | > 100 | No cumple | > 100 | No cumple | > 100 | > 100 | > 100 | SD* | SD |
| Cumplimiento en la consulta por primera vez por medicina general de crecimiento y desarrollo | 80% | > 100 | Cumple | Cumple | > 100 | No cumple | > 100 | > 100 | > 100 | SD* | SD |
DI: datos incompletos; SD: no informó; SD*: no consolidó nacional.
Fuente: Supersalud y Grupo de Monitoreo y Alertas Tempranas, s.f.
Cumplimiento de indicadores de la Superintendencia Nacional de Salud
| Empresa Administradora de Planes de Beneficios | Número de indicadores reportados | Porcentaje de cumplimiento |
|---|---|---|
| CRUZ BLANCA | 25 | 100 |
| SOLSALUD | 23 | 92 |
| EPM | 18 | 72 |
| FONDO PASIVO SOCIAL | 14 | 56 |
| FAMISANAR | 25 | 100 |
| SALUDCOOP | 25 | 100 |
| CAFESALUD | 25 | 100 |
| COMFENALCO VALLE | 15 | 62 |
| MULTIMÉDICAS | 20 | 80 |
| COLMÉDICA | 15 | 60 |
| SALUD TOTAL | 20 | 80 |
| SANITAS | 20 | 80 |
| NUEVA EPS | 18 | 72 |
| REDSALUD | 18 | 72 |
| COOMEVA | 25 | 100 |
| SALUDCOLOMBIA | 0 | 0 |
| HUMANA VIVIR | 18 | 72 |
| COMPENSAR | 21 | 83 |
| SALUDVIDA | 15 | 61 |
| COLPATRIA | SD | SD* |
| SURA | SD | SD |
SD: no informó; SD*: no consolidó nacional.
Fuente: Supersalud y Grupo de Monitoreo y Alertas Tempranas, s.f.
Por otra parte, la unidad de análisis geográfica es diferente para la entidad territorial (municipio y departamento) y para la EPS, debido a que esta última depende del lugar donde se ubica la sede principal. Los indicadores de salud, desde las EPS, no están definidos de acuerdo con la zona y las condiciones de la población en el país, no se ha garantizado el flujo continuo de información desde los niveles municipales hasta el nivel nacional, puesto que las EPS no consolidan información territorial y muchas veces se registra la atención según el lugar de prestación del servicio y no según el sitio de residencia; también se presenta poca comparabilidad con los indicadores internacionales y se mide la satisfacción del usuario sin tener en cuenta el impacto en la atención médica y el costo (Anexo, tablas A2–A3).
Adicionalmente, no hay seguimiento de indicadores de impacto, eficiencia y eficacia sobre la salud de la población afiliada, y las EPS no utilizan indicadores de farmacovigilancia para hacer propuestas de mejoramiento de los medicamentos en el POS. A pesar del nuevo Sistema de Información para la Protección Social (SISPRO), el módulo del aseguramiento solo contiene la población cubierta y el nivel de análisis es por EPS y no con indicadores de salud del municipio y departamento que permitan evaluar la gestión por resultados de la EPS a nivel del territorio3.
En el caso de Israel, el Programa Nacional de Monitoreo de la Calidad (PNMC) se implementó en 1999, como resultado de la reforma del Sistema de Salud realizada en 1995, con el objetivo de ofrecer a la comunidad y a los formadores de política la información sobre la calidad de atención médica comunitaria brindada por las administradoras del paquete básico de salud, reportada por años, grupos sociales y entre las administradoras. Esto ha permitido al Sistema de Salud israelí tomar mejores decisiones en todos los niveles y proveer mayor eficiencia, equidad y satisfacción, objetivos que quisieran ser alcanzados por cualquier sistema de salud en el mundo. El PNMC compara sus indicadores con los de otros sistemas de salud internacionalmente (Chernichovsky, 2009; Manor et al., 2012).
Por otro lado, la calidad de la atención médica, definida por el Instituto de Medicina de Israel como la medida en la que los servicios aumentan la probabilidad de obtener los resultados de salud deseados, es de gran importancia para los usuarios, las organizaciones públicas y gubernamentales (el gobierno israelí y el Instituto Nacional de Seguro) y para las administradoras de salud (Chernichovsky, 2009). De esta manera, las administradoras son las responsables de la calidad del servicio brindado a los asegurados.
El PNMC se basa en un conjunto de datos definidos por el Comité Nacional para la Seguridad en la Calidad de la información y Datos Efectivos en atención médica (HEDIS por su siglas en inglés: Healthcare Effectiveness Data and Information Set) de Estados Unidos y utiliza varios de sus indicadores (Health and Social Care Information Centre, 2012; Hussey et al., 2004), los cuales son seleccionados cuidadosamente en 2 momentos: uno por consenso de los representantes de las 4 administradoras, con base en evidencia científica, y en otro momento por un equipo de expertos clínicos. La compilación de esta información pasa por un riguroso proceso de control interno y externo, que cumple con 3 condiciones: importancia, validez y viabilidad. Además, estos indicadores son relativos, es decir, están definidos como el grupo de personas expuestas a ciertas condiciones sobre el total de la población específica, diferenciados por grupos de edad, sexo y condición socioeconómica, características definidas como relevantes por los expertos. Un ejemplo de indicador es el porcentaje de personas mayores de 65años vacunadas contra la gripe (Manor et al., 2012).
De otro lado, una de las características más importantes del PNMC es que ha definido indicadores para medir solo algunas áreas de interés, lo cual ha permitido hacer el seguimiento de la morbilidad y de la calidad de atención médica mediante indicadores de promoción de la salud y prevención de la enfermedad, de tratamiento y de resultado. Es así como, para el año 2010, el SNS definió 6 áreas de evaluación centradas en la atención primaria en salud (APS), en donde se consideran: asma, detección temprana de cáncer, vacunación contra la gripe para población adulta mayor, salud infantil y enfermedades cardiovasculares (Manor et al., 2012), las cuales se pueden observar en la tabla 3.
Indicadores seleccionados por el programa israelí 2010
| Asma |
| Prevalencia de asma persistente entre 5 y 56 años de edad |
| Porcentaje de tratamiento preventivo con medicamentos entre los pacientes con asma persistente entre 5 y 56 años |
| Porcentaje de vacunaciones contra la gripe entre los pacientes con asma persistente entre 5 y 56 años |
| Detección temprana de cáncer |
| Porcentaje de mamografías realizadas para la detección temprana de cáncer de mama entre las mujeres de 51 a 74 años |
| Porcentaje de colonoscopias realizadas entre las personas de 50 a 74 años |
| Vacunación para adultos mayores |
| Porcentaje de vacunaciones contra la gripe en los adultos mayores de 65 años |
| Porcentaje de adultos mayores con vacuna del neumococo (65-71 años) |
| Salud infantil |
| Cribado de anemia para niños |
| Porcentaje de resultados de índice masa corporal (IMC) para niños (edad: 7 años) |
| Porcentaje de resultados de índice de masa corporal en jóvenes entre 14 y 18 años |
| Enfermedades cardiovasculares |
| Documentación de niveles de colesterol en personas entre 35 y 54 años |
| Resultados de niveles de colesterol en personas entre 55 y 74 años |
| Medición de niveles de colesterol (35-54 años) |
| Medición de niveles de colesterol (55-74 años) |
| Resultados de índice de masa corporal para adultos (edad 20-64 años) |
| Resultados de índice de masa corporal para adultos mayores (edad 65-74 años) |
| Resultados de medición de presión arterial (edad 20 y 64 años) |
| Resultados de medición de presión arterial (edad 65 y 74 años |
| Uso de estatina después de cirugía de bypass coronario y/o intervención de cateterización cardíaca (35 a 74 años de edad) |
| Inhibidores de la enzima angiotensin-convertasa o bloqueadores de receptores de angiotensin usados después de cirugía arterial de bypass y/o intervención de cateterización cardíaca (35-74 años de edad) |
| Betabloqueadores usados luego de cirugía bypass coronario y/o intervención por cateterización cardíaca (35 y 74 años) |
| Medición de niveles de colesterol después de cirugía de bypass de la arteria coronaria y/o intervención por cateterismo cardíaco (35 a 71 años de edad) |
| Diabetes |
| Prevalencia de diabetes mellitus |
| Porcentaje de niveles de hemoglobina A1c para pacientes con diabetes mellitus |
| Medición de adecuado control de hemoglobina A1c para pacientes con diabetes mellitus (edad 0-74 años) |
| Medición de adecuado control de hemoglobina A1c para pacientes con diabetes mellitus (edad 75 a 84 años) |
| Medición de control adecuado de hemoglobina A1c para pacientes con diabetes mellitus |
| Resultados de niveles de colesterol para pacientes con diabetes mellitus |
| Vacunación contra la influenza en pacientes con diabetes mellitus, con 5 años o más |
| Vacunación contra el neumococo en individuos con diabetes mellitus entre 65 y 74 años |
| Resultados de presión arterial en pacientes con diabetes mellitus con 18 años o más |
| Resultados de índice de masa muscular en individuos con diabetes mellitus con 18 años o más |
Fuente: tomado de Manor et al. (2012, p. 132-133). Traducido por los autores.
Con relación al sistema de información de las administradoras en Israel, este es similar (sistema propio de cada administradora, con lineamientos generales), lo que les permite obtener de manera uniforme los indicadores seleccionados y actualizarlos anualmente, con el fin de examinar qué ocurre en cada una de las áreas. De otro lado, el SNS reporta los datos nacionales cada año, en un reporte comparativo de los 3 últimos años (Manor et al., 2012). Adicionalmente, el sistema de información para la calidad se basa en las historias médicas electrónicas, lo que reduce los costos y agiliza los tiempos.
De otro lado, el SNS añade a la información de las administradoras los datos complementarios sobre información económica y nivel de satisfacción de los asegurados, lo que le permite a nivel político obtener una visión global útil para la toma de decisiones.
Las 4 administradoras de Israel participan voluntariamente del PNMC desde 2004. Sin embargo, la información enviada por ellas es anónima, es decir, no posee detalles que permitan la identificación de los usuarios, para proteger en forma estricta el principio de confidencialidad médica (Manor et al., 2012).
En el reporte del SNS, la población de estudio para cada año corresponde a las personas aseguradas en las 4 administradoras israelíes, y se excluyen las personas con datos perdidos, las que no tienen la membrecía en la misma administradora y aquellas que se movilizan entre las administradoras cada año. No obstante, el porcentaje de población excluida es muy bajo, aproximadamente el 2% del total. La recolección de información sobre la población total de asegurados en Israel permite el examen y el seguimiento de subgrupos de indicadores relativamente pequeños, incluso por grupos de edad, sexo y situación socioeconómica (Bandelak, 2010).
Para validar los resultados, el SNS utiliza fuentes de datos adicionales que incluyen encuestas de salud de la Oficina Central de Estadísticas y la consulta a expertos (Rosen et al., 2011). Así mismo, los datos publicados por el SNS no presentan ningún tipo de error de muestreo, dado que se basan en datos de la población total y no de una muestra, lo cual permite el estudio de los indicadores en cortes transversales, como edad, sexo y situación socioeconómica; es así como la difusión de los resultados refleja el compromiso del sistema de salud israelí con el control social, además de asegurar que los objetivos de salud de la población están siendo alcanzados de la mejor manera posible, considerando que los registros públicos son nacionales y que no incluyen resultados por administradora.
En consecuencia, la anterior información es útil para que los asegurados puedan concientizarse y tomar responsabilidad sobre su salud, contribuyendo a mejorar el servicio, lo que se refleja en la aceptación del tratamiento sugerido por el médico, en la oportuna atención de las recomendaciones para los chequeos médicos programados, y en la utilización de los servicios ofrecidos por el Sistema de Salud en la forma apropiada (Rosen et al., 2011).
Así mismo, el hecho de que hay pocas administradoras y cada una cuenta con sus médicos ayuda a la mejora de la calidad, salvo contadas excepciones, lo que también favorece la implementación de sistemas de información.
Un aspecto importante a considerar son los acuerdos organizacionales, culturales y sociales entre los médicos y demás personal médico, que favorece la mejora de la calidad sin necesidad de pago por resultados. Es así como las administradoras operan bajo el marco de la ley de seguro de salud, y aunque tienen algún grado de libertad en determinadas áreas operacionales y se diferencian en cuanto a la estrategia y la cultura interna, el marco legislativo común provee a los médicos de un conjunto de mensajes e incentivos más claros.
De un lado, la competencia entre las administradoras es por la calidad del servicio y no por la tarifa o precio del mismo, gracias a la ley del seguro de salud, lo que ha permitido desarrollar una cultura compartida entre organizaciones y médicos, orientada hacia la provisión óptima de salud en un contexto de escasez de recursos (Rosen et al., 2011). Sin embargo, el número pequeño de áreas de indicadores de salud seleccionadas limita el análisis en otras áreas que podrían ser relevantes, entre las que no se consideran ni temas de costos ni de satisfacción. De otro lado, la información de cada una de las administradoras no es pública para la población, lo cual no les permite elegir la administradora según sus resultados. Finalmente, no se hacen públicos los datos comparativos para las administradoras de salud; sin embargo, cada una de ellas recibe un estudio detallado que permite la comparación de sus resultados con el nivel promedio nacional.
5DiscusiónEn muchos aspectos, el SOGCS de Colombia tiene coincidencias con el sistema de información para la calidad israelí. Sin embargo, este último tiene componentes organizacionales propios y de empoderamiento de las administradoras de planes, donde uno de los aspectos a resaltar es la puesta en común de los indicadores de seguimiento y evaluación de la gestión en términos de salud de la población, características también descritas en la propuesta de modelo de indicadores de calidad de la OECD en 2006 (Kelley y Hurst, 2006).
El modelo israelí puede ser utilizado como ejemplo, puesto que está en línea con los compromisos de mejoramiento de la calidad en salud adquiridos por el gobierno colombiano durante 2010-2014, incluidos en la agenda del Ministerio de Salud.
A pesar de que la magnitud y el desarrollo de los 2 sistemas de salud son diferentes, puesto que Israel tiene una quinta parte de la población colombiana, algunas lecciones pueden ser extraídas del sistema israelí para hacer más eficiente y efectiva la medición de la calidad en Colombia.
Así pues, la asignación de recursos en Colombia no se realiza mediante un mecanismo ajustado por riesgo, y a pesar de esto es importante proponer un mecanismo de incentivos para la mejora en la calidad de los servicios de salud, que, como en el caso de Israel, establezca un sistema de indicadores para la atención médica del nivel comunitario, que permita realizar una evaluación continua del impacto del servicio y del tratamiento, y se pueda comparar con indicadores de salud nacionales e internacionales (Rosen et al., 2011).
El MSPS, con base en la estructura y el tamaño del Sistema de Salud y con la participación de todos los actores involucrados, debe diseñar un modelo de conformación de redes integradas de prestación de servicios de salud, de forma tanto vertical como horizontalmente (niveles de atención y de complejidad), a cargo de las administradoras de planes de beneficios (EPS o gestoras de salud), de tal manera que resulte eficiente y efectivo para el logro de los objetivos en salud (Congreso de la República de Colombia, 2007; MSPS, 2013; Congreso de la República de Colombia, 2013).
No obstante, previo a la implementación del nuevo sistema de información para la calidad en salud, es fundamental la formación de consensos y cohesión entre las distintas instituciones. Aun así, para el éxito del sistema de información el consenso no solo debe ser generado entre las instituciones, sino al interior de ellas, entre el personal médico, la administración y los usuarios. Es importante también generar conciencia y entrenar al personal médico sobre la importancia de la información como medio para tomar mejores decisiones, dado que este puede ser una importante barrera para la implementación, por ser renuente a cambios (Reece, 2011).
Por esto, se sugiere que se definan áreas clave por consenso de acuerdo con el nivel de desarrollo del país (como lo definió Israel y como lo propone la OECD); por ejemplo: salud materna, salud infantil, vacunación, enfermedades cardiovasculares, infecciosas y parasitarias (malaria, tuberculosis, dengue, etc.). Es así como los indicadores podrían ser seleccionados en consulta con expertos y prácticas internacionales, lo que aseguraría la calidad y la validez de los mismos (Murray y Frenk, 2000; Kelley y Hurst, 2006; Rosen et al., 2011; Manor et al., 2012).
Sin embargo, toda infraestructura de información necesita de una base de datos. Por esto, el desarrollo de la historia clínica electrónica y de los estándares aplicados para ello podría ayudar a obtener los datos desde la fuente primaria con una mejor calidad y a un menor costo.
Para el caso colombiano, se sugiere integrar el sistema de información de las EPS con las entidades territoriales, a fin de sumar recursos sociales, económicos y comunitarios para contribuir a una mejor gestión de la salud pública, en municipios y departamentos, a través del diagnóstico de la situación de salud, la morbilidad atendida, el riesgo de enfermar y la oferta de servicios de salud, asociada con la identificación de los resultados de salud a medir.
Ahora bien, la participación del usuario en el cuidado de su salud es una tendencia creciente en los sistemas de salud más desarrollados (Kelley y Hurst, 2006; Rosen et al., 2011), y es por esto que un usuario más informado puede tomar mejores decisiones y afecta de alguna manera los costos de salud.
Adicionalmente, el sistema de información debe incluir un análisis comparativo entre las IPS del mismo nivel y con el sistema de información de la red integral de prestación de servicios de las EPS, de tal manera que permita informar al usuario como mecanismo de selección y utilización de los servicios y ser participe y agente activo en el cuidado de su salud.
La revisión comparativa de los sistemas de información para la calidad del sistema de salud de los 2 países permite concluir que Israel podría transferir a Colombia experiencias exitosas para la implementación de un sistema de medición de la calidad del Sistema de Salud en Colombia, que sea útil para el seguimiento al impacto sobre la salud, la toma de decisiones políticas públicas y privadas, y finalmente para que el usuario participe activamente y se mantenga bien informado. Sin embargo, se enfatiza en la importancia de tomar en cuenta las características específicas del país, para adecuar a las necesidades particulares del sistema.
Finalmente, se entiende que es importante que existan arreglos interinstitucionales y una infraestructura que permitan llevar a cabo programas de medición de calidad por consenso, sostenible y efectiva, y además que permita crear una cultura común enfocada hacia la mejora de la calidad de los servicios de salud.
FinanciaciónEste artículo está soportado por recursos de investigación de la Universidad Icesi, Centro de Estudios en Protección Social y Economía de la Salud [PROESA], y por el Banco Mundial. El soporte del Banco Mundial se hizo posible por el Nordic Trust Fund, que realiza esfuerzos por promover los derechos por la salud.
Conflicto de interesesNo existen conflictos de intereses. Los resultados de la investigación no han sido modificados. Lo expresado en la investigación es responsabilidad de sus autores y no del Banco Mundial o de las instituciones que los autores representan.
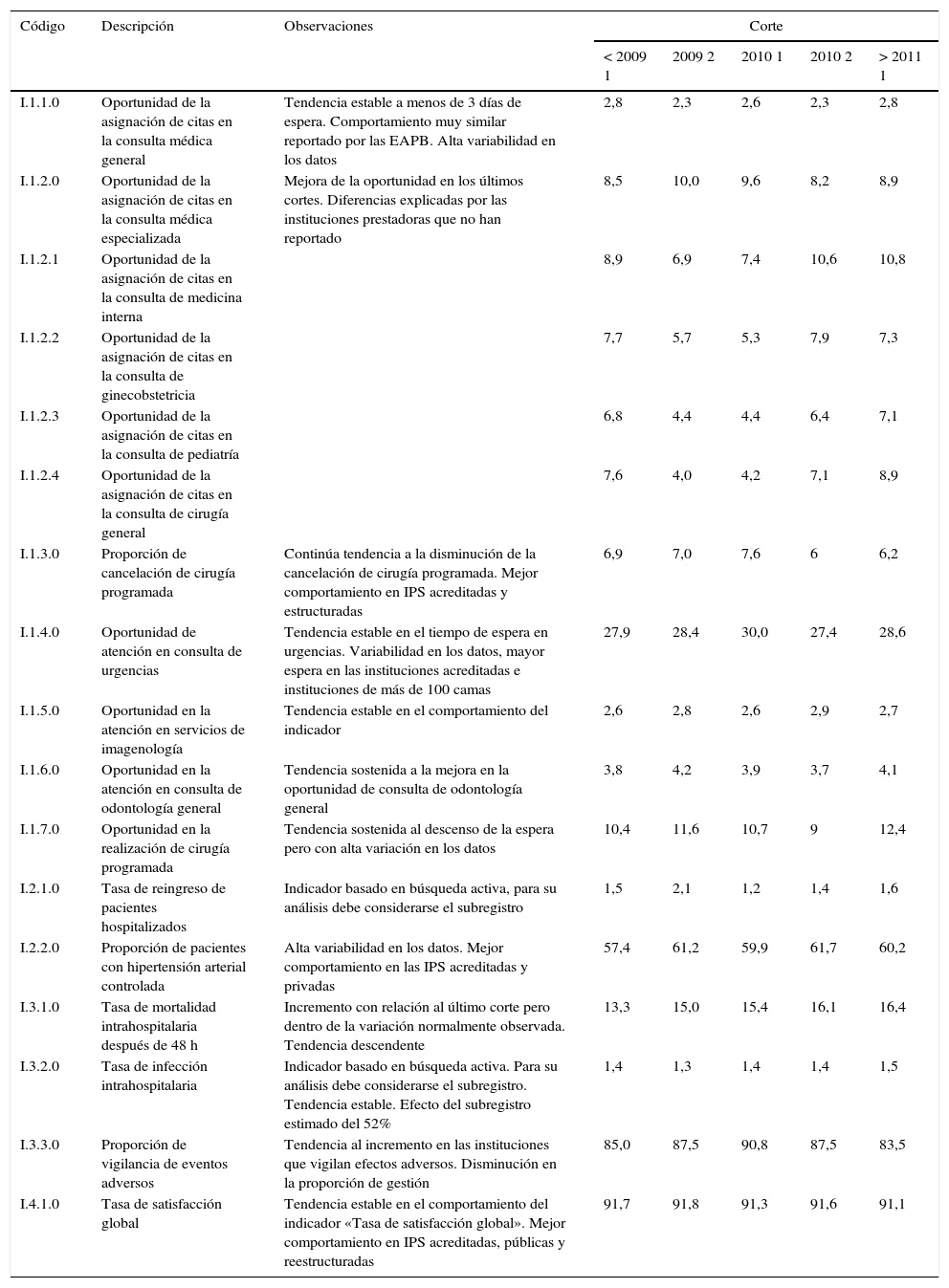
Cuadro de mando de control de indicadores. Ministerio de Salud y Protección Social
| Código | Descripción | Observaciones | Corte | ||||
|---|---|---|---|---|---|---|---|
| < 2009 1 | 2009 2 | 2010 1 | 2010 2 | > 2011 1 | |||
| I.1.1.0 | Oportunidad de la asignación de citas en la consulta médica general | Tendencia estable a menos de 3 días de espera. Comportamiento muy similar reportado por las EAPB. Alta variabilidad en los datos | 2,8 | 2,3 | 2,6 | 2,3 | 2,8 |
| I.1.2.0 | Oportunidad de la asignación de citas en la consulta médica especializada | Mejora de la oportunidad en los últimos cortes. Diferencias explicadas por las instituciones prestadoras que no han reportado | 8,5 | 10,0 | 9,6 | 8,2 | 8,9 |
| I.1.2.1 | Oportunidad de la asignación de citas en la consulta de medicina interna | 8,9 | 6,9 | 7,4 | 10,6 | 10,8 | |
| I.1.2.2 | Oportunidad de la asignación de citas en la consulta de ginecobstetricia | 7,7 | 5,7 | 5,3 | 7,9 | 7,3 | |
| I.1.2.3 | Oportunidad de la asignación de citas en la consulta de pediatría | 6,8 | 4,4 | 4,4 | 6,4 | 7,1 | |
| I.1.2.4 | Oportunidad de la asignación de citas en la consulta de cirugía general | 7,6 | 4,0 | 4,2 | 7,1 | 8,9 | |
| I.1.3.0 | Proporción de cancelación de cirugía programada | Continúa tendencia a la disminución de la cancelación de cirugía programada. Mejor comportamiento en IPS acreditadas y estructuradas | 6,9 | 7,0 | 7,6 | 6 | 6,2 |
| I.1.4.0 | Oportunidad de atención en consulta de urgencias | Tendencia estable en el tiempo de espera en urgencias. Variabilidad en los datos, mayor espera en las instituciones acreditadas e instituciones de más de 100 camas | 27,9 | 28,4 | 30,0 | 27,4 | 28,6 |
| I.1.5.0 | Oportunidad en la atención en servicios de imagenología | Tendencia estable en el comportamiento del indicador | 2,6 | 2,8 | 2,6 | 2,9 | 2,7 |
| I.1.6.0 | Oportunidad en la atención en consulta de odontología general | Tendencia sostenida a la mejora en la oportunidad de consulta de odontología general | 3,8 | 4,2 | 3,9 | 3,7 | 4,1 |
| I.1.7.0 | Oportunidad en la realización de cirugía programada | Tendencia sostenida al descenso de la espera pero con alta variación en los datos | 10,4 | 11,6 | 10,7 | 9 | 12,4 |
| I.2.1.0 | Tasa de reingreso de pacientes hospitalizados | Indicador basado en búsqueda activa, para su análisis debe considerarse el subregistro | 1,5 | 2,1 | 1,2 | 1,4 | 1,6 |
| I.2.2.0 | Proporción de pacientes con hipertensión arterial controlada | Alta variabilidad en los datos. Mejor comportamiento en las IPS acreditadas y privadas | 57,4 | 61,2 | 59,9 | 61,7 | 60,2 |
| I.3.1.0 | Tasa de mortalidad intrahospitalaria después de 48 h | Incremento con relación al último corte pero dentro de la variación normalmente observada. Tendencia descendente | 13,3 | 15,0 | 15,4 | 16,1 | 16,4 |
| I.3.2.0 | Tasa de infección intrahospitalaria | Indicador basado en búsqueda activa. Para su análisis debe considerarse el subregistro. Tendencia estable. Efecto del subregistro estimado del 52% | 1,4 | 1,3 | 1,4 | 1,4 | 1,5 |
| I.3.3.0 | Proporción de vigilancia de eventos adversos | Tendencia al incremento en las instituciones que vigilan efectos adversos. Disminución en la proporción de gestión | 85,0 | 87,5 | 90,8 | 87,5 | 83,5 |
| I.4.1.0 | Tasa de satisfacción global | Tendencia estable en el comportamiento del indicador «Tasa de satisfacción global». Mejor comportamiento en IPS acreditadas, públicas y reestructuradas | 91,7 | 91,8 | 91,3 | 91,6 | 91,1 |
Fuente: MSPS, 2011.
Indicadores seleccionados el Sistema de Información para la Calidad
| IPS | EAPB |
|---|---|
| Accesibilidad/Oportunidad | |
| (1) Oportunidad de la asignación de cita en la Consulta Médica General(2) Oportunidad de la asignación de cita en la Consulta Médica Especializada(3) Proporción de cancelación de cirugía programada(4) Oportunidad en la atención en consulta de Urgencias(5) Oportunidad en la atención en servicios de Imagenología(6) Oportunidad en la atención en consulta de Odontología General(7) Oportunidad en la realización de cirugía programada | (1) Oportunidad de la asignación de cita en la Consulta Médica General(2) Oportunidad de la asignación de cita en la Consulta Médica Especializada(3) Número de tutelas por no prestación de servicios POS o POS-S(4) Oportunidad de Entrega de Medicamentos POS(5) Oportunidad en la realización de cirugía programada(6) Oportunidad en la asignación de cita en consulta de Odontología General(7) Oportunidad en la atención en servicios de Imagenología(8) Oportunidad de la referencia en la EAPB |
| Calidad técnica | |
| (1) Tasa de Reingreso de pacientes hospitalizados(2) Proporción Hipertensión Arterial Controlada | (1) Proporción de esquemas de vacunación adecuados en niños menores de un año(2) Oportunidad en la detección de Cáncer de Cuello Uterino |
| Gerencia del riesgo | |
| (1) Tasa de Mortalidad intrahospitalaria después de 48 h(2) Tasa de Infección Intrahospitalaria(3) Proporción de Vigilancia de Eventos adversos | (1) Tasa de mortalidad por neumonía en grupos de alto riesgo(2) Razón de Mortalidad Materna |
| Satisfacción / Lealtad | |
| (1) Tasa de Satisfacción Global | (1) Tasa de Satisfacción Global(2) Proporción de quejas resueltas antes de 15 días(3) Tasa de Traslados desde la EAPB |
| Eventos adversos | |
| (1) Cirugías o procedimientos cancelados por factores atribuibles al desempeño de la organización o de los profesionales(2) Pacientes con trombosis venosa profunda a quienes no se les realiza control de pruebas de coagulación(3) Ingreso no programado a UCI luego de procedimiento que implica la administración de anestesia(4) Pacientes con neumonías broncoaspirativas en pediatría o UCI neonatal(5)Pacientes con úlceras de posición(6)Distocia inadvertida(7)Shock hipovolémico posparto(8)Maternas con convulsión intrahospitalaria(9)Cirugía en parte equivocada o en paciente equivocado(10)Pacientes con hipotensión severa en posquirúrgico(11)Pacientes con infarto en las siguientes 72 h posquirúrgico(12) Reingreso al servicio de urgencias por misma causa antes de 72 h(13) Reingreso a hospitalización por la misma causa antes de 15 días(14) Entrega equivocada de un neonato(15) Robo intrainstitucional de niños(16) Fuga de pacientes siquiátricos hospitalizados(17) Suicidio de pacientes internados(18) Consumo intrainstitucional de psicoactivos(19) Caídas desde su propia altura intrainstitucional(20) Retención de cuerpos extraños en pacientes internados(21) Quemaduras por lámparas de fototerapia y para electrocauterio(22) Estancia prolongada por no disponibilidad de insumos o medicamentos(23) Utilización inadecuada de elementos con otra indicación(24) Flebitis en sitios de venopunción(25) Rotura prematura de membranas sin conducta definida(26) Entrega equivocada de reportes de laboratorio(27) Revisión de reemplazos articulares por inicio tardío de la rehabilitación(28) Luxación posquirúrgica en reemplazo de cadera(29) Accidentes postransfusionales(30) Asalto sexual en la institución(31) Neumotórax por ventilación mecánica(32) Asfixia perinatal(33) Deterioro del paciente en la clasificación en la escala de Glasgow sin tratamiento(34) Secuelas posreanimación(35) Pérdida de pertenencias de usuarios(36) Pacientes con diagnóstico que apendicitis que no son atendidos después de 12 h de realizado el diagnóstico | (1) Usuarios detectados por suplantación(2) Afiliados duplicados(3) Quejas por no prestación de servicios POS(4) Quejas interpuestas por reconocimiento de copago o cuota moderadora(5) Pacientes a los cuales se les reconoce servicio inicialmente rechazado(6) Servicio negado por inadecuado proceso de afiliación(7) Devoluciones de liquidación de aportes por inadecuado diligenciamiento y liquidación(8) Pacientes insatisfechos por lo que consideran injustificadas barreras de acceso a la atención(9) Solicitud de traslado antes del período mínimo legal(10) Pacientes con diagnóstico de Enfermedad de Pompe en los cuales transcurrió más de seis meses entre la aparición de los síntomas y la confirmación del diagnóstico(11) Sífilis Congénita en nacimientos en la EAPB(12) Tutelas por no prestación de servicios POS(13) Pacientes con Insuficiencia Renal Crónica terminal a causa de enfermedad obstructiva(14) Pacientes que mueren encontrándose en lista de espera para la autorización o realización de alguna ayuda diagnóstica o procedimiento relacionado con la enfermedad(15) Pacientes con transmisión vertical de VIH(16) Tutelas o quejas por registro incorrecto de períodos mínimos de cotización(17) Detección de Cáncer de Cérvix en estadios avanzados(18) Detección de Cáncer de colon en estadios avanzado(19) Complicaciones atribuibles a no disponibilidad de insumos o medicamentos(20) Complicaciones de los pacientes o fallas en la continuidad de los tratamientos atribuibles a tiempos de espera prolongados(21) Demora en suministro de insumos o medicamentos por trámites administrativos(22) Reacciones por medicamentos vencidos(23) Pacientes que son remitidos repetidas veces a instancias equívocas o erróneas antes de ser referidos al punto definitivo de atención.(24) Complicaciones relacionadas con oxigenoterapia atribuibles a monitorización, seguimiento o suministro del oxígeno(25) Paciente en estado crítico sin asistencia.(26) Notorias colas o congestión de pacientes y/o acompañantes en las taquillas o estaciones de asignación de citas(27)Pacientes en lista de espera por más de tres meses |
Fuente: MSPS, 2011.
Ejemplo de una ficha técnica de un indicador
| Nombre | Oportunidad de la asignación de cita en la Consulta Médica Especializada |
|---|---|
| Código | I.1.2 |
| Justificación | La oportunidad en la respuesta a la necesidad de la atención de casos de mayor complejidad que requieren de la intervención de especialistas tiene impacto sobre la capacidad resolutiva de los casos por su detección y atención temprana disminuyendo los riesgos de incapacidad en tiempo, severidad, secuelas y en la congestión y mal uso de servicios de urgencias y de menor nivel de complejidad.El tiempo de respuesta en los prestadores puede resultar útil para medir la suficiencia institucional para la demanda de servicios que recibe, orientando decisiones de mejoramiento y la evaluación de la relación contractual con las entidades promotoras de salud |
| Dominio | 1. Accesibilidad/Oportunidad |
| Definición operacional | |
| Numerador | Sumatoria total de los días calendario transcurridos entre la fecha en la cual el paciente solicita cita para que ser atendido en la consulta médica especializada y la fecha para la cual es asignada la cita |
| Denominador | Número total de consultas médicas especializadas asignadas en la institución |
| Unidad de medición | Días |
| Factor | 1 |
| Fórmula de cálculo | Se divide el numerador entre el denominador y el resultado se presenta con una cifra decimal |
| Numerador | Denominador | |
|---|---|---|
| Variables | ||
| Origen de la información | Institución prestadora | Institución prestadora |
| Fuente primaria | Libro/registro de asignación de citas | Libro/registro de asignación de citas |
| Periodicidad recomendada (no obligatoria) de generación de la información | Mensual | |
| Periodicidad de remisión de la información (obligatoria) | Semestral | |
| Responsable de la obtención y remisión de la información del indicador | IPS | |
| Vigilancia y control | Ente territorial - Superintendencia Nacional de Salud | |
| Para efectos del nivel de monitoría de sistema se debe desagregar y reportar or Medicina Interna, Ginecoobstetricia, Pediatría y Cirugía General | ||
| Análisis | |||
| Ajuste por riesgo | NO requiere ajuste por riesgo | X | |
| Ajuste por edad | Ajuste por sexo | ||
| Recomendado ajuste por severidad, comorbilidad, probabilidad de muerte | |||
| Consideraciones para el análisis | En este campo se registrarán las experiencias obtenidas del comportamiento del indicador en condiciones reales de operación en cuanto al análisis causal que debe realizarse del comportamiento del indicador, como insumo para las acciones de mejoramiento de la calidad. | ||
| Umbral de desempeño NO aceptable | Por establecerse luego del análisis del comportamiento del indicador | ||
| Estándar meta | Por establecerse luego del análisis del comportamiento del indicador | ||
| Referencias | En este campo se incluirán las experiencias de mejoramiento relevantes al comportamiento del indicador, como insumo para el Observatorio de Calidad y la comparación entre instituciones del Sistema | ||
| Bibliografía | En este campo se incluirá la referencia a publicaciones científicas relevantes que permitan a las instituciones mejorar su conocimiento y utilización del indicador. Por tratarse de un indicador de nueva introducción en el Sistema de Información para la Calidad del Sistema Obligatorio de Garantía de Calidad de la Atención en Salud, aún no existe bibliografía nacional al respecto. | ||
Fuente: MSPS, 2006b.