Objetivo: Analizar los problemas relacionados con la medicación (PRM) habitual de los pacientes, mediante un programa de conciliación e información de medicación al ingreso y al alta hospitalaria en los servicios de cirugía ortopédica y traumatología, urología y cirugía general.
Material y métodos: Es un estudio observacional de tipo descriptivo y retrospectivo, en un hospital de referencia de departamento de la Comunidad Valenciana, de 330 camas. La población diana fueron los pacientes ingresados durante 2010 mayores de 50 años y polimedicados. Tras obtener el listado de medicación prescrita en atención primaria, se entrevistó a los pacientes para confirmar la adherencia al tratamiento, así como PRM. Las discrepancias encontradas en el tratamiento habitual fueron resueltas con el paciente/familiar o con su médico de atención primaria. Se concilió la medicación prescrita al alta con el tratamiento ambulatorio, entregando al paciente el listado completo de su medicación a partir del episodio asistencial, así como recomendaciones sobre su tratamiento con la explicación verbal del mismo.
Resultados: Se incluyeron 1.106 pacientes, de los cuales en 422 (38%) se detectaron PRM en su medicación habitual. Los más frecuentes fueron: administración inadecuada (50%) y discrepancias entre la prescripción de atención primaria y la administración (30%).
Conclusiones: El porcentaje de pacientes que sufrió algún PRM fue elevado, aunque no se evidenció daño en su estado de salud. Consideramos de especial relevancia las discrepancias entre la prescripción y la administración de medicamentos en el medio ambulatorio.
Objective: To analyze drug¿related problems (DRP) in patients regular medication's through a medication reconciliation program at admission and discharge in the services of orthopedic surgery and traumatology, urology and general surgery.
Material and methods: We performed an observational, descriptive and retrospective study in a department Referral Hospital of Valencia with 330 beds. Patients admitted in 2010, over 50 years and polypharmacy, were included in the study. After obtaining the prescribed medication in primary care, patients were interviewed in order to confirm adherence to treatment and found DRP. Discrepancies found in the usual treatment were resolved with the patient or the primary care physician. Medication prescribed at discharge was reconciled with the outpatient treatment, giving the patient the complete list of their medications from the episode of care, and treatment recommendations.
Results: 1,106 patients were included, of which DRP were detected in 422 (38%). The most frequent were: inadequate management (50%) and discrepancies between the primary care prescribing and administration (30%).
Conclusions: The percentage of patients who suffered DRP was high, although there was not evidence of damage. We consider especially important the differences between the health records and the drug administration by patients.
Introducción
La seguridad de los pacientes es un tema que preocupa cada vez más a sociedades científicas, colectivos profesionales, instituciones sanitarias y, por descontado, a la Administración. Los errores de medicación son una de las causas de daño más importantes en pacientes hospitalizados. Se ha publicado que aproximadamente un 2% de pacientes ingresados llegaron a experimentar un error de medicación prevenible1.
Otros trabajos afirman que en Estados Unidos los eventos adversos por fármacos afectaron a un 6,7% de los pacientes hospitalizados2 con un coste económico asociado de 3,5 billones de dólares3, siendo sobre todo en las transiciones asistenciales donde existe una mayor probabilidad de que ocurran errores de medicación4¿9. Para prevenirlos se llevan a cabo los programas de conciliación de medicación, que inciden sobre todo en los cambios de responsable del paciente. En nuestro centro hospitalario se instauró en 2009 el programa Consúltenos de conciliación al alta hospitalaria, como resultado de una iniciativa de la Sociedad Valenciana de Farmacia Hospitalaria y financiado por la Conselleria de Sanitat de la Generalitat Valenciana.
Un problema relacionado con la medicación (PRM) es aquella situación que, en el proceso de uso de medicamentos, causa o puede causar la aparición de un resultado negativo asociado a la medicación10.
Algunas publicaciones presentan datos que oscilan entre 5¿35% de pacientes con PRM11¿14. En cuanto a trabajos publicados en nuestro país, también se observan resultados dispares: 3,915, 13,616 o 59%17. La incidencia de estos problemas en el medio ambulatorio está mucho menos documentada que en los pacientes hospitalizados. Existen diversos factores que influyen en que se den estas situaciones en los pacientes ambulatorios: enfermedades concomitantes y polimedicación (debido a la mayor esperanza de vida), contacto esporádico con el médico en relación con las enfermedades crónicas que no precisan seguimiento frecuente, escasa comunicación por parte de los pacientes de los problemas relacionados con la medicación, etc.
Los objetivos de este trabajo fueron: clasificar los PRM encontrados y valorar la gravedad de los mismos, así como analizar los problemas relacionados con la medicación habitual del paciente.
Material y métodos
Durante el año 2010, se realizó un estudio observacional de tipo descriptivo y retrospectivo en un hospital de referencia de un departamento de la Comunidad Valenciana de 330 camas, y se llevo a cabo en los pacientes ingresados en los servicios de cirugía ortopédica y traumatología, urología y cirugía general.
Los criterios de inclusión fueron: edad ≥ 50 años y más de 3 fármacos en el tratamiento habitual y aquéllos con menos de 3 fármacos pero que tuvieran patologías crónicas.
Diariamente, un farmacéutico revisaba el censo de los pacientes (obtenido mediante la aplicación informática de gestión hospitalaria de pacientes IRIS), a partir del cual se seleccionaban en función de su edad. Posteriormente, se valoraba su tratamiento ambulatorio y patologías crónicas mediante la aplicación de gestión ambulatoria de pacientes SIA (Sistema de Información Ambulatoria).
En una hoja de recogida de datos se registraba: motivo de ingreso, fecha prevista de intervención quirúrgica, tratamiento crónico del paciente, enfermedades crónicas y alergias e intolerancias a medicamentos.
En las primeras 24 h tras el ingreso, se realizaba la entrevista al paciente o familiares. El objeto de la misma era conocer qué medicación tomaba el paciente y la pauta posológica, así como hábitos de automedicación y uso de fitoterapia para compararlo con la medicación que constaba en la historia clínica ambulatoria. Si se detectaban discrepancias en la medicación, se comentaba al paciente, y en caso necesario con su médico de atención primaria.
Cuando el paciente era dado de alta, la epicrisis se visualizaba mediante la aplicación Orión Clínic. En el informe se revisaba el tratamiento indicado, conciliando la medicación prescrita como consecuencia de ese episodio asistencial con la habitual para evidenciar posibles PRM: duplicidades, interacciones, discrepancias en las dosis, duración del tratamiento, pauta posológica, omisión de tratamiento, contraindicaciones, etc. Si se detectaba alguno, el farmacéutico se ponía en contacto con el facultativo responsable para resolverlo y, por último, éste era registrado en una base de datos diseñada a tal efecto. Por último, se entregaba al paciente un informe elaborado con el programa INFOWIN®, donde constaba: el listado completo de la medicación tras el ingreso (la habitual más la prescrita al alta), un plan de administración horaria y una breve reseña de cada medicamento, explicando los aspectos más relevantes del mismo, haciendo hincapié en la forma de administración más adecuada y la adherencia.
Si había discrepancias entre la medicación prescrita en atención primaria y la tomada por el paciente (DAP), se entregaba una carta dirigida al médico de familia para poner esta información en su conocimiento, y se instaba al paciente/familiar a acudir a su médico para aclarar estas diferencias.
Los principales resultados medidos en este trabajo fueron los tipos de PRM o discrepancias no justificadas, su gravedad y los grupos farmacoterapéuticos implicados.
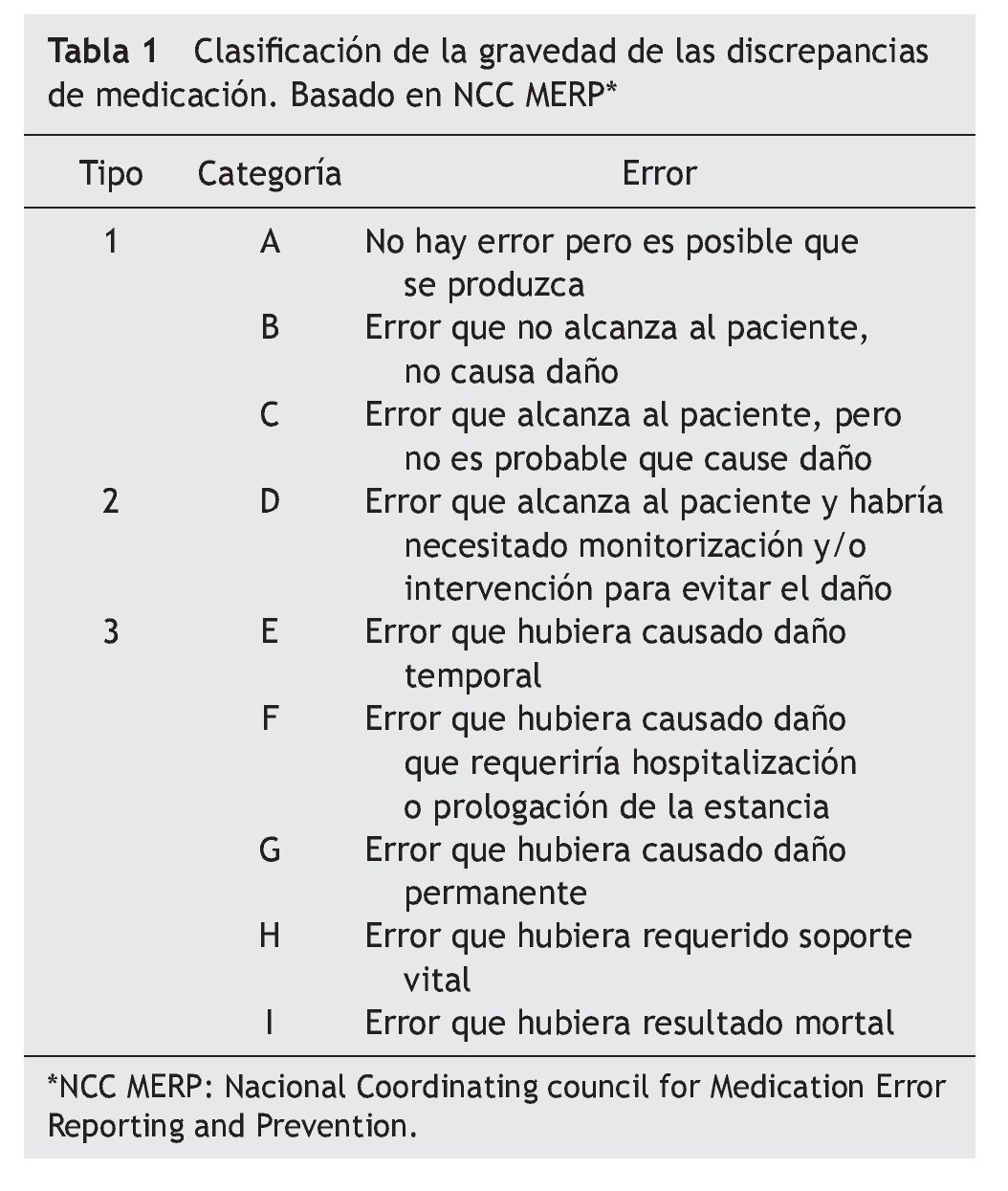
Se clasificaron las discrepancias mediante el Método IASER®18. Se consideraron discrepancias no justificadas: administración inadecuada (toma de la medicación en condiciones distintas a las recomendadas en ficha técnica y que podía afectar a la efectividad o seguridad del tratamiento), DAP (el paciente refería tomar dosis distintas a las que constaban en la historia electrónica ambulatoria), no adherencia, contraindicación y duplicidad terapéutica.
No fue objeto del estudio valorar la adecuación de la prescripción, las dosis o la duración del tratamiento.
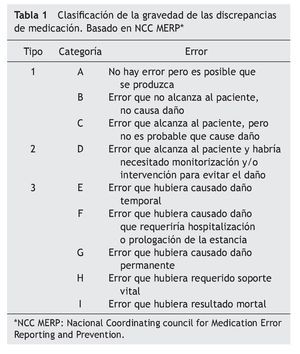
La gravedad de las discrepancias fue evaluada usando la guía del National Coordinating Council for Medication Error Reporting and Prevention's19 que los clasifica en: tipo 1, sin daño potencial (incluye las categorías A¿C); tipo 2, requiere monitorización o intervención para prevenir el daño (incluye la categoría D) y tipo 3, daño potencial (incluye las categorías E¿I) (tabla 1). Se consideraron incluidas en la categoría 1, por ejemplo, la no adherencia (por ejemplo a analgésicos) o la administración inadecuada de ciertos fármacos en los que era poco probable que este hecho tuviera trascendencia clínica para el paciente (tomar una estatina por la mañana en lugar de por la noche, o el omeprazol con alimentos). Por otro lado, en la categoría 2, las DAP que podían tener relevancia en el estado de salud (por ejemplo, no adherencia en fármacos antihipertensivos, antidiabéticos orales...).
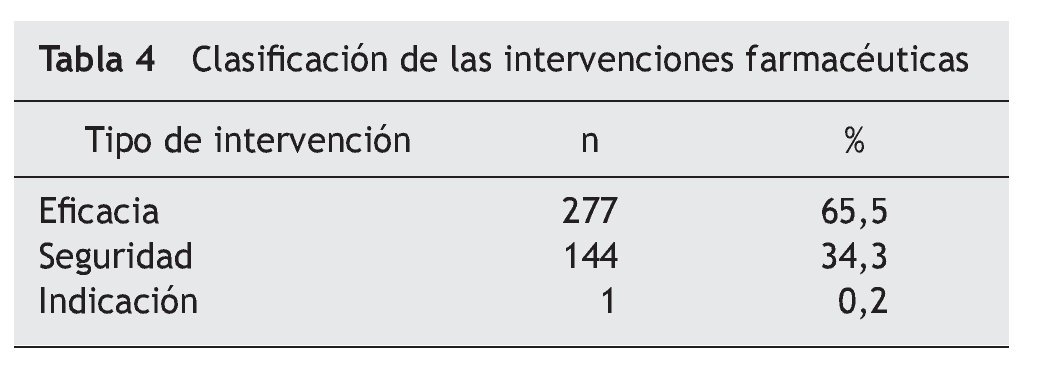
Las intervenciones farmacoterapéuticas realizadas se clasificaron en:
1. Seguridad. Previenen efectos adversos, interacciones, reacciones alérgicas.
2. Eficacia. Originan el inicio o suspensión de un medicamento si existe duplicidad con otro del tratamiento habitual, la modificación de dosis, la pauta posológica, el método de administración o la duración del tratamiento.
3. Indicación. Intervenciones en las que se induce la prescripción de un tratamiento necesario para la situación clínica del paciente o la suspensión de un fármaco no indicado.
En todos los pacientes se hizo una intervención educativa, dándoles información sobre su tratamiento, para favorecer la efectividad y adherencia al mismo.
Resultados
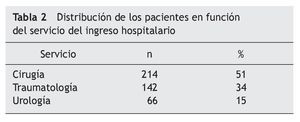
Fueron incluidos en el programa 1.106 pacientes, de los cuales en 422 se encontraron PRM en la medicación habitual (38%). La distribución de estos pacientes, en función del servicio del ingreso hospitalario, se muestra en la tabla 2.
La media de edad ± desviación estándar de estos pacientes fue de 71 ± 9,2 (50¿92) años, con un 61% de mujeres y 39% de hombres. El total de los pacientes incluidos fueron seguidos hasta el alta hospitalaria.
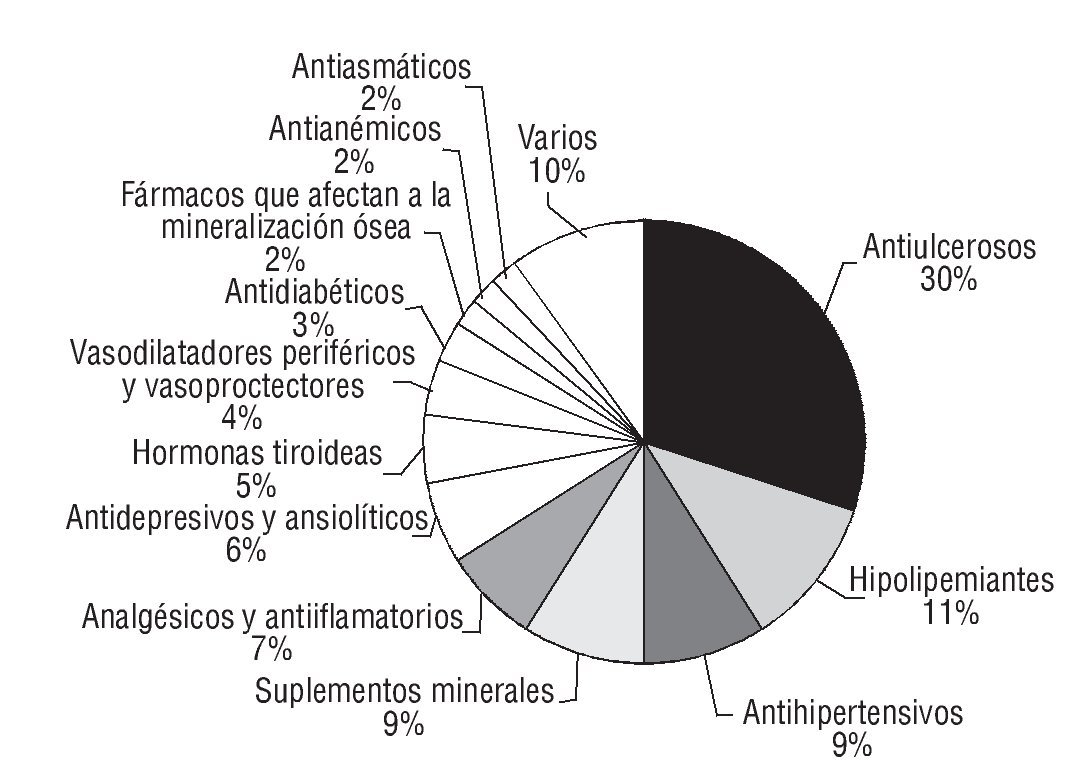
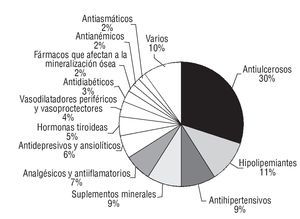
En la figura 1 se reflejan los grupos terapéuticos implicados en las discrepancias no justificadas. Los antiulcerosos, los hipolipemiantes y los antihipertensivos representan aproximadamente el 50% del total. Los suplementos minerales (9%), analgésicos y antiinflamatorios (7%), antidepresivos y ansiolíticos (6%) y hormonas tiroideas (5%) son grupos también involucrados en los PRM.
Figura 1 Grupos farmacológicos implicados en las intervenciones.
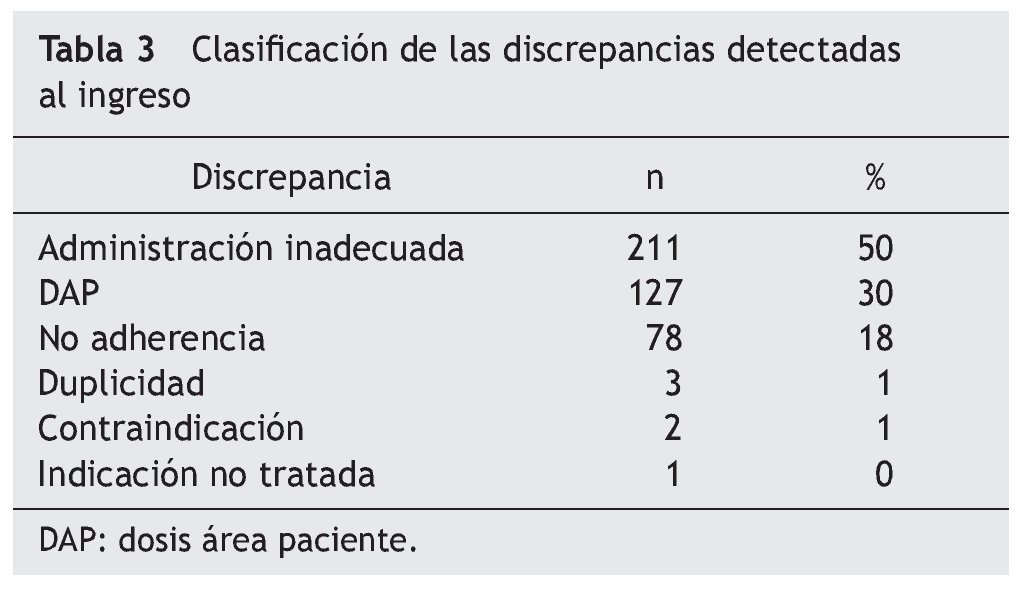
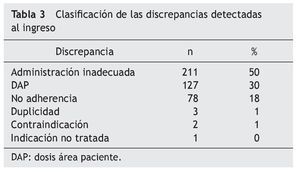
Los principales hallazgos en cuanto a las discrepancias no justificadas se resumen en la tabla 3. En la tabla se observa que las discrepancias más frecuentes (98% del total) fueron: administración inadecuada, DAP y no adherencia.
En relación con la administración inadecuada, los antiulcerosos son los fármacos que aparecen en primer lugar (108 pacientes). El fármaco más prescrito en los pacientes del estudio de este grupo farmacoterapéutico fue el omeprazol, y el PRM mayoritario fue la administración junto con alimentos, desaconsejada en la bibliografía20. En segundo lugar (37 pacientes), destacaría la administración de las estatinas por la mañana o a mediodía en lugar de por la noche, tal como se recomienda en la ficha técnica21.
En relación con las DAP, 29 pacientes afirmaron tomar dosis de fármacos antihipertensivos diferentes a las prescritas; 21 pacientes presentaron diferencias en tratamientos con fármacos antidepresivos y/o ansiolíticos, 14 individuos en tratamientos con suplementos minerales y 13 con fármacos vasodilatadores periféricos y vasoprotectores. En 2 pacientes se objetivaron discrepancias en las dosis de fármacos antitrombóticos.
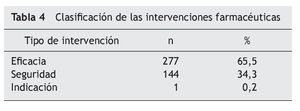
En el análisis de los PRM de no adherencia al tratamiento prescrito se observó una gran variabilidad en los resultados. Destacan los siguientes grupos: antiulcerosos (13 pacientes), analgésicos y antiinflamatorios (10 pacientes), anti hipertensivos (9 pacientes) e hipolipemiantes (8 pacientes), suplementos minerales (7 pacientes). Destaca, por su posible relevancia clínica, la no adherencia a fármacos antitrombóticos: aspirina (5 pacientes) y fármacos antiarrítmicos: flecainida (1 paciente). Las intervenciones farmacoterapéuticas realizadas se clasificaron tal como se muestra en la tabla 4.
Los PRM fueron clasificados en función de la gravedad. En 266 PRM no se habría causado daño al paciente. Aquí, se incluyeron en su mayoría interacciones fármaco¿alímento (por ejemplo omeprazol, hormonas tiroideas) u horario de administración inadecuado; 155 pacientes hubieran necesitado monitorización para confirmar el daño (DAP de antihipertensivos, antidiabéticos orales, antidepresivos y ansiolíticos). En un paciente hubo daño supuestamente relacionado con un problema de medicación.
Las intervenciones se hicieron verbalmente a todos los pacientes/familiares en la entrevista al ingreso, y a un 36%, además, se entregó una carta dirigida al médico de atención primaria en el momento del alta hospitalaria.
En cuanto al grado de aceptación de las recomendaciones hechas a los pacientes, así como en la que se contactó por teléfono con el médico de atención primaria fue del 100%. Por último, todos los PRM se consideraron prevenibles.
Discusión
El porcentaje de pacientes (38%) que presentaron problemas relacionados con la medicación es superior al publicado por otros autores (5,514, 2522, 1,5%23). Existe una gran variabilidad en la bibliografía, relacionada principalmente con el concepto de PRM y los ámbitos de estudio. El mayor porcentaje de PRM en mujeres encontrado en el presente trabajo coincide con otros autores17,24,25, aunque hay discrepancias con otros trabajos16.
En cuanto a la gravedad, si bien es cierto que en su mayoría (alrededor del 63%) se consideró que los PRM no habrían causado daño al paciente, sí podría haber afectado a la eficacia del tratamiento. Para los que se clasificaron en el tipo 2 (34%), no se objetivaron consecuencias clínicas en los pacientes. Solo un PRM fue incluido en el tipo 3, ya que el paciente ingresó por una descompensación consecuencia de la toma por error de 4 diuréticos simultáneamente.
Otros trabajos presentan porcentajes superiores de eventos graves (1322, 38%14). Por otro lado, otros autores coinciden en una mayor prevalencia de eventos sin daño al paciente26.
En el presente estudio se observó que los antiulcerosos fueron los fármacos más frecuentemente involucrados en los PRM, junto con los antihipertensivos e hipolipemiantes. Otras publicaciones encontraron resultados dispares: fármacos cardiovasculares, antibióticos y diuréticos14, recaptadores selectivos de serotonina, betabloqueantes e inhibidores del enzima convertidor de angiotensina22, cardiovasculares, analgésicos y antidiabéticos23.
Estas diferencias podrían radicar en el diferente concepto de PRM, ya que nosotros hemos incluido la administración inadecuada de fármacos por parte del paciente, aunque no haya tenido consecuencias objetivables en su estado de salud, y en los otros trabajos se incluyen eventos adversos por fármacos.
También es de destacar que el 18% de los pacientes manifestaron no cumplimiento de al menos uno de los fármacos de su tratamiento habitual.
Consideramos que merecen un especial análisis las DAP, ya que aunque no es el problema más frecuente, podríamos considerarlo el más relevante, sobre todo en relación con las posibles consecuencias para la salud de los pacientes.
El 30% de los pacientes con PRM afirmaron tomar dosis distintas a las que aparecen prescritas en la historia clínica ambulatoria. Esta situación podría ser de especial gravedad en tratamientos antihipertensivos, antidepresivos y ansiolíticos. Tras comentar esta situación con el paciente, en su mayoría afirmaban tomarlo correctamente y no haber tenido ningún problema de salud en relación con esta circunstancia. Por otro lado, algunos de estos pacientes rechazaban tomar la medicación psiquiátrica.
Una posible causa de estas discrepancias podría ser la escasa utilización de la historia clínica electrónica por parte de los facultativos de consultas externas, de urgencias y al alta hospitalaria. Si estos facultativos, al visitar al paciente y prescribir un tratamiento farmacológico, no consultan el tratamiento habitual pueden originarse duplicidades terapéuticas, interacciones, contraindicaciones, etc., además, la nueva prescripción no queda registrada en el ámbito del médico de atención primaria. Por lo tanto, es posible que se originen PRM en los cambios de responsable del paciente en el tránsito por los distintos niveles de la asistencia sanitaria.
Este trabajo aporta información en cuanto a la prevalencia de los problemas relacionados con los medicamentos en el medio ambulatorio. Su principal limitación es no haber constatado la causa de las DAP, probablemente debido al método de obtención de los datos (inclusión en un programa de conciliación en el medio hospitalario, cuyo primer objetivo no era la detección de PRM ambulatorios).
Consideramos de especial relevancia las discrepancias entre la prescripción y la administración de medicamentos en el medio ambulatorio. Este hallazgo confirma la necesidad de la utilización de registros únicos de salud para todos los niveles asistenciales, así como trasladar a los pacientes la importancia de la adherencia a las recomendaciones.
Agradecimientos
La implantación del programa de conciliación en nuestro hospital fue posible gracias a una beca enmarcada en el Programa Consúltenos de la Sociedad Valenciana de Farmacia Hospitalaria con fondos de la Conselleria de Sanitat del Gobierno Valenciano.
Financiación
Este programa se realizó con fondos de la Conselleria de Sanitat de la Generalitat Valenciana.
Conflicto de intereses
Los autores declaran que no tienen ningún conflicto de intereses.
Recibido el 20 de diciembre de 2011; aceptado el 26 de abril de 2012
* Autor para correspondencia.
Correo electrónico:mercefd@yahoo.com (M. Franco).