El presente consenso se realizó con el objetivo de incorporar al Plan Nacional de Cáncer, los cuidados paliativos. Se reunieron todos los tomadores de decisiones del sector salud en materia de Oncología, para implementar el Plan de Cuidados Paliativos.
Las condiciones de salud en México han mejorado durante las últimas décadas, en consecuencia, existe un incremento en la esperanza de vida, encontrándose el país en una fase avanzada de la transición demográfica y epidemiológica, donde las enfermedades crónicas se han convertido en la principal causa de muerte. Los cuidados paliativos son una necesidad urgente y humanitaria de carácter mundial, para las personas con cáncer u otras enfermedades crónicas. Los servicios de cuidados paliativos se deberían prestar desde el momento de diagnóstico y adaptarse progresivamente a las necesidades tanto de los pacientes como de sus familias, debe incluir la etapa terminal de la enfermedad e idealmente prestar apoyo a los familiares en su duelo. Un servicio paliativo eficaz se integra en el sistema de salud existente en todos los niveles de su prestación, fortaleciendo especialmente los de base comunitaria y domiciliaria; involucrando a los sectores públicos y privados; y adaptándose a la situación cultural, social y económica del país. Para responder a las necesidades oncológicas prioritarias de una comunidad y hacer el mejor uso de unos recursos escasos, los servicios de cuidados paliativos se vincularán estratégicamente a los servicios de prevención, detección temprana y tratamiento del cáncer para adultos y niños. Un grave problema en el país es la falta de un Registro Nacional de Cáncer, los cuidados paliativos deben ser parte de las políticas de salud del país y son prioridades de Salud Pública. Es necesario establecer estándares de servicio en cuidados paliativos basados en evidencia científica e incorporando los diferentes niveles de atención. Incentivar la capacitación de especialistas en cuidados paliativos, pero también incorporar la enseñanza en los programas de residencia en Oncología y de médicos generales. Debe impulsarse el acceso a opioides y la implementación del reglamento de la Ley de Cuidados Paliativos.
The consensus was conducted with the purpose to include palliative care to the National Cancer Plan. Several decision markers involved in the national cancer plan, participated in the palliative care consensus.
Health conditions in Mexico have improved in recent decades, as a result, there is an increase in life expectancy and the country is in an advanced stage of the demographic and epidemiological transition; therefore, chronic diseases have become the leading cause death.
Palliative care is an urgent and global humanitarian need for people with cancer or other chronic diseases. Palliative care services should begin from the time of diagnosis and gradually adapt to the needs of patients and their families, must include the terminal stage of the disease and ideally support the family in their grief.
This paper is the result of a meeting with some of the principal decision making actors in Mexican Oncology.
Conceptos claves de acuerdo a la Organización Mundial de la Salud
• Los cuidados paliativos son una necesidad urgente y humanitaria de carácter mundial para las personas con cáncer u otras enfermedades crónicas mortales. Los cuidados paliativos son particularmente necesarios en aquellos lugares donde una alta proporción de los pacientes, se encuentra en fases avanzadas y con pocas posibilidades de curación.
• De forma ideal, los servicios de cuidados paliativos se deberían prestar desde el momento de diagnóstico de la enfermedad, y adaptarse progresivamente a las necesidades tanto de los pacientes como de sus familias, debe incluir la etapa terminal de la enfermedad e idealmente prestar apoyo a los familiares en su duelo.
• Un servicio de cuidados paliativos eficaz se integra en el sistema de salud existente en todos los niveles de su prestación, fortaleciendo especialmente los de base comunitaria y domiciliaria; involucrando a los sectores públicos y privados; y adaptándose a la situación cultural, social y económica del país.
• Para responder a las necesidades oncológicas prioritarias de una comunidad y hacer el mejor uso de unos recursos escasos, los servicios de cuidados paliativos deberían vincularse estratégicamente a los servicios de prevención, detección temprana y tratamiento del cáncer para adultos y niños1.
Introducción
Se realizó una reunión de trabajo para integrar el Consenso de Cuidados Paliativos en Oncología, con el objetivo de inclusión al Plan Nacional de Cáncer en Mexico. Se conformó un comité con todos los tomadores de decisiones del sector salud y del área de Oncología de las diferentes dependencias médicas, tales como el Instituto Mexicano de Seguro Social, Instituto de Seguridad Social para los Trabajadores del Estado, Petróleos Mexicanos, Fuerzas Armadas, Hospital Naval, Secretaría de Salud, Humman Righs Watch, Sociedad Mexicana de Oncología e Instituto Nacional de Cancerología.
Las condiciones de salud de la población mexicana han mejorado durante las últimas décadas, en consecuencia, existe un incremento en la esperanza de vida y el país se encuentra en una fase avanzada de la transición demográfica y epidemiológica2, en consecuencia, las enfermedades crónicas se han convertido en la principal causa de muerte.
Durante los últimos 6 años, el país consiguió brindar una cobertura básica de salud al 95% de la población a través de programas de seguridad social y Seguro Popular. Un mayor reto ha sido proporcionar atención para enfermedades crónicas de alto costo; sin embargo, actualmente es posible brindar tratamiento para algunos tipos de cánceres como el de mama, cérvico-uterino, leucemias, linfomas, entre otros, mediante un Fondo de Protección contra Gastos Catastróficos.
Aunque estos logros han sido importantes, más de la mitad de los mexicanos viven en situación de pobreza y alta marginación (52.7% de las localidades del país)2-5. Consecuentemente, existen importantes diferencias en el acceso y la calidad de los servicios médicos particularmente para la población más vulnerable6-9.
Entre las enfermedades crónicas cuya incidencia ha aumentado, el cáncer se ha convertido en un grave problema de salud pública. De acuerdo a datos proporcionados por la Organización Mundial de la Salud (OMS), más de 70% de todas las muertes por cáncer se produce en países con ingresos económicos bajos y medios1. En México en 2008, 77.7 miles de mexicanos de ambos sexos murieron por cáncer10.
Como sucede en otros países de ingresos medios, el mayor énfasis en los programas contra el cáncer están orientados a la prevención y tratamiento; sin embargo, la mayor parte de las neoplasias son diagnosticadas en etapa avanzada, lo que se traduce en pocas posibilidades de curación, altos costos para su diagnóstico y tratamiento y un mayor sufrimiento de los pacientes y sus familias11,12.
El diagnóstico tardío y el deseo de recibir tratamiento antineoplásico independientemente de las posibilidades de algún beneficio, en ocasiones hacen excluyente (de manera equivocada) el implementar un manejo de cuidados paliativos oportunamente13-16. En México, un porcentaje importante de pacientes con cáncer en fase avanzada podrían aliviar su sufrimiento y mejorar la calidad de vida, al incorporar la medicina paliativa dentro de un plan integral de control del cáncer (fig. 1).
Figura 1. En las enfermedades crónicas e incurables, en la actualidad se refieren pacientes a cuidados paliativos en la etapa terminal. De acuerdo a la recomendación de la American Medical Association, la atención paliativa es progresiva, debe iniciarse con el diagnóstico, continuarse durante el tratamiento y extenderse a la atención de los familiares en el periodo del duelo.
Es importante mencionar que los pacientes con cáncer avanzado presentan múltiples síntomas, que pueden ser aliviados con intervenciones de un bajo costo relativo. Igualmente, mejorar la atención de las personas en fase avanzada y terminal, es un elemento cualitativo esencial del sistema de salud.
De acuerdo a la OMS, para abordar las necesidades de estos pacientes y las de sus familias, es necesario un enfoque de Salud Pública que garantice el acceso universal a los servicios necesarios en todos los niveles de atención del sistema de salud (la estructura social también ha sufrido modificaciones -la distribución del trabajo y responsabilidades en el seno familiar ha cambiado radialmente, de modo que se reducirá el número de cuidadores no profesionales-familiares en su mayoría, que encontrarán tiempo para proveer apoyo y cuidados a personas al final de la vida-. Se complican los retos que los sistemas de salud enfrentan para "proveer cuidados efectivos y eficaces a mayor cantidad de gente al final de su vida").
Definiciones
¿Qué es la Medicina Paliativa?
La atención paliativa es un enfoque que mejora la calidad de vida de los pacientes y sus familiares, quienes se están enfrentando a los problemas asociados a una enfermedad potencialmente mortal. Estos objetivos se alcanzan a través de la prevención y el alivio del sufrimiento, al identificar de manera temprana las necesidades del paciente y familia, realizando una evaluación adecuada del estado del paciente, sus síntomas y aplicando tratamientos para el alivio del dolor y otros problemas físicos, psicosociales y espirituales17-19.
Los cuidados paliativos:
• Proporcionan alivio del dolor y de otros síntomas.
• Son una afirmación de la vida y consideran la muerte como un proceso normal.
• No pretenden adelantar ni aplazar la muerte.
• Integran los aspectos psicológicos y espirituales en la atención del paciente.
• Ofrecen un sistema de apoyo para que el paciente viva del modo más activo posible, hasta el momento de la muerte.
• Brindan un sistema de apoyo para que las familias puedan sobrellevar la enfermedad del paciente y durante el duelo.
• Utilizan un enfoque de equipo para abordar las necesidades de los pacientes y sus familias, a lo largo de la enfermedad y durante el duelo, si procede.
• Mejoran la calidad de vida y pueden influir positivamente el transcurso de la enfermedad.
• Se pueden aplicar en los primeros momentos de la enfermedad, junto con otras terapias que pretenden prolongar la vida, como la quimioterapia o la radioterapia.
• Incluyen las investigaciones necesarias para comprender y manejar mejor complicaciones clínicas.
Fase terminal
Los criterios que definen la fase terminal son los siguientes:
1. Presencia de una enfermedad avanzada, progresiva e incurable.
2. Falta de posibilidades razonables de respuesta al tratamiento específico.
3. Presencia de numerosos problemas o síntomas intensos, múltiples, multifactoriales y cambiantes.
4. Gran impacto emocional en paciente, familia y equipo terapéutico, muy relacionado con la presencia, explícita o no de la muerte.
Cuidador primario
La persona que encabeza el cuidado del paciente, es el enlace entre el paciente y el resto de la familia. Se debe diferenciar de las otras personas que ejecuten acciones de cuidado. Su identificación surge del consenso entre el paciente, la familia y el equipo.
Cuidados paliativos y políticas de salud
Los cuidados paliativos deben ser parte de las políticas de salud del país y son prioridades de Salud Pública20,21. Desafortunadamente, los esfuerzos realizados en México aunque significativos, han estado más bien dispersos, impulsados por actores de distinta procedencia, desde ángulos diferentes y en regiones distintas del país.
De acuerdo a la OMS, son necesarias 3 medidas:
• Establecer una política gubernamental que garantice la integración de los servicios de cuidados paliativos en la estructura y financiamiento del sistema nacional de salud.
• Crear una política educativa que respalde la formación de los profesionales de la salud, de voluntarios y del público. En los profesionales de la salud es indispensable incluir la materia de medicina paliativa en el plan de estudios de pregrado y posgrado.
• Formular una política de medicamentos que garantice la disponibilidad de los fármacos esenciales para el manejo del dolor (en particular, analgésicos opioides para aliviar el dolor moderado y severo), así como para otros síntomas y trastornos psicológicos.
• Adicionalmente, es importante:
• Desarrollar de programas específicos de cuidados paliativos con profesionales capacitados de los distintos niveles de atención.
• Impulsar la participación activa de la comunidad en todo el proceso de atención. Esto será posible con la implementación de un Programa Nacional de Cuidados Paliativos.
¿Dónde nos encontramos en la actualidad?
Un grave problema en el país es la falta de un Registro Nacional de Cáncer. Estadísticas individuales de los distintos centros seguramente no reflejan la dimensión del problema; sin embargo, por razones prácticas ponemos a su consideración las siguientes cifras del Instituto Nacional de Cancerología (INCan).
En el periodo comprendido de enero a diciembre de 2010 fueron evaluados 7,359 pacientes en la preconsulta, el 80% de estos enfermos fueron admitidos al hospital (5,596 pacientes), 5,031 fueron vistos por los distintos Servicios de la Institución para iniciar tratamiento antineoplásico. De acuerdo a estimaciones proporcionadas por el Dr. Ángel Herrera Gómez, Subdirector del Cirugía, casi el 50% de estos pacientes cursan con etapas avanzadas de la enfermedad y recibirán tratamiento oncológico paliativo. En un periodo de 2 a 5 años, estos pacientes requerirán algún tipo de cuidado paliativo.
El 10% de los pacientes de primera vez de consulta al Instituto Nacional de Cancerología (565), acudieron con cáncer avanzado en etapa terminal fuera de tratamiento oncológico. Cabe mencionar que ninguno de estos pacientes se encontraba recibiendo opioides.
Los sitios del tumor más frecuentes fueron de vías biliares, páncreas e hígado (30%), seguido de tubo digestivo (18%), primario desconocido (17%). En contraste con los tumores más frecuentes vistos en la Institución y en el país; mama, cérvico-uterino y próstata10.
El nivel de actividad (Karnofsky y Escala de Actividad Paliativa) en el 87% de los pacientes fue menor a 50. El 72% de los enfermos tenían 5 o más síntomas -dolor y fatiga fueron los más frecuentes-, más de la mitad de los pacientes se encontraban caquécticos (61%), y/o con delirium.
La estancia promedio en el instituto de este grupo de pacientes fue de 36.6 días (mediana 11 días, rango 1-270). Casi la mitad de los pacientes vistos murieron antes de una semana. Solamente el 3% de los pacientes tuvieron una supervivencia mayor a 6 meses.
En relación a los cuidadores, en un estudio realizado en el Servicio de Cuidados Paliativos del INCan22, el perfil del cuidador primario de pacientes paliativos corresponde principalmente a mujeres de edad media, baja escolaridad, dedicadas al hogar, con frecuencia afecciones físicas y con manifestaciones graves de depresión y ansiedad en altos porcentajes. La carga de trabajo para éstas son largas y complejas, conforme avanza la enfermedad, lo que impacta importantemente la calidad de vida de éstas y sus familias.
Unidades de Cuidados Paliativos en el país
De acuerdo a datos publicados recientemente en el Atlas de Cuidados Paliativos en Latinoamérica23, existen en el país 10 Unidades/Servicios de tercer nivel de Cuidados Paliativos; 4 de estos son exclusivamente de cuidados paliativos (INCan, Instituto Nacional de Pediatría, Instituto Nacional de Neurología, Instituto Nacional de Cardiología), y en 6 instituciones se realizan funciones duales de Clínica del Dolor y Cuidados Paliativos.
En el segundo nivel de atención de acuerdo a este documento se identificaron 34 Servicios, la mayor parte de estos con funciones duales de Clínica del Dolor y Cuidados Paliativos. Llama la atención el esfuerzo del Estado de México al implementar clínicas de cuidados paliativos a distintos niveles de atención, y el único sitio para internamiento de enfermos crónicos de larga estancia (Hospital de Tepexpan).
En el primer nivel de atención se han implementado a nivel estatal y de manera privada, varias organizaciones con actividades de cuidados paliativos, visita domiciliaria, apoyo psicológico, consejería, etc.
En México aún no existe una política pública o estratégica similar en la materia que responda a los requisitos mínimos que, según las buenas prácticas internacionales, son necesarias para enfrentar los retos ya mencionados: 1) integralidad; 2) máxima cobertura; 3) equidad en la provisión y el acceso; 4) calidad en la provisión de la atención, incluyendo efectividad, eficiencia, accesibilidad, atención continuada, valores, satisfacción de enfermos y familias y, 5) compromiso de evaluar y mostrar resultados21. Pese a la importancia del tema, no se puede avanzar en el proceso de abogar e impulsar la adopción de dicha política pública o estrategia similar, sin antes conocer cabalmente el contexto actual, los actores relevantes involucrados, los recursos disponibles o que se necesitarán, las posibles alternativas de solución, así como los pros y contras que éstas conllevan. Es decir, no será posible llamar la atención de los actores involucrados ni de los tomadores de decisión, si no se cuenta con información clara, contundente y suficiente. El punto de partida para "disparar" la creación e implementación de una política pública o estrategia nacional de cuidados paliativos es, precisamente, contar con evidencia sobre las características y factores claves que determinarían su éxito.
Legislación
Ley Federal en Materia de Cuidados Paliativos: el día 5 de enero de 2009 fue publicado en el Diario Oficial de la Federación, la reforma el Artículo 184 de la Ley General de Salud y se adiciona el Artículo 166 Bis, que contiene la Ley en Materia de Cuidados Paliativos24. Aún cuando existe el marco legal para implementar los cuidados paliativos en el país; no se ha publicado el reglamento de esta Ley.
En la Ciudad de México, la Ley de Voluntad Anticipada para el Distrito Federal, publicada el 7 de enero de 2008, contempla en el Artículo 41. Señala que se incluirán entre otros manejos los Cuidados Paliativos en "enfermos en etapa terminal"25. Sin embargo, el reglamento a esta Ley modificado en 2012, no incluye los cuidados paliativos26.
Programas gubernamentales
El gobierno federal creó el Programa Nacional de Cuidados Paliativos (PALIAR)27, como parte de otro más amplio llamado Sistema Integral de Calidad en Salud (SICALIDAD) (ROP 2011), el cual lleva un año de implementación28.
La Organización apoya a los países a aumentar la disponibilidad de drogas de bajo precio para el manejo del dolor, impulsa programas comunitarios que incorporan los cuidados paliativos en la atención primaria y capacita al personal de salud para brindar un sistema de soporte que incluya a los cuidados paliativos como componente del tratamiento.
¿Dónde queremos estar?
El Programa Nacional de Cuidados Paliativos en el marco del Plan Nacional contra el Cáncer
Los cuidados paliativos deben ser parte de las políticas de salud del país y son prioridades de Salud Pública20,21. Desafortunadamente, los esfuerzos realizados en México aunque significativos, han estado más bien dispersos, impulsados por actores de distinta procedencia, desde ángulos diferentes y en regiones distintas del país.
Propósito
Proporcionar la atención necesaria para lograr el máximo bienestar físico, mental, social, espiritual, y el mayor alivio del sufrimiento del paciente y su familia.
Misión
Brindar la mejor atención paliativa posible desde el punto de vista profesional, basados en evidencia científica, integrando la atención del paciente a lo largo de su enfermedad hasta su muerte y, apoyando a sus familias durante este periodo y hasta el duelo.
Comprometerse a realizar investigación de calidad con los más altos estándares éticos, para generar conocimientos y encontrar mejores tratamientos para el alivio de síntomas, y para mejorar los servicios de salud que se brindan a estos pacientes.
Promover programas educativos para profesionales de la salud y, propiciar el cambio en las políticas y práctica de la medicina paliativa.
Visión
La mejor atención en salud y alivio al sufrimiento para pacientes con enfermedades crónicas, avanzadas e incurables y para sus familias.
Valores
Justicia, calidad, humanismo, excelencia, eficiencia, sensibilidad, rectitud y compromiso.
Objetivo global de los cuidados paliativos
• Mejorar la calidad de vida de los pacientes de cáncer y sus familias.
• Garantizar que los servicios de cuidados paliativos establecidos como prioritarios se presten de manera integral, equitativa y sostenible.
Objetivos del proceso a corto plazo (en 5 años): garantizar que los estándares de cuidados paliativos oncológicos (incluyendo el alivio del dolor), sean adoptados progresivamente a escala nacional a todos los niveles de la atención. Prestar atención mediante servicios de salud de atención primaria y domiciliaria.
Objetivos de resultados a medio plazo (5-10 años): garantizar que más del 30% de los pacientes en fase avanzada de todo el país, reciba alivio del dolor y de otros problemas físicos, psicosociales y espirituales. Garantizar que más del 30% de los cuidadores tenga acceso al apoyo adecuado.
Objetivos de resultados a largo plazo (10-15 años): garantizar que más del 60% de los pacientes en fase avanzada de todo el país, reciba alivio del dolor y de otros problemas físicos, psicosociales y espirituales. Garantizar que más del 60% de los cuidadores tenga acceso al apoyo adecuado.
Áreas de atención de los cuidados paliativos29,30
1. Cuidado total: es considerar al enfermo de manera integral en el plano biopsicosocial (intelectual, social, financiero y espiritual).
2. Manejo y control de síntomas: proporcionar alivio al dolor físico-psíquico y a otros síntomas que aparecen a los largo de la enfermedad, particularmente en la etapa terminal, mejorar calidad de vida, considerando el riesgo-beneficio.
3. Apoyo psicosocial: brindar estrategias para detectar y afrontar las causas del sufrimiento (abandono, disminución de la autoestima, temores, miedos, síntomas no tratados, etc). Extender el apoyo a cuidadores y familia.
4. Respeto y consideración de los aspectos espirituales, culturales y económicos del paciente y a la familia.
5. Manejo del estrés y autocuidado del personal que provee los cuidados paliativos: no puede ser pasado por alto, ya que para poder cuidar a otros, el personal de salud tiene que saber cuidar de sí mismo, conociendo sus posibilidades y limitaciones, entendiendo sus propias posturas emocionales, intelectuales y socioculturales ante la muerte de los pacientes, detectando a tiempo signos de desgaste (burn-out), para así tomar las medidas que lo eviten. Las instituciones de salud tienen la responsabilidad de que al personal de salud que participa en este programa, reciba la atención necesaria para prevenir el desgaste.
Ejecución del Programa
Modalidades de atención
El Programa Nacional de Cuidados Paliativos se ejecutará a través de 4 modalidades asistenciales básicas:
• Domiciliaria.
• Virtual.
• Ambulatoria.
• Hospitalaria.
• Cada modalidad desarrollará las siguientes áreas:
• Objetivos.
• Líneas de acción.
• Recursos (humanos, de apoyo y logística).
• Normas o procedimientos.
• Criterios de ingreso a la modalidad.
• Registros.
• Medicación.
• Guías y protocolos.
• Supervisión.
• Referencia-contrarreferencia.
A lo largo de la enfermedad, el paciente podrá requerir cualquiera de estas modalidades de tratamiento y recibir manejo en los distintos niveles de atención, como lo muestra la figura 1.
Es importante considerar las limitaciones existentes en el país y establecer prioridades, para garantizar los cuidados paliativos en los pacientes oncológicos31. Tenemos fortalezas que hacen posible la implementación de éstos, ya que existe la legislación necesaria; sin embargo, se debe impulsar la elaboración y publicación del Reglamento de esta Ley.
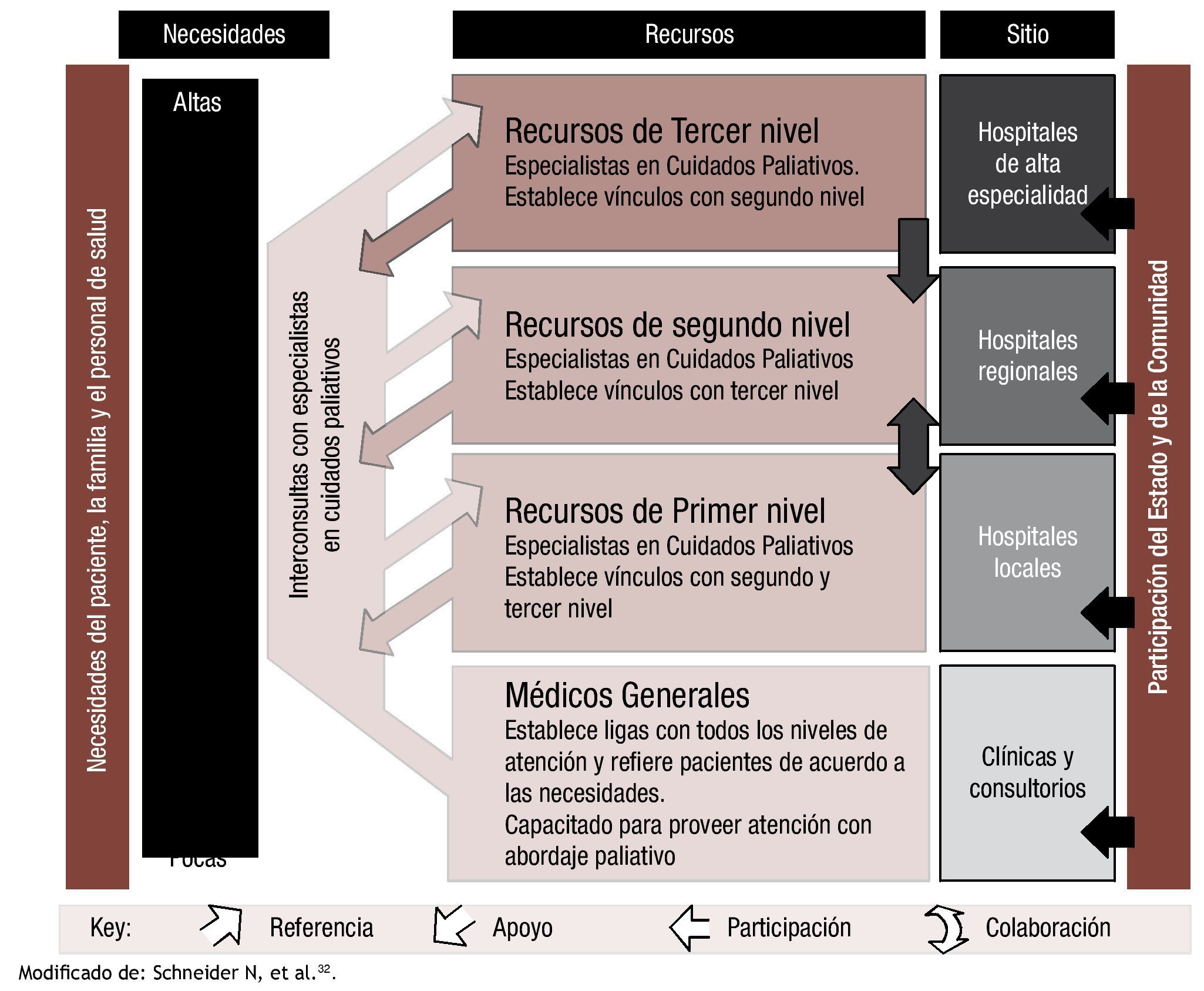
Si bien la OMS impulsa la atención domiciliaria, sabemos que esto es difícil en el tercer nivel de atención, por lo que consideramos importante fortalecer el primer y segundo nivel de atención. La figura 2 muestra el modelo alemán, que incorpora en la atención paliativa estos niveles de atención e involucra a la comunidad32.
Figura 2. De acuerdo a las necesidades de los pacientes y sus familias se implementa la atención médica necesaria. El Estado asegura el acceso a cuidados paliativos en todos los niveles de atención. Aquellos pacientes que requieran atención especializada para el manejo de síntomas, se atienden en el tercer nivel de atención que establece vínculos y asesora al personal del segundo nivel de atención. En el segundo, se establecen vínculos con el primer nivel de atención, que a su vez asesoran a los médicos generales cercanos al domicilio del paciente. Modificado de: Schneider N, et al.32.
Atención domiciliaria
Justificación
Estudios realizados en diferentes países sugieren que más del 90% de aquellos que padecen una enfermedad terminal, pasan la mayor parte de su último año de vida en su casa, y un gran porcentaje de ellos desearía morir en su domicilio. En función de lo anterior, y siempre que las condiciones clínicas, anímicas y sociales lo permitan, se procura favorecer la atención en casa.
Llevar los servicios del tercer nivel de atención a domicilio puede resultar costoso, por lo que es importante la vinculación con el primer nivel de atención33.
Objetivo
Brindar asistencia domiciliaria a pacientes en etapa terminal.
Criterios de ingreso a la atención domiciliaria en cuidados paliativos:
1. Criterios de enfermedad terminal definidos (paciente fuera de tratamiento curativo).
2. Que el paciente realmente desee estar en su hogar.
3. Que la familia desee y pueda atender al paciente.
4. Que exista un cuidador primario.
5. Solicitud expresa del paciente o del familiar de la atención.
6. Referencia por parte del médico.
7. Que el entorno social y familiar del paciente sea accesible a la capacidad de respuesta del equipo de cuidados paliativos.
La atención se inicia al valorar al paciente y capacitar al cuidador primario; finaliza con el seguimiento del duelo de los familiares.
Beneficiarios: pacientes con enfermedad terminal avanzada. La familia es el núcleo fundamental de apoyo al enfermo.
Recursos requeridos
• Médico(a), enfermera(o), psicólogo(a).
• Posibilidad de transporte y comunicación entre el equipo, el cuidador, la familia y el paciente.
Modalidad de atención ambulatoria
Justificación
La atención ambulatoria es el principal mecanismo a través del cual el paciente tiene acceso a cuidados paliativos. Es una oportunidad que le permite a los pacientes romper con la rutina diaria. Sin embargo, es importante considerar las condiciones del paciente y las posibilidades de traslado hasta la institución.
Objetivo
Garantizar el seguimiento ambulatorio de pacientes con cáncer avanzado.
Criterios de ingreso para la atención ambulatoria en cuidados paliativos:
1. Criterios de enfermedad terminal definidos (paciente fuera de tratamiento curativo).
2. Que la familia y/o el paciente deseen y puedan acudir a los servicios de atención ambulatoria.
3. Que exista un cuidador primario identificado y motivado.
4. Referencia por parte del médico.
Recursos requeridos
• Médico(a), enfermera(o), trabajador(a) social, miembro del equipo de salud mental.
• Deberán existir consultas de cuidados paliativos en todos los hospitales.
Líneas de acción para la atención ambulatoria
Existen 2 alternativas básicas para la atención ambulatoria:
1. La atención directa al paciente.
2. La atención a través del cuidador.
Atención directa al paciente
Cuando el enfermo es ambulatorio acudirá a la consulta con la hoja de interconsulta del médico referente. Es importante que al ser referido, la hoja de interconsulta o referencia cuente con la información necesaria y explícitamente indique que el paciente se encuentra fuera de tratamiento curativo.
Los pacientes que acuden a consulta generalmente presentan diversos síntomas, por lo que el médico deberá estar capacitado para brindar atención integral y tener la disponibilidad de contar con personal de salud mental y trabajador social, a quien pueda referirse los casos.
Atención a través del cuidador
Cuando un paciente no es capaz de asistir a la consulta debido a que se ha deteriorado, será necesario que pase al programa de visitas domiciliarias. Sin embargo, cuando no es posible atender al paciente en su domicilio, se deberá implementar un sistema de apoyo en casa a través de Cuidadores Primarios comprometidos. Este sistema consiste en instruir al cuidador en forma adecuada e individualizada, en el manejo de síntomas y procedimientos paliativos (para esto será necesario guías de manejo protocolizadas dirigidas a familiares, que se elaborarán en cada nivel local según la necesidad). Al no poder asistir al domicilio de estos pacientes, se requiere que el cuidador o algún familiar asista a la consulta regularmente para asesoría en el manejo de nuevos síntomas, preparación y apoyo psicoemocional, y renovación de recetas.
Normas de rendimiento en la atención ambulatoria de cuidados paliativos
Las consultas externas de Cuidados Paliativos tendrán el siguiente rendimiento:
• Un paciente por hora, en casos de primera consulta o subsecuente complicada.
• Dos pacientes por hora, en el caso de citas de seguimiento.
Proceso referencia-contrarreferencia
Cualquier médico especialista puede remitir a un enfermo en fase terminal (fuera de tratamiento curativo) al equipo de atención de cuidados paliativos, en las consultas externas en las instituciones de salud.
De igual manera la persona en fase terminal o su familia pueden optar por solicitar esta modalidad de atención, si las condiciones del paciente y la accesibilidad del servicio lo permiten.
Modalidad de atención hospitalaria
Justificación
A pesar de los esfuerzos que se hacen para conseguir que los pacientes con enfermedades terminales avanzadas permanezcan en su domicilio, y fortalecer el envío temprano a cuidados paliativos, algunas veces esto no es posible y el enfermo es hospitalizado.
Objetivo
Brindar hospitalariamente el control adecuado de síntomas, brindar apoyo emocional y ofrecer al paciente y su familia orientación para un buen control ambulatorio o en el domicilio, de manera que no sea necesario regresar al hospital.
Criterios de ingreso a la atención hospitalaria en cuidados paliativos:
1. La dificultad para controlar algún síntoma o condición.
2. Familia muy reducida, disfuncional o carencia de familia.
3. La claudicación física o emocional de los cuidadores y/o familiares.
4. El deseo explícito del enfermo.
5. La incapacidad evidente de los familiares para afrontar que el paciente muera en casa, entre otros.
Normas de atención
Todo equipo de cuidados paliativos que se encuentre en el área hospitalaria laborará en 3 áreas:
1. Hospitalización.
2. Consulta externa.
3. Cuarto de urgencias.
La capacitación en cuidados paliativos debe ser extensiva a todo el personal de salud, incluyendo a aquellos que laboran en el cuarto de urgencias. De esta manera, una vez identificado el paciente en atención paliativa se facilitará su derivación a áreas de tratamiento y observación.
Se procurará habilitar áreas de tratamiento y observación para cuidados paliativos, donde se permita que los familiares acompañen al paciente.
Las hospitalizaciones deben ser cortas con atención de calidad y con calidez, y procurar dar de alta al paciente en cuanto se resuelvan los problemas que motivaron el ingreso.
Sin embargo, debe quedar claro que se presentarán casos en los que el alta no será posible y la muerte en el hospital será inevitable.
Durante las hospitalizaciones de pacientes en cuidados paliativos se deben crear espacios para la interacción continua del paciente y su familia; así como el contacto con personas, cosas significativas para el mismo, incluyendo la visita de menores de edad y la asistencia de sus dirigentes espirituales. Aunque las acciones antes descritas implican la adecuación de los reglamentos hospitalarios y la creación de los ambientes para esta interacción, se reconoce la importancia del bienestar integral del paciente en esta etapa de su vida.
Al dar de alta a los pacientes hospitalizados, su seguimiento será en la consulta externa hospitalaria, centro de atención de salud más cercano, o incluirlo en el programa de visitas domiciliarias de acuerdo a la condición particular de cada paciente.
Recursos requeridos
Es necesario que se disponga en cada instalación hospitalaria un área específica para cuidados paliativos, ya sean cuartos o camas asignadas dentro de los otros servicios, pero cuando esto no es posible se utilizarán camas del hospital en el área que se encuentren disponibles.
Sabiendo que los hospitales generales fueron creados más para curar que para cuidar, los equipos a nivel hospitalario tienen una función educativa, con el objeto de elevar la calidad de la atención. Es una realidad que en la actualidad, los hospitales poseen una alta tecnología orientada al restablecimiento de la salud, al tratamiento de enfermos y procesos potencialmente curables, no habiendo lugar, o por lo menos no un lugar adecuado, para el enfermo con un proceso terminal. Puede suceder que se caiga en la tentación de prolongar la "vida" del paciente, empleando todos los medios a nuestro alcance y llegándose a la "distanasia" o caer en el otro extremo que es el "abandono" del mismo, al prevalecer el sentimiento de fracaso en el profesional, por no poder cumplir su objetivo, que es "curar".
Educación
Objetivo
Capacitar el recurso humano y la comunidad en cuidados paliativos, con un enfoque interdisciplinario.
Objetivos específicos
1. Promover y abogar por la inclusión en la formación de los estudiantes universitarios de las ciencias de la salud y carreras afines al sector salud, contenidos básicos de cuidados paliativos.
a. Inclusión en el plan de estudios de las ciencias de la salud y carreras afines, como eje transversal, los contenidos de cuidados paliativos
2. Desarrollar programas de educación permanente a profesionales de la salud y disciplinas afines.
a. Cursos de Educación Continua en Cuidados Paliativos.
b. Diplomados en Cuidados Paliativos con enfoque interdisciplinario.
c. Eventos científicos de Cuidados Paliativos Interdisciplinarios para el manejo del paciente terminal en su domicilio.
d. Posgrados Interdisciplinario en Cuidados Paliativos.
e. Educación a distancia y virtual.
Contenido de los Programas en Cuidados Paliativos
1. Generalidades de los cuidados paliativos.
2. Control y manejo de síntomas.
3. Control y manejo del dolor.
4. Manejo de duelo del paciente, la familia y personal de salud.
5. Atención emocional al paciente y familia.
6. Atención espiritual.
7. Aspectos bioéticos y legales.
8. Prevención del desgaste de los equipos de cuidados paliativos.
9. Principios básicos de tanatología.
10. Gestión de servicios en cuidados paliativos.
Conclusiones
- Los cuidados paliativos deben ser parte del Plan Nacional contra el Cáncer.
- Es necesario establecer estándares de servicio en cuidados paliativos, basados en evidencia científica e incorporando los diferentes niveles de atención.
- Es importante la capacitación de especialistas en cuidados paliativos, pero también incorporar la enseñanza en los programas de residencia en Oncología y en médicos generales.
- Debe impulsarse el acceso a opioides.
- La implementación del reglamento de la Ley de Cuidados paliativos es importante.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses.
Financiamiento
No se recibió ningún patrocinio para llevar a cabo este artículo.
Agradecimientos
En este consenso tambien participaron: Eucario Leon Rodríguez (Coordinador del Departamento de Oncología, Instituto Nacional de Ciencias Médicas y Nutrición "Salvador Zubirán"), Diederik Lohman (Senior Researcher, Health and Human Rights Division, Human Rights Watch), José Vicente Fonseca M. (Jefe de la Sección de Oncología Quirúrgica, Hospital Central Militar), Francisco Mario García Rodríguez (Jefe del Área de Oncología, Hospital Juárez de México, SSA), Armando Garduño Espinoza (Subdirector de Medicina/ Encargado de la Unidad de Medicina Paliativa, Instituto Nacional de Pediatría, SSA), Jorge Martínez Cedillo (Presidente de la Sociedad de Oncología), María de la Cruz Medina Mora Icaza (Responsable del Programa de Voluntad Anticipada, Secretaría de Salud, D.F.), María Elena Orendain Arechiga (Directora de Enseñanza e Investigación, Instituto Materno Infantil del Estado de México, IMIEM), Jorge Alberto Robles Aviña (Jefe del Área de Oncología, Hospital Central Sur de Alta Especialidad, PEMEX), Mónica Serna Camacho (Servicio de Oncología, Hospital Regional "Lic. Adolfo Lopez Mateos", ISSSTE), Isidoro Tejocote Romero (Coordinador del Servicio de Hemato-Oncología, Instituto Materno Infantil del Estado de México, IMIEM), Laura Torrecillas Torres (Servicio de Oncología, Centro Médico Nacional "20 de Noviembre", ISSSTE) y José de Jesús Villafaña Tello (Jefe de Clínica del Dolor y Cuidados Paliativos UMAE, Hospital de Oncología Siglo XXI, IMSS).
* Autor para correspondencia:
Servicio de Cuidados Paliativos.
Av. San Fernando N° 22, Colonia Sector XVI, Delegación Tlalpan, C.P. 14080, México D.F., México.
Teléfono: 5628 0400, ext. 822.
Correo electrónico: srallendep@incan.edu.mx (Silvia Allende-Pérez).