El trasplante ortotópico de hígado (TOH) es el tratamiento de elección de la insuficiencia hepática crónica, el fallo hepático agudo (FHA) con indicadores de mal pronóstico, los tumores hepáticos primarios seleccionados y algunas enfermedades por errores del metabolismo1. La supervivencia de los pacientes trasplantados a 1, 5 y 10 años es de 88,4; 73,8 y 60%, respectivamente. Aproximadamente se realizan 20.000 procedimientos en el mundo cada año2.
El FHA se define como la pérdida súbita de las funciones hepáticas y se manifiesta clínicamente por encefalopatía, coagulopatía e ictericia en un paciente sin enfermedad hepática previa; es la más dramática y devastadora de las hepatopatías, convirtiendo al TOH en el único método que ha logrado modificar su historia natural3.
A pesar de ser el hígado un sitio común de metástasis, la FHA secundaria a una malignidad hematológica es infrecuente, presentándose en algunos casos de linfoma no hodgkiniano, linfoma de Hodgkin, histiocitosis maligna y leucemias agudas y crónicas, en todos los casos representa un reto diagnóstico y conlleva altas tasas de mortalidad4.
El propósito de esta revisión es describir el caso clínico de un paciente con FHA secundario a linfoma difuso de células grandes B que requirió de forma urgente TOH y posterior al mismo se inició tratamiento con quimioterapia, con una evolución clínica satisfactoria y remisión completa de la enfermedad.
Caso clínicoPaciente de sexo masculino de 15 años de edad, que como único antecedente hace un año había presentado adenopatías generalizadas que desaparecieron espontáneamente y los estudios histológicos reportaron adenopatías reactivas. Desde ese momento hasta la fecha el paciente estaba asintomático. Ingresa en urgencias por 12 días de evolución de ictericia y fiebre, y en los últimos 2 días la madre nota cambios del comportamiento. Durante su evolución presentó vómitos, somnolencia, episodios repetidos de agitación psicomotora y convulsiones tonicoclónicas generalizadas. En el examen físico de ingreso con ictericia generalizada, se encontraba en malas condiciones generales, estuporoso con escala de coma de Glasgow de 5/15, se realiza intubación orotraqueal y se traslada a la unidad de cuidados intensivos (UCI). Dentro de los estudios del síndrome convulsivo se descartaron lesiones expansivas, isquémicas o hemorrágicas del sistema nervioso central en neuroimágenes y en los laboratorios solicitados se evidenció afectación severa de la función hepática, AST 1.304 U/l, ALT 1.722 U/l, bilirrubina total 27mg/dl, bilirrubina directa 17mg/dl, fosfatasa alcalina 572 U/l, tiempo de protrombina (TP) 64 s e INR 5,8. Dentro del estudio etiológico, el paciente no tenía historia de consumo de medicamentos ni de otros tóxicos potenciales, se descartaron infecciones virales agudas por virus de la hepatitis A, B, C, Epstein-Barr y citomegalovirus, no cumplió criterios para hepatitis autoinmune y se catalogó como un FHA de origen indeterminado, tipo agudo y con criterios de severidad dados por el nivel de bilirrubinas mayor de 17,5mg/dl, TP mayor de 50 s, tiempo entre la ictericia y la encefalopatía mayor de 7 días y origen indeterminado. Se manejó en la UCI según protocolo con ventilación mecánica, sedación profunda y monitorización de la presión intracraneal. Dos días después del ingreso en UCI se realiza TOH con donante cadavérico, durante el intraoperatorio presentó trombosis aguda de la arteria hepática que se manejó con trombectomía y nueva anastomosis de la arteria hepática. La evolución postoperatoria fue satisfactoria con extubación y retiro de las invasiones temprano, la inmunosupresión inicial fue con ciclosporina, azatioprina y esteroides en dosis descendente. En el día 7 del postoperatorio se confirmó estenosis anastomótica de la vía biliar que se diagnosticó por colangiopancreatografía retrógrada endoscópica y se manejó con stent biliar. En el día 14 postrasplante por persistencia de la colestasis se realizó biopsia hepática percutánea donde se documentó rechazo celular agudo moderado, y se cambio la inmunosupresión a tacrolimus y micofenolato mofetil. Con mejoría clínica y bioquímica progresiva al día 20 del postoperatorio el paciente inició manejo ambulatorio.
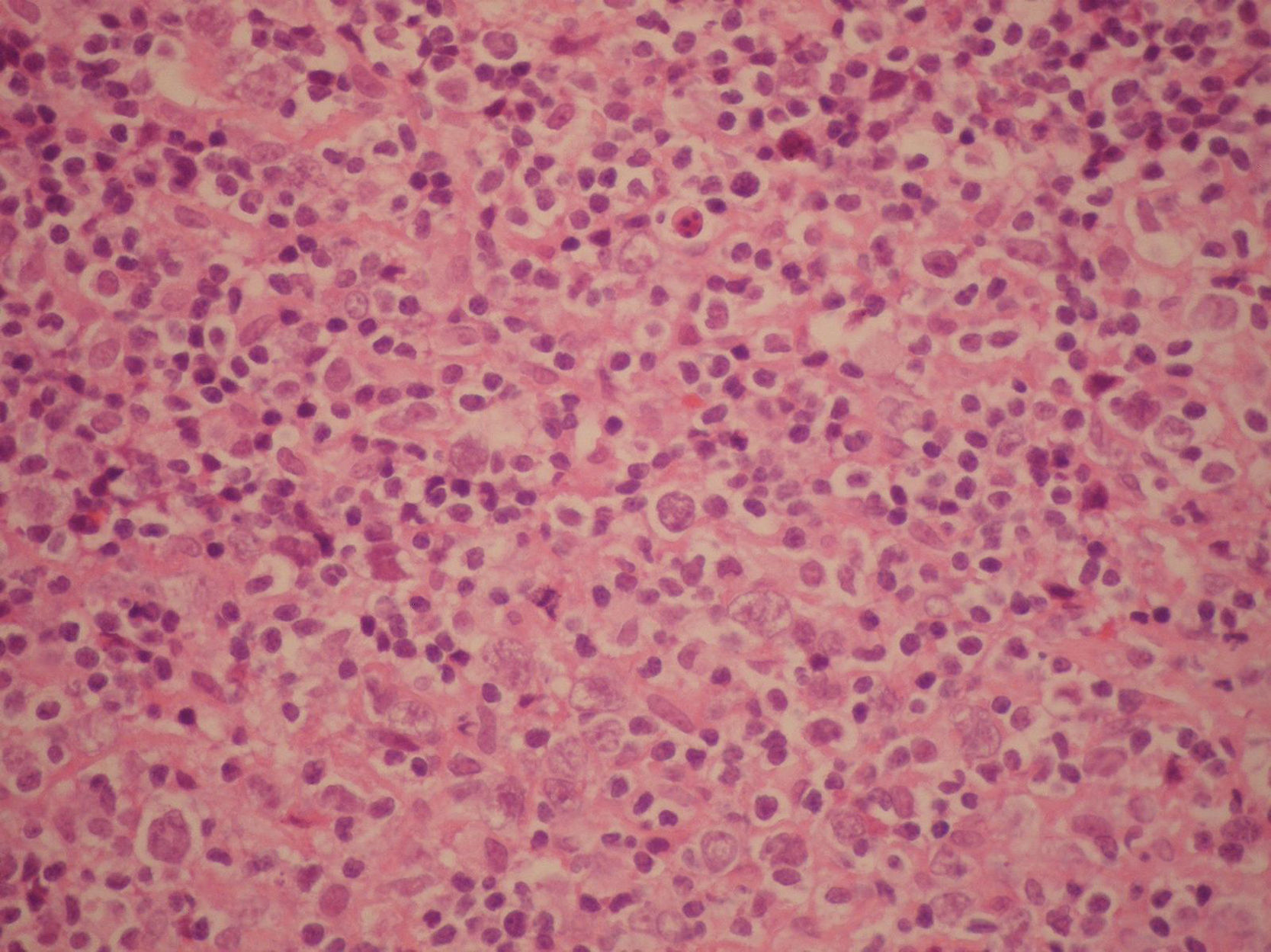
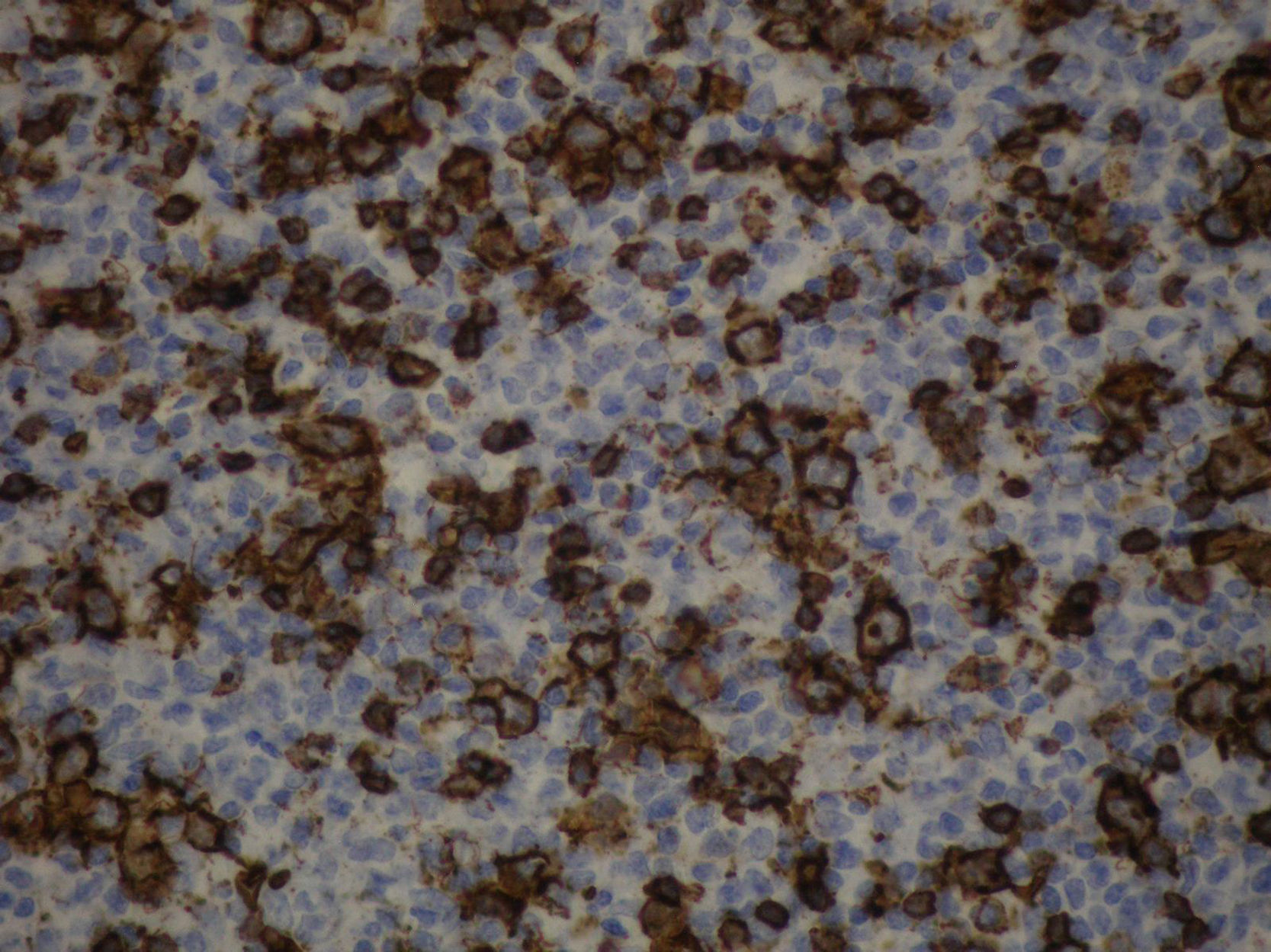
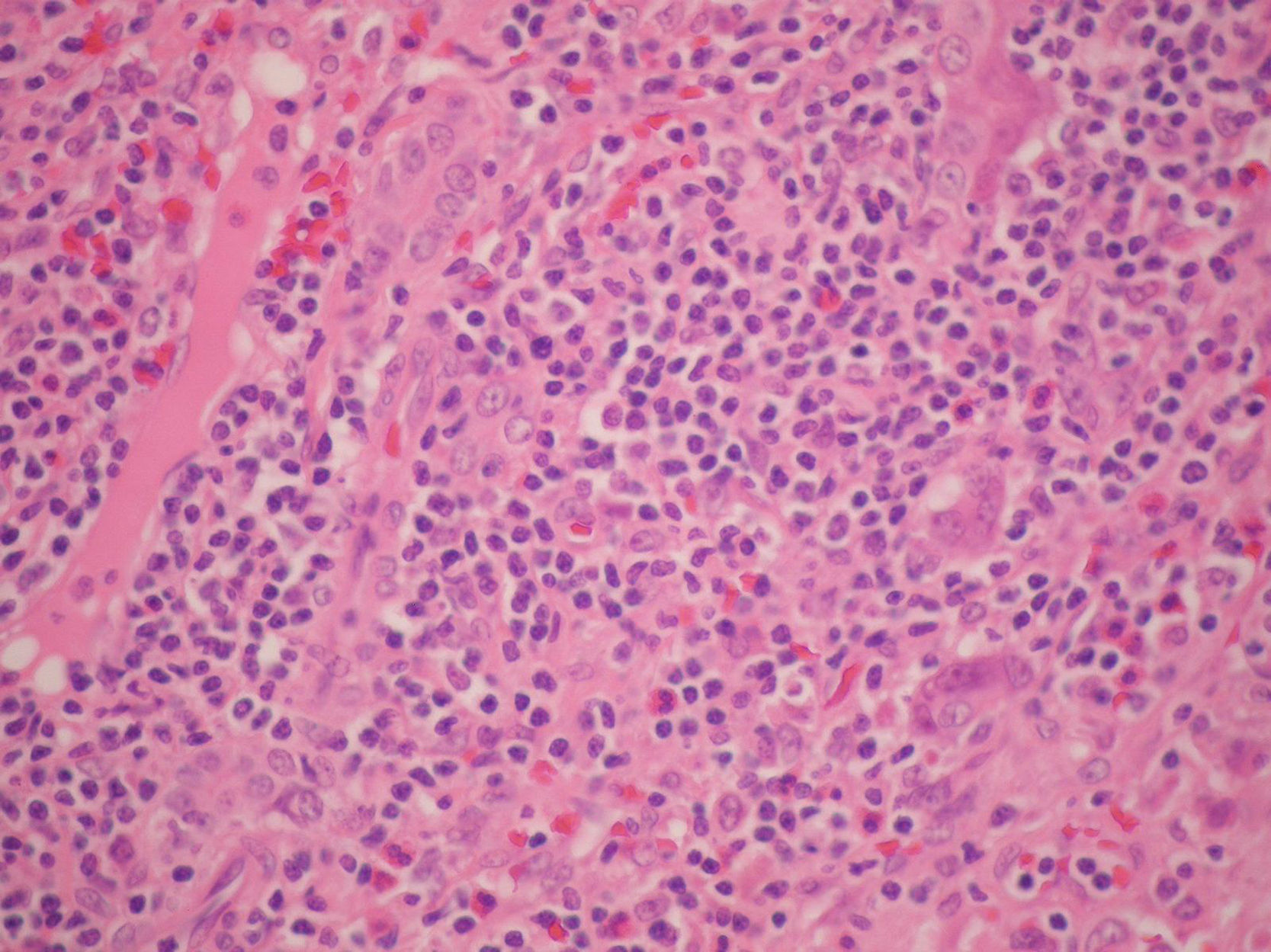
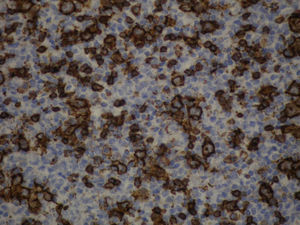
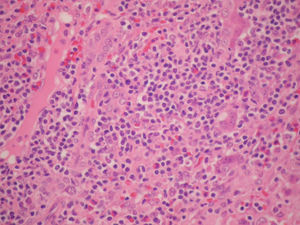
Dos meses después de su alta el paciente consulta por fiebre y adenopatías cervicales. La tomografía de abdomen muestra adenomegalias en el hilio esplénico y los estudios histológicos de adenopatías cervicales diagnostican linfoma difuso de células grandes B (figs. 1 y 2). Se realiza hibridización in situ para Epstein-Barr que resultó negativa dado que inicialmente se sospechó una enfermedad linfoproliferativa asociada al trasplante. Por el diagnóstico de reciente aparición se decide reevaluar el explante y se documentan hallazgos indicativos de afectación por linfoma confirmados por inmunohistoquímica (fig. 3). Con este diagnóstico se inició manejo con esquema de quimioterapia R-CHOP (ciclofosfamida, hidroxidoxorubicina, vincristina, prednisolona, rituximab) presentando una buena evolución sin complicaciones durante el tratamiento. Actualmente el paciente cumple 2 años desde el trasplante hepático, se encuentra sano y vinculado a la vida escolar, familiar y social.
El hígado es un sitio común de metástasis y puede estar afectado hasta en el 36% de los pacientes que mueren por cáncer, sin embargo la disfunción hepática es rara. Las neoplasias hematológicas son las que más se asocian a casos de FHA. En una unidad especializada 18 de 4.020 pacientes (0,44%) ingresaron por FHA secundario a infiltración neoplásica, de los cuales 9 casos fueron linfoma no hodgkiniano, 3 casos linfoma de Hodgkin y los restantes correspondían a metástasis de carcinoma y hemofagocitosis5.
La afectación hepátic ha sido descrita en 16-22% de los casos de linfoma no hodgkinianos, sin embargo la FHA por esta etiología es poco frecuente, con menos de 50 casos descritos en la literatura médica, siendo menos del 1% de todas las manifestaciones extranodales del linfoma no hodgkiniano6,7.
El linfoma de células B difuso es el subtipo histológico más común en los pacientes reportados de FHA asociados con enfermedad linfoproliferativa. Esta clasificación, además de guiar el tratamiento, da una idea del pronóstico de la enfermedad, demostrándose tasas de mortalidad del 60% con linfoma de células B difusas comparado con un 30% en los casos de linfoma nodular8.
El FHA por linfoma primario de hígado ocurre cuando el parénquima hepático es reemplazado por células tumorales comprimiendo los sinusoides hepáticos facilitando fenómenos isquémicos con necrosis y destrucción de la arquitectura hepática acompañados por infiltración difusa periportal de predominio linfocítico4. La liberación masiva de citocinas por parte de las células linfomatosas, especialmente interleucina 2, produce la activación de las células de Kupffer llevando a la ampliación de la respuesta inflamatoria con la participación de leucocitos circulantes y células endoteliales del sinusoide que finalmente produce disfunción microcirculatoria severa, colestasis y necrosis9.
El diagnóstico de los pacientes con linfoma no hodgkiniano que desarrollan FHA es difícil, incluso en pacientes que tengan factores de riesgo previamente establecidos debido a que los estudios no siempre se obtienen en forma oportuna ante lo urgente de la enfermedad.
Existen factores de riesgo para enfermedad linfoproliferativa, como antecedentes previos de enfermedad hematológica, uso de radiación, inmunosupresores o quimioterapia, trasplante de órgano, infección por virus de Epstein-Barr, hepatitis C, enfermedades del tejido conjuntivo entre algunos otros, o manifestaciones sistémicas evidentes como síntomas B, linfadenopatías o esplenomegalia palpable, que pueden señalar el diagnóstico temprano; a pesar de esto y del inicio precoz del tratamiento, las tasas de mortalidad son elevadas.
En el caso clínico que presentamos era difícil sospechar inicialmente un linfoma ya que el curso de la enfermedad fue muy rápido y el paciente previo al desarrollo del fallo hepático no presentaba ninguno de los factores de riesgo descritos ni presentó alguna manifestación sistémica que nos hiciera pensar en enfermedad linfoproliferativa excepto por el cuadro de adenopatías un año atrás con una resolución espontánea y con estudios histológicos que demostraron una hiperplasia reactiva.
En la biopsia hepática los hallazgos histológicos son ambiguos y requieren marcadores de superficie, citogenética y técnicas de biología molecular para confirmar el diagnóstico, completar la clasificación y estadificar la enfermedad; lo cual lleva en muchas ocasiones a diagnósticos tardíos e incluso post mortem. En nuestro caso, no se documentaron hallazgos característicos en el explante, por lo que se asumió como una falla hepática aguda de origen indeterminado hasta la reaparición de las adenopatías y el síndrome febril necesitando un nuevo estudio histológico donde se encontró un linfoma difuso de células grandes B lo que motivó una nueva revisión de la enfermedad del explante evidenciándose en ese momento cambios compatibles con enfermedad linfoproloferativa que se confirmaron con estudios de inmunohistoquímica.
La rápida progresión de la enfermedad y las dificultades diagnósticas mencionadas, así como la pobre respuesta a la terapia, hacen que el pronóstico de esta forma de presentación sea malo, con tasas de mortalidad de hasta 100% en algunas series de casos y supervivencias esporádicas en casos anecdóticos10.
En una serie de casos que describe 5 pacientes con diagnóstico de FHA secundaria a linfoma con afectación sistémica, reportaron mortalidad de la totalidad de los pacientes11. En este caso, a pesar de que el paciente tenía factores clínicos e histológicos de mal pronóstico como el FHA, el subtipo histológico de células B difuso y el retraso en el inicio de la quimioterapia por el diagnóstico tardío, la respuesta fue favorable al tratamiento incluso con remisión completa de la enfermedad.
Dentro de las opciones de manejo el inicio temprano de la quimioterapia genera un beneficio potencial con mejoría en la supervivencia pero con alta tasa de recaídas, por lo cual se considera una contraindicación relativa para el TOH. En otros reportes, encontramos 3 casos de FHA por linfoma manejados con TOH obteniendo en uno de ellos una remisión absoluta de la enfermedad a los 240 días de seguimiento12 y en los otros pacientes se presentaron desenlaces fatales, uno de ellos murió por sepsis13 y el otro con recurrencia del FHA asociado a la reaparición del linfoma14. En nuestro paciente, a pesar del diagnóstico y el inicio tardío de la quimioterapia, se presentó una buena evolución clínica posterior al manejo con quimioterapia (R-CHOP) sin complicaciones ni evidencia de recaída a los 2 años de seguimiento.
En conclusión, el diagnóstico de linfoma primario de hígado es extremadamente raro como causa de FHA, convirtiéndose en un reto diagnóstico previo al TOH y, aunque es una contraindicación relativa de trasplante por sus altas tasas de recurrencia, este puede ser una intervención que modifique el curso natural de la enfermedad. A pesar de la baja frecuencia de esta entidad, es necesario que los equipos de trasplante y los patólogos consideren la posibilidad de infiltración por linfoma en los casos de FHA de etiología indeterminada.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.