INTRODUCCIÓN
La insuficiencia hepática crónica agudizada (IHCA) es una entidad de importancia creciente debido fundamentalmente a la incertidumbre de su pronóstico, así como al pobre resultado de las opciones de tratamiento actualmente disponibles. A pesar del interés suscitado por esta enfermedad, existen importantes lagunas en lo que respecta a su propia delimitación conceptual, al conocimiento preciso de su historia natural, a los mecanismos fisiopatológicos y a su valoración pronóstica y terapéutica.
DEFINICIÓN DE INSUFICIENCIA HEPÁTICA CRÓNICA AGUDIZADA
Con el término de IHCA se describe la situación clínica de aquellos pacientes que presentan un deterioro grave de la función hepática como respuesta a un factor precipitante diferente de la propia evolución natural de la enfermedad. Es importante delimitar esta entidad del deterioro progresivo de la enfermedad hepática, de la que básicamente se diferencia por el marco temporal en el que se desarrolla la IHCA (generalmente corto), por la existencia de un factor precipitante y, de manera fundamental, por el carácter potencialmente reversible de ésta. Además de estos aspectos, es importante destacar que las manifestaciones clínicas de la IHCA no solamente son dependientes de la propia afectación del hígado, sino también de los cambios inducidos en otros órganos, los llamados «órganos diana», fundamentalmente el equilibrio circulatorio, el cerebro y el riñón.
Se ha propuesto una definición operativa de la IHCA1, que queda establecida como la aparición de deterioro agudo de la función hepática de instauración rápida (2-4 semanas), generalmente asociado a un acontecimiento precipitante y con marcado deterioro del estado clínico en forma de ictericia, encefalopatía, deterioro de la función renal y puntuación elevada en los sistemas que evalúan la afectación multiorgánica (SOFA/APACHE). Esta definición tiene la virtud de indicar la presencia de un marco cronológico definido, el carácter no espontáneo de la enfermedad y el deterioro multiorgánico acompañante.
FACTORES DESENCADENANTES Y MECANISMOS PATOGÉNICOS
Los factores desencadenantes de la IHCA se pueden agrupar genéricamente en 2 grandes grupos: a) los que afectan de manera directa al hígado (tóxicos directos), y b) aquellos en los cuales la afección del hígado es secundaria a un acontecimiento no hepático. Entre los primeros cabe destacar la hepatitis viral sobreañadida, la ingesta de fármacos u otras sustancias hepatotóxicas y, fundamentalmente, el consumo excesivo de alcohol. La hemorragia por varices y la infección bacteriana grave (neumonía, peritonitis bacteriana espontánea, etc.) son responsables de la mayor parte de los casos asociados al segundo tipo de factores.
Desde el punto de vista fisiopatológico, las características más llamativas de la IHCA afectan al equilibrio circulatorio y a la homeostasis tanto renal como cerebral.
Los pacientes con IHCA presentan un agravamiento notable de las alteraciones circulatorias presentes en la cirrosis hepática. Por ejemplo, los enfermos con hepatitis aguda alcohólica grave presentan un mayor grado de circulación hiperdinámica (evidenciado por un incremento del gasto cardíaco y una reducción de la resistencia vascular sistémica) y un mayor grado de hipertensión portal que los pacientes cirróticos alcohólicos sin hepatitis alcohólica o que aquéllos con cirrosis terminal por el virus de la hepatitis C2. Los mecanismos responsables de este proceso no están claramente determinados; sin embargo, en un estudio reciente efectuado en enfermos con hepatitis aguda alcohólica grave3, el bloqueo de la actividad del factor de necrosis tumoral alfa tras la administración de infliximab produjo un notable descenso tanto de la presión portal como del grado de circulación hiperdinámica.
La influencia de la respuesta inflamatoria sistémica presente en la IHCA también puede apreciarse en los efectos sobre la función cerebral4.
En pacientes cirróticos, el efecto que una solución oral similar a la sangre en el contenido de aminoácidos tuvo sobre los tests psicométricos de detección de encefalopatía mínima fue notablemente distinto en presencia de infección bacteriana, a pesar de que los incrementos de la concentración plasmática de amonio fueron similares. Llamativamente, las cifras de diversas citocinas eran superiores en los pacientes infectados. Estos datos revelan cómo la presencia de mediadores inflamatorios es capaz de modificar el efecto patogénico que sobre el cerebro ejerce la sobrecarga de amoníaco. Los mecanismos íntimos de estos cambios no se conocen con precisión; se han planteado la existencia de un efecto directamente mediado por citocinas, la existencia de un grado elevado de estrés nitrosativo con producción de edema astrocitario e incluso la inducción de un incremento de la presión intracraneal, de manera similar a lo que ocurre en el fracaso hepático fulminante5.
MANIFESTACIONES CLÍNICAS
Las manifestaciones clínicas de la IHCA dependen tanto de la afectación del hígado como de la alteración de los órganos diana. El marcador clínico fundamental es la presencia de ictericia, siendo frecuentes cifras de bilirrubina por encima de 20 mg/dl. La presencia de coagulopatía con alteración grave de los parámetros de la coagulación es habitual. La presencia de encefalopatía, de síndrome hepatorrenal o de ambos es un elemento casi indispensable para el diagnóstico de esta entidad1.
De especial importancia es el reconocimiento y tratamiento del factor desencadenante.
EVALUACIÓN DEL PRONÓSTICO
Existe escasa información acerca de los marcadores pronósticos de la IHCA. Los procedimientos habitualmente utilizados con esta finalidad no se han validado en esta población de pacientes. La clasificación de Child-Pugh presenta claras limitaciones dada la presencia de un efecto «techo» de la cifra de bilirrubina, de tal manera que el significado pronóstico de un valor de 4 mg/dl es idéntico al de 40 mg/dl. Por otra parte, el sistema de puntuación de la Clínica Mayo (MELD), que tiene la virtud de incorporar coeficientes específicos procedentes de un modelo matemático para cada variable pronóstica y carece de efecto «techo», se desarrolló con muy pocos pacientes con valores similares a los habitualmente obtenidos en esta situación, por lo que su aplicabilidad en esta situación está por determinar. Por último los sistemas de valoración del fallo multiorgánico (SOFA/APACHE), si bien incorporan de manera adecuada la afectación multiorgánica, ponderan de manera poco específica el trastorno hepático. Por tanto, es preciso desarrollar herramientas más precisas que permitan establecer no sólo un pronóstico, sino la posible asignación de opciones terapéuticas. En este sentido, en un estudio reciente2 se ha descrito el valor pronóstico del gradiente de presión venosa hepática en la hepatitis aguda alcohólica grave.
TRATAMIENTO Y POSIBLE PAPEL DE LOS PROCEDIMIENTOS DE SOPORTE ARTIFICIAL EN EL TRATAMIENTO DE LA IHCA
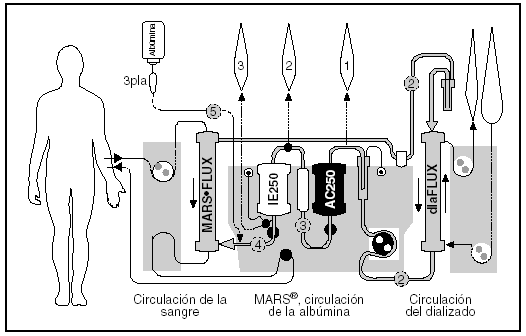
El tratamiento de la IHCA se ha basado tradicionalmente en el control de las manifestaciones no dependientes del hígado (p. ej., terlipresina más albúmina en el síndrome hepatorrenal) o, cuando es posible, en el tratamiento de los factores desencadenantes (p. ej., esteroides o nutrición enteral en la hepatitis aguda alcohólica). Sin embargo, no hay opciones encaminadas específicamente al tratamiento patogénico del proceso. Por otra parte, dado el carácter potencialmente reversible de la IHCA, parecería necesaria la posibilidad de disponer de mecanismos de «soporte hepático artificial» que proporcionasen un soporte transitorio o definitivo de la función hepática deteriorada. Un reciente metaanálisis6 señala la existencia de un incremento significativo de la supervivencia de los pacientes que recibieron tratamiento con esta modalidad terapéutica (riesgo relativo de 0,67; intervalo de confianza del 95%, 0,51-0,90). Sin embargo, el número global de pacientes incluidos en estos ensayos es inferior a 200, lo que limita claramente la validez de las conclusiones. Por otra parte, algunos de los dispositivos desarrollados son de extraordinaria complejidad y no están disponibles para su utilización en la práctica clínica. El más desarrollado hasta la fecha es el dispositivo MARS (Molecular Adsorbent Recirculating System), que se basa en un sistema de destoxificación que utiliza un equipo estándar de hemodiálisis o de hemofiltración, al que se adapta un circuito intermedio con albúmina humana a concentraciones del 10-20%, combinado con una membrana de alta selectividad, lo que permite la biotransformación selectiva tanto de productos tóxicos ligados a la albúmina como de sustancias hidrosolubles. El sistema MARS consta de 3 compartimientos o circuitos diferentes: circuito sanguíneo, circuito de albúmina y circuito de diálisis de bajo flujo (fig. 1). El circuito sanguíneo se conecta al paciente a través de un acceso venovenoso (catéter de doble luz) de forma que la sangre pasa a través de una membrana de diálisis de alto flujo a través de la cual se pone en contacto con la albúmina, en un circuito cerrado, produciéndose el intercambio de toxinas. La albúmina del circuito cerrado pasa a través de una membrana de diálisis convencional de bajo flujo (diaFLUX®), donde se dializa con un buffer de bicarbonato (que compone el llamado circuito de diálisis), y posteriormente por una columna de carbón activado y una segunda columna de resinas de intercambio aniónico donde se regenera. El paso progresivo de la albúmina por estas columnas permite eliminar las toxinas que se encuentran ligadas a sus receptores y así se consigue que su recirculación sea efectiva.
Fig. 1. Esquema de funcionamiento del dispositivo MARS (véase descripción en el texto).
Diversos estudios han permitido evaluar el impacto del tratamiento con MARS en la fisiopatología de la IHCA. En un reciente estudio controlado7, el tratamiento con MARS demostró un efecto beneficioso sobre el grado de estrés oxidativo (evaluado por la concentración plasmática de malondialdehído) y la producción de óxido nítrico, sin efectos demostrables sobre la concentración plasmática de diversas citocinas. Por otra parte, en pacientes con hepatitis aguda alcohólica grave e hipertensión portal avanzada el tratamiento indujo un descenso significativo de la presión portal, una mejoría de la circulación hiperdinámica y una atenuación de los sistemas vasoactivos presores8. Así pues, existen bases racionales para considerar este dispositivo una alternativa prometedora en el tratamiento de la IHCA.
A pesar de los datos fisiopatológicos antes comentados, existe escasa información relacionada con la aplicabilidad clínica del MARS en la IHCA. Una de las fuentes disponibles para valorar este aspecto es la proporcionada por el registro MARS, patrocinado por la propia compañía fabricante del dispositivo. El análisis de la supervivencia de los pacientes de este registro indica que la proporción de pacientes tratados con MARS vivos a los 3 meses del diagnóstico es notablemente superior a la estimada de acuerdo con la puntuación MELD9; sin embargo, el carácter no independiente de esta información y, sobre todo, el escaso número de casos comunicados sobre pacientes tratados hacen difícil la interpretación de estos datos.
Por otra parte, en un ensayo clínico reciente destinado a comparar el efecto del MARS con el tratamiento conservador en pacientes con IHCA, en el que se incluyó a menos de 50 pacientes, el primero incrementó la supervivencia a los 30 días10. Sin embargo, la muerte de un solo paciente más en el grupo de tratamiento hubiera modificado esta estimación; este hecho, junto a la heterogeneidad de los pacientes incluidos y el tiempo variable entre el ingreso hospitalario y la inclusión en el estudio, impide adoptar una conclusión definitiva en este sentido.
En el momento actual se está desarrollando un estudio multicéntrico europeo encaminado a responder adecuadamente a esta pregunta.
PAPEL DEL TRASPLANTE HEPÁTICO EN LA IHCA
El papel del trasplante hepático como tratamiento definitivo de la IHCA es tan atractivo como complejo. Al igual que en el fracaso hepático fulminante, el trasplante hepático pudiera ser una alternativa eficaz en el tratamiento de este grupo de pacientes. Sin embargo, existe una notable indefinición acerca de la historia natural, del pronóstico y de las opciones de tratamiento diferentes del trasplante que impide establecer con claridad la indicación de trasplante y su grado de urgencia. Por otra parte, en numerosas ocasiones pueden existir contraindicaciones formales (edad avanzada) o relativas (hepatitis aguda alcohólica, infección bacteriana, etc.) al trasplante. Por último, no están claros los eventuales sistemas de priorización o incluso la posibilidad del trasplante hepático de donante vivo. Por todo ello, es necesaria la realización de estudios encaminados a la valoración de los factores pronósticos y la historia natural de la IHCA