El cáncer de pulmón es una de las neoplasias más frecuentes. La clínica se debe al propio tumor, a su extensión o a los síndromes paraneoplásicos asociados. A pesar de que las metástasis de localización biliopancreática son frecuentes, la afectación en esta región como inicio de una neoplasia pulmonar, tanto en la forma de pancreatitis como en la de ictericia obstructiva, es rara. Exponemos nuestra experiencia clínica mediante la presentación de 2 casos de pancreatitis aguda y uno de ictericia obstructiva como forma de inicio de una neoplasia pulmonar avanzada junto con una breve revisión bibliográfica, que confirma la ausencia de protocolos de actuación en esta situación.
Lung cancer is one of the most frequent neoplasms. The symptoms are due to the cancer itself, its extension, and associated paraneoplastic syndromes. Although biliopancreatic metastases are common, biliopancreatic involvement as the initial symptom of lung cancer—whether as pancreatitis or obstructive jaundice—is rare. We describe our clinical experience, reporting two patients with acute pancreatitis and one patient with obstructive jaundice as the clinical presentation of advanced lung cancer. We also provide a brief review that highlights the absence of guidelines in this situation.
El cáncer de pulmón es una de las neoplasias más frecuentes, con una supervivencia global a los 5 años entre el 7 y el 12%1. En la mayoría de las ocasiones el diagnóstico es tardío, cuando la enfermedad ya está extendida. La afectación biliopancreática secundaria a metástasis puede ocurrir como forma de inicio de la enfermedad. La presentación clínica en estos casos es similar a las formas benignas, por lo que debe mantenerse un alto índice de sospecha para llegar al diagnóstico, fundamentalmente en ausencia de manifestaciones pulmonares.
Caso clínico 1Varón de 50 años, antecedentes de bronquitis crónica y poliposis laríngea. Fumador de 60 paquetes/año y bebedor moderado. Ingresa por un cuadro catarral de vías respiratorias altas de una semana de evolución, con dolor en la región esternal, irradiado hacia el hipocondrio izquierdo y espalda, acompañado de náuseas y vómitos. En la exploración física destaca hepatomegalia de 3 cm y el resto de la exploración es normal. En la analítica destaca aspartato-aminotransferasa (AST) de 96U/l, alanino-aminotransferasa (ALT) de 124U/l, gamma-glutamiltransferasa (GGT) de 108U/l, fosfatasa alcalina (FA) de 221U/l, bilirrubina total (BT) de 0,90mg/dl, amilasemia de 3.370U/l y amilasuria de 3.346U/l. En la radiografía de tórax se observa una imagen retrocardíaca izquierda, con efecto masa en el lóbulo inferior izquierdo. La ecografía abdominal muestra un páncreas aumentado de tamaño, con alteración estructural y múltiples imágenes nodulares de 15–20mm que impresionan de metástasis. En la tomografía computarizada (TC) toracoabdominal se constata masa pulmonar de 5cm de diámetro en lóbulo inferior izquierdo, con adenopatías significativas en la región del mediastínico paratraqueal, traqueobronquial y subcarinal de hasta 2,5cm, y hepatomegalia con lesiones indicativas de metástasis. Se realiza fibrobroncoscopia que muestra infiltración grado III del árbol bronquial izquierdo de aspecto neoplásico, cuya biopsia resulta en carcinoma microcítico. Se inicia un tratamiento habitual para la pancreatitis con buena respuesta clínica y el paciente comienza posteriormente un tratamiento quimioterapéutico con protocolo alternante cada 21 días con carboplatino+etopósido y vincristina+adriamicina+ciclofosfamida. El paciente fallece 6 meses después por progresión tumoral.
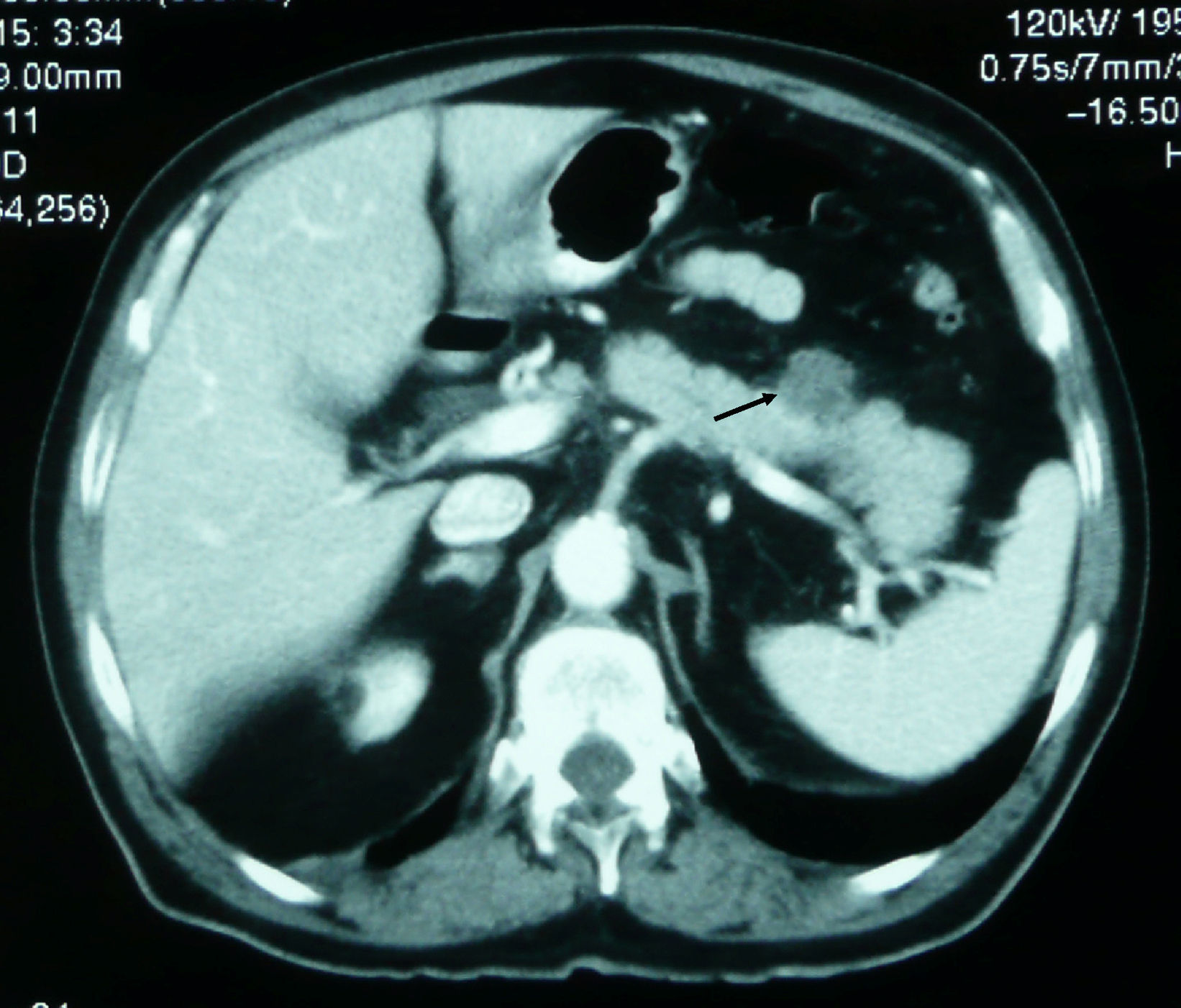
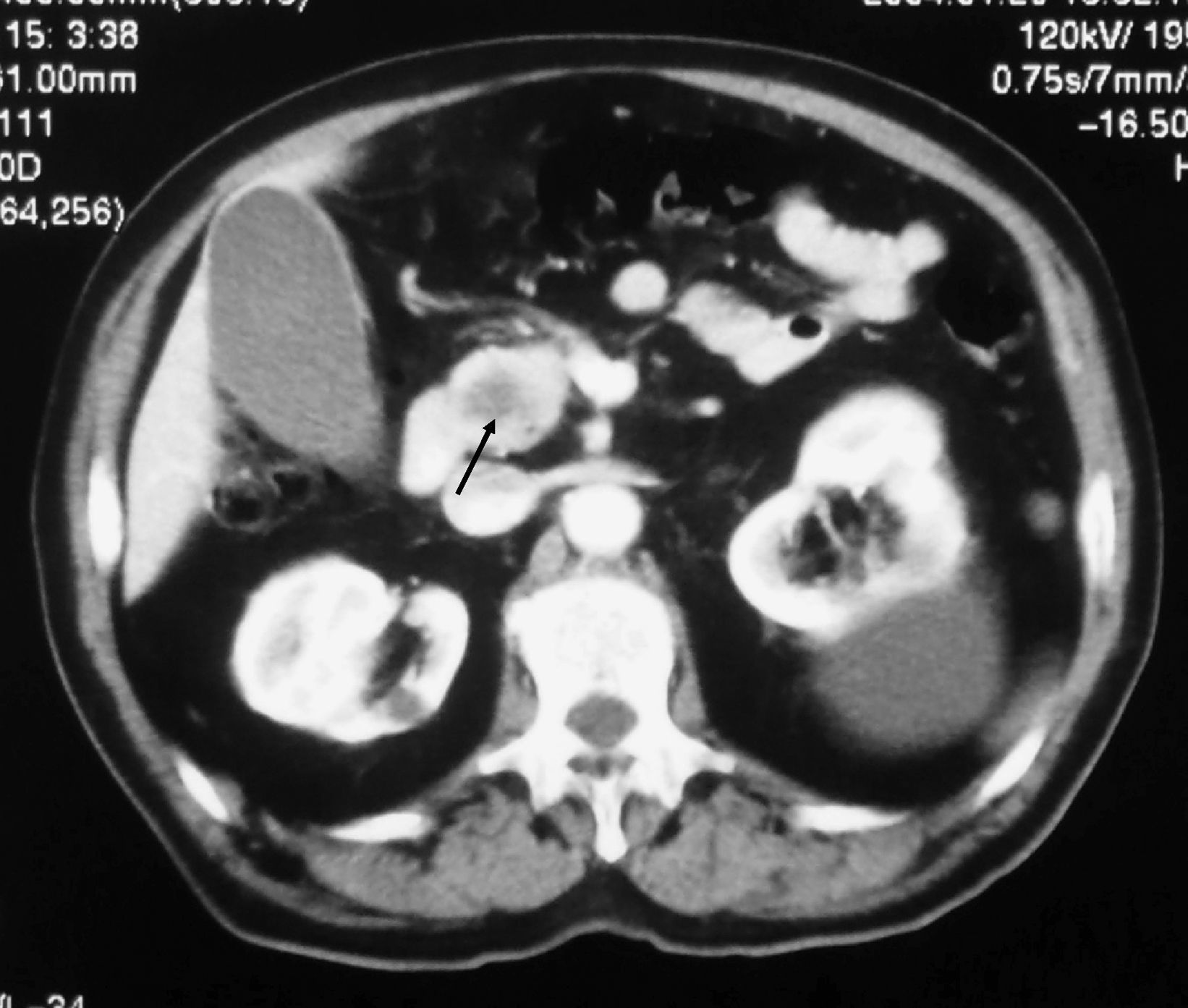
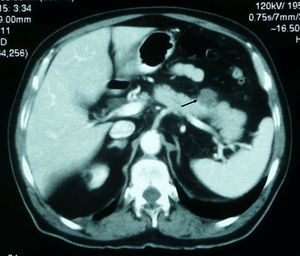
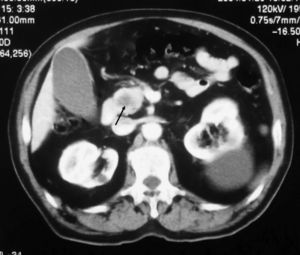
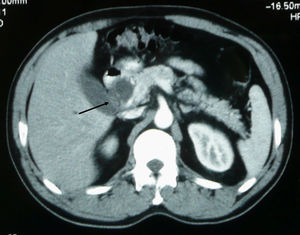
Caso clínico 2Varón de 80 años, exfumador de 50 paquetes/año y no bebedor. Ingresa por dolor en la región periumbilical intermitente de una semana de evolución, irradiado a flanco izquierdo. Se acompaña de náuseas sin vómitos, estreñimiento y anorexia. En la exploración general destaca una lesión infraescapular derecha de aspecto nodular, con una coloración eritematoviolácea, adherida a planos profundos que se biopsia. A la palpación el abdomen es doloroso de forma difusa y con resistencia en el flanco izquierdo. La analítica muestra AST de 126U/l, ALT de 235U/l, GGT de 634U/l, FA de 880U/l, BT de 0,70mg/dl y amilasemia de 2.290U/l. La ecografía abdominal no es concluyente por interposición de gas. La TC (figs. 1 y 2) toracoabdominal muestra una masa de aproximadamente 4 cm en la región posterior de lóbulo inferior derecho con adenopatías mediastínicas, paratraqueales derechas y subcarinales. Se observan lesiones en la cabeza y en el cuerpo del páncreas, y lesiones suprarrenales compatibles con metástasis. El resultado anatomopatológico de la biopsia cutánea es de metástasis de adenocarcinoma pulmonar pobremente diferenciado. Con el diagnóstico de pancreatitis secundaria a metástasis de neoplasia pulmonar se inicia el tratamiento habitual, pero el paciente presenta una evolución clínica tórpida y fallece durante el ingreso.
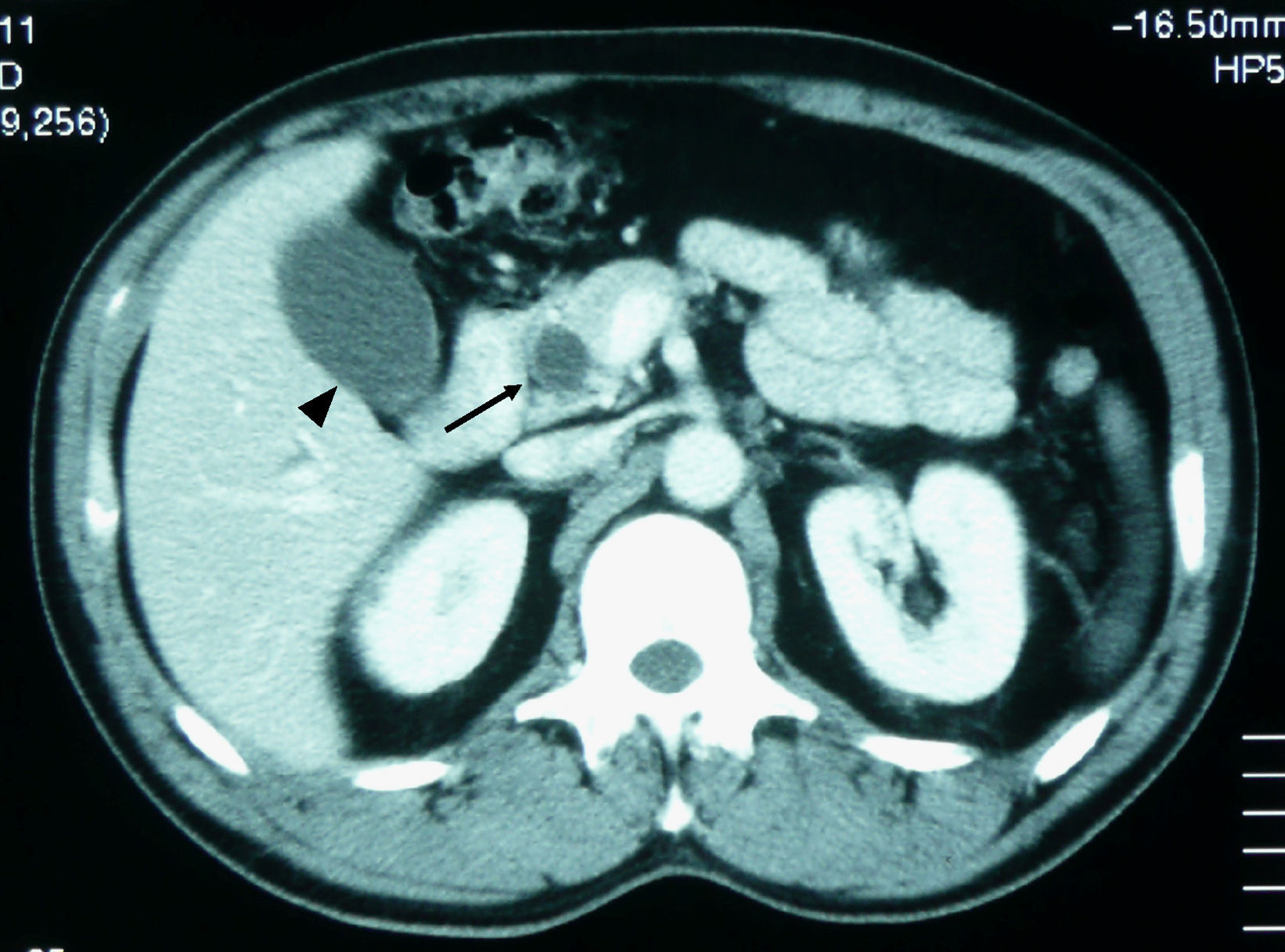
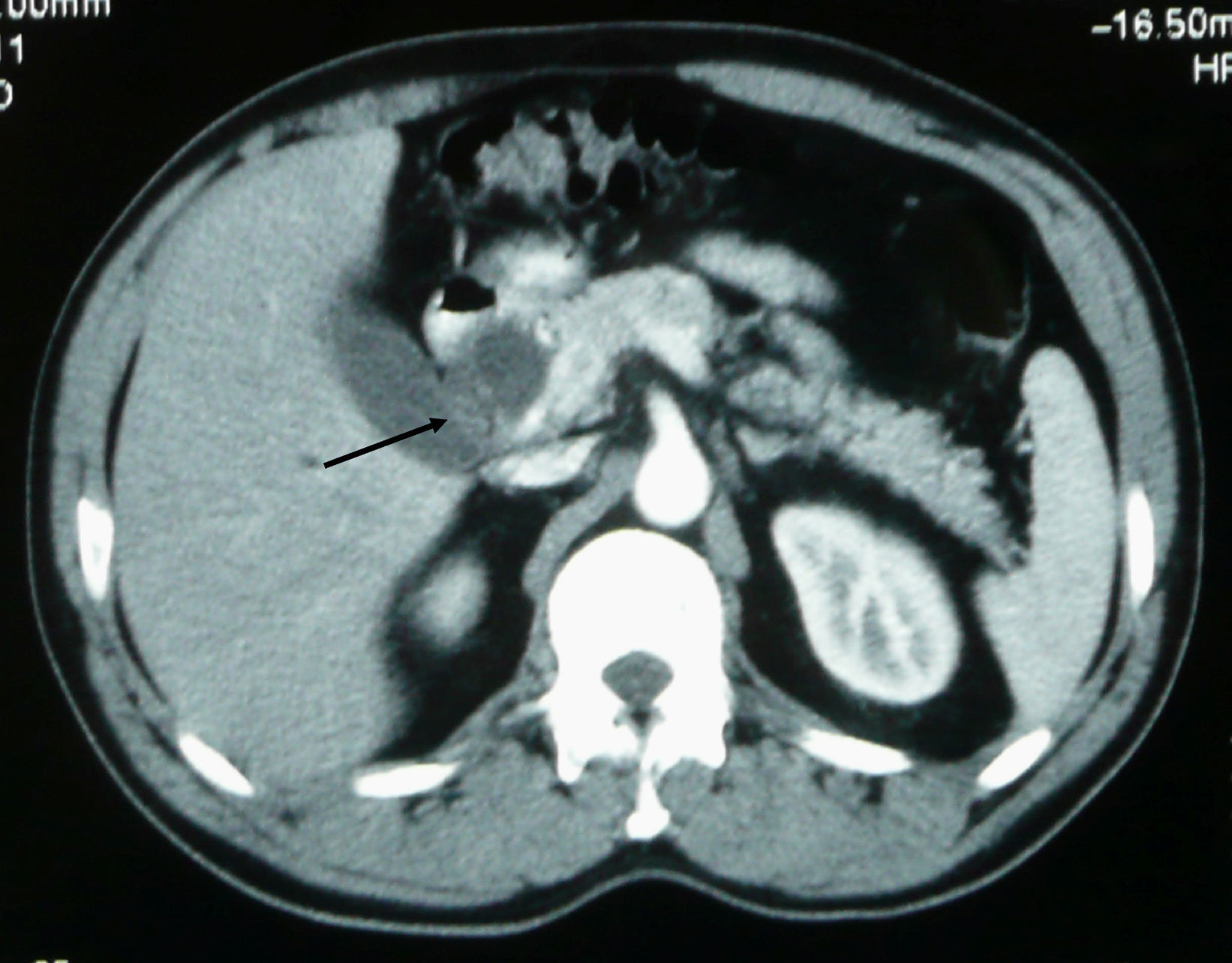
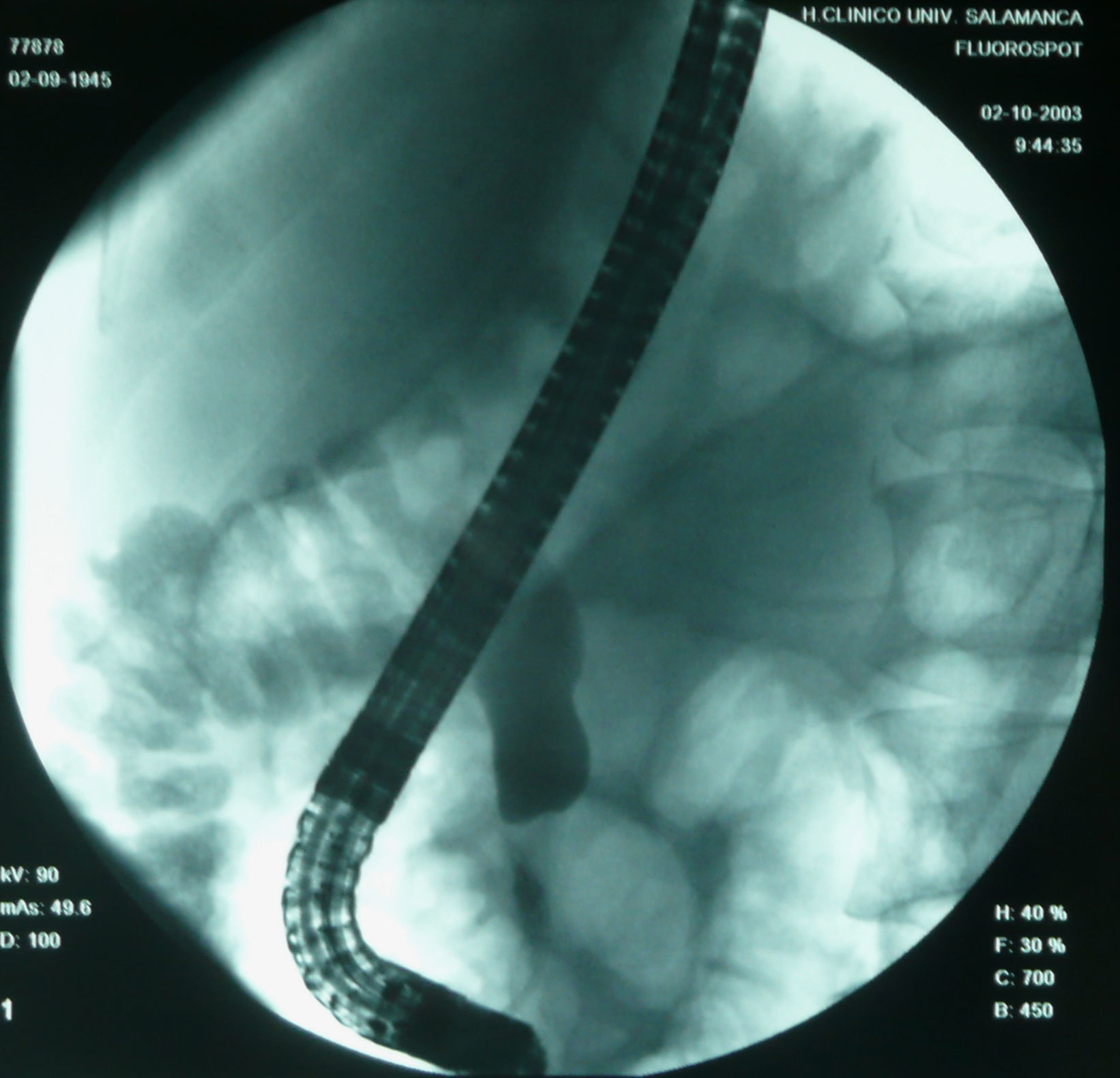
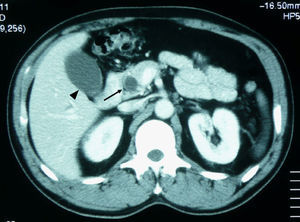
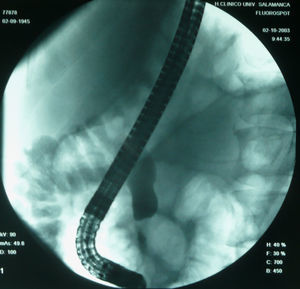
Varón de 48 años, sin antecedentes de interés. Fumador de 25 paquetes/año y bebedor ocasional. Ingresa por dolor lumbar de un mes de evolución, tratado con antiinflamatorios no esteroideos sin respuesta. En los últimos 2 días el dolor se localiza en el epigastrio con irradiación al hipocondrio izquierdo, con prurito, coluria, acolia e ictericia progresiva. El paciente no presenta náuseas ni vómitos. Se acompaña de pérdida de 4–6kg de peso en el último mes junto con astenia y anorexia. En la exploración física destaca ictericia cutaneomucosa y abdomen doloroso en hipocondrio izquierdo. La analítica con hemograma, bioquímica, ionograma, enzimas pancreáticas y coagulación es normal, excepto AST (176U/l), ALT (717U/l), GGT (512U/l), FA (910U/l), BT (4,10mg/dl) y bilirrubina directa (2,60mg/dl). En la radiografía de tórax se observa atelectasia subsegmentaria en el lóbulo inferior derecho. En la ecografía abdominal muestra vesícula distendida, con dilatación de la vía biliar intrahepática y extrahepática, colédoco de 1,2cm que se visualiza en prácticamente todo el trayecto intrapancreático, salvo en la porción distal sin poder demostrarse la causa de la obstrucción. La TC (figs. 3 y 4) toracoabdominal muestra una masa pulmonar en la región posterior del lóbulo inferior derecho de 3cm. En el abdomen destaca una dilatación de la vía biliar intrahepática y extrahepática con obstrucción y aumento de tamaño del proceso uncinado. Presenta, asimismo, lesiones líticas en cuerpos vertebrales que indican metástasis. Se realiza colangiopancreatografía retrógrada endoscópica (CPRE) (fig. 5) y se comprueba estenosis de colédoco distal de origen neoplásico, dependiente del páncreas. Se coloca un stent de drenaje. El resultado de la citología de esputo es adenocarcinoma pulmonar, mientras que la citología del cepillado de la CPRE no es concluyente. El paciente rechaza completar el estudio e iniciar un tratamiento quimioterapéutico, por lo que pasa a la unidad de cuidados paliativos. En la última revisión realizada, 4 meses después del diagnóstico, la situación clínica es estable.
Los casos presentados corresponden a un cáncer microcítico y 2 adenocarcinomas de pulmón que inician con afectación biliopancreática (2 de éstos con pancreatitis y el tercero con ictericia obstructiva). Hemos revisado la literatura médica mediante una búsqueda en MEDLINE, donde se utilizaron los términos lung cancer and obstrustive jaundice y lung cancer and acute pancreatitis, desde 1975 hasta abril de 2009. Se han publicado 18 casos aislados de pancreatitis aguda en relación con el cáncer de pulmón y 4 series, la más amplia procedente de Taiwán con 33 casos2. Asimismo, hemos encontrado 17 casos de ictericia obstructiva y cáncer de pulmón.
La ictericia obstructiva por metástasis de cáncer de pulmón es conocida desde 19523, mientras que la primera descripción de pancreatitis aguda secundaria a metástasis de un carcinoma de pulmón se realizó en 19724. En las series clásicas de autopsias las metástasis pancreáticas de cáncer de pulmón tienen una incidencia entre el 20 y el 40%2,5. Sin embargo, la pancreatitis aguda en el curso del cáncer de pulmón tiene una incidencia mucho menor (0,12–7,5%)6–8. Esta diferencia se explica parcialmente por el volumen de las metástasis, su localización o el tipo histológico del tumor primario. Existe un claro predominio de la estirpe microcítica respecto al resto de las variedades histológicas, con una incidencia de hasta un 86% sobre el total. Otras neoplasias, como riñón, colon, próstata, mama, ovario, estómago, linfoma y hepatocarcinoma, pueden producir pancreatitis metastásicas, aunque son menos frecuentes7. La ictericia obstructiva metastásica presenta una incidencia del 1 al 10%9–11 y el tipo histológico más frecuente es el carcinoma microcítico12. La ictericia causada por metástasis que obstruyen los propios conductos del árbol biliar es excepcional. Las numerosas comunicaciones vasculares y linfáticas entre la cavidad torácica y la abdominal explican la alta frecuencia con que el cáncer pulmonar metastatiza en dicha región. Las metástasis hepáticas y las suprarrenales son las más frecuentes, en la vía biliar son más raras13. La pancreatitis aguda puede aparecer tanto al inicio de la enfermedad como en los estadios finales, por el tratamiento quimioterapéutico o como recurrencia posterior a la quimioterapia14,15.
La patogenia de la pancreatitis metastásica no está totalmente aclarada, al participar varios mecanismos: compresivos por la infiltración tumoral directa, bien del parénquima o de los conductos de Wirsung o colédoco; hormonales, a través de la ACTH o de la seudoPTH que pueden inducir una hipercalcemia tumoral; vasculares y otros16–20. Se describen casos sin evidencia de obstrucción metastásica de las vías biliares ni del páncreas ni de otros factores desencadenantes21. Las neoplasias en general tienen la capacidad de producir hiperamilasemia y es el cáncer de pulmón la causa neoplásica con amilasas más altas22. Esto puede explicarse por una secreción ectópica similar a la isoamilasa del propio tumor, de sus metástasis o de los síndromes paraneoplásicos asociados. El mecanismo fisiopatológico más frecuente en el desarrollo de ictericia es la obstrucción metastásica10,12, y es inusual el mecanismo paraneoplásico23. La clínica de la pancreatitis aguda y de la ictericia metastásica es superponible a la presentación habitual, con ausencia de clínica respiratoria y con radiografía de tórax normal en ocasiones4. La ictericia en un paciente con cáncer de pulmón suele atribuirse directamente a las metástasis hepáticas, sin valorar mecanismos obstructivos en la región biliopancreática9,11, descritos hasta en el 42% de los pacientes10, si bien no existen diferencias en el perfil bioquímico que permitan distinguir el origen de la ictericia3. Se debe sospechar la existencia de malignidad en un proceso biliopancreático, fundamentalmente cuando la evolución clínica es tórpida o existen otros datos indirectos, como el síndrome constitucional previo. Es habitual llegar al diagnóstico retrospectivamente20, aunque en ocasiones inician con gran expresividad clínica20,24. Pocas veces existe duda entre un tumor pancreático primario con metástasis pulmonares o un tumor pulmonar con metástasis pancreáticas. El dilema se plantea fundamentalmente con el adenocarcinoma pancreático metastático, ya que el tumor microcítico de páncreas es excepcional. En ocasiones, las pruebas de imagen (TC y ecografía) no aclaran el diagnóstico, con hallazgos indistinguibles entre una pancreatitis y una neoplasia8. En la mayoría de los pacientes el diagnóstico anatomopatológico es difícil de obtener por la mala situación clínica6,9,15.
En cuanto al tratamiento de la pancreatitis aguda, se establecen fundamentalmente 2 líneas de actuación. Una de éstas aborda la pancreatitis con el tratamiento clásico y una vez resuelta se inicia el tratamiento quimioterapéutico6. La otra línea considera ineficaz el tratamiento habitual de la pancreatitis4,21 y aboga por iniciar lo antes posible un tratamiento quimioterapéutico para su resolución, a pesar de que los resultados de la quimioterapia en la mejoría de la pancreatitis son parciales y estén discutidos7,25. La primera línea se basa en que, en ocasiones, la causa de la pancreatitis es la posible presencia de litiasis no visualizadas que acompañan las metástasis; en estos casos la quimioterapia no estaría indicada22. Los autores que abogan por un inicio de un tratamiento quimioterapéutico precoz5 postulan su inicio de manera inmediata si se trata de una pancreatitis leve (como máximo 3 criterios de Ranson). Si presenta una pancreatitis grave esperan a que el paciente mejore para comenzar lo antes posible con el tratamiento específico25. Con este esquema se obtiene un aumento de la supervivencia importante, con períodos libres de síntomas de hasta 120 días26. La puntuación de Ranson3 en las pancreatitis dará la gravedad inicial, con una supervivencia media sin tratamiento de 10–14 días2 y a largo plazo de hasta 8,7 meses7,11,15,27. En ocasiones, ni el tratamiento conservador ni la quimioterapia son efectivos, por lo que se impone el tratamiento de soporte11. Se plantea la hipótesis de que las pancreatitis resueltas con la quimioterapia fueran “falsas pancreatitis” provocadas por la secreción similar a la amilasa por parte del tumor o sus metástasis.
El tratamiento de la ictericia es paliativo, con un pronóstico que varía según esté producida por metástasis hepáticas o si la causa es obstructiva3,5. Si se puede realizar CPRE con colocación de stent o cirugía desobstructiva3,11 el pronóstico mejora. Antes de la introducción de la CPRE lo habitual era la realización de cirugía descomprensiva, con quimioterapia posterior27,28. En la actualidad se realiza una CPRE con colocación de un stent, seguido de quimioterapia12. Aunque no existen en la literatura médica estudios comparativos entre cirugía y CPRE, la mala situación clínica de los pacientes, las técnicas de endoscopia menos agresivas y su gran desarrollo en los últimos años apoyarían la elección de ésta como primera opción.
Como conclusión, la afectación biliopancreática como forma de inicio de una neoplasia pulmonar tiene una baja incidencia clínica a pesar de tener una prevalencia en las series autópsicas nada desdeñable, con un mecanismo de producción múltiple. La mala situación clínica del paciente condiciona la dificultad para realizar pruebas diagnósticas invasivas, por lo que no se dispone de confirmación anatomopatológica. El tratamiento es paliativo. Sería conveniente realizar nuevos estudios para consensuar protocolos de actuación en estos enfermos.