Las complicaciones hemorrágicas de la pancreatitis aguda (PA) son infrecuentes y se asocian con una alta morbimortalidad. Asimismo el desequilibrio del sistema de la coagulación en la PA grave, favorece la aparición de eventos trombóticos a nivel esplácnico. Presentamos el caso de una complicación no descrita hasta la fecha que refleja este fenómeno y la complejidad del manejo de estos pacientes.
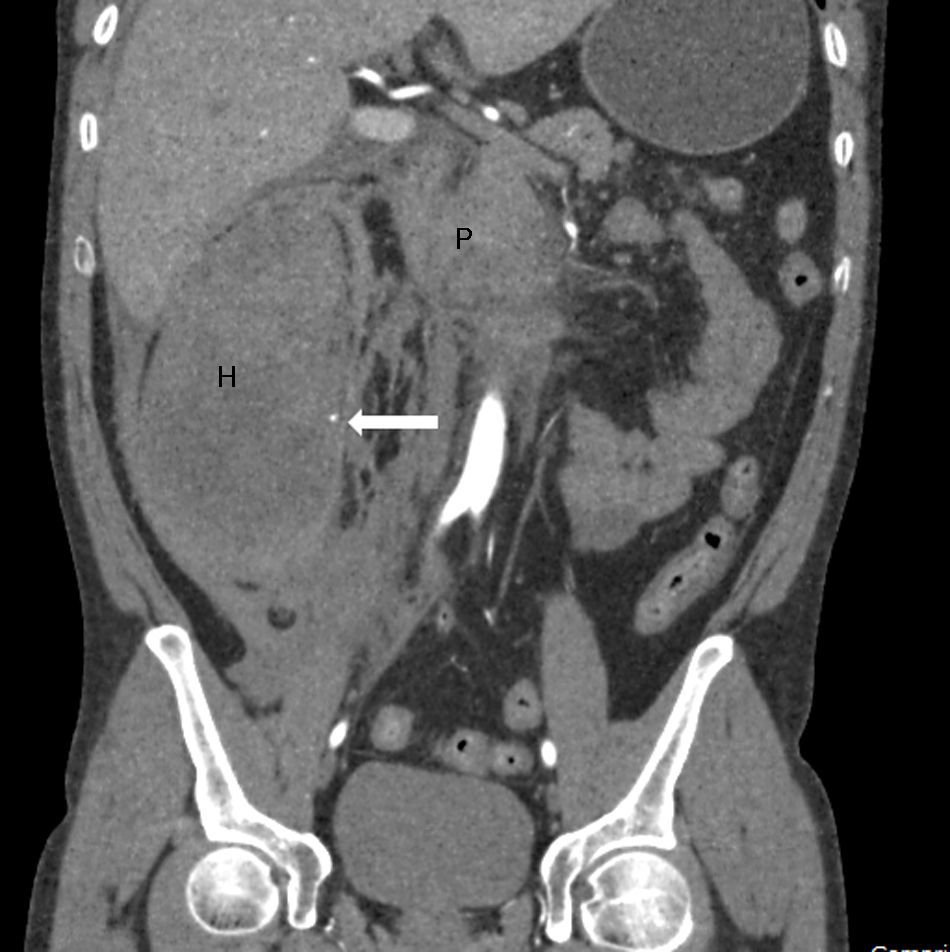
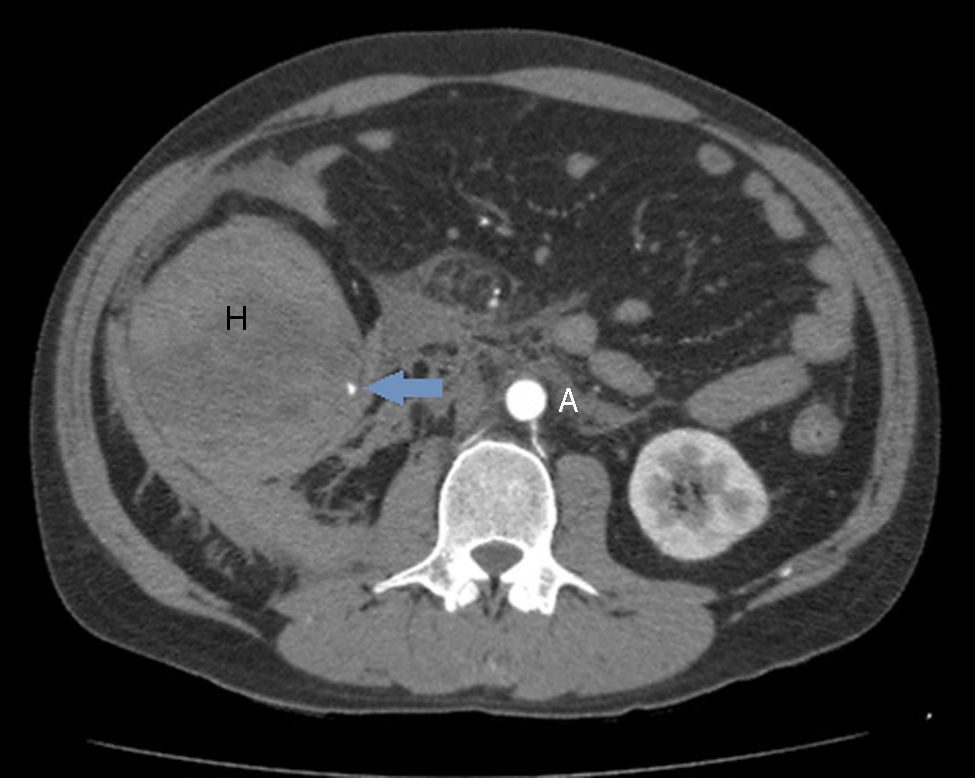
Varón de 42 años, fumador y bebedor de 120g de alcohol/día, que ingresó en nuestro servicio por un cuadro de 48h de evolución de dolor abdominal epigástrico y continuo, compatible con el diagnóstico de PA. En la analítica al ingreso destacaba una bilirrubina total de 2,96mg/dl (normal: <1,2mg/dl), GGT 500U/l (normal: 7-30U/l), LDH 346U/l (normal: 140-240U/l), amilasa 144U/l (normal: 42-141U/l), lipasa 355UI/l (normal: 42-111U/L), PCR 147mg/l (normal: <5mg/l) y leucocitosis de 21.700/μl (normal: <10.500/μl). Las transaminasas, fosfatasa alcalina, urea y hematocrito eran normales. La ecografía abdominal al ingreso no mostró hallazgos relevantes. Ante la persistencia del dolor al tercer día y el incremento de la PCR hasta 234mg/dl, se realizó una TC abdominal en la que se objetivó una necrosis de la cabeza pancreática (25-30% del parénquima) y una trombosis del 50% de la vena mesentérica superior (VMS). Se decidió iniciar tratamiento anticoagulante con heparina de bajo peso molecular a dosis de 1mg/kg/12h. El paciente evolucionó favorablemente hasta que en el séptimo día, de forma brusca, presentó dolor intenso en hemiabdomen inferior, deterioro del estado general y anemización hasta 5g/dl de hemoglobina. En la exploración destacaba la aparición repentina de una masa de 8cm de diámetro en flanco derecho. Se realizó una angio-TC urgente que constató la presencia de un hematoma de 8×15×9cm en la pared del colon derecho, que estenosaba su luz, así como 2 puntos de sangrado dependientes de la arteria cólica derecha (figs. 1 y 2). Se suspendió la anticoagulación indefinidamente y se realizó arteriografía supraselectiva, procediendo a la embolización de 3 ramas dependientes de la cólica derecha sin lograr controlar el sangrado. El paciente fue intervenido de urgencia, objetivándose una perforación de la pared del ciego. Se llevó a cabo hemicolectomía derecha con ileostomía terminal junto con colocación de un drenaje en la necrosis de la cabeza pancreática. El estudio anatomopatológico del colon constató la presencia de lesiones isquémicas transmurales, perforación cecal recubierta de material fibrinopurulento, y la presencia de un hematoma organizado de 10×16cm que contactaba con la capa externa de la pared muscular del colon y se introducía en el mesocolon. La recuperación durante el postoperatorio fue lenta pero favorable y en la actualidad, 2 años después del ingreso, se encuentra asintomático y el eje esplenoportal es permeable.
Las complicaciones hemorrágicas de la PA se asocian a casos graves con necrosis del parénquima, con una mortalidad variable en función de las series, que oscila entre el 34-52%1. El origen de la hemorragia suele ser algún vaso arterial o venoso de la región peripancreática, siendo la causa más frecuente la rotura de un seudoaneurisma de la arteria esplénica2. Es menos frecuente que afecte a vasos abdominales alejados del foco inflamatorio y en nuestra búsqueda no hemos encontrado ningún caso en el que se describa el sangrado a nivel de una rama de la arteria cólica derecha. El mecanismo fisiopatológico de la hemorragia es multifactorial y no ha sido esclarecido por completo; probablemente en el paciente descrito y cuando aparece en las fases iniciales de la PA, el factor etiopatogénico de mayor peso sea la erosión de la pared vascular por agentes proteolíticos y lipolíticos procedentes del proceso de autodigestión pancreática2. En el contexto de una PA grave la aparición brusca de dolor abdominal, distensión, síntomas de bajo gasto y anemización con o sin exteriorización de sangrado digestivo son altamente sugestivos de una complicación hemorrágica y configuran la presentación clínica más frecuente; no obstante, también puede manifestarse de forma subaguda1,2.
A pesar de la ausencia de estudios aleatorizados y el riesgo de que exista un sesgo de publicación, numerosas cohortes de hospitales de tercer nivel avalan la eficacia de la radiología intervencionista en la localización y el control de la hemorragia de origen arterial en este escenario3,4. El éxito terapéutico inicial puede alcanzar el 75% en centros experimentados, aunque el resangrado es un hecho común 3. Debe intentarse lo antes posible si la situación del enfermo y los medios del centro hospitalario lo permiten. Cuando este procedimiento falla, la intervención quirúrgica no debe demorarse ya que el tratamiento conservador ofrece unas expectativas pésimas con una tasa de mortalidad realmente elevada (54-89%)2.
En el caso presentado la perforación cecal espontánea, un acontecimiento muy infrecuente, pero descrito en la PA5, probablemente tuviera un origen isquémico. Pensamos que los principales factores causales de la perforación fueron el efecto masa que el propio hematoma pudo ejercer sobre la microcirculación colónica, la disminución del aflujo arterial por la falta de integridad de la arteria cólica derecha y, en menor medida, un retorno venoso insuficiente por la trombosis parcial de la VMS.
Por otro lado, se hipotetiza que la respuesta inflamatoria sistémica y la liberación sistémica de factores procoagulantes son los responsables de la mayor incidencia de eventos trombóticos. La trombosis venosa de alguna rama del sistema esplácnico ocurre aproximadamente entre el 1-24% de los casos y es más frecuente en PA graves6. La prevalencia de trombosis de la VMS es menor que en el eje esplenoportal y, cuando aparece, no suele acarrear complicaciones adicionales independientemente de que el paciente reciba o no anticoagulación6,7. Sin embargo, también se han notificado casos de extensión de la trombosis e isquemia intestinal secundaria8. La anticoagulación en este contexto es un tema muy controvertido debido a la ausencia de ensayos clínicos. La mayoría de las cohortes publicadas son de naturaleza retrospectiva, arrojan datos contradictorios, y se han enfocado en el manejo de la trombosis de la vena esplénica o de la vena porta6,7. En el paciente expuesto, el tratamiento anticoagulante probablemente acentuó la gravedad de la hemorragia y dificultó su control.
FinanciaciónLos autores declaran no haber recibido ningún tipo de compensación económica pública o privada por la elaboración de este manuscrito.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.