Los modelos pronóstico son útiles para la estimación de la gravedad de una enfermedad, para establecer la supervivencia esperada ante una situación determinada y determinar el riesgo ante ciertas intervenciones médicas.
En relación con la cirrosis hepática, de todas las puntuaciones descritas, las que presentan una mayor aplicabilidad clínica son la clasificación de Child-Pugh y el modelo MELD. Mientras que la clasificación de Child-Pugh ha sido utilizada durante muchos años para estratificar a los pacientes y seleccionar a los que podían ser sometidos a cirugía hepática con seguridad, en la actualidad se ha sustituido por el modelo MELD. Dicho modelo utiliza únicamente 3 variables sencillas y objetivas, con lo que se ha convertido en el más utilizado, especialmente de cara a establecer la priorización en la adjudicación de órganos en las listas de trasplante hepático (TH). A pesar de todo, el modelo MELD sigue presentando algunas limitaciones, ya que algunas indicaciones de TH (hepatocarcinoma, enfermedades metabólicas, etc.) y determinadas situaciones clínicas del paciente con cirrosis (encefalopatia hepática, hiponatremia, ascitis refractaria) no quedan bien representadas.
Prognostic models are useful to estimate disease severity, establish expected survival in a specific situation, and calculate the risk of certain medical interventions. Of all the scores described in liver cirrhosis, those with the widest clinical applicability are the Child-Pugh classification and the model for end-stage liver disease (MELD). Although the Child-Pugh classification was used for many years to stratify patients and select those that can safely undergo liver surgery, currently this classification has been substituted by the MELD.
This model uses only three simple and objective variables and has consequently become the most widely used instrument, especially to fix priorities when allocating organs in liver transplantation. Nevertheless, this model has some limitations since some indications for liver transplantation (hepatocarcinoma, metabolic diseases, etc.) and certain comorbidities in patients with cirrhosis (hepatic encephalopathy, hyponatremia, refractory ascites) are not well represented in the MELD.
La cirrosis hepática (CH) es una enfermedad crónica, y los pacientes pueden permanecer asintomáticos (CH compensada) durante años o presentar un gran espectro de complicaciones, derivadas de la hipertensión portal y/o de la insuficiencia hepática, que condicionan la supervivencia de los pacientes. A menudo, estos pacientes requieren tratamientos específicos no exentos de riesgo vital, incluida la realización de un trasplante hepático (TH). La necesidad de diferenciar estos grupos de pacientes, pautar indicaciones terapéuticas con seguridad y establecer el pronóstico de la enfermedad y de sus complicaciones, conlleva la necesidad de utilizar puntuaciones o modelos de pronóstico de supervivencia que usen parámetros fácilmente reproducibles y puedan determinarse de la forma más objetiva posible.
Los modelos de pronóstico son útiles en la estimación de la gravedad de una enfermedad y de la supervivencia esperada y se usan para tomar decisiones respecto a las intervenciones médicas específicas. Estos modelos se han desarrollado usando métodos analíticos que incluyen variables relevantes en la evolución de cada enfermedad específica.
PUNTUACIÓN DE CHILD-PUGH Y OTROS MODELOS DE CLASIFICACIÓNEn el área de la hepatología, esta necesidad llevó hace ya más de 50 años al desarrollo de estos modelos1. El primero de ellos que alcanzó una gran aceptación entre la comunidad científica surgió al intentar predecir el riesgo de los pacientes afectados de CH tras ser sometidos a procedimientos quirúrgicos de riesgo (shunts, o derivaciones portosistémicas) y conocer cuál era su esperanza de supervivencia. Aunque el sistema de clasificación de Child-Turcotte2 no fue el primero en estratificar el riesgo de los pacientes con CH, esta clasificación ha sido, con ligeras modificaciones, el método más utilizado para valorar el pronóstico vital de los pacientes con CH. Este primer sistema fue obtenido de forma empírica e incorporaba los siguientes parámetros: albúmina sérica, bilirrubina sérica, estado nutricional, ascitis y encefalopatía2.
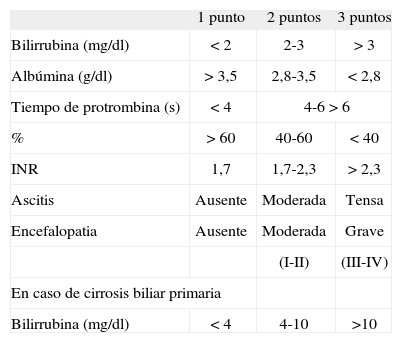
El principal inconveniente fue la escasa objetividad y la ambigüedad de alguno de los parámetros empleados, por lo que pronto fue modificado por Pugh et al3 en 1972, sustituyendo el estado nutricional por el tiempo de protrombina (TP), lo que lo hizo más objetivo. Cada uno los parámetros incluidos se evalúa entre 1 y 3 puntos según la alteración, y a su vez se clasificaban en estadio A, si la puntuación es de 5-6 puntos, estadio B si es de 7- 9 puntos y estadio C si es de 10-15 puntos (tabla I).
Clasificación de Child-Pugh
| 1 punto | 2 puntos | 3 puntos | |
| Bilirrubina (mg/dl) | < 2 | 2-3 | > 3 |
| Albúmina (g/dl) | > 3,5 | 2,8-3,5 | < 2,8 |
| Tiempo de protrombina (s) | < 4 | 4-6 > 6 | |
| % | > 60 | 40-60 | < 40 |
| INR | 1,7 | 1,7-2,3 | > 2,3 |
| Ascitis | Ausente | Moderada | Tensa |
| Encefalopatia | Ausente | Moderada | Grave |
| (I-II) | (III-IV) | ||
| En caso de cirrosis biliar primaria | |||
| Bilirrubina (mg/dl) | < 4 | 4-10 | >10 |
Clase A: 5-6 puntos; clase B: 7-9 puntos; clase C: 10-15 puntos.
INR: cociente internacional normalizado.
Muchos estudios avalan esta clasificación como un buen índice pronóstico de supervivencia, especialmente por su simplicidad en el cálculo, y se ha empleado con frecuencia en estudios descriptivos y ensayos clínicos con pacientes cirróticos, validándose y consolidándose durante los años ochenta y noventa. Simultáneamente, se intentaron desarrollar mejores modelos pronóstico mediante la utilización de datos prospectivos y la aplicación de los métodos de regresión logística y las curvas ROC (receiving operating curves). A partir de estas tecnologías surgieron diversos índices pronóstico (obtenidos a partir de variables clínicas, analíticas e histológicas). Se han descrito gran número de estudios de factores pronóstico en la CH que utilizan el análisis multivariante4; entre los más conocidos cabe citar los desarrollados por Schlichting et al5 y Ginés et al6. El modelo de Schlichting et al5, usando el modelo de regresión de Cox, identificó 8 variables con valor pronóstico de supervivencia en los pacientes con CH: edad, sexo, TP, acetilcolinesterasa, número de eosinófilos en el parénquima hepático, necrosis hepatocitaria, inflamación en el tejido conectivo hepático y venas eferentes en los nódulos parenquimatosos. Con estas variables, creó un índice pronóstico que permitía el cálculo de supervivencia a los 5 años. Este índice presentó una mayor fuerza pronóstica que los criterios de Child. En nuestro medio, Ginés et al6, usando también el modelo de regresión de Cox, identificaron 7 factores pronóstico de supervivencia en pacientes con CH compensada. Las variables con valor pronóstico fueron: bilirrubina sérica, concentración sérica de gammaglobulinas, estigmas de hepatopatía, TP, edad, sexo y fosfatasas alcalinas. Ambos sistemas fueron validados, pero nunca alcanzaron gran utilidad clínica, ya que precisaban cálculos complejos e incluían variables histológicas y subjetivas.
Aun a sabiendas de que la clasificación de Child-Pugh ha sido validada como un buen método para evaluar el pronóstico de los pacientes con CH, y especialmente para valorar el riesgo quirúrgico de los pacientes cirróticos sometidos a todo tipo de cirugía7,8, presenta una serie de limitaciones significativas. A pesar de la sustitución del estado nutricional por el TP, continúa utilizando variables subjetivas, como la ascitis y la encefalopatía, que varían entre los distintos observadores y pueden ser modificadas por intervenciones médicas (lactulosa y/o diuréticos en la encefalopatía). También es importante hacer constar que este sistema fue desarrollado cuando la ecografía no se utilizaba de forma sistemática para la cuantificación de la ascitis, e incluso en el momento actual no está claro si esta valoración ha de hacerse mediante estudios ecográficos o por los hallazgos de la exploración física.
Otra de las limitaciones de dicha clasificación puede establecerse desde el punto de vista de la metodología estadística, pues se utilizan puntos de corte arbitrarios para variables continuas. Su capacidad discriminatoria es limitada, ya que tiene un suelo y un techo, y aunque se demuestre una importante alteración en cualquier parámetro, su puntuación no varía (p. ej., si un paciente presenta una cifra de bilirrubina de 4 mg/dl, se valorará igual que si ésta es de 30 mg/dl). En esta clasificación se le da la misma preponderancia a todas las variables, cuando parece que la realidad no es así (p. ej., la influencia en el pronóstico de la encefalopatía hepática es mayor que la de la bilirrubina). En el mismo sentido, en el estudio de Infante-Rivard et al9 se evaluó mediante la regresión logística múltiple la contribución de diferentes modelos para estimar el riesgo de supervivencia a un año, definiendo diferentes formas de utilizar la escala de Child-Pugh. La utilización de la clasificación de Pugh en tres categorías (A, B y C) no adecuaba los datos tan bien como cuando los pacientes eran categorizados siguiendo una escala continua (de 5 a 15). Cuando se analizaban las curvas ROC, los pesos empíricos de las variables eran casi tan buenos como los generados por una aproximación matemática, lo que sugería que la escala continua podía utilizarse satisfactoriamente en la práctica clínica para valorar la supervivencia a corto plazo de los pacientes cirróticos.
Aun conociendo todas estas limitaciones, y desde 1997, la clasificación de Child-Pugh ha sido ampliamente utilizada para desarrollar los criterios de entrada a la lista de espera de trasplante10. En este sentido, Forman y Lucey11 constataron su amplia utilización (hasta en 1.700 publicaciones) durante décadas por parte de los clínicos, incluso sin haber tenido una base estadística en su desarrollo.
Paralelamente, y en un intento de buscar métodos de pronóstico fáciles de realizar, el test de la eliminación de aminopirina en el aliento se ha propuesto como predictor de supervivencia en el paciente cirrótico con resultados dispares. El metabolismo hepático de la dimetilaminoantipirina (aminopirina) se activa mediante la N-demetilación. La tasa de eliminación puede medirse mediante la determinación de 14CO2 eliminada en el aliento, obtenido 2 h después de la administración por vía oral de 14C (aminopirina), y se valora el porcentaje de 14C excretado en el total de 14CO2. Villeneuve et al12, tras analizar a un grupo de 187 pacientes con cirrosis y seguirlos durante una media de 28 meses, observaron que el test de la aminopirina en el aliento no añadía capacidad de pronóstico comparado con la clasificación de Child- Pugh. Por el contrario, Merckel et al13, tras evaluar a 125 pacientes con CH, encontraron que el test de la aminopirina en el aliento era un factor predictor de supervivencia independiente, con información adicional sobre la escala Child-Pugh. El motivo de estos diferentes resultados no queda claro, pero a pesar de ser un test barato y no invasivo, no se ha aceptado de forma sistemática en la práctica clínica habitual.
MODELO MELDConstatadas todas estas limitaciones, persistía la necesidad del desarrollo de un índice pronóstico más adecuado y que intentase solventar todas estas limitaciones. En esta dirección, surgió en la Clínica Mayo, el modelo MELD (Model for End-Stage Liver Disease)14. A pesar de que surgió inicialmente para predecir la supervivencia de los pacientes sometidos a shunts portosistémicos por vía intrahepática (TIPS), posteriormente ha sido validado en diferentes poblaciones de pacientes con enfermedades hepáticas crónicas, así como en la priorización de la asignación de órganos en las listas de TH14–16. A pesar de que inicialmente el modelo fue denominado Mayo End-Stage Liver Disease (más conocido por su acrónimo MELD), durante los debates que llevaron a su establecimiento como base de la priorización de la asignación de órganos en la lista de trasplante se cambió su nombre por el de Model for End- Stage Liver Disease, manteniendo el acrónimo por el que fue inicialmente conocido, pero desligándolo de una institución concreta, lo que contribuyó a su mayor aceptación16.
El estudio que desarrolló este modelo incluyó 231 pacientes de 4 centros de Estados Unidos, que precisaron la colocación de un TIPS de forma electiva. Fueron estudiados para desarrollar el modelo estadístico, predecir la supervivencia e identificar a los pacientes cuya mortalidad post-TIPS fuese ≤ 3 meses. Mediante el análisis de regresión logística de Cox, se identificaron las variables de mayor poder pronóstico, que fueron: valores séricos de creatinina, cifra de bilirrubina, cociente internacional normalizado (INR) y etiología de la enfermedad hepática de base. A partir de estas variables, se obtiene una puntuación (MELD risk score [R]) que es predictiva de supervivencia:
R = 10 × (0,957 × log [creatinina en mg/dl] + 0,38 × log [bilirrubina en mg/dl] + 1.120 × log [INR] + 0,643) Los pacientes con R > 18 presentan un alto riesgo de mortalidad y tienen una mediana de supervivencia < 3 meses14. Dos de las 3 variables (bilirrubina y INR) están relacionadas con el grado de insuficiencia hepática, y la tercera (creatinina) está relacionada con la disfunción renal, una complicación frecuente en los estadios avanzados de la CH. Según está relación entre el grado de disfunción hepática y el pronóstico, se supuso que este mismo modelo podría ser utilizado como índice pronóstico en pacientes con enfermedad hepática avanzada en general y candidatos a TH en particular15. Para comprobar esta hipótesis, el modelo fue probado con una población heterogénea de pacientes cirróticos (n = 2.278 pacientes), que incluía pacientes hospitalizados, pacientes ambulatorios con cirrosis no colestásica y con cirrosis biliar primaria y un grupo de pacientes con CH históricos, heterogéneo y anterior a la era del TH. El parámetro matemático para determinar la validez del modelo fue la c-estadística (equivalente al área bajo la curva ROC), con un valor entre 0 y 1, en que el 1 corresponde al valor perfecto de discriminación. En función de este parámetro, una c-estadística de 0,7 tiene una utilidad clínica razonable, y entre 0,8 y 0,9 tiene una excelente fiabilidad. Para modelos de pronóstico, rara vez se obtiene una c-estadística mayor de 0,9. En este estudio se obtuvo una c-estadística de 0,86 para los pacientes hospitalizados, de 0,82 para los pacientes ambulatorios no colestásicos, de 0,87 para los pacientes ambulatorios con cirrosis biliar primaria y de 0,78 en los pacientes históricos. Estos datos permitieron afirmar que la escala MELD era una medida fiable y útil como índice de riesgo de mortalidad en pacientes con cirrosis hepática de diferentes etiologías, y su uso también era adecuado en la priorización de la asignación de órganos en los pacientes en lista de espera de TH15,17. Originalmente se incluía la etiología de la enfermedad, pero se observó que sólo tenía una mínima influencia en la supervivencia y era un factor de subjetividad y que añadía una dificultad a la hora de realizar la clasificación cuando un paciente presentaba dos causas para su enfermedad hepática, por lo que fue retirado manteniendo su exactitud de pronóstico14,18.
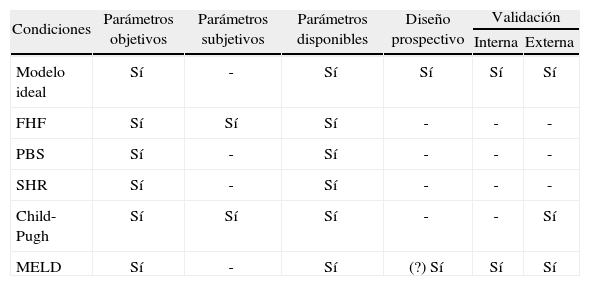
En muchos sentidos el MELD es un modelo ideal de supervivencia en comparación con otras puntuaciones o modelos usados en pacientes con enfermedad hepática (tabla II)16. En relación con la clasificación de Pugh- Child, el modelo MELD presenta varias ventajas. Una ventaja importante es que evita las valoraciones subjetivas de la presencia de ascitis o el grado de encefalopatía, como ocurría en el modelo de Child-Pugh. Además, el MELD fue obtenido a partir de un estudio prospectivo y las variables se recogieron de forma continua, en vez de usar puntos de corte para ellas, como ocurría en la puntuación de Child, lo que implica un mayor poder discriminativo. Hasta la instauración del modelo MELD, la asignación de órganos en los pacientes en lista de espera de TH se hacía en función de su estadio de Child-Pugh (que sólo permite diferenciar tres categorías), lo que hacía que el orden de llegada a la lista se convirtiese en el factor más determinante. Esta política presentaba la desventaja de que el paciente con un elevado riesgo de mortalidad, pero que se incorporaba tarde a la lista en el curso de su enfermedad, no acumulaba tiempo suficiente en la lista de espera16. El mayor poder discriminativo y la fiabilidad del modelo MELD para predecir la supervivencia a corto plazo, llevó al equipo de directores de la UNOS a utilizar este índice en Estados Unidos para asignar los órganos a pacientes en lista de TH. Con esta directiva, se buscaba un sistema que permitiese una mayor racionalidad en la distribución de órganos, con el doble objetivo de disminuir la mortalidad de los pacientes en lista de espera sin ocasionar un hipotético aumento de la mortalidad de los pacientes sometidos a TH, al trasplantar enfermos más graves. Con ello se intentaba evitar trasplantes inútiles buscando la mayor eficiencia en la utilización de los órganos19. El empleo del MELD en la priorización de los órganos para el TH en Estados Unidos llevó a una importante reducción en los registros de las listas de espera por primera vez (un 12% de descenso en 2002), ya que la acumulación de tiempo de espera ya no era necesaria18; asimismo, se constató también que la mortalidad en lista no se relacionaba con el tiempo de espera17. Por otro lado, una predicción más exacta del riesgo de mortalidad de los candidatos a trasplante permitió reducir casi un 15% la mortalidad en lista de espera20. Un análisis reciente ha mostrado que esta reducción en la mortalidad se ha realizado a expensas de los pacientes con una enfermedad crónica hepática (en los que se usa el MELD para la asignación de órganos), pero no en los pacientes con fallo hepático fulminante (en los cuales no se usa el MELD), lo que sugiere que al menos parte de la disminución de la mortalidad puede atribuirse al uso de este sistema21,22.
Enfermedad hepática: características de las definiciones actuales/puntuaciones
| Condiciones | Parámetros objetivos | Parámetros subjetivos | Parámetros disponibles | Diseño prospectivo | Validación | |
| Interna | Externa | |||||
| Modelo ideal | Sí | - | Sí | Sí | Sí | Sí |
| FHF | Sí | Sí | Sí | - | - | - |
| PBS | Sí | - | Sí | - | - | - |
| SHR | Sí | - | Sí | - | - | - |
| Child-Pugh | Sí | Sí | Sí | - | - | Sí |
| MELD | Sí | - | Sí | (?) Sí | Sí | Sí |
FHF: fallo hepático fulminante; PBS: peritonitis bacteriana espontánea; SHR: síndrome hepatorrenal.
La puntuación debe ser actualizada en cada centro, con periodicidades semanales, si el paciente tiene un MELD muy alto, o mensuales y trimestrales si éste es bajo. A pesar de la gran utilidad del método, no está exento de limitaciones. Una de ellas puede ser que un deterioro transitorio o mediado por un tratamiento (p. ej., la creatinina) puede hacer variar el orden en la lista de forma inapropiada. Otra de las limitaciones que presenta el modelo MELD en la asignación de órganos para el TH es el de los pacientes que presentan situaciones clínicas o indicaciones de TH que no están bien representadas por dicho modelo. En este sentido, los pacientes sometidos a TH por hepatocarcinoma (HCC), enfermedad metabólica (p. ej., polineuropatía amiloidótica familiar), colangitis de repetición, cirrosis biliar primaria, hipertensión portopulmonar y/o síndrome hepatopulmonar23, presentan generalmente una buena función hepática y renal, y la gravedad o el pronóstico vienen determinados por otros factores diferentes a los considerados habitualmente. Asimismo, en algunas situaciones clínicas los pacientes con CH (p. ej., encefalopatía hepática, hiponatremia, ascitis refractaria, etc.) no quedan bien representadas por el método MELD. Para corregir esta limitación, se ha sugerido la necesidad de añadir al sistema de adjudicación de órganos del MELD otras variables de predicción del riesgo de progresión de estas enfermedades24.
En relación con el hepatocarcinoma, en los pacientes en que la indicación del TH es el HCC y que presentan una buena función hepática (Child A), si únicamente se aplica el criterio de puntuación MELD, sólo recibirían el trasplante cuando ya hubiera una diseminación tumoral. Para evitar esta limitación, se ha propuesto que para asegurar que los pacientes con HCC tengan igual oportunidad de recibir un órgano de cadáver se les debe añadir puntos «extra» a su MELD basal, atendiendo al tamaño del tumor y el tiempo en que tardaría en sobrepasar los 5 cm de diámetro (lo que excluiría al paciente de la lista de trasplante). Desgraciadamente, no se conoce con exactitud el patrón de crecimiento tumoral, por lo que los cálculos son aproximados y, por el momento, únicamente teóricos25. En este sentido, en Estados Unidos, en un intento de paliar este agravio, a los pacientes con tumores ≤ 2 cm se les asignaron 24 puntos, y a los pacientes con tumores > 2 cm o con 2-3 nódulos se les asignaron 27 puntos. Además, por cada 3 meses transcurridos en la lista de espera se asignaba otro punto. Con esta corrección se observó que se estaba priorizando en exceso a estos pacientes en detrimento del resto, por lo que se modificó la asignación de puntos, adjudicando la puntuación de MELD de 20 y 24 puntos a ambos grupos de pacientes, respectivamente1,22. Respecto a las situaciones clínicas del paciente con CH que no quedan bien recogidas por el método MELD (encefalopatia hepática, hiponatremia, etc.), se ha sugerido que al añadirlas al modelo MELD podrían aumentar su capacidad predictiva, aunque los resultados han sido dispares19,26,27.
En relación con la encefalopatía hepática, se sabe que su presencia condiciona la supervivencia de los pacientes que la padecen. En un estudio reciente, Stewart et al26, para determinar el papel de la encefalopatía hepática en la supervivencia de los pacientes con cirrosis, utilizaron una gran muestra retrospectiva. Sus dos objetivos fundamentales fueron establecer el valor pronóstico de la supervivencia y si, añadiéndola al modelo MELD, aumentaba su capacidad predictiva. A pesar de la dificultad de realizar un estudio retrospectivo de estas características, los autores confirmaron que la encefalopatía hepática era una variable que influía negativamente en la supervivencia de los pacientes con CH avanzada, y que añadiendo esta variable al modelo MELD podía aumentarse la exactitud de su capacidad predictiva. Sin embargo, otros autores no han conseguido demostrar un beneficio adicional27, y se requieren más estudios prospectivos para poder confirmar la hipótesis de que los pacientes con igual MELD tienen una esperanza de vida menor si desarrollan encefalopatía. Ante la falta de esta evidencia, la mayoría de autores consideran que los pacientes con encefalopatía hepática recurrente con cifras bajas de MELD no deben recibir prioridad adicional para su inclusión en lista de TH27. Por tanto, deben descartarse dos situaciones específicas, como la existencia de procesos infecciosos ocultos y la presencia de colaterales portosistémicas, que podrían tratarse mediante radiología intervencionista. Por otra parte, habría que establecer una forma uniforme y objetiva de medir la gravedad de esta afección. Parece razonable, por tanto, considerar que a pesar de que la encefalopatía hepática es un factor pronóstico adicional importante, todavía no hay suficiente evidencia que permita incorporarla como criterio para establecer prioridades en las listas de trasplante.
Es bien conocido que en los pacientes con CH, la presencia de una descompensación ascítica se asocia a un mal pronóstico a medio plazo (tasa de supervivencia a los 5 años del 30-40%)28, por lo que deben ser valorados para el TH. El pronóstico no es uniforme entre los pacientes con ascitis, y de momento no hay un modelo uniformemente aceptado para determinar el pronóstico de estos pacientes. El modelo MELD no ha sido validado específicamente para pacientes con ascitis. Para intentar estimar el pronóstico de este subgrupo de pacientes, Fernández-Esparrach et al29 diseñaron un estudio que buscaba un modelo aplicable a los pacientes con ascitis. Se evaluó a un total de 216 pacientes cirróticos. Se analizaron 32 variables, buscando factores predictivos de supervivencia, y se encontraron 4 variables pronóstico independientes: excreción renal de agua (medido como diuresis tras una sobrecarga hídrica), presión arterial media, clasificación de Child-Pugh y creatinina sérica. Con estos datos se calculó un índice pronóstico que fue validado con otro grupo independiente de 84 pacientes cirróticos con ascitis30.
Asimismo, en los pacientes con CH y ascitis, la presencia de hiponatremia es una complicación frecuente; se considera un parámetro que refleja la gravedad de la hipertensión portal en pacientes cirróticos, y representa un factor pronóstico de mortalidad31–33. Recientemente, varios autores han sugerido que la adición de las cifras de sodio sérico podría mejorar la capacidad predictiva del modelo MELD en relación con la mortalidad en lista de trasplante a los 3 y 6 meses, demostrado mediante el área bajo la curva ROC31,32. Si se utiliza una natremia inferior a 126 mEq/ml como una variable dicotómica, se incrementa la exactitud en la predicción de la mortalidad a los 3 meses un 3,4% (de 0,883 a 0,917) y a los 6 meses un 5% (de 0,871 a 0,921); si se utiliza como variable continua la exactitud de la predicción a los 3 y 6 meses es del 1,4% (de 0,883 a 0,897) y del 3,4% (de 0,871 a 0,905), respectivamente31. En su estudio, Ruf et al32 indicaron que el MELD obtenía una c-estadística de 0,894; si se añadían los valores de hiponatremia y sodio sérico, pasaba a valores de 0,905 y 0,908, respectivamente, y constataron que la hiponatremia aumentaba el riesgo de muerte 2,65 veces.
En contraposición a ello, Londoño et al33 compararon la exactitud de pronóstico de la escala MELD, MELD-Na y sodio sérico usando curvas ROC, sin encontrar diferencias significativas en el valor predictivo a los 3 y los 12 meses. Aunque sí constataron que tanto el MELD como los valores de sodio eran factores predictivos de supervivencia independientes. Los mismos autores sugieren que estas discrepancias podían deberse a que la muestra no reunía el tamaño suficiente, o a las diferencias en sus características, entre otros factores. Esto obliga a la necesidad de diseñar estudios multicéntricos para abordar esta cuestión con mayor detalle.
Finalmente, hay otra limitación técnica en la utilización del modelo MELD, especialmente en la priorización de la asignación de órganos para el TH. Esta limitación viene determinada por la notable variabilidad entre los diferentes laboratorios en la determinación del INR, la creatinina y las cifras de bilirrubina, lo que puede condicionar unas diferencias significativas en el cálculo del MELD34,35.
En vista de todo lo expuesto hasta ahora, el sistema MELD presenta una mayor capacidad predictiva de supervivencia que el sistema de Child-Pugh. Recientemente, se ha propuesto una modificación del sistema Child-Pugh para intentar averiguar si con ésta se mejoraba su capacidad predictiva. Se adjudicaba un punto adicional a los pacientes con albúmina sérica < 2,3 g/dl, bilirrubina sérica > 8 mg/dl y TP > 11 s, obteniéndose así una clase D con puntuaciones de 16 a 18. Este estudio mostró un área bajo la curva para el sistema MELD de 0,872 y 0,837 a los 3 y los 6 meses, y para el sistema Child-Pugh modificado el área bajo la curva fue de 0,895 y 0,890 respectivamente, estudiado para la misma población36. A pesar de la mejora en la capacidad predictiva, persisten las limitaciones derivadas de utilizar variables subjetivas.
MODELO DE LA UNIVERSIDAD DE EMORYEn el intento de buscar nuevos modelos de pronóstico en los pacientes con CH, la Universidad de Emory desarrolló un nuevo modelo para la predicción de supervivencia en los pacientes sometidos a TIPS37, que incluía: alaninaaminotransferasa (ALT), bilirrubina, encefalopatía pre- TIPS no relacionada con hemorragias y sangrado por varices que requieran colocación de TIPS urgente. Se le otorga 1 punto a cada uno si presentan una ALT > 100 U/l, bilirrubina > 3 mg/dl, o encefalopatía pre-TIPS no relacionada con sangrados, y 2 puntos a la necesidad de colocación de TIPS urgente por hemorragia por varices. La suma de estas puntuaciones confiere un riesgo individual a cada paciente. Los pacientes con 4-5 puntos se consideran de alto riesgo, con 1-3 puntos de moderado riesgo y con 0 puntos de bajo riesgo de fallecer durante el seguimiento. Schepke et al38 compararon la capacidad predictiva de supervivencia de los diferentes modelos pronósticos (MELD, Emory y Child-Pugh) en pacientes sometidos a TIPS. El estudio mostró que el sistema MELD fue superior al modelo Emory, pero sólo discretamente superior que el Child-Pugh en la predicción de supervivencia a largo plazo. El modelo MELD generó una c-estadística como predictor a los 12 meses de 0,73, y a los 36 meses de 0,74; el modelo Emory generó una cestadística a los 12 meses de 0,60, y de 0,64 a los 36 meses, y la escala de Child-Pugh de 0,67 a los 12 meses y de 0,73 a los 36 meses.
RED NEURONAL ARTIFICIALRecientemente, se ha sugerido que la utilización de la denominada Artificial Neuronal Network (ANN), o Red Neuronal Artificial, es potencialmente más útil que las técnicas estadísticas tradicionales (sobre las que se basan todos los modelos habituales) en el estudio de los factores pronóstico. Aplicada a los pacientes con cirrosis, se ha demostrado que la ANN es superior al modelo MELD para predecir la mortalidad de los pacientes con una enfermedad hepática terminal39.
SITUACIONES ESPECIALESCon la intención de buscar índices pronóstico de fácil aplicación, se ha intentado determinar la importancia de algunos parámetros analíticos como factores pronóstico en la evolución de la cirrosis, concretamente en el subgrupo de pacientes con infección crónica por el virus de la hepatitis C (VHC). El 20-50% de los pacientes con hepatitis crónica por el VHC pueden progresar de forma insidiosa a cirrosis después de 10-20 años de seguimiento. En este contexto, se ha sugerido que la determinación de algunos parámetros analíticos podría ayudar a conocer cuándo un paciente con hepatitis crónica por el VHC ha entrado en la fase de cirrosis compensada. La determinación de una cifra de plaquetas ≤ 140.000/μl (odds ratio [OR] = 23,4), un cociente de gammaglobulinas/albúmina ≥ 1 (OR = 31,47) o un cociente aspartato-transaminasa (AST)/ALT ≥ 1 (OR = 6,58) se correlacionan directamente con la presencia de cirrosis en pacientes con hepatitis crónica por el VHC40. La combinación de estos parámetros presenta una especificidad y un valor predictivo positivo del 100%, pero una menor sensibilidad (el 22 y el 39%, respectivamente), y un menor valor predictivo negativo (el 83 y el 86%, respectivamente). En otro estudio, Nahon et al41 al evaluar la importancia en el pronóstico de ciertas variables, como la cifra de plaquetas, la albúmina sérica y las cifras de presión portal, encontraron que el gradiente de presión portal tiene un valor pronóstico limitado, mientras que la determinación de parámetros sencillos, como la cifra de plaquetas (< 90.000/μl) y el valor de albúmina sérica (< 4 g/dl) tienen un mayor valor pronóstico. Este resultado coincide con las recientes observaciones de que es la gravedad de la enfermedad hepática y no las manifestaciones de su descompensación el mayor factor predictor de supervivencia15.
En un intento de estudiar el valor pronóstico del cociente AST/ALT en pacientes con cirrosis de origen viral y su relación con la escala MELD, Giannini et al42, observaron que tanto el cociente AST/ALT como el valor de MELD fueron significativamente mayores en los pacientes que fallecían en el seguimiento a 3 meses y 1 año, con lo que la relación AST/ALT no añadía capacidad predictiva al modelo MELD.
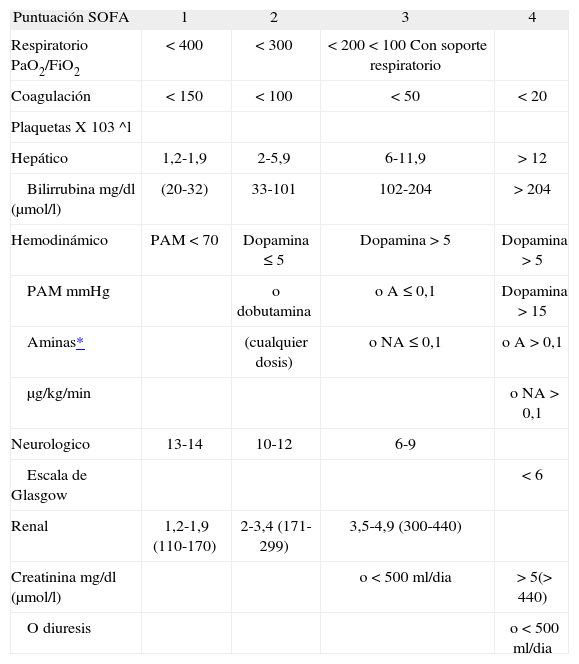
En los pacientes con cirrosis hepática, hay algunas situaciones específicas con un mal pronóstico a corto plazo, caracterizadas por ser procesos agudos sobre hígados con una cirrosis establecida, como el síndrome ACLF (acute on chronic liver failure) y la hepatitis alcohólica aguda. El ACLF se define por la presencia de un deterioro de la función hepática en un período corto (< 4 semanas), asociado con un evento precipitante en pacientes con una enfermedad hepática previamente bien compensada, caracterizado por la presencia de ictericia, encefalopatía hepática y/o síndrome hepatorrenal. La pregunta es si este subgrupo de pacientes se ve representado de igual manera por las clasificaciones de pronóstico de pacientes con CH, como la de Child-Pugh2,3 o MELD15, o si las clasificaciones dirigidas a valorar la disfunción orgánica del paciente crítico, utilizadas en las unidades de cuidados intensivos (Sequential Organ Failure Assestment, SOFA; Acute Physiology Age and Chronic Health Evaluation, APACHE), son más adecuadas en este contexto. Generalmente, la clasificación SOFA (tabla III) se ha considerado la más válida en el paciente cirrótico que desarrolla un fallo multiorgánico43 con un área bajo la curva ROC de 0,94, claramente superior a la de 0,79 de la clasificación APACHE II y de 0,74 de la clasificación Child-Pugh para predecir la mortalidad del paciente cirrótico tras 24 h de estancia en una unidad de cuidados intensivos, datos concordantes con los de en diferentes estudios44. Si en la comparación se incluye el modelo MELD, éste y la clasificación SOFA son los dos modelos que con más exactitud predicen el riesgo de mortalidad en este grupo de pacientes45. Algún estudio permite distinguir 2 subgrupos de pacientes, diferenciando si han tenido o no descompensaciones previas, y son los pacientes del primer subgrupo los que presentan una mayor mortalidad con puntuaciones más bajas.
Clasificación SOFA
| Puntuación SOFA | 1 | 2 | 3 | 4 |
| Respiratorio PaO2/FiO2 | < 400 | < 300 | < 200 < 100 Con soporte respiratorio | |
| Coagulación | < 150 | < 100 | < 50 | < 20 |
| Plaquetas X 103 ^l | ||||
| Hepático | 1,2-1,9 | 2-5,9 | 6-11,9 | > 12 |
| Bilirrubina mg/dl (μmol/l) | (20-32) | 33-101 | 102-204 | > 204 |
| Hemodinámico | PAM < 70 | Dopamina ≤ 5 | Dopamina > 5 | Dopamina > 5 |
| PAM mmHg | o dobutamina | o A ≤ 0,1 | Dopamina > 15 | |
| Aminas* | (cualquier dosis) | o NA ≤ 0,1 | o A > 0,1 | |
| µg/kg/min | o NA > 0,1 | |||
| Neurologico | 13-14 | 10-12 | 6-9 | |
| Escala de Glasgow | < 6 | |||
| Renal | 1,2-1,9 (110-170) | 2-3,4 (171-299) | 3,5-4,9 (300-440) | |
| Creatinina mg/dl (µmol/l) | o < 500 ml/dia | > 5(> 440) | ||
| O diuresis | o < 500 ml/dia |
A: adrenalina; NA: noradrenalina; PAM: presión arterial media; SOFA: sepvential organ failure assesment.
La hepatitis alcohólica aguda es un síndrome inflamatorio agudo, que se asocia a una gran morbimortalidad. En este contexto, se sabe que la función discriminante de Maddrey (4,6 × [TP en segundos — TP control] + bilirrubina sérica en mg/dl), introducida en 197846, fue útil para distinguir a los pacientes que presentaban una mayor gravedad y se podrían beneficiar de un tratamiento con corticoides. Los parámetros de laboratorio asociados con una mayor mortalidad fueron el TP y los valores de bilirrubina, y el tratamiento con corticoides disminuía la mortalidad. Se estableció que los pacientes con un valor > 32 tenían más del 50% de mortalidad sin tratamiento, y éste es el punto de corte que se utiliza para iniciarlo. Sin embargo, este índice pronóstico presenta varios inconvenientes; utiliza el TP, que es una variable mal estandarizada entre los diferentes laboratorios; la validación inicial se realizó con una cohorte antigua, y hasta un 17% de los pacientes con un valor < 32 pueden fallecer a causa de ese episodio de hepatitis alcohólica; finalmente, se ha observado que otras variables no incluidas, como la encefalopatía, son un factor de riesgo muy importante. Con la aparición del modelo MELD, muchos estudios han comparado dicho modelo con el factor discriminante de Maddrey47–49, y en la mayoría de ellos el modelo MELD ha demostrado poseer una mayor capacidad predictiva de mortalidad. En este sentido, el modelo MELD utiliza las mismas variables que se incluían en el índice de Maddrey y añade el parámetro de la disfunción renal16.
En resumen, en la cirrosis hepática los modelos de pronóstico más utilizados, a pesar de sus limitaciones, siguen siendo la clasificación de Child-Pugh y, más recientemente (sobre todo en la priorización de la asignación de órganos), el modelo MELD, que ha demostrado poseer una gran capacidad predictiva de supervivencia a corto plazo. A pesar de ello, hay que seguir estudiando y validando nuevas fórmulas o modelos que incluyan todas las situaciones clínicas que en la actualidad no quedan bien reflejadas por dicho modelo y que condicionan el pronóstico de los pacientes con cirrosis hepática.