INTRODUCCIÓN
El síndrome de los conductillos biliares evanescentes (en inglés, vanishing bile duct syndrome ) o ductopenia se caracteriza por una destrucción progresiva de los ductos biliares intrahepáticos. Los mecanismos etiopatogénicos causantes de la destrucción de los ductos son múltiples. Se han descrito causas genéticas, neoplásicas, inmunológicas, infecciosas, tóxicas, isquémicas y algunos casos son idiopáticos1 . La afectación hepática es poco frecuente en pacientes con linfoma de Hodgkin, y su porcentaje oscila entre un 3 y un 13%2-5 . La incidencia es mayor en estadios avanzados de la enfermedad y llega a un 60% de afectación en series de autopsias6 . Las causas de colestasis en la enfermedad de Hodgkin son variadas. Se puede deber a la propia enfermedad por infiltración del parénquima hepático por el linfoma, a la obstrucción extrahepática de la vía biliar generalmente por adenopatías o ser secundaria a hemólisis7,8 . La colestasis puede ser también debida al tratamiento farmacológico empleado para controlar la enfermedad6,9 . En los últimos años se han descrito algunos casos de pacientes con linfoma de Hodgkin que desarrollaron colestasis progresiva por ductopenia o síndrome de los conductillos biliares evanescentes, cuya patogenia se desconoce10-12 . La resolución de la ductopenia supone un hecho excepcional, que sólo se ha publicado en una ocasión: un caso descrito por Crosbie et al13 en el que se comprobó mediante biopsia la regeneración de los conductos biliares. Presentamos el caso de un joven que desarrolló una colestasis progresiva tras el diagnóstico del linfoma de Hodgkin después de iniciar tratamiento con varios fármacos, entre ellos, la eritromicina, así como su evolución posterior una vez alcanzada la remisión de la enfermedad. Se comprobó mediante biopsia hepática la regeneración masiva de los conductos biliares.
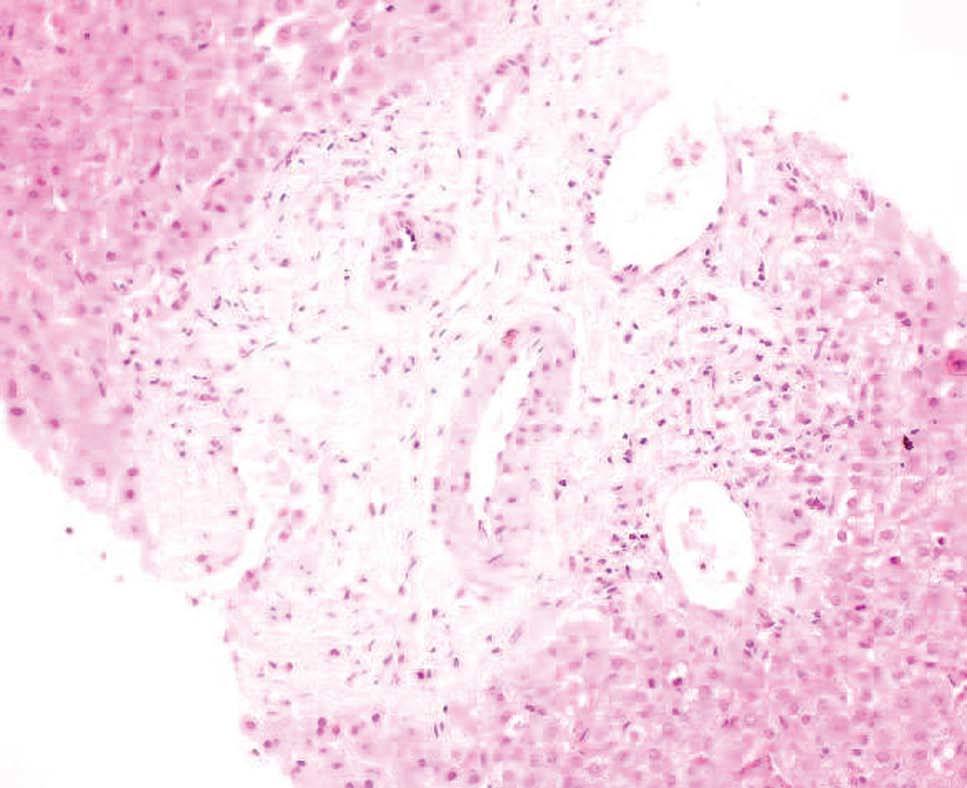
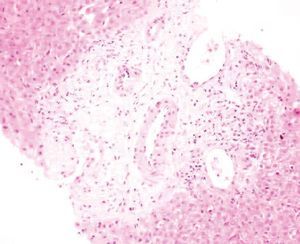
Fig. 1. Espacio porta que carece de conducto biliar; sólo se aprecian arteria y vena. (Hematoxilina-eosina; TV18.)
OBSERVACIÓN CLÍNICA
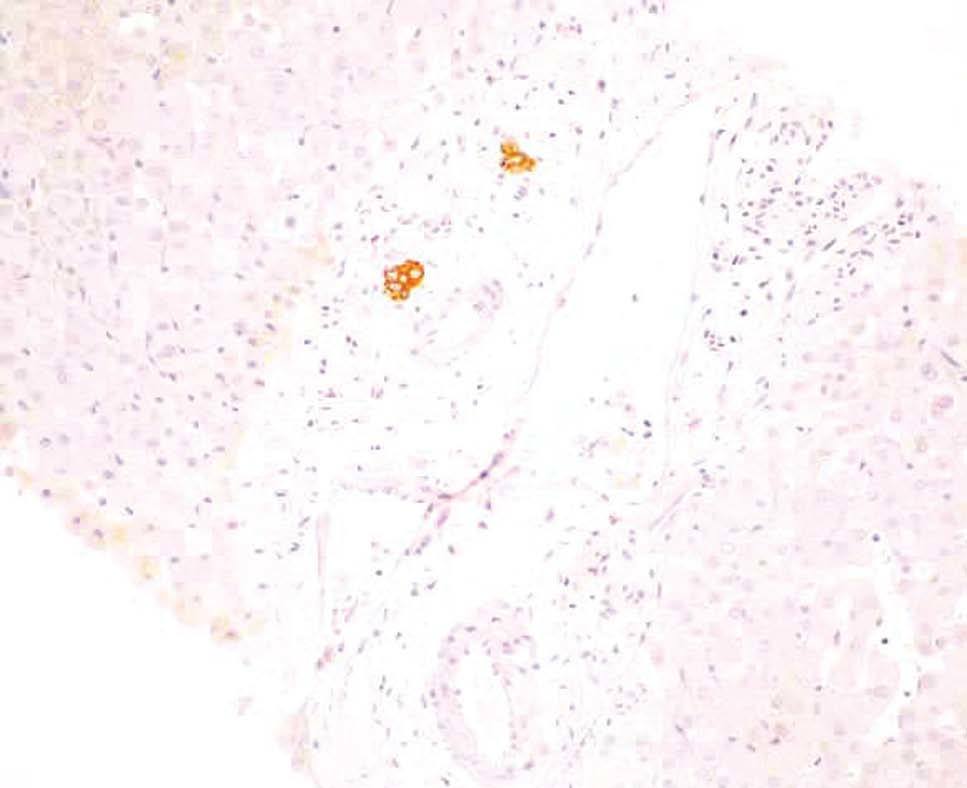
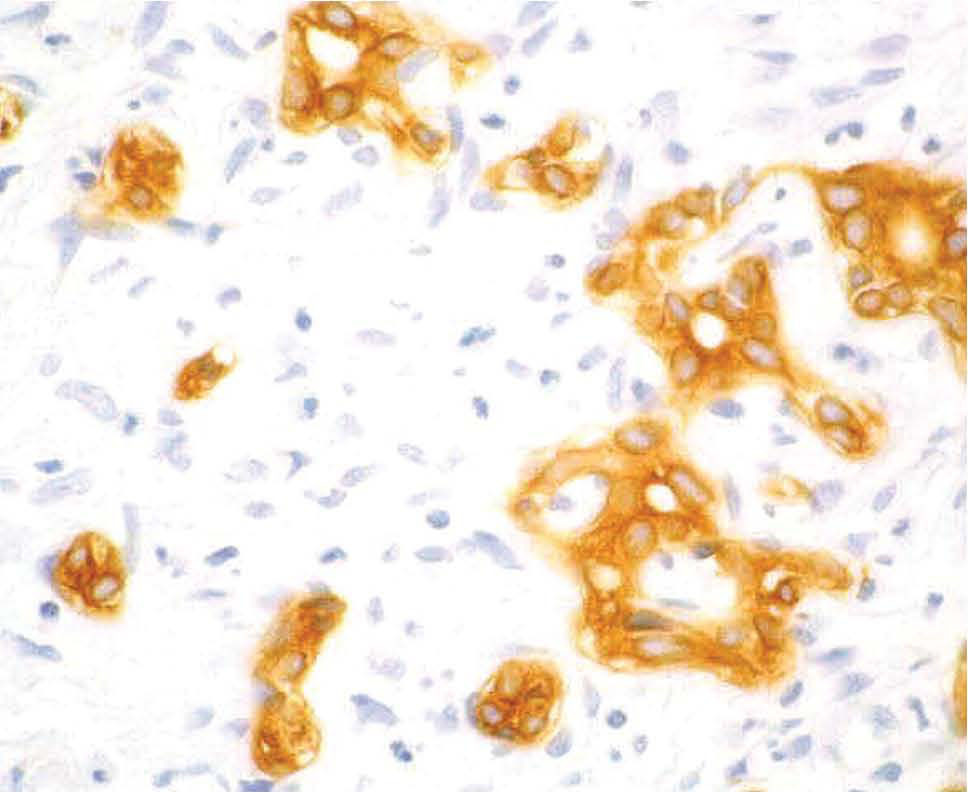
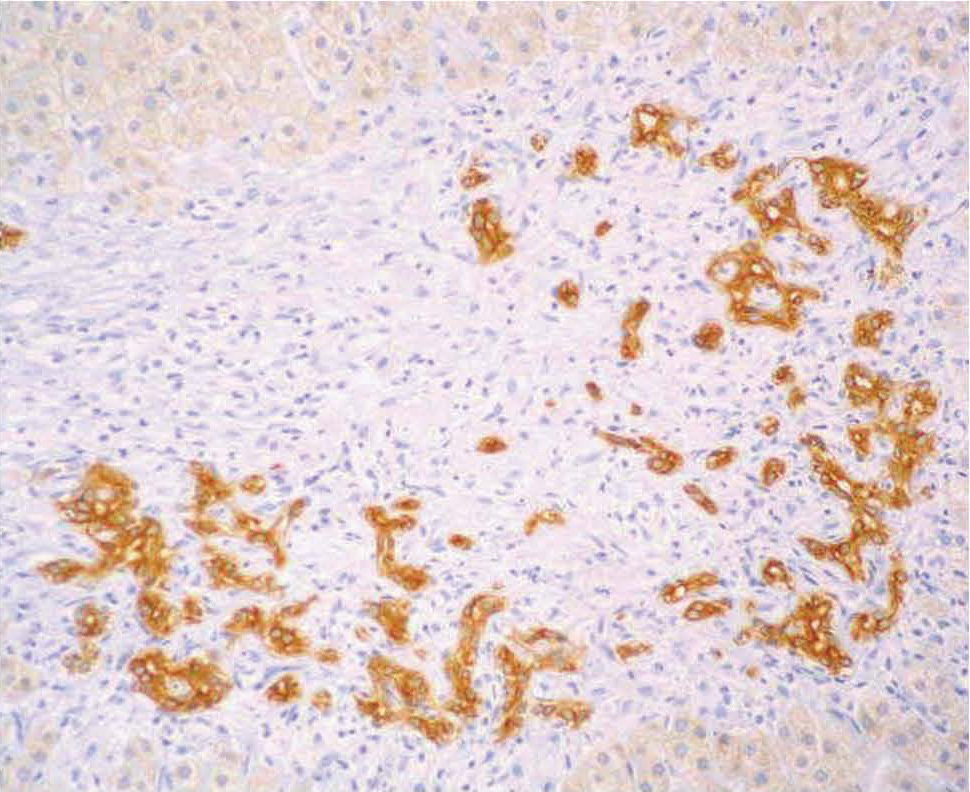
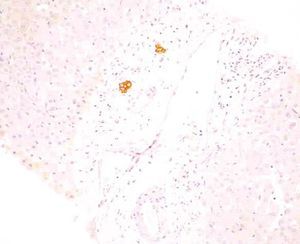
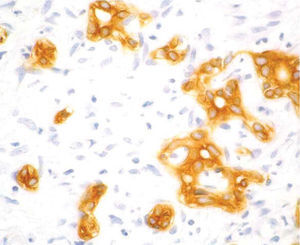
Varón de 17 años de edad, sin antecedentes personales de interés, que ingresó para estudio de fiebre y masa mediastínica objetivada en radiografía de tórax. No presentaba ninguna focalidad aparente ni síndrome general acompañante. En la exploración física el único aspecto destacable era la palpación de esplenomegalia y adenopatías laterocervicales, supraclaviculares e inguinales. La analítica de sangre en el momento del ingreso (hemograma, bioquímica general, función renal y pruebas hepáticas) era normal, salvo una ligera elevación de reactantes de fase aguda. Se realizó una tomografía computarizada cervical torácica y abdominal, donde se objetivó una gran masa mediastínica con adenopatías asociadas, hepatomegalia y esplenomegalia sin lesiones focales. Mediante esternotomía media se procedió a la resección de la masa del mediastino, cuyo resultado anatomopatológico definitivo fue de linfoma de Hodgkin tipo esclerosis nodular grado II. Tras la cirugía se instauró tratamiento con eritromicina para la profilaxis de infección de la herida quirúrgica. A los 10 días, antes de iniciar tratamiento quimioterápico para el linfoma, el paciente empezó a presentar elevación de transaminasas –aspartatoaminotransferasa (AST): 517 U/l; alaninaaminotransferasa (ALT): 346 U/l–, con bilirrubina total de 1,2 mg/dl. Posteriormente desarrolló una colestasis progresiva –fosfatasa alcalina (FA): 3.022 U/l; gammaglutamiltranspeptidasa (GGT): 655 U/l; bilirrubina: 5,5 mg/dl–. Se realizó una ecografía abdominal que descartó la existencia de dilatación de las vías biliares y objetivó un hígado de ecogenicidad conservada, sin lesiones ocupantes. Asimismo, se realizaron análisis de sangre con serologías virales y autoanticuerpos que descartaron otras posibles causas de hepatopatía. Se suspendió el tratamiento con eritromicina y se procedió a la realización de una biopsia hepática. La arquitectura general del hígado estaba conservada. En los espacios porta se evidenciaba un mínimo infiltrado inflamatorio de linfocitos y algún eosinófilo aislado que sólo focalmente, y valorado a posteriori, estaba en relación con los conductos biliares. Presentaba ligera colestasis intrahepatocitaria y ocasionales cuerpos rojos. No se objetivaba infiltración tumoral. Durante el mes siguiente se mantuvo el ascenso de las enzimas de colestasis, con relativa estabilización de las transaminasas y de la función hepática, que alcanzaron los siguientes valores: bilirrubina, 20 mg/dl; FA, 3.868 U/l; GGT, 362 U/l; AST, 48 U/l, y ALT, 98 U/l. Se inició tratamiento sintomático con resincolestiramina y ácido ursodesoxicólico. Un mes más tarde, el paciente volvió a ingresar por fiebre sin focalidad. En la tomografía computarizada torácica y abdominal se evidenciaron nuevas adenopatías mediastínicas, y en la analítica de sangre se mantenía el patrón colestásico (bilirrubina: 33,4 mg/dl; FA: 5.724 U/l; GGT: 210 U/l; AST: 275 U/l; ALT: 120 U/l), con anemia, hipoalbuminemia e hipoprotrombinemia. Se realizó una segunda biopsia hepática. El infiltrado inflamatorio de linfocitos era ligeramente más abundante y de forma focal se centraba sobre los conductos biliares. La colestasis intrahepática centrolobulillar era cada vez más intensa y se observaba cierta disposición acinar de los hepatocitos. No se objetivaba infiltración tumoral. Dado que el paciente presentaba un deterioro tanto clínico como analítico importante en relación con la progresión de su enfermedad de Hodgkin, se inició tratamiento con poliquimioterapia adaptada a su enfermedad hepática: bleomicina, ciclofosfamida, dacarbacina y metilprednisolona. Durante los 8 meses siguientes se completaron 6 ciclos de poliquimioterapia. Durante este período el paciente se mantuvo clínicamente estable y presentó como complicación de la colestasis una importante desnutrición que precisó corrección mediante nutrición enteral. Desde el punto de vista analítico, se mantenía la estabilización de la colestasis con las siguientes cifras aproximadas: bilirrubina de 30 mg/dl, FA de 2.000 U/l, GGT de 1.000 U/l, AST de 150 U/l y ALT de 400 U/l. Se realizó una tercera biopsia hepática y se procedió a una revisión exhaustiva de las biopsias previas. Fue en esta revisión donde se evidenció en las 3 biopsias realizadas hasta el momento una pérdida progresiva de los conductos biliares portales (en la primera biopsia, un 60% de los espacios porta contenían ducto biliar; en la segunda el porcentaje de espacios porta sin ducto biliar alcanzaba el 50%, y en la tercera había desaparecido el 80% de los conductos biliares en los espacios porta, donde sólo eran evidentes arteria y vena). Esta pérdida de conductos se hacía más evidente tiñendo el epitelio biliar con queratina 19 (figs. 1 y 2). También se observó una colestasis de predominio centrolobulillar. Los espacios porta mostraban un ligero infiltrado linfocitario que de forma focal se presentaba en relación con los conductos biliares y asociados a la destrucción epitelial de dichos conductos (tabla I). Durante los 6 meses siguientes se completaron otros 2 ciclos de la misma pauta de poliquimioterapia y se objetivaron tanto una mejoría tanto del estado nutricional (se suspendió la nutrición enteral) como una disminución de la colestasis, con los siguientes resultados en los análisis: bilirrubina, 2,8 mg/dl; FA, 1.084 U/l; GGT, 368 U/l; AST: 45 U/l, y ALT: 56 U/l. Se realizó una nueva biopsia hepática. El parénquima hepático mostraba una arquitectura parcialmente alterada, por ensanchamiento de los espacios porta y formación de puentes. En los márgenes de los espacios porta se observaba una proliferación del epitelio biliar centrado por una luz, y en otros casos correspondían a cordones sólidos en el interior de los cuales no se observaba pigmento biliar (tabla I, figs. 3 y 4). Un año después, el paciente se encontraba clínicamente asintomático, con total normalización de las pruebas hepáticas, en remisión completa de su enfermedad de Hodgkin y con mejoría de la fibrosis (grados 1-2) en la biopsia hepática (tabla I).
Fig. 2. En el mismo espacio porta de la figura 1 se aprecia, mediante la queratina 19, un único conducto biliar de pequeño tamaño. (TV19.)
DISCUSIÓN
La ductopenia idiopática del adulto fue definida por Ludwig et al12 en 1988 como aquella ductopenia que no se asocia a otras causas específicas. Los criterios de diagnóstico son: ausencia de ductos biliares interlobares en un 50% de los espacios porta, colestasis bioquímica con elevación de la FA, colangiografía retrógrada normal y exclusión de otras causa de ductopenia. Entre estas causas de ductopenia hay que destacar: colangitis esclerosante primaria, cirrosis biliar primaria, sarcoidosis, hepatitis viral, infección por citomegalovirus en pacientes trasplantados14 , síndrome de Alagille, hepatotoxicidad por fármacos y linfomas. La primera referencia de un caso de ductopenia asociada a linfoma de Hodgkin se debe a Lieberman10 en 1986. Desde entonces se han publicado unos 20 casos. En los pacientes con linfoma de Hodgkin existen otras muchas causas de colestasis: infiltración hepática del linfoma, obstrucción biliar (en general por adenopatías en el hilio), hemólisis, hepatitis viral y la toxicidad por el tratamiento farmacológico3,4,6,9,13,15 . La forma de presentación de la colestasis es variable. En algunos casos se presenta inicialmente y conduce al diagnóstico del linfoma4,5,9,13 . En otros casos la ictericia y colestasis se producen tras el diagnóstico del linfoma3,4,6 . En esta situación todos los pacientes están sometidos a diferentes tratamientos farmacológicos, y por tanto se solapan 2 posibles causas de la ductopenia: el efecto paraneoplásico por el linfoma de Hodgkin o el efecto tóxico de los fármacos. Se han descrito muchos fármacos asociados a ductopenia, como el ibuprofeno16 , la carbamacepina17,18 , la clindamicina19 y el trimetroprim-sulfametoxazol19 , la amikacina, la ceftazidina y el fluconazol6 . En la bibliografía se han descrito 2 casos de ductopenia asociada a eritromicina20,21 . Varios autores4,9,22 argumentan que la etiología de la ductopenia se puede determinar en función de la evolución. Si la remisión del cuadro coincide con la remisión del linfoma, podríamos deducir que la causa es el linfoma. Por el contrario, si la ductopenia se inicia tras la administración de un determinado fármaco y desaparece tras su eliminación, estaríamos ante una potencial causa tóxica. En nuestro caso la ictericia se presentó tras el inicio del tratamiento con eritromicina, lo cual podría inclinarnos a pensar que se trata de una ductopenia de causa tóxica por eritromicina; por otro lado, la ictericia y la ductopenia se resolvieron únicamente tras la quimioterapia y después de la remisión del linfoma, si bien este hecho no siempre apoya el nexo entre ambas entidades, ya que se han descrito casos de ductopenia asociada al linfoma de Hodgkin sin relación temporal entre ambos4,5 . Por lo tanto, no podemos determinar en este paciente cuál fue realmente la causa de la ductopenia. La ductopenia asociada a linfoma de Hodgkin se considera un fenómeno paraneoplásico, donde las células del linfoma producen sustancias citotóxicas que actúan directamente o a través de células inflamatorias (linfocitos, polimorfonucleares y eosinófilos). Esto explicaría la escasa relación entre la extensión del linfoma, y por tanto el volumen tumoral, y el grado de afectación hepática4,13 . En la ductopenia asociada a fármacos se han postulado un mecanismo inmunitario, la presencia de eosinófilos, historia de alergia, asociación con exantema, evidencia de sensibilización linfocitaria, etc.19 . Para algunos autores2 , la ductopenia se presenta de forma muy excepcional en pacientes con enfermedad de Hodgkin o tras la toma de fármacos porque es preciso que el paciente tenga una situación de ductopenia previa sin repercusión clínica, como demostraron Moreno et al22 . En cuanto a la evolución y el pronóstico de los pacientes con linfoma que desarrollan ductopenia, en general podemos afirmar que ésta sigue un curso paralelo al linfoma9 . Sin embargo, en numerosas ocasiones el pronóstico se ve claramente ensombrecido y los pacientes pueden fallecer por fallo hepático5,7,14 . Es en estos pacientes en los que se debería considerar la posibilidad de tratamiento mediante trasplante hepático, una vez que hayan pasado el tiempo suficiente en remisión completa del linfoma4,5,9 . En nuestro caso se valoró la posibilidad del trasplante en otro centro, pero se desestimó inicialmente por este motivo. Otro aspecto importante en el pronóstico y tratamiento cuando coexisten el linfoma y la ductopenia es la limitación del uso de agentes quimioterápicos para el tratamiento del primero, lo que lleva en ocasiones a retrasar el tratamiento quimioterápico para el linfoma o a administrar esquemas modificados tal vez menos efectivos, hechos ambos que también se dieron en nuestro paciente. En cualquier caso, la administración de ácido ursodeoxicólico para el tratamiento de la colestasis en estos pacientes se ha mostrado beneficiosa4,22 . En referencia a los cambios histológicos en la ductopenia hay que resaltar que en los estadios iniciales, de poca destrucción de conductos, es difícil su identificación, y casi todos los casos publicados han requerido varias biopsias para alcanzar un diagnóstico3,5 , al igual que en nuestro paciente. En la fase inicial se aprecia un infiltrado inflamatorio asociado a los ductos biliares sin desaparición de éstos, además de una colestasis extrahepática moderada. Se produce después la desaparición progresiva de los conductos, con avance de la colestasis y necrosis hepatocitaria. La fibrosis secundaria es variable. En nuestro caso, además, tuvimos la oportunidad de ver la regeneración de los ductos en el límite de los espacios porta, lo que coincidió con la recuperación clínica y analítica. Este hecho solamente ha sido referido en la bibliografía por Crosbie et al13 , quienes comprobaron la regeneración mediante biopsia. Estos autores plantean 3 teorías para explicar la regeneración de los ductos biliares tras la ductopenia: que proliferen células biliares preexistentes no afectadas por esa ductopenia, que se produzca una metaplasia desde hepatocitos prebiliares o que la regeneración se produzca por proliferación de células inmaduras que se diferencien a epitelio biliar. Con la presentación de este caso hemos querido resaltar la eventual posibilidad de resolución del síndrome de los conductillos biliares evanescentes con regeneración de los ductos biliares. Para ello parece necesario eliminar la causa que lo produjo, bien un fármaco o el propio linfoma. Por tanto, nos parece importante, ante una duda etiológica como en este caso, tras eliminar una potencial causa farmacológica, aplicar el tratamiento más adecuado y «agresivo» posible para el linfoma (modificado por la función hepática), ya que de ello se podría derivar una curación del linfoma y, por tanto, de la ductopenia.
Fig. 3. Tras la remisión del linfoma, en una nueva biopsia se observan múltiples conductos neoformados. (VBDS7.)
Fig. 4. Ampliación de la figura 3. (VBDS6.)
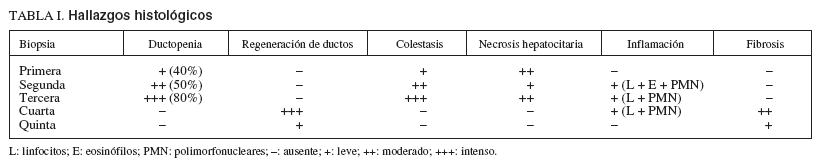
TABLA I. Hallazgos histológicos
Correspondencia: Dra. A. Córdoba Iturriagagoitia . Hospital de Navarra. Irunlarrea, 4. 31011 Pamplona. Navarra. España. Correo electrónico: acordobi@cfnavarra.es
Recibido el 1-9-2004; aceptado para su publicación el 9-12-2004.