INTRODUCCIÓN
Aunque el traumatismo abdominal representa la causa más frecuente y conocida de rotura del bazo, el parénquima esplénico puede verse afectado por procesos hematológicos, infecciosos o tumorales y romperse en ausencia de traumatismo.
La rotura espontánea de bazo es una entidad menos conocida, en la cual no hay ningún tipo de desencadenante ni enfermedad asociada. En 1874, Atkinson1 describió el primer caso de rotura de este tipo, en la que el bazo no presentaba ningún tipo de alteración histológica ni había antecedentes de traumantismo.
Muchos autores consideran que la rotura espontánea no existe como entidad y que debe haber algún factor o traumatismo mínimo que justifique la rotura. Sin embargo, en la extensa revisión de Orloff y Peskin2 quedó claro que en muchos casos ningún factor se relacionaba con la rotura.
OBSERVACIONES CLÍNICAS
Hemos analizado de forma retrospectiva los casos diagnosticados de rotura atraumática del bazo durante un período de 12 años.
Los pacientes con rotura esplénica atraumática de nuestra serie se presentan en la tabla I.
La edad de presentación fue muy variada (14-65 años) con una media de 42 años, y una relación varón:mujer de 3:2. La forma de presentación clínica más frecuente fue el dolor abdominal localizado en el epigastrio y el hipocondrio izquierdo (el 80%), con irradiación al hombro izquierdo (signo de Kehr en 7 pacientes) y acompañado de alteración hemodinámica (un 60%). Seis pacientes presentaron clínica aguda con shock hipovolémico y precisaron transfusión sanguínea y cirugía urgente. Uno de ellos presentaba clínica de dolor abdominal con irradiación al mismo hombro durante un período de 2 meses antes de su diagnóstico en urgencias (paciente 7). Su motivo de consulta fue la presencia de mareos y dolor abdominal motivados por la rotura diferida de un hematoma.
El resto de los pacientes presentaron clínica subaguda con una duración de los síntomas de 1-3 semanas. El último paciente de nuestra serie (paciente 10) estaba hospitalizado por problemas derivados de su enfermedad (síndrome febril asociado a neumonía y virus de la inmunodeficiencia humana [VIH] positivo). En este paciente se realizó una tomografía computarizad (TC) por un dolor abdominal, en la que se puso de manifiesto un gran hematoma esplénico, por lo que se decidió la cirugía. Este caso fue considerado como cirugía urgente diferida.
Las pruebas diagnósticas que se realizaron fueron la ecografía, la TC y la punción-lavado peritoneal al inicio de nuestra serie. La TC se pudo realizar en todos los pacientes que precisaron cirugía urgente (un 60%), debido a que no presentaban gran inestabilidad hemodinámica tras la administración de sueroterapia; en todos ellos se estableció el diagnóstico. En la tabla I se muestran las pruebas realizadas para llegar al diagnóstico definitivo. La punción-lavado peritoneal determinó el diagnóstico en un paciente, al igual que la ecografía. En la mayoría de los pacientes (el 80%), la TC fue la prueba que diagnosticó con certeza la rotura esplénica.
En todos los pacientes se realizó una esplenectomía. En 7 de ellos fue urgente y en 3 se consideró como urgencia diferida, ya que no presentaban signos de inestabilidad hemodinámica ni datos de sepsis. En 2 pacientes (5 y 7) se realizó una pancreatectomía distal por una enfermedad asociada en la cola del páncreas.
En la mayoría de los pacientes se encontró una causa que justificaba la rotura. Sólo 3 pacientes tenían criterios de rotura espontánea tras un análisis exhaustivo de sus antecedentes. Curiosamente, se constató que 2 pacientes de este grupo eran obesos. Uno de ellos era un paciente varón de 39 años con un índice de masa corporal (IMC) de 42, y el otro una mujer de 26 años con un IMC de 40.
Todos los pacientes recibieron en el postoperatorio y durante la cirugía profilaxis antibiótica y la vacuna frente a Streptococcus pneumoniae y Haemophillus influenzae.
DISCUSIÓN
La rotura esplénica es un evento potencialmente mortal y generalmente asociado al traumatismo abdominal (rotura traumática). Sin embargo, el bazo también puede romperse por alteraciones intrínsecas o extrínsecas (rotura patológica). Cuando el bazo se rompe en ausencia de traumatismo y/o esfuerzo y los estudios histológicos son normales, la rotura es idiopática (rotura espontánea). Orloff y Peskin2 describieron en 1958 los criterios de rotura esplénica espontánea (tabla II). Sin embargo, muchos autores consideran3-5 que la rotura espontánea no existe como tal y siempre hay algún desencadenante que no se logra identificar. De hecho, esto es parcialmente cierto. Recientemente6 se han registrado multitud de agentes virales que pueden desencadenar la rotura, no reconocidos en el pasado. No obstante, y a pesar de los avances en el diagnostico y los conocimientos médicos, todavía siguen describiéndose casos de rotura espontánea en el siglo XXI.
En general, se ha identificado una gran variedad de causas que pueden desencadenar la rotura esplénica patológica. En la mayoría de los casos hay una alteración intrínseca en el propio bazo (p. ej., infiltración tumoral con esplenomegalia), pero también algunos factores ajenos al bazo pueden desencadenar su rotura (p. ej., seudoquiste pancreático7 o trombosis de la vena por torsión del pedículo8). Aquí exponemos las principales causas descritas de rotura esplénica «patológica»:
1. Enfermedades hematológicas: leucemia aguda, leucemia crónica, enfermedad de Hodgkin7,8, transformación leucemioide de linfoma9, leucemia linfoblástica águda de células B10, enfermedad de Minkowski Chauffard y policitemia vera11.
2. Tumores primarios que afectan al bazo, como el angiosarcoma12,13.
3. Tumores secundarios: metástasis esplénicas14-16. En estudios post mortem, la incidencia de metástasis esplénicas en pacientes con cáncer osciló entre el 2,3 y el 12,9%17. Los principales tumores que producen metástasis esplénicas son el pulmón, la mama, el melanoma y el ovario17.
4. Enfermedades de almacenamiento, como la amiloidosis, la sarcoidosis18 y la enfermedad de Gaucher19. La fragilidad vascular20 y el sangrado en el parénquima esplénico (relacionado con los valores de factor X21) son causas reconocidas de rotura esplénica en la amiloidosis AL.
5. Enfermedades infecciosas22: legionella, neumonías, rubéola23, endocarditis, hepatitis viral, fiebre tifoidea, tuberculosis esplénica, mononucleosis24 y, sobre todo, malaria25. La incidencia de rotura esplénica en la malaria oscila entre el 0 y el 2%26-28 y ocurre casi exclusivamente en la fase aguda y en el primer ataque29.
6. Miscelánea: pancreatitis crónica30,31, cáncer de páncreas32,33, torsión esplénica34, infartos esplénicos35, trombocitopenia36, hipertensión portal37, enfermedades del tejido conectivo38, trombosis esplénica39, síndrome HELLP40, lesiones ocupantes de espacio41, fármacos, anticoagulación42 y hemodiálisis43, entre otros.
Hoy en día también se puede distinguir un grupo en el cual la rotura se produce por causas iatrogénicas. Así pues, algunos procedimientos, como la terapia electroconvulsiva, la implantación de desfibriladores automáticos, la litotripsia44, la colonoscopia, la ecocardiografía transesofágica o la toracotomía izquierda45, se han relacionado con la rotura esplénica.
En nuestra revisión, 6 casos de rotura no traumática fueron roturas patológicas con factores ya conocidos (pacientes 2, 3, 5, 7, 8 y 10 de la tabla I). Un paciente (9) tenía linfocitosis sin causa aparente; sus estudios analíticos fueron normales aunque no se realizó la serología apropiada. Posiblemente, en este paciente no se llegó al diagnóstico correcto por nuestra propia falta de conocimientos sobre los factores desencadenantes de la rotura no traumática y por no haber realizado una serología viral adecuada. En los pacientes 5, 7 y 8 un factor externo desencadenó la rotura. En todos ellos se podría haber evitado la rotura con cirugía electiva previa; a pesar de la gran dificultad para el diagnóstico precoz de estas afecciones (seudoquiste pancreático, tumoración pancreá-tica distal, laxitud ligamentosa y bazo errante wandering spleen46).
En el estudio histológico de los pacientes con carcinoma pancreático (paciente 5) y pancreatitis crónica (paciente 7) se apreció un engrosamiento del tejido fibroconectivo de la cápsula esplénica debido a la reacción inflamatoria. También se apreciaron áreas más débiles en la cápsula que permitían la herniación de la pulpa esplénica (patológicamente similares a los pacientes 2, 3 y 10). Estos hallazgos sugieren que los bazos están afectados por una fibrosis capsular con pérdida de elasticidad. De esta manera, cuando la presión intraesplénica aumenta, el bazo se rompe por estas áreas de debilidad. El cuadro en estos pacientes se presentó con una clínica de episodios de dolor epigástrico intermitente hasta el día de la rotura y la cirugía. Esto justificaría los hallazgos histológicos (cuando se alcanza una presión límite, se produce rotura esplénica y un hemoperitoneo).
En la paciente 8, con una rotura esplénica por bazo errante, el mecanismo propuesto fue la torsión del pedículo, la trombosis de la vena, el aumento de la presión intraesplénica y, finalmente, el estallido con hemoperitoneo (fig. 1).
Fig. 1. A) En las imágenes se puede apreciar la torsión del pedículo esplénico (flecha blanca) que provocó la trombosis de la vena esplénica, con aumento de presión y rotura por estallido (flecha negra). B) Se observa la gran laxitud ligamentosa y elongación del pedículo con esplenomegalia asociada que favoreció la torsión (flecha blanca). C) En la imagen se muestra la laceración por estallido. D) Tomografía computarizada donde se aprecia el punto de torsión (flecha blanca) y la gran esplenomegalia.
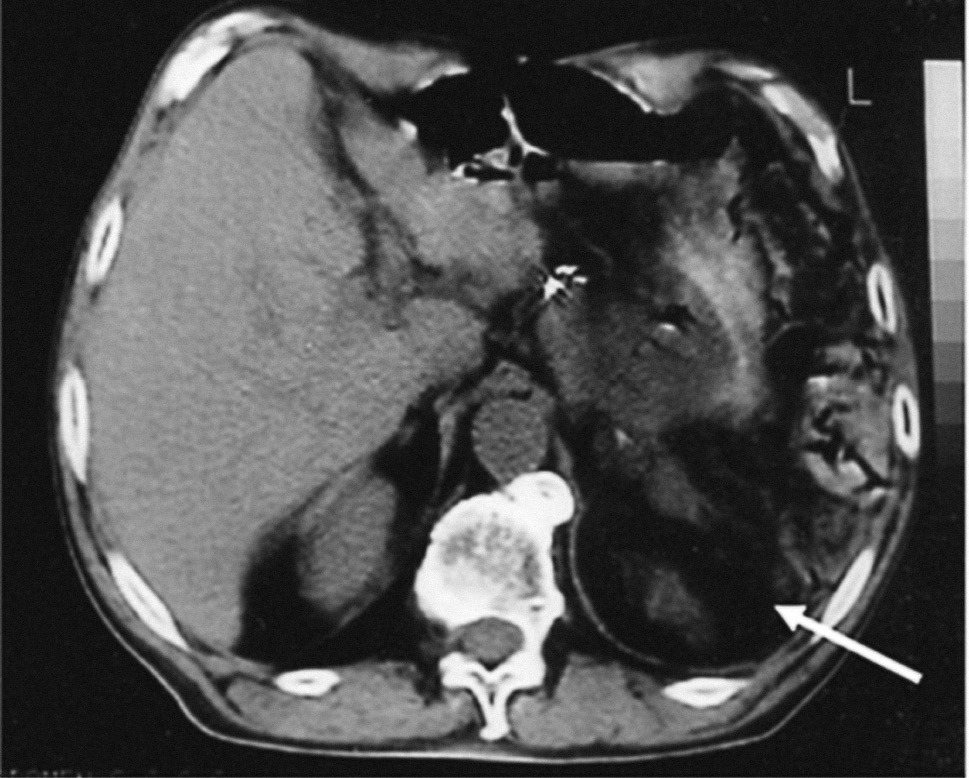
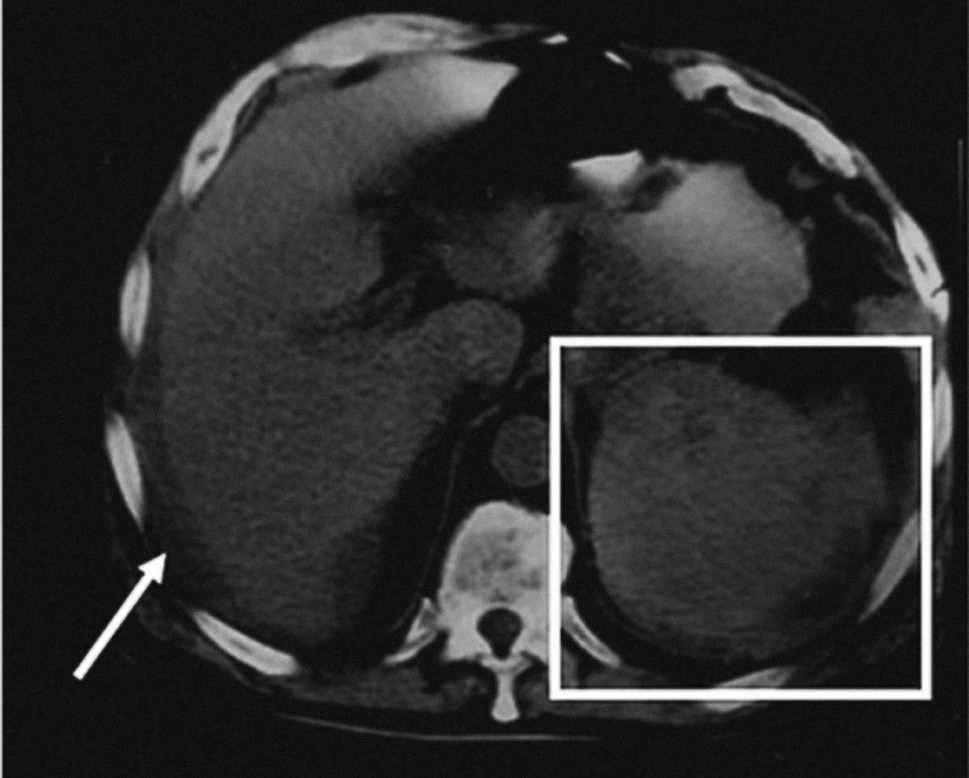
Fig. 2. Imágenes de tomografía computarizada de pacientes con rotura esplénica atraumática. A) Se aprecia en el hipo-condrio izquierdo la desestructuración del bazo (gran hematoma). B) La flecha blanca indica la presencia de contenido hemático perihepático (hemoperitoneo) en un paciente obeso. Gran hematoma en el hipocondrio izquierdo. C) Estallido esplénico con desestructuración de la zona. D) Presencia de calcificaciones pancreáticas en el mismo paciente debido a una pancreatitis crónica evolucionada (rotura esplénica de tiempo de evolución).
Finalmente, en 3 casos (pacientes 1, 4 y 6) los estudios analíticos, los hallazgos intraoperatorios (hemoperitoneo solamente) y el estudio histológico fueron estrictamente normales; además, no se logró identificar ningún factor desencadenante descrito previamente en la bibliografía. Sin embargo, 2 de estos pacientes tenían obesidad patológica (IMC > 40). Es difícil hacer una valoración correcta de estos resultados; no obstante, la obesidad patológica se ha asociado con múltiples problemas metabólicos47,48 que afectan al hígado, el músculo y el páncreas mayoritariamente. Aunque no hemos encontrado estudios que relacionen la obesidad y las alteraciones en el tejido esplénico como para justificar una rotura patológica, la obesidad per se puede predisponer a otro tipo de alteraciones menos frecuentes, como la laxitud ligamentosa, u otro tipo de causas bien diferentes, como la disfunción diafragmática. También podrían estar implicados factores anatómicos, generalmente debidos a la distribución patológica de la acumulación de grasa49.
A todos los pacientes de nuestra serie que precisaron cirugía se les realizó una TC debido a la presencia de cierta estabilidad hemodinámica. Es importante destacar que la ecografía no tuvo una sensibilidad tan alta como la TC, que fue la prueba más eficaz para diagnosticar a los pacientes. Creemos que esto se debe a las dudas que plantea la presencia de un hemoperitoneo en ausencia de traumatismo50,51 (fig. 2). En estos casos, sólo la ecografía junto con un alto índice de sospecha permite realizar el diagnóstico correcto.
Todos nuestros pacientes se recuperaron después de una esplenectomía. Una revisión de los casos demostró que el mejor tratamiento de los pacientes con rotura «patológica» es la esplenectomía. La mortalidad con la esplenectomía en 136 pacientes fue del 37%, frente al 93% de los pacientes tratados de forma conservadora7. Es difícil extrapolar estos resultados a una serie de pacientes con rotura «espontánea» sin causa aparente pero, debido a que los criterios de rotura espontánea incluyen el estudio histológico para corroborar la ausencia de patología esplénica, lo recomendable, siempre que persistan dudas, es realizar la esplenectomía.
Finalmente, creemos que hay gran confusión en general en cuanto a los términos «rotura patológica»31,52,53 y «rotura espontánea». Ambas son entidades muy diferentes que se han usado indistintamente. La denominación «rotura patológica» debe emplearse cuando se encuentra una enfermedad asociada, ya sea en el propio tejido esplénico (macroscópica y/o histológica), local (p. ej., pancreatitis, cáncer de páncreas) y/o sistémica (p. ej., hipertensión portal) que justifique apropiadamente la rotura esplénica, y reservar el término «rotura espontánea» si se cumplen los criterios de Orloff y Peskin2,6 (tabla II y fig. 3). Es posible que en el futuro, con la mejora de las técnicas diagnósticas, muchas roturas espontáneas se justifiquen por causas patológicas (fig. 4).
Fig. 3. Algoritmo para clasificar una rotura esplénica según sus causas y teniendo en cuenta las clasificaciones y los factores etiológicos descritos previamente2,4,6. Con esta clasificación no hay causas sin clasificar y todas las causas quedan agrupadas.
Fig. 4. Algoritmo propuesto para clasificar una rotura esplénica como espontánea. La rotura esplénica espontánea queda definida como la rotura en la cual no hay desencadenantes identificados o el mecanismo propuesto no la justifica o bien es desconocido. Además se deben cumplir los criterios de Orloff y Peskin.
CONCLUSIÓN
La rotura esplénica atraumática es una entidad poco frecuente y potencialmente mortal si no se toman las decisiones adecuadas en el momento oportuno. El problema para su diagnóstico se debe a la falta de sospecha clínica por la rareza del cuadro.
Con el tiempo muchos factores desencadenantes han justificado una rotura esplénica espontánea y es probable que en el futuro, con las mejoras diagnósticas (histología, pruebas de imagen, etc.), se identifiquen más.
Finalmente, creemos que es importante la clasificación correcta de las causas no traumáticas de rotura esplénica debido a la gran variabilidad en la documentación de casos descritos en el pasado. Este problema se debe a que en la mayoría de los casos publicados la rotura sin antecedentes de traumatismo se clasifica como rotura espontánea, sin tener en cuenta si había una enfermedad asociada.
Aunque en nuestra serie 2 pacientes con «rotura espontánea» eran obesos mórbidos, esto puede deberse a una simple casualidad dada la alta prevalencia de esta enfermedad. Se precisan más estudios al respecto para conocer si estos pacientes tienen un riesgo mayor que la población general.