La gastrina, descubierta en 1960 por Gregory et al1, es una de las hormonas gastrointestinales mejor estudiada. Es un estimulante potente de la secreción ácida gástrica y su acción no es mantenida merced a que su liberación está influida por las variaciones intragástricas del pH,
estímulos químicos y físicos intragástricos e intraduodenales (elevado contenido proteico o lipídico, distensión gástrica) y por la mediación de otras hormonas gastrointestinales como la secretina y la somatostatina.
El síndrome de Zollinger-Ellison (SZE), caracterizado por un estado de hipergastrinemia, constituye un modelo clinicobiológico valioso que ha permitido conocer el comportamiento biológico de una gran parte de los tumores neuroendocrinos pancreáticos y estudiar las consecuencias de la hipergastrinemia mantenida sobre el tubo digestivo, que se manifiesta fundamentalmente por una hipertrofia de los pliegues gástricos y una hipersecreción ácida permanente que determina una enfermedad ulcerosa péptica rebelde al tratamiento convencional con antisecretores. Si bien la acción trófica de la gastrina es muy marcada sobre la mucosa gástrica, también puede ser de relieve en la mucosa de intestino delgado o colon, habiéndose postulado un mayor riesgo de carcinoma gástrico en sujetos con hipergastrinemia mantenida2-4.
Los gastrinomas constituyen los tumores endocrinos pancreáticos más frecuentes tras los insulinomas, con una incidencia estimada de 0,5 casos por millón de habitantes y año5. Se calcula que causan el 0,1% de las úlceras pépticas. Aunque tradicionalmente se tiende a usar el término de tumores pancreáticos endocrinos (por su mayor tamaño), los gastrinomas también se localizan en el duodeno, estimándose actualmente que esta localización es la más frecuente por la información obtenida al disponer de técnicas de imagen con mayor precisión diagnóstica. Otras localizaciones descritas pero que constituyen una rareza son estómago, ovario, hígado, ganglios linfáticos, pulmón y corazón6-10.
Los gastrinomas pueden ser adenomas o carcinomas y, como en el resto de neoplasias endocrinas, la capacidad de invasión vascular o linfática, o la diseminación metastásica ganglionar o a otros órganos, es la que determinará su benignidad o malignidad11,12. Se ha observado que algunos gastrinomas asocian hiperplasia de los islotes de Langerhans, fenómeno que se supone secundario a la hipergastrinemia y que no condiciona por sí mismo ninguna manifestación clínica. Mediante técnicas inmunohistoquímicas, se conoce que los gastrinomas no sólo producen gastrina sino que también sintetizan ACTH, polipéptido pancreático, péptido intestinal vasoactivo (VIP), glucagón y otras hormonas peptídicas, siendo en muy contadas ocasiones liberadas a la circulación sistémica, en cuyo caso pueden determinar síndromes hormonales mixtos (SZE-síndrome de Cushing, SZE-síndrome de glucagonoma)13,14.
MANIFESTACIONES CLINICAS DEL SINDROME DE ZOLLINGER-ELLISON
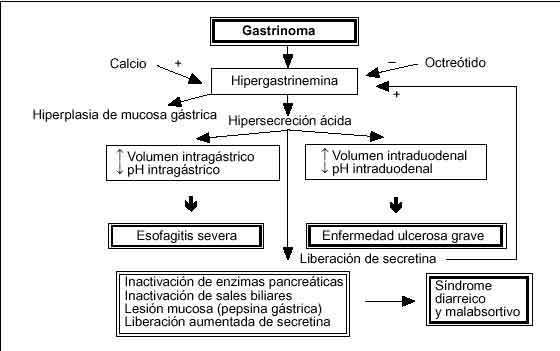
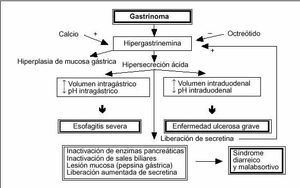
Son consecuencia, fundamentalmente, de la hipersecreción ácida gástrica resultante de la hipergastrinemia. Su expresión clínica es como un síndrome ulceroso péptico, enfermedad por reflujo gastroesofágico (ERGE) y/o diarrea15 (fig. 1).
Fig. 1. Fisiopatología del síndrome de Zollinger-Ellison.
El síndrome ulceroso péptico que se da en más del 90% de los pacientes no difiere sustancialmente de la enfermedad ulcerosa idiopática. La hipersecreción ácida basal no se traduce en una mayor intensidad de los síntomas ulcerosos, pero sí en la persistencia de los mismos, pues, por lo común, por desconocer el diagnóstico de SZE, el tratamiento se hace con fármacos y/o dosis incapaces de llevar la secreción basal, expresada por el BAO (basal acid output), a unos niveles que permitan el control de los síntomas y la cicatrización de las lesiones16. El retraso
diagnóstico puede posibilitar la presentación de complicaciones, en particular hemorragia digestiva alta o perforación17,18.
La ERGE aparece en el 60% de los pacientes. El mecanismo patogénico fundamental es el gran volumen de secreción ácida que posibilita un mayor tiempo de contacto del ácido con la mucosa esofágica lo que agrava el curso clínico (mayor incidencia de esofagitis, úlcera esofágica, estenosis e incluso perforación). En cambio, parece existir una menor incidencia de metaplasia de Barrett, habiéndose sugerido la posibilidad de mecanismos de protección adicional en pacientes con ERGE secundaria a SZE19, entre los que se incluirían un aclaramiento esofágico y un vaciamiento gástrico acelerados, diferencias en la composición de material refluido, un incremento de la concentración salival de bicarbonato y una motilidad esofágica y presión del esfínter esofágico inferior normales. De hecho, en la patogenia de la esofagitis no parece estar implicada la disfunción motora esofágica, tanto en lo que corresponde al esfínter inferior como a la contracción del cuerpo esofágico19.
La diarrea se da en el 75% de los pacientes. La patogenia es multifactorial (fig. 1). Puede ser un síntoma acompañante al dolor ulceroso, al que puede preceder en su aparición en meses o años, o bien ser la única manifestación clínica. Puede manifestarse como diarrea secretora crónica, no respondedora al ayuno, por interacción de varios mecanismos como el elevado volumen de secreción ácida gástrica, la lesión directa de la mucosa duodenal o el efecto directo de las hormonas gastrointestinales sobre la secreción intestinal. La diarrea puede tener un componente esteatorreico, debido a la malabsorción de lípidos por inactivación en el medio ácido duodenal de las enzimas pancreáticas y la precipitación de los ácidos biliares.
No hay que olvidar la posibilidad de la asociación de un SZE a una neoplasia endocrina múltiple tipo I (MEN-I). En esta situación, las manifestaciones digestivas pueden estar precedidas por las manifestaciones dependientes de otra afectación glandular. Así, un MEN-I puede presentarse al inicio como un síndrome constitucional asociado a poliuria y estreñimiento, o como dolores óseos o litiasis renal de repetición, siendo formas de presentación de un hiperparatiroidismo, mientras que una cefalea asociada a trastornos del campo visual puede ser la manifestación inicial de un adenoma hipofisario.
DIAGNOSTICO DEL SINDROME DE ZOLLINGER-ELLISON
Se basa en criterios clínicos, funcionales20-22 y datos de las pruebas de imagen (tablas I y II); los más importantes son los funcionales, por ser los más objetivos y por integrar en sí mismos la propia etiopatogenia de este síndrome. A priori, la detección del SZE ofrece problemas que se derivan de su baja incidencia y por ello, cuando se presenta, lo habitual es considerar otras entidades que cursan de manera similar (p. ej., ulcus péptico sin gastrinoma, ERGE), lo que conlleva un retraso en el diagnóstico del síndrome23,24, que se agrava con una mayor morbimortalidad, por la rebeldía de las manifestaciones clínicas y por las complicaciones propias del ulcus refractario, sin obviar la propia historia natural del gastrinoma25.
Basándose en esos criterios se puede establecer el diagnóstico de SZE en un elevado porcentaje de casos, pero es obligatorio realizar estudios dirigidos a localizar el gastrinoma causante del síndrome26, por varias razones: a) su resección puede suponer la curación del paciente27,28; b) se sabe que aproximadamente en un 50% de los pacientes existe al momento del diagnóstico enfermedad metastásica, lo que evitaría la realización de una laparotomía, a no ser que se plantee la resección de una metástasis hepática solitaria28, y c) en definitiva, la localización y extensión del tumor va a marcar la actitud terapéutica de un paciente determinado. Se dispone de diversas explo-raciones para la localización de los gastrinomas (tabla III)25,29.
Métodos diagnósticos no invasivos
Ecografía
Su principal indicación radica en la identificación de metástasis hepáticas. No permite detectar gastrinomas pancreáticos con seguridad (por el pequeño tamaño de los tumores) ni gastrinomas duodenales (por la interposición de aire y gas y por el tamaño aún menor de éstos). Una indicación adicional es la evaluación del tiroides en busca de adenomas paratiroideos que pueden estar en el seno del parénquima tiroideo.
Tomografía axial computarizada
Detecta gastrinomas de un tamaño superior a 3 cm, disminuyendo su rendimiento para los de menor tamaño. Permite precisar la afectación metastásica hepática; puede aumentar su sensibilidad diagnóstica usando medios de contraste en embolada intravenosa, debido a la importante vascularización de estos tumores. También es útil para investigar la enfermedad endocrina a otros niveles (suprarrenal, hipófisis, etc.), y puede, junto con la técnica de punción-aspiración de tejido hepático, ayudar al diagnóstico histológico28.
Resonancia magnética
Esta técnica no supera a la TAC en rendimiento diagnóstico, excepto en la afectación metastásica hepática, usando la secuencia corta T1. En un trabajo reciente, Gibril et al30 defienden la RM como una técnica adecuada en el diagnóstico de metástasis óseas en el esqueleto axial, frente al empleo de la TAC, disminuyendo su rendimiento en la localización de lesiones óseas extrarraquídeas30.
Gammagrafía con octreótido
Esta técnica novedosa se basa en que las células de los tumores pancreáticos endocrinos, incluyendo gastrinomas, expresan en su superficie receptores para la somatostatina. Para ello, se emplean moléculas de octreótido (un agonista somatostatinérgico de vida media prolongada) que se marcan con un isótopo, normalmente 111ln. Estas moléculas se infunden por vía intravenosa (3-5 mCi de 111In-octreótido) para que se unan selectivamente a los receptores de somatostatina, en concreto con los pertenecientes al subtipo 231, con lo que se acumularán en el tumor si éste existe. La radiación emitida por el isótopo es recogida por una gammacámara a las 4, 24 y 48 h, siendo posteriormente procesada la radiación para obtener una imagen.
Aunque la experiencia con esta técnica es escasa, se le estima una sensibilidad del 80%, permitiendo el diagnóstico de tumores primarios o metastásicos no detectados con las exploraciones anteriores y el diagnóstico diferencial con otras lesiones hipervascularizadas como los hemangiomas32,33. Dada esta alta sensibilidad diagnóstica, se ha propuesto que en aquellos centros donde se disponga de esta técnica, sea la primera prueba a realizar para la detección de gastrinomas y otros tumores pancreáticos endocrinos30,34-37.
Métodos diagnósticos invasivos
Exploraciones preoperatorias
Ecografía endoscópica. La utilidad de esta técnica aumenta de manera creciente27,29. Permite visualizar el páncreas con pocas interferencias al utilizar ondas ultrasónicas de alta frecuencia en regiones muy próximas a la glándula, de modo que puede detectar formaciones de 2-
3 mm de diámetro. De esta manera, es posible detectar tumores que habrían escapado al examen con ecografía, TAC y arteriografía. Tiene una sensibilidad entre el 60 y el 80% y una especificidad que se aproxima al 95%38. Algunos proponen indicarla precozmente cuando la TAC no ha revelado la localización tumoral39.
Arteriografía selectiva
Su empleo en estos tumores se basa en su hipervascularización. Los tumores se visualizan como áreas contrastadas que persisten durante la fase arterial tardía y capilar. No ofrece una gran sensibilidad diagnóstica (en torno al 60%), lo que, unido a su carácter invasivo, pueden determinar que en el futuro sufra un abandono progresivo en beneficio de la ecoendoscopia.
Arteriografía con estímulo con secretina
Esta técnica aprovecha conjuntamente la gran vascularización de estos tumores con la capacidad de la secretina para liberar gastrina desde los mismos. Se le calcula una sensibilidad diagnóstica del 70-80%40. Se administra secretina (20-30 U) en inyección intraarterial en las arterias gastroduodenal, esplénica y mesentérica superior, determinando posteriormente los valores de gastrina en las venas suprahepáticas, previamente cateterizadas, a los 20, 40, 60, 90 y 120 s tras la inyección de secretina en cada una de las tres arterias mencionadas. El resultado se considera positivo si se aprecian elevaciones superiores a 80 pg/ml o del 20% de la gastrinemia basal, determinando concentraciones de gastrina entre los 40-60 s siguientes a la administración de secretina.
La técnica permite localizar el gastrinoma según la arteria perfundida con secretina que haya provocado la elevación de gastrina. De este modo, si es la arteria gastroduodenal o la esplénica o la mesentérica superior indicarán un posible gastrinoma en la porción craneal de la cabeza pancreática y/o el duodeno superior, o en el cuerpo y la cola de páncreas, o en el duodeno inferior y/o en la porción inferior de la cabeza pancreática, respectivamente.
Cateterismo percutáneo transhepático de la vena porta
Permite diferenciar los gastrinomas localizados en el cuerpo y la cola pancreáticos de los localizados en la zona denominada triángulo del gastrinoma41, si bien, en este último caso, no permite obtener con precisión la localización del tumor. La realización de esta técnica comporta la toma de muestras y comparación de gastrinemias de sangre de vena porta y de sus venas afluentes. Puede detectar gastrinomas no evidenciados con los estudios habituales de imagen, pero tiene como inconveniente una gran complejidad técnica y un carácter marcadamente invasivo42.
Exploraciones intraoperatorias
Estas exploraciones incluyen la ecografía intraoperatoria, la palpación duodenal, la endoscopia intraoperatoria y la duodenotomía. Su realización se lleva a cabo, bien porque los anteriores estudios diagnósticos no han conseguido detectar el gastrinoma causante del síndrome o cuando se sospechan múltiples gastrinomas benignos en el duodeno en el contexto de un MEN tipo I. Estas exploraciones son complementarias, si bien la duodenotomía por sí sola puede llegar a localizar casi el 100% de los gastrinomas duodenales, en especial los ubicados en la cara medial23,27-29,43-45.
PRONOSTICO DEL SINDROME ZOLLINGER-ELLISON
La supervivencia de los pacientes con SZE ha mejorado mucho en los últimos 25 años. En la era previa a los antagonistas H2, la enfermedad se podía considerar invariablemente mortal, siendo las principales causas de muerte las derivadas de las complicaciones de la enfermedad ulcerosa, principalmente hemorragia digestiva y perforación. El fallecimiento por el avance de la enfermedad tumoral era infrecuente. Con la terapéutica antisecretora y muy en concreto con los inhibidores de la bomba de protones (IBP), actualmente el pronóstico del SZE está muy influido por la enfermedad tumoral. Por este motivo, los principales factores pronósticos de este síndrome son, hoy en día, dependientes del tumor (tabla IV).
Como en la mayoría de los tumores malignos, el principal factor pronóstico que va a condicionar la supervivencia del paciente va a ser el estadio de la enfermedad en relación con la extensión de la enfermedad tumoral. La presencia de enfermedad metastásica hepática se relaciona a un peor pronóstico46-48, mientras que si la enfermedad se halla limitada al páncreas o al duodeno la supervivencia es mayor12,49. En este sentido, y contrariamente a lo que se puede observar en otros tumores, la invasión ganglionar no implica un descenso en la supervivencia. La ausencia de tumor no hallado en la laparotomía se considera signo de buen pronóstico47. Recientemente, se ha propuesto que la presencia de autoanticuerpos dirigidos contra la proteína p53 implicaría un peor pronóstico en los pacientes con gastrinoma, independientemente de la presencia de metástasis hepáticas50.
La localización es un factor pronóstico discutido. Los gastrinomas pancreáticos tradicionalmente se han asociado a un peor pronóstico, teniendo los duodenales un comportamiento biológico más benigno49. En el momento del diagnóstico, los gastrinomas duodenales son más pequeños. Esto puede reflejar una conducta biológica distinta como ya se ha mencionado previamente48,51, pero también puede explicar el buen pronóstico que supone no hallar el gastrinoma en la laparotomía. En estos casos, el gastrinoma causante del cuadro clínico puede ser duodenal, lo que dificultará su descubrimiento y obligará a exploraciones peroperatorias. No obstante, parece que el paciente con gastrinoma pancreático actualmente puede tener una supervivencia similar a la que presenta el duodenal52.
Se ha sugerido que los valores séricos de gastrina preoperatoria pueden tener significado pronóstico48. A este respecto, Miller et al53 concluyen que concentraciones en ayunas, inferiores a 700 pg/ml, se asocian a un mejor pronóstico, obteniéndose cifras de supervivencia a los 5 y
10 años en torno al 100%, aun en presencia de metástasis. En cambio, la supervivencia sería menor con gastrina sérica preoperatoria superior a 700 pg/ml (77 y 53% a los 5 y 10 años, respectivamente). La presencia de metástasis no se asoció significativamente con valores elevados de gastrinemia.
La asociación gastrinoma y MEN-I se ha relacionado con un buen pronóstico, probablemente porque estos gastrinomas suelen localizarse preferentemente en el duodeno y porque los pacientes suelen ser más jóvenes al momento del diagnóstico (30-40 años), siendo las metástasis menos frecuentes al diagnóstico25. Sin embargo, actualmente algunos autores consideran que la presencia de MEN-I no se debe tomar como un factor de buen pronóstico. A esto puede contribuir el peor manejo de la enfermedad ulcerosa en estos pacientes (requieren mayores dosis de antisecretores) y la aparición de tumores carcinoides gástricos y otras neoplasias endocrinas a otros niveles (paratiroides, hipófisis o suprarrenales)25. Otros sostienen que no existen diferencias en la supervivencia en pacientes con y sin MEN-I asociado en ausencia de metástasis hepáticas, lo que parece demostrar que el principal factor pronóstico del SZE es la presencia de enfermedad metastásica, ya que al realizar un seguimiento de pacientes con SZE asociado o no a MEN-I, el porcentaje de pacientes que desarrollan metástasis en el hígado es similar48.
SÍNDROME DE ZOLLINGER-ELLISON Y MEN-I
El MEN-I es una enfermedad genética caracterizada por la afectación neoplásica de varias glándulas endocrinas en la economía. Su patrón de transmisión es autosómico dominante con una elevada penetrancia y cierta variabilidad de expresión, estando el gen defectuoso en el cromosoma 1154. La afectación glandular en el MEN-I se centra fundamentalmente en las paratiroides, el páncreas y la hipófisis18, siendo infrecuente la afectación de otras glándulas, como tiroides o suprarrenal.
La afectación paratiroidea es la más frecuente. Se manifiesta como hiperplasia paratiroidea mayoritariamente (el 80% de individuos con MEN-I), siendo las presentaciones anatomopatológicas de adenoma o carcinoma menos habituales55. Clínicamente, se manifiesta por un hiperparatiroidismo con sintomatología derivada de enfermedad ósea o renal, o bien puede ser asintomática, con el único hallazgo de una hipercalcemia detectada en un estudio analítico de rutina. Suele ser la primera manifestación clínica en los pacientes con MEN-I25.
La afectación hipofisaria es la segunda en frecuencia. Los hallazgos patológicos pueden demostrar presencia de micro o macroadenomas, que pueden ser a su vez no funcionantes (cromófobos) y funcionantes (frecuentemente prolactinomas o adenomas productores de GH o ACTH). Su sintomatología no difiere de la que se puede encontrar en individuos con adenomas hipofisarios esporádicos y su presentación clínica puede abarcar desde una cefalea aislada, hasta déficit campimétricos importantes, pasando por un síndrome clínico dominado por el exceso de hormonas circulantes.
La afectación pancreática aparece en el 30-80% de los pacientes siendo la tercera en frecuencia de presentación. Anatomopatológicamente, la enfermedad puede ser debida a tumores aislados o a hiperplasia de las células de los islotes. Los tumores más frecuentes pueden ser no funcionantes o bien ser productores de alguna hormona. En este último caso, la hormona que mayoritariamente se produce es el polipéptido pancreático (PPomas) lo que no se asocia a un síndrome clínico característico, pudiendo estar el paciente asintomático. Los tumores pancreáticos productores de gastrina suelen ser los siguientes por orden de frecuencia, seguidos por los insulinomas25. A pesar de la relativa infrecuencia con la que el MEN-I se asocia a un gastrinoma, esta asociación es importante ya que las principales causas de muerte en los pacientes con aquella entidad son las complicaciones derivadas de la enfermedad ulcerosa grave y las complicaciones posteriores a la gastrectomía. Asimismo, conviene tener presente que la enfermedad ulcerosa puede estar agravada por un hiperparatiroidismo concomitante, que el 30% de los gastrinomas que se diagnostican inicialmente se asocian a MEN-I y que la aparición de los síntomas derivados del gastrinoma aparecen a edades más tempranas en comparación con los gastrinomas esporádicos28.
No obstante, a pesar de existir gastrinomas pancreáticos asociados a MEN-I18, los gastrinomas en esta rara enfermedad se localizan con mayor frecuencia en el duodeno. Suelen ser tumoraciones múltiples, más pequeños que los gastrinomas solitarios (diámetro de 2-5 mm) y tienen un comportamiento biológico más benigno que los gastrinomas duodenales esporádicos.
La presencia de un SZE asociado a un MEN-I supone un enfoque distinto por parte del clínico si se compara con un SZE esporádico. Evidentemente, tras haber diagnosticado el MEN-I, hay que buscar otros posibles casos de MEN-I presentes en los familiares del paciente18. También, dado que el SZE asociado a MEN-I puede tener un comportamiento más benigno que el SZE esporádico, puede no ser necesario actitudes terapéuticas agresivas, aunque en ocasiones éstas pueden ser precisas ya que los pacientes con MEN-I suelen tener más problemas para controlar su hipersecreción ácida. Es también obligado un seguimiento a largo plazo por varias razones: el propio SZE, el desarrollo de otras neoplasias endocrinas no constatables al momento del diagnóstico inicial de MEN-I y SZE, el riesgo de desarrollo de tumores carcinoides gástricos por inestabilidad genética23 (el 30% de los casos de MEN-I) o por el tratamiento a largo plazo con dosis elevadas de IBP56, y la posibilidad de progresión de la enfermedad tumoral hacia el hígado25.
TRATAMIENTO DEL SINDROME DE ZOLLINGER-ELLISON
Hay que considerar dos premisas que guardan relación con el beneficio que va a obtener el paciente de la oferta terapéutica. La primera y fundamental es que debe individualizarse el tratamiento pues no sólo se trata de una enfermedad con hipersecreción ácida, sino que además es tumoral, que puede haber tenido una aparición esporádica o bien ser una manifestación más de una enfermedad endocrina con una base genética57. La segunda premisa es considerar que el tratamiento se debe realizar a tres niveles cuando esto es posible: a) tratamiento sintomático destinado a controlar las manifestaciones clínicas de la enfermedad, basado en la inhibición ácida gástrica por medios farmacológicos o quirúrgicos; b) tratamiento fisiopatológico destinado a inhibir la secreción tumoral de gastrina para coadyuvar en el tratamiento sintomático, aunque este tipo de tratamiento tenga escasa repercusión en la terapéutica del síndrome, y c) tratamiento etiológico, no siempre posible, y que permitirá la curación o una mayor supervivencia del paciente58 (tabla V).
Tratamiento sintomático y fisiopatológico
Tratamiento farmacológico
La introducción de los antagonistas de los receptores H2 de la histamina supuso un antes y un después en el tratamiento de la enfermedad ulcerosa péptica y, por extensión, del SZE. Su uso hizo disminuir de manera importante la morbimortalidad derivada del ulcus péptico y sus complicaciones59. No obstante, en el caso del SZE, a pesar de administrarse a dosis elevadas, asociados con anticolinérgicos (pirenzepina) y durante períodos prolongados de tiempo, no evitaron que el manejo de la enfermedad fuera difícil, así como la aparición de resistencias al tratamiento farmacológico56,60.
La incorporación de los IBP en el arsenal terapéutico constituyó otro paso adelante27,60-62. Estos fármacos, cuyo prototipo lo constituye el omeprazol63, bloquean de modo irreversible el paso final y, por tanto crítico, de la secreción ácida gástrica y hasta la fecha no se ha comunicado resistencia al tratamiento con IBP. Estos agentes son además muy cómodos en su administración por la duración prolongada de su acción, constituyendo el tratamiento de elección que permite controlar los síntomas causados por la hipersecreción ácida28,43,56,64-66. El tratamiento quirúrgico no se contempla para el control de los síntomas, salvo que existan problemas derivados de falta de cumplimiento del tratamiento médico por parte del paciente.
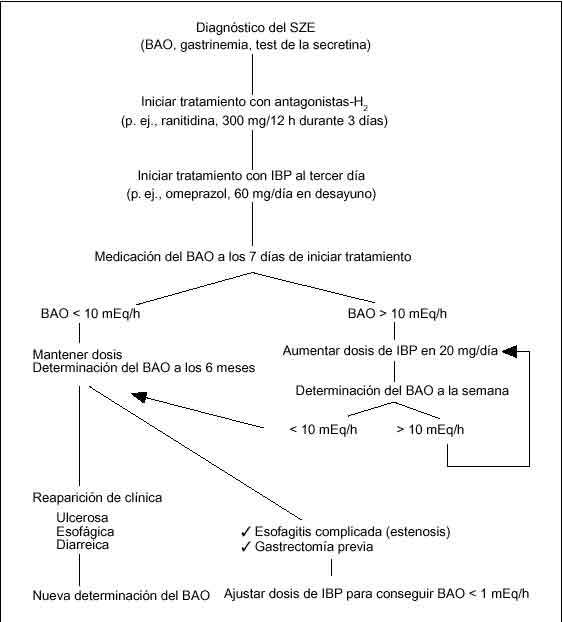
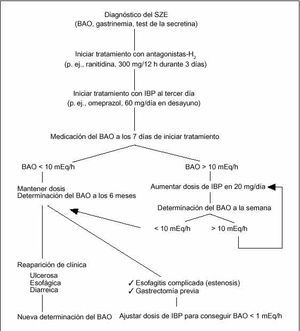
El objetivo fundamental del tratamiento médico se centra en llevar la secreción ácida gástrica a unos límites seguros que permitan la desaparición de la sintomatología, la curación de las lesiones gastrointestinales y una dismi nución del riesgo de complicaciones asociadas al ulcus péptico. La dosis adecuada del antisecretor es la que consigue un BAO (secreción basal de ácido) inferior a 10 mEq/h, medido en la hora previa a la administración de la siguiente dosis del fármaco56,67. De esta manera se ajusta la dosis del antisecretor, incrementándola si es necesario hasta que consiga reducir el BAO a ese nivel. Por otra parte, este es el criterio admitido de manera prácticamente universal para evaluar la respuesta terapéutica por considerarse el más seguro, efectivo y simple60.
Los antagonistas H2 han caído en desuso pues se precisan dosis muy elevadas para lograr un control adecuado de la hipersecreción ácida que no siempre se consigue, siendo muy laborioso el ajuste de la dosis eficaz60. En cambio con IBP, la dosis eficaz puede alcanzarse fácilmente desde el inicio, no siendo necesaria la medición del BAO hasta transcurridos 6 meses.
Una vez determinada la dosis eficaz del IBP, ésta se mantendrá durante un período más o menos prolongado de tiempo en función de la enfermedad de base del paciente (gastrinoma solitario o metastásico o asociado a MEN-I) y del tratamiento quirúrgico que se le pueda ofrecer. No obstante, cada 6 meses es preciso realizar la determinación del BAO, aunque el paciente se encuentre asintomático, para confirmar que se mantiene el objetivo marcado al inicio del tratamiento. Evidentemente, si el paciente comienza con síntomas ulcerosos o diarrea de evolución igual o superior a una semana una vez iniciado el tratamiento, también se está obligado a medir el BAO para evitar la administración de dosis subterapéuticas de IBP60.
En los pacientes con SZE es importante averiguar si existe enfermedad esofágica24. La evidencia de esofagitis por reflujo demostrada endoscópicamente y asociada a presencia de úlceras y/o estenosis obliga a reducir el nivel de BAO a un valor inferior a 5 mEq/h, siendo aconsejable que sea inferior a 1 mEq/h en caso de estenosis esofágica importante o gastrectomía60. En el caso de estenosis, la terapéutica endoscópica con dilatación se ha mostrado más eficaz en situaciones de aclorhidria farmacológica. En la situación de un paciente sometido a cirugía gástrica, se precisa una mayor inhibición de la secreción ácida dada la existencia de una alteración de la anatomía gástrica normal56.
Una cuestión importante es la relativa a los posibles efectos adversos relacionados con el empleo continuado de IBP que precisan los pacientes con SZE. Es conocido que el uso prolongado de omeprazol en ratas favorece la aparición de tumores carcinoides gástricos derivados de las células ECL (células enterocromafines que contienen gránulos de histamina). En humanos, se ha observado que una aclorhidria prolongada puede aumentar la masa de células ECL, sin que ello determine la aparición de ECLomas, aunque se han descrito casos de aparición
de tumores carcinoides gástricos (de células argirófilas) en pacientes con gastrinoma esporádico54. Asimismo, también se ha comunicado la aparición de tumores carcinoides gástricos en pacientes con hipergastrinemia y gastritis crónica atrófica (carcinoide gástrico tipo I)68-70. Parece que en estos casos es la hipergastrinemia mantenida la causante de la aparición de estos tumores55. No obstante, en caso de MEN-I tratados con omeprazol a largo plazo, pueden aparecer carcinoides gástricos, siendo esto debido no sólo a la aclorhidria y a la hipergastrinemia, sino también a pérdidas de material genético con función supresora pertenecientes a la región 13q del cromosoma 11, lo que determinaría una proliferación anormal de las células ECL3,23,28,54,66,71.
Se ha sugerido que el empleo prolongado de omeprazol puede suponer una malabsorción de hierro y vitamina B12, secundaria a la marcada inhibición de la secreción ácida gástrica. Se recomienda medir valores séricos de vitamina B12 en pacientes que durante un mínimo de 5 años hayan sido sometidos a tratamiento con omeprazol. No obstante, la baja concentración de vitamina B12 no tiene traducción hematológica (anemia y/o macrocitosis), no estando clara la utilidad potencial de esta determinación analítica. No es necesario en cambio la determinación de hierro y ferritina séricos72,73.
Otras consecuencias derivadas del empleo prolongado de IBP son la posibilidad de favorecer la aparición de adenocarcinomas de estómago y colon, así como el sobrecrecimiento bacteriano4,23. Estos postulados se basan en el efecto trófico de la gastrina sobre la mucosa del tracto gastrointestinal74. De este modo, se favorecería la hiperplasia de la mucosa con el incremento asociado del número de mitosis y teóricamente, una mayor probabilidad de displasia y posterior neoplasia2. Hasta la fecha no se ha demostrado una relación causa-efecto entre hipergastrinemia y tumores del tracto gastrointestinal. Asimismo, tampoco el SZE se ha demostrado que sea una condición predisponente para padecer una neoplasia gástrica o colónica75. Respecto a la posibilidad de sobrecrecimiento bacteriano con tratamiento prolongado con IBP, se ha observado un aumento de colonias bacterianas con el empleo de estos fármacos, así como un aumento de la concentración de nitritos en el jugo gástrico. No obstante, no parece que este sobrecrecimiento bacteriano tenga trascendencia clínica, pues en la hora previa a la siguiente administración de IBP puede existir un pH inferior a 3. Este valor de pH mantenido durante 20 min ejerce un efecto bactericida en la mucosa gástrica. No se ha observado un aumento de la concentración de nitrosaminas en el jugo gástrico76,77.
Respecto al empleo del omeprazol durante el embarazo, no se conoce con seguridad sus posibles efectos teratogénicos si los tuviera. Stewart et al78 recomiendan el empleo de dosis bajas de ranitidina durante la gestación, debiendo emplear dosis más elevadas de ranitidina u omeprazol en casos clínicamente desfavorables. No obstante, el omeprazol ha sido empleado con éxito durante el embarazo en pacientes con SZE permitiendo un adecuado control de los síntomas (dolor epigástrico y vómitos) y un desarrollo fetal normal79,80.
El tratamiento médico se ha de iniciar una vez obtenido el diagnóstico de SZE basado en los datos clínicos, nivel de BAO, gastrinemia basal y/o prueba de estimulación con secretina (fig. 2). No es conveniente retrasar el ini-cio del tratamiento dado que estos pacientes suelen tener sintomatología florida y porque además presentan un elevado riesgo de hemorragia digestiva alta y de perfo-ración81. El tratamiento médico no interfiere con las exploraciones encaminadas a localizar el tumor y no altera la historia natural del gastrinoma. Es un tratamiento sintomático.
Fig. 2. Manejo terapéutico inicial de la hipersecreción ácida en el síndrome de Zollinger-Ellison (SZE). BAO: secreción basal de ácido; IBP: inhibidores de la bomba de protones.
En cuanto a la dosis con la que se debe iniciar el tratamiento en pacientes con SZE, actualmente está establecido que la dosis de inicio ha de ser de 60 mg/día de omeprazol82, con ajustes posteriores en función de los valores del BAO. Dosis menores no han demostrado un adecuado control de la enfermedad (control del BAO o de la sintomatología ulcerosa), lo que puede estar en relación con la mayor masa de células parietales y con la labilidad que tiene el omeprazol en medio ácido, lo que puede hacer necesario asociar antagonistas H2 en los primeros días de tratamiento. En los pacientes con enfermedad no complicada, lo que puede incluir pacientes con ausencia de esofagitis péptica severa, de gastrectomía parcial o de MEN-I, la dosis de 60 mg/día de omeprazol puede ser reducida después de un año de tratamiento hasta 20 mg/día en más del 90% de pacientes. Obviamente debe controlarse el BAO y la reaparición de clínica ulcerosa81,82.
El lansoprazol evidencia eficacia, potencia y seguridad similares a las que puede ofrecer el omeprazol, tanto a corto como a largo plazo4,43,56,83-86. Se recomienda que la dosis inicial sea de 60 mg/día, realizando ajuste de dosis como se expuso previamente56.
La vía de administración de los IBP es siempre la oral. Sólo en determinadas situaciones, como vómitos o cirugía intercurrente, se ha de administrar el fármaco (omeprazol) por vía intravenosa60.
A pesar de la infrecuente infección por Helicobacter pylori en pacientes con SZE23,67, cabría pensar en la posibilidad de erradicación de este microorganismo para lograr una mejor respuesta terapéutica con los IBP. Actualmente, parece que la interacción gastrinoma e infección por Helicobacter pylori no potencia la lesión ulcerosa. De hecho, se ha observado que los pacientes con SZE infectados por este germen tienen una secreción ácida gástrica de menor magnitud que los no infectados, así como una menor masa de células parietales. Además, la propia hipersecreción ácida de los pacientes con SZE, el empleo diario de IBP a elevadas dosis y probablemente el vaciamiento gástrico acelerado en pacientes con SZE pueden contribuir a la baja prevalencia de infección por Helicobacter pylori en este grupo de pacientes67.
Los antagonistas de la somatostatina son otra modali dad de tratamiento médico, concretamente el octreótido29,31,87-94. Este fármaco encuentra su utilidad en el SZE por varios mecanismos. El octreótido es capaz de disminuir la secreción ácida gástrica al actuar directamente sobre la célula parietal. Esto mismo lo logra de modo indirecto al inhibir la liberación de gastrina desde el gastrinoma. El empleo de octreótido permite disminuir las dosis habituales de antisecretores, y su uso se centra en situaciones de urgencia, como terapia coadyuvante del tratamiento antisecretor intravenoso, o como terapéutica sinérgica en caso de gastrinomas irresecables44. El octreótido no tiene capacidad antimitótica, pero se especula que a dosis elevadas puede tener un cierto efecto antiproliferativo88. Parece que puede disminuir la incidencia de carcinoides gástricos en pacientes con SZE asociado a MEN-I, efecto probablemente mediado por la disminución de la gastrinemia55,89,93. No obstante, el octreótido sólo se puede utilizar a corto/medio plazo, pues puede aparecer resistencia a su acción, así como efectos secundarios tardíos, como litiasis biliar o esteatorrea, sin olvidar que al inicio del tratamiento puede aparecer vómitos, diarrea, dolor abdominal o dolor intenso en el lugar de administración que pueden motivar el abandono del tratamiento. Las dosis habituales oscilan entre 50 y 500 µg/
8 h, vía subcutánea, dependiendo del control de los sín-tomas.
Interesante para un próximo futuro es el lanreótido, otro análogo de la somatostatina, que puede ser administrado por vía intramuscular en forma depot, dos veces al mes90,92,95.
Tratamiento quirúrgico
El papel preponderante que tuvo en el pasado la cirugía en el SZE ha venido a menos con el empleo de antisecretores potentes28,29. No obstante, el tratamiento quirúrgico aplicado como tratamiento sintomático sigue teniendo algunas indicaciones. La gastrectomía total tiene como objeto eliminar el órgano diana sobre el que actúa la gastrina tumoral excesiva26. Con los agentes antisecretores actuales, la realización de una gastrectomía en el contexto de un SZE sólo se entiende si el paciente es incapaz de cumplir el tratamiento o se muestra reacio al mismo.
La gastrectomía total es aplicable a pacientes con bajo nivel sociocultural y en jóvenes donde la hipergastrinemia puede tener una evolución prolongada con el consiguiente riesgo elevado de tumores carcinoides, sin perder de vista el hecho que puede suponer tratar con IBP durante muchos años96,97. De hecho, hay que tener en cuenta que estos pacientes jóvenes con un SZE pueden tener oculto un MEN-I.
Otra opción quirúrgica de interés terapéutico en el SZE es la paratiroidectomía. Se aplica a pacientes con hipercalcemia asociada, generalmente debida a un hiperparatiroidismo secundario a un MEN-I. Se sabe que pacientes con hipersecreción ácida e hipercalcemia requieren dosis elevadas de antisecretores, merced al estímulo del calcio sobre la secreción de ácido. La corrección de la hipercalcemia, preferentemente mediante paratiroidectomía subtotal y timectomía cervical98, o paratiroidectomía total más implante antebraquial de una glándula permite la desaparición de la clínica secundaria a la hipercalcemia y un mejor control de la secreción ácida gástrica18. Se ha visto que tras la cirugía paratiroidea, se puede llegar a normalizar la gastrinemia, el BAO y negativizarse la prueba de estimulación con secretina18,60,99.
Una tercera técnica, la menos empleada, es la vagotomía supraselectiva. Se aplica a aquellas situaciones en que tras una laparotomía exploradora no se ha identificado el gastrinoma causante del cuadro clínico, se trate de un gastrinoma solitario o asociado a MEN-I. Permite administrar menores dosis de fármacos antisecretores100. Tiene los inconvenientes de empeorar la enfermedad por reflujo gastroesofágico, cuando existe, y favorecer la aparición posterior de adherencias.
Tratamiento etiológico
Se dirige al origen de la enfermedad, al gastrinoma. Su finalidad es eliminar, cuando es posible, todo signo de enfermedad ulcerosa y tumoral, por lo que actualmente se tiende a abordajes quirúrgicos más agresivos101. Muchas veces esto no es posible por varias razones. Se puede estar ante un gastrinoma con enfermedad localmente avanzada o metastásica, o bien ante un MEN-I, donde los gastrinomas son múltiples, duodenales y de tamaño pequeño (menos de 5 mm de diámetro), lo que dificulta enormemente su localización. También se puede estar ante una metástasis hepática solitaria sin evidencia de tumor primario. Y en otros casos, tras la resección completa de un gastrinoma, no se llega a normalizar la secreción ácida gástrica por hiperplasia marcada de las células parietales, lo que obliga a un tratamiento de mantenimiento a largo plazo con antisecretores.
El tratamiento antitumoral debe aplicarse con diversas matizaciones según sea gastrinoma solitario, gastrinoma en el contexto de un MEN-I o gastrinoma con enfermedad metastásica.
Gastrinoma solitario
Todo paciente con evidencia de gastrinoma solitario, o sin evidencia del mismo pero habiéndose descartado un MEN-I, debe someterse a laparotomía exploradora28,102. Durante la misma, se pueden confirmar los hallazgos preoperatorios o descubrir gastrinomas no hallados previamente. Para ello, se pueden emplear pruebas diagnósticas intraoperatorias (ecografía y endoscopia intraoperatorias, palpación duodenal y duodenotomía).
Si se identifica un gastrinoma de localización pancreática, se debe proceder a realizar enucleación del mismo si asienta en la cabeza de páncreas. En aquellos casos en que existan varios tumores múltiples en la cabeza, o haya una gran tumoración que dificulte la enucleación, se practicará duodenopancreatectomía cefálica (intervención de Whipple). Si el gastrinoma se halla en el cuerpo o en la cola pancreáticos, se realizará pancreatectomía distal con esplenectomía. Hay que mencionar que hoy día pueden realizarse determinaciones intraoperatorias de gastrina. Su interés radica en que aquellos pacientes que se someten a la laparotomía exploradora pueden beneficiarse de una pancreatectomía distal a pesar de no haber hallado el gastrinoma. La medición de la gastrinemia durante y después de la intervención usando técnicas rápidas de radioinmunoanálisis puede ayudar al cirujano a saber si se ha conseguido la resección de un gastrinoma no visualizado pre e intraoperatoriamente59. Para los gastrinomas de localización duodenal es suficiente de resección simple. En ambas localizaciones, la extirpación tumoral se debe seguir de linfadenectomía regional para estudio de diseminación local de la enfermedad27,101.
Puede ocurrir que, durante la laparotomía para extirpar un gastrinoma solitario, se objetive una o varias metástasis hepáticas. Si sólo hay una lesión hepática, se debe valorar la conveniencia de resección de la misma23,101. En cambio, si se descubren varias lesiones tumorales, se puede practicar vagotomía supraselectiva y cirugía citorreductora del gastrinoma primario para lograr un mejor control de la hipersecreción ácida y una mayor supervivencia. Si durante la laparotomía no se descubre lesión tumoral y el paciente tiene un SZE desde el punto de vista analítico, se considerará la realización de vagotomía supraselectiva por las razones previamente descritas.
Después de la cirugía con intención curativa en caso de gastrinoma solitario, es evidente que se necesita un control posterior para detectar precozmente recidiva tumoral103. Tras la resección de un gastrinoma, se debe producir la normalización de la gastrinemia y del test de secretina en aproximadamente una semana. La gastrinemia persistentemente elevada indicará presencia de masa tumoral residual. El BAO puede tardar semanas, meses o años en normalizarse104 y su medición es importante para ajustar dosis de antisecretor a medio-largo plazo105,106. Aproximadamente, un 40% de los pacientes sometidos a cirugía curativa de un gastrinoma necesitarán terapéutica antisecretora a largo plazo, no habiéndose encontrado correlación entre tratamiento de mantenimiento y cifras preoperatorias de gastrina, de BAO o presentación clínica particular (p. ej., ERGE)106. Se acepta que un paciente al que se le ha sometido a una resección de gastrinoma solitario está curado si las cifras de gastrinemia son persistentemente normales (menos de 150 pg/ml) y, fundamentalmente, si el test de secretina es negativo107,108. Los estudios de imagen no sirven para establecer si un paciente está curado; tan sólo son importantes para detectar recidiva tumoral una vez se haya constatado recidiva analítica. Una gastrinemia normal no excluye la recidiva, debiendo realizarse una prueba de provocación con secretina109`. La reintervención quirúrgica en pacientes con persistencia bioquímica de SZE puede conseguir la remisión bioquímica en aproximadamente el 30% de los pacientes45.
Gastrinoma asociado a MEN-I
El tratamiento etiológico en este tipo de pacientes sólo se llevará a cabo si en los estudios preoperatorios se consigue localizar el gastrinoma. En el SZE asociado a MEN-I, los gastrinomas suelen ser duodenales, múltiples y de tamaño inferior a 5 mm de diámetro. En estos casos, los estudios de imagen pueden no revelar ninguna lesión, pero los estudios invasivos, como la arteriografía selectiva con secretina o la gammagrafía con octreótido, pueden localizar el gastrinoma causante de la enfermedad36. Ante esta situación, está indicada la laparotomía y exploración intraoperatoria minuciosa para detectar con la mayor precisión posible los gastrinomas duodenales26,58. Hay autores que defienden una actitud quirúrgica en este grupo de pacientes pues la resección del gastrinoma con los linfáticos regionales potencialmente afectados evitará la posibilidad de la afectación hepática por la enfermedad tumoral (un 10% de los pacientes con MEN-I y gastrinoma duodenal o pancreático) y posibilitará la consecución de una situación de eugastrinemia que suponga un mejor control de la hipersecreción ácida gástrica29,98.
Para los gastrinomas pancreáticos se sigue la misma pauta que para los gastrinomas no hereditarios. Muchas veces, los tumores pancreáticos son muy pequeños, sin que se localicen. Aquí es válida la realización de una pancreatectomía distal27,98. Si existen varias lesiones tumorales pequeñas en la cabeza pancreática, puede estar indicada la técnica de Whipple, habiendo descartado intraoperatoriamente afectación tumoral hepática. Esto es así ya que los tumores pancreáticos presentan un comportamiento biológico más agresivo que los duodenales. El gesto quirúrgico no sólo se ha de limitar al tumor, sino que se debe realizar disección de los linfáticos regionales, siendo este proceder válido para los gastrinomas pancreáticos y duodenales98. Si preoperatoriamente no se descubre ningún tumor, se realizará tratamiento médico y reevaluación posterior.
Actitud ante la enfermedad metastásica
El tratamiento etiológico en esta situación tiene poca razón de ser. El tratamiento fundamentalmente es sintomático, empleando IBP a dosis que disminuyan el BAO a menos de 10 mEq/h de modo continuado. Si se requiere dosis elevadas de estos fármacos, se puede administrar octreótido como terapia coadyuvante92, y si el estado general del paciente lo permite, realizar vagotomía supraselectiva y cirugía citorreductora tumoral28.
Un problema importante a la hora de iniciar tratamiento quimioterápico es precisamente cuándo empezar a administrarlo. Se ha observado tres patrones diferentes de crecimiento de las metástasis hepáticas del gastrinoma: patrón de no crecimiento, de crecimento lento y de crecimiento rápido110. Si se objetiva crecimiento tumoral en 3 meses y/o hay síntomas por invasión tumoral local (hígado) o enfermedad metastásica en el hueso y el pulmón, se puede ensayar un tratamiento citostático con estreptozocina asociada a doxorrubicina o a 5-fluorouracilo para disminuir la progresión de la enfermedad12,91, si bien este tratamiento no evidencia un claro impacto en la supervivencia. En casos de tumores anaplásicos o progresión tumoral se ha ensayado también la combinación de cisplatino con etopósido91. El papel del interferón * está aún por definir en el control de la progresión de la enfermedad tumoral. La administración en monoterapia de este fármaco ha tenido resultados dispares, en ocasiones con supervivencias en torno a los 20 meses, pero se ha observado que la combinación con octreótido puede prolongar la supervivencia a más de 50 meses, habiéndose observado una estabilización del crecimiento tumoral. Falta todavía por conocer la dosificación y el esquema terapéutico que permita obtener los mejores resultados con esta terapia combinada, pero parece claro que es un tratamiento con grandes posibilidades para el futuro47,91,111-115.
Otra modalidad terapéutica de interés es el trasplante hepático en pacientes con afectación hepática exclusiva. Hay poca experiencia con este tratamiento y no hay por el momento datos suficientes (e incluso contradictorios) sobre la supervivencia. Actualmente, la indicación de trasplante hepático en tumores neuroendocrinos, y por tanto para gastrinomas, se centra en pacientes con enfermedad metastásica limitada exclusivamente a hígado y con mala respuesta al tratamiento adyuvante (quimioterapia o, si hay fracaso, quimioembolización arterial92) después de haber realizado resección tumoral agresiva del tumor primario y sus metástasis (cirugía citorreductora)28,116,117.
Correspondencia: Dr. D. Nicolás Pérez. Servicio de Medicina Digestiva. Hospital Universitario La Fe. Avda. Campanar, 21. 46015 Valencia.