INTRODUCCIÓN Y GENERALIDADES
¿Qué son los trastornos funcionales digestivos?
Los trastornos funcionales digestivos (TFD) son los síndromes de etiología desconocida y patogenia multifactorial que se caracterizan por manifestarse por una combinación variable de síntomas crónicos o recidivantes, referidos al tracto digestivo, vesícula o vías biliares, y se suponen debidos a anomalías de la motilidad digestiva y su coordinación, o bien de la sensibilidad visceral periférica o de su modulación central. En el concepto actual «funcional» se contrapone a «orgánico», es decir los TFD no pueden explicarse por anomalías o lesiones estructurales o bioquímicas concretas.
Su expresión clínica es heterogénea, depende de la parte del tubo digestivo involucrada y además puede modificarse en el tiempo. Con la intención de conseguir la mejor estrategia diagnóstica y terapéutica, ya que a igualdad de tramo afecto las manifestaciones clínicas de los trastornos funcionales y orgánicos son similares, pueden clasificarse en 5 grandes categorías:
1. Esofágicos: globo esofágico, rumiación, enfermedad por reflujo gastroesofágico y dolor torácico funcional.
2. Gastroduodenales: aerofagia y dispepsia funcional.
3. Intestinales: meteorismo, flatulencia, estreñimiento funcional, diarrea funcional, síndrome del intestino irritable (SII) y dolor abdominal crónico funcional.
4. Anorrectales: incontinencia anal, anismo y dolor anorrectal funcional.
5. Biliares: disfunción vesicular y disfunción del esfínter de Oddi.
Su prevalencia es grande; oscila entre el 20 y el 27% en la consulta externa hospitalaria y el 29 y el 48% en la consulta extrahospitalaria pública o privada1. Se ha calculado que en la Unión Europea hay entre 5 y 6 millones de pacientes diagnosticados de TFD2, es decir, entre el 1,5 y el 2% del total de la población.
Los factores psicosociales tienen gran trascendencia en los TFD, sobre todo en el grupo «visible», es decir, los sujetos sintomáticos que se deciden a consultar al médico (el 25-35% del total de la población afectada de TFD), ya que en conjunto tienen mayor prevalencia de neurosis, ansiedad o depresión, que los que no consultan, quienes a su vez son similares a la población control en la frecuencia de estos rasgos. Esta relevancia es doble: a) por una parte ciertos factores psicosociales pueden causar síntomas en estos pacientes o exacerbar los existentes; por ejemplo, el estrés físico puede causar dolor torácico funcional, o el estrés psicológico puede causar diarrea, flatulencia o dolor abdominal en los pacientes con SII, y b) lo contrario también es cierto: tener un TFD causa efectos psicosociales, cuyo tipo, frecuencia e intensidad tienen mucho que ver con la personalidad del sujeto, su situación laboral y social y la calidad del soporte afectivo de su familia, grupo y entorno3. Los TFD no son una manifestación de hipocondriasis, tampoco deben considerarse enfermedades psicosomáticas, ni mucho menos la expresión de trastornos psiquiátricos, por lo que no se deben evidenciar como tales.
Los TFD son las condiciones clínicas más frecuentemente vistas en la práctica gastroenterológica y también comprenden una porción importante de las consultas en atención primaria. Incluso en la mayoría de los afectados que no consultan, estos trastornos se asocian a cierta pérdida del funcionalismo diario, mayor absentismo laboral y una alteración significativa de la calidad de vida relacionada con la salud (CVRS). Lamentablemente, el gran avance en el conocimiento de la fisiopatología de los TFD realizado los últimos 30 años no se ha correspondido con un incremento similar de los recursos terapéuticos, que aún siguen siendo escasos, incompletos, insatisfactorios o controvertidos.
Generalidades acerca de la psicofarmacología en los TFD
Los datos disponibles acerca de la eficacia de los psicofármacos en los TFD son relativamente recientes y además limitados. El uso de psicotropos se sustentaría --en teoría-- sobre una serie de hechos4: a) cerca de la mitad de los pacientes que consultan y son diagnosticados de TFD tienen depresión, ansiedad o un trastorno obsesivo-compulsivo, que responderán a la intervención psicofarmacológica; b) hay datos que apoyan la eficacia de los antidepresivos en el alivio del dolor crónico, y c) hay resultados que señalan la eficacia de los agentes psicotrópicos en los TFD, singularmente en el caso del SII y de ciertos trastornos funcionales esofágicos que cursan con dolor torácico no cardiovascular, sobre todo los antidepresivos y --en menor medida-- los ansiolíticos.
El dolor abdominal crónico es el síntoma más incapacitante en los pacientes con TFD, y aunque la fisiopatología de estos trastornos se conoce de forma incompleta, una hiperalgesia visceral primaria o una hiperpercepción de la sensibilidad visceral (quizá causada por la pérdida de la actividad modulatoria del sistema nervioso central [SNC]), es decir una disminución del umbral para el dolor visceral, parecen estar implicadas en ellos, bien de forma aislada o en combinación con dismotilidad5; ello explicaría de forma congruente que el estrés agudo inicie los síntomas o los empeore, debido a los cambios neurohormonales que induce en el SNC y el sistema nervioso vegetativo digestivo.
Con el empleo de técnicas de imagen funcionales modernas como la tomografía por emisión de positrones (PET) o la resonancia magnética funcional (fRM) se ha visto que la distensión rectal causa algunas diferencias en la activación cerebral entre los sujetos normales y los pacientes con SII; así se ha apreciado con la PET, capaz de mapear las zonas de mayor riego sanguíneo relativo (ocasionado por el incremento de la actividad cerebral), que en los controles la distensión rectal activa la corteza cingulada anterior (región implicada en la inhibición de la sensación dolorosa), cosa que no sucede en los enfermos con intestino irritable6. Al usar la fRM, que localiza los lugares de mayor actividad neuronal5, se ha podido caracterizar de forma más completa los lugares cerebrales activados por la distensión rectal en voluntarios sanos, que son la corteza cingular anterior, la corteza prefrontal dorsolateral, el córtex insular, el gyrus angular y el gyrus supramarginal, el gyrus cingulado posterior y la corteza visual extraestriado. Hay un predominio significativo de activación del hemisferio derecho en las respuestas de la corteza prefrontal y el córtex insular; por el contrario los pacientes con SII muestran alteraciones en el procesado central del dolor rectal, con un fallo de activación de las estructuras cerebrales que lo hacen normalmente en los voluntarios sanos. Ello proporciona un sustrato adicional a la hipótesis de que el SNC desempeña un papel significativo en la fisiopatología del SII, y una nueva base a la prescripción de psicofármacos para el manejo del dolor.
El empleo óptimo de la psicofarmacología requiere el contexto de una relación médico-paciente bien estructurada. Los psicofármacos deben verse como un complemento en el plan de tratamiento global de los TFD. El médico necesita explicar al paciente los motivos de su prescripción, los posibles efectos secundarios y los beneficios esperados4. La respuesta a los psicofármacos en los TFD es muy individualizada, es decir específica para cada paciente y hasta cierto punto impredecible, tanto en sus efectos beneficiosos como en la posibilidad de eventos adversos a los medicamentos (EAM).
¿Qué son y cómo se usan los fármacos antidepresivos en los TFD?
Los primeros ATD aparecieron en la década de los años cincuenta del siglo xx, al comprobarse que en los pacientes con tuberculosis tratados con isoniazida y que tenían
manifestaciones depresivas, mejoraban de ellas e incrementaban su bienestar general. Los investigadores encontraron que la isoniazida inhibía una enzima, la monoaminooxidasa, involucrada en el metabolismo de las catecolaminas; ello condujo al desarrollo de fármacos inhibidores de la monoaminooxidasa (IMAO), que mostraron su eficacia en el tratamiento de la depresión. Los desarrollos posteriores a partir de los años sesenta (tricíclicos) o de los ochenta y noventa (inhibidores selectivos de la recaptación de la serotonina [ISRS], nuevos fármacos IRS/IRNA, etc.) buscaron reducir los EAM que los IMAO tenían.
Los antidepresivos constituyen el tratamiento de elección en los trastornos depresivos por su eficacia, relativo margen de seguridad (superior en los más modernos), escasas contraindicaciones y reversibilidad de los efectos adversos al suprimir su administración7. Los antidepresivos, sobre todo los tricíclicos, tienen también otras indicaciones como bulimia nerviosa, eyaculación precoz, enuresis nocturna, fobia social, trastornos obsesivos, trastorno de pánico, déficit de atención con o sin hiperactividad y profilaxis y tratamiento del dolor crónico, como es el caso de la cefalalgia, la migraña, la fibromialgia, la causalgia, la neuralgia postherpética y otros dolores somáticos; desde hace más de 20 años también se han venido empleando en la terapia de los TFD, singularmente el dolor torácico funcional no coronario y el dolor abdominal y la diarrea del SII.
Una revisión sistemática de 61 ensayos controlados aleatorizados (20 en atención primaria y 41 en especializada) ha concluido que la terapia conductual y la terapia cognitiva son efectivas en el dolor dorsal y lumbar crónicos y en el síndrome de fatiga crónica (sobre todo en el ámbito de la atención especializada), mientras que los ATD (particularmente los tricíclicos y la mianserina) resultan efectivos en el SII (en 10 de 12 estudios) pero no en la fatiga crónica, en ambos escenarios, la atención primaria y la especializada8.
La utilidad de los antidepresivos en el dolor crónico sugiere un efecto «neuromodulador» que parece independiente de su efecto sobre el humor depresivo y que se alcanza con dosis de estos fármacos considerablemente menores que las que se emplean habitualmente en el tratamiento de los estados depresivos. Además, el efecto analgésico se alcanza en menos días (1-8 semanas) que el efecto antidepresivo (8-24 semanas). Aunque los antidepresivos tienen efecto anticolinérgico y modulan la motilidad digestiva, los efectos analgésicos viscerales parecen independientes de esta acción. De hecho se ha demostrado en el animal de experimentación que la antinocicepción inducida por amitriptilina e imipramina es mediada por adrenorreceptores a2A, a dosis que no causan alteración de la conducta o el comportamiento de los animales9; éste es exactamente el mecanismo de acción como analgésico de la clonidina.
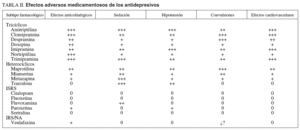
Hay 3 grandes grupos de antidepresivos (tabla I)7, aunque en el tratamiento de los TFD se consideran sólo los 2 primeros. La elección de un antidepresivo para un enfermo concreto depende de los síntomas digestivos del paciente, del cuadro clínico global y de los posibles efectos secundarios esperados. No todos los antidepresivos, aun dentro del mismo subtipo, manifiestan los mismos EAM, por lo que puede ser beneficioso cambiarlo a otro dentro de una misma familia, o incluso a otra subclase, siempre que existan datos que permitan suponer que son efectivos para el resultado que se busca.
A pesar de que se ha demostrado ampliamente que los antidepresivos tricíclicos son eficaces en el tratamiento del dolor visceral funcional crónico, estos fármacos no han sido plenamente aceptados por los pacientes ni por los propios médicos10, lo que limita mucho su uso clínico. Por los primeros porque temen ser estigmatizados como enfermos mentales; por los segundos por desconocimiento farmacológico, y adscriben los antidepresivos al tratamiento de la depresión, sin apreciar sus efectos analgésicos (somáticos y viscerales) y del aumento de bienestar y la CVRS, que conocemos que tienen desde hace 40 años. En general los ISRS, que tienen menos EAM, se han evaluado menos en este campo y parecen tener una eficacia inferior.
Antes de comenzar el tratamiento con antidepresivos es necesario realizar una historia clínica y un examen físico completo, con las pruebas de laboratorio y complementarias pertinentes para descartar glaucoma, ortostatismo, hepatopatía crónica y prostatismo (sobre todo si se van a administrar tricíclicos). En los pacientes de más de 50 años debería hacerse un electrocardiograma. La elección del antidepresivo dependerá de la gravedad de la depresión o de la intensidad y cronicidad del dolor funcional, de los síntomas acompañantes (ansiedad, inhibición, insomnio) y, sobre todo, de los EAM del fármaco, mayores en general en los tricíclicos más antiguos (tabla II). Como normas básicas de aplicación práctica se deben conocer las que se indican en la tabla III.
Antidepresivos en el dolor torácico de probable origen esofágico
El tratamiento del dolor torácico no coronario, de probable origen esofágico (DTPOE) y que no responde a antisecreción potente no se ha establecido bien, ya que los mecanismos causantes del dolor son poco conocidos y pueden diferir en el mismo paciente en episodios distintos, por lo que es además difícil11. Aunque lo ortodoxo sería dirigir la terapia en función de los resultados de las pruebas complementarias que se soliciten, las pruebas terapéuticas empíricas son perfectamente razonables, comenzando por el uso de doble dosis diaria de ibuprofeno (IBP) durante un período apropiado. Los efectos de los nitratos y bloqueadores de los canales del calcio no se han probado en ensayos clínicos aleatorizados12.
Respecto del empleo de psicotropos, los mejor estudiados son los antidepresivos, cuyo efecto terapéutico es independiente de la modulación de la ansiedad o depresión que pueden ir asociadas. Los beneficios potenciales incluyen un efecto analgésico directo y una mejoría de la calidad del descanso nocturno. Peghini et al13 demostraron que imipramina a dosis ascendentes de 25 a 75 mg/día durante 12 días aumentó el umbral de dolor a la distensión esofágica con balón intraluminal en un grupo de 15 voluntarios sanos, todos del sexo masculino; en el estudio no se apreciaron cambios concurrentes del tono esofágico, por lo que los autores concluyeron que imipramina tenía un efecto analgésico visceral.
Clouse et al14 hallaron que trazodona a dosis bajas (100-150 mg/día) producía una mejoría global de los síntomas esofágicos en pacientes con trastorno motor esofágico inespecífico, sin que hubiera cambios en el patrón manométrico. De forma similar, Cannon et al15 encontraron que en un ensayo con 60 pacientes consecutivos con dolor torácico y coronariografía normal, el 41% de los cuales tenían dismotilidad esofágica y el 63% uno o más trastornos psiquiátricos, imipramina a dosis de 50 mg/noche durante 3 semanas fue superior a clonidina y placebo en el tratamiento del dolor torácico funcional no cardiovascular, y conseguía una reducción promedio de los episodios de dolor torácico del 52%, sin que hubiera cambios en el perfil manométrico esofágico ni psiquiátrico de los pacientes.
A la pregunta de si el alivio sintomático del DTPOE conseguido con antidepresivos tricíclicos se mantiene en el tiempo han contestado Prakash y Clouse16. Un grupo de 21 pacientes con dolor torácico funcional, coronariografía normal y ausencia de respuesta a antisecretores potentes o cirugía antirreflujo (5 de los 21) se siguieron un promedio de 2,7 años (rango, 0,8-8,6 años). El 81% (17/21) mejoró durante el tratamiento inicial con amitriptilina, imipramina, nortriptilina o desipramina, aunque 3 (14%) de ellos requirieron cambiar la medicación por EAM. A lo largo del tiempo de evolución el 71% de los enfermos se mantuvo asintomático, y además el tratamiento fue bien tolerado; en el 29% restante los EAM obligaron a suspender el tratamiento con ATD.
Antidepresivos en la dispepsia funcional
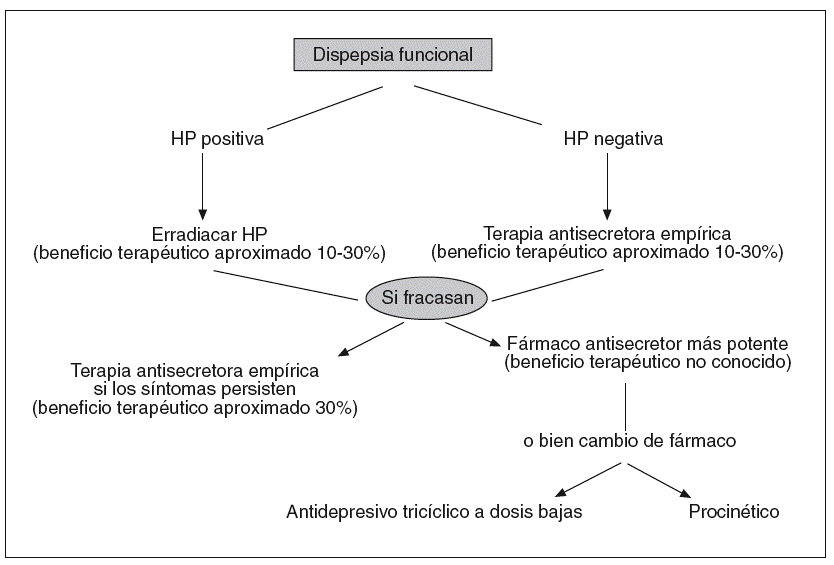
El amplio rango de medidas terapéuticas prescritas en la DF refleja la incertidumbre de su patogenia y la ausencia de un único tratamiento satisfactorio, incluso aunque la DF se categorice previamente en DF de tipo ulceroso (teóricamente irían mejor los antisecretores) o en DF de tipo dismotilidad (en teoría estarían indicados agentes procinéticos); además, todos los estudios han señalado una respuesta elevada a placebo (20-60%), aunque es cierto que apenas dura escasas semanas.
Los antidepresivos se han ensayado en la DF; la asociación entre las alteraciones psicosociales, psicológicas y psiquiátricas en los dispépticos funcionales como grupo ha propiciado el ensayo de psicoterapia psicodinámica o terapia cognitiva, y al mismo tiempo el tratamiento con antidepresivos en estos pacientes17. La mianserina se ha probado en un amplio grupo de pacientes con TFD, incluidos dispépticos funcionales, y resultó superior al placebo18. La amitriptilina a dosis bajas (50 mg/noche, durante 4 semanas) fue capaz de mejorar los síntomas dispépticos funcionales, al tiempo que reducía la hipersensibilidad visceral y mejoraba la calidad del sueño y, por tanto, el descanso nocturno19, pero el grupo estudiado incluía sólo a 7 pacientes, 5 (71%) de los cuales manifestaron hipersensibilidad a la distensión gástrica con balón.
Una revisión sistemática más reciente20, que abarca todos los TFD, ha concluido que el tratamiento de la DF con antidepresivos es efectivo, aunque la mayoría de los estudios analizados adolece de ser de baja calidad metodológica; por ejemplo, en este metaanálisis sólo 3 trabajos de cierta calidad en relación con la DF se identificaron, en contraste con 7 referentes al SII, por lo que la afirmación que se hace de que el número necesario de pacientes a tratar con antidepresivos en los TFD es de 3,4 pacientes, debería referirse fundamentalmente al SII. En algunos protocolos y guías clínicas21,22 se indica que en los pacientes con DF y clínica de dolor hemiabdominal superior predominante, en los que hayan fallado los IBP, podrían ser tratados con antidepresivos tricíclicos o heterocíclicos a dosis bajas, aunque los datos que sostienen este enfoque son incompletos o escasos. Además, una revisión muy reciente y muy razonada23 con 26 referencias bibliográficas (5 de ellos metaanálisis) concluye: «los datos disponibles no permiten recomendar el uso de fármacos antidepresivos en pacientes dispépticos».
En lo que sí parecen estar de acuerdo la mayoría de los autores4,21 es que, en el momento presente, no hay resultados que sugieran ningún beneficio sintomático en los DF con el uso de antidepresivos tipo ISRS, en ausencia de trastornos asociados a la dispepsia en los que el empleo de estos medicamentos esté indicado (trastorno de pánico, trastorno obsesivo-compulsivo, depresión, etc.), de manera similar a lo que sucede con otras circunstancias en las que hay dolor crónico, en las que se prefieren antidepresivos tricíclicos o los más modernos inhibidores de la recaptación de la serotonina y noradrenalina, como venlafaxina24.
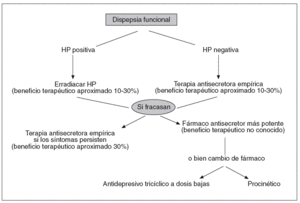
Un posible algoritmo de actuación en referencia a las opciones terapéuticas en la DF se aprecia en la figura 1, basada en el trabajo de Talley22.
Fig. 1. Opciones de tratamiento en la dispepsia funcional.
Antidepresivos en el síndrome del intestino irritable
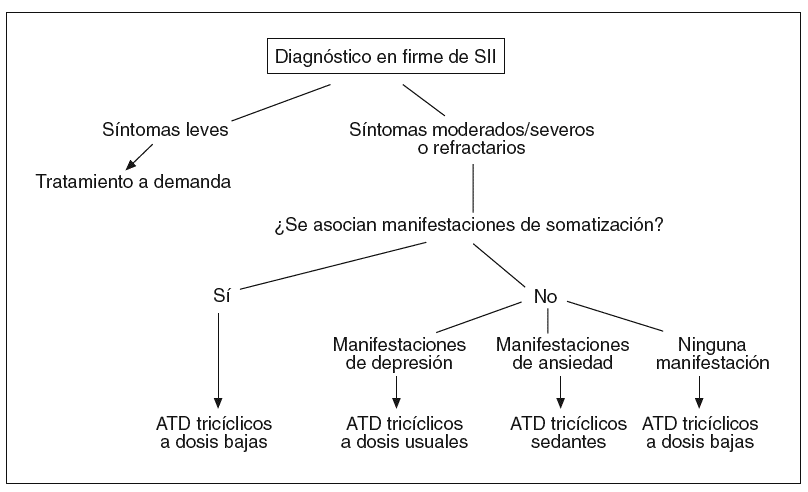
Los ATD se están utilizando en el tratamiento del SII desde hace más de 30 años, y hay quienes los consideran en la actualidad los fármacos más efectivos en el tratamiento del SII25. Se han publicado numerosos estudios acerca de su eficacia, tanto con dosis bajas (50 mg/día) como altas (150 mg/día) de ATD tricíclicos, la mejor respuesta la producen las dosis nocturnas, sobre todo en los casos en que el SII cursa con predominio de diarrea. También hay evidencias de que los ATD tienen efectos sinérgicos con el tratamiento psicoterapéutico para enfermedades médicas o psiquiátricas: pueden aumentar la motivación para el tratamiento psicológico, y éste mejorar el cumplimiento de la medicación26. Los ATD se administran de forma continua, no «a demanda» y en general se necesitan de 2 a 4 semanas para apreciar mejoría sintomática; si son eficaces nunca se indica retirarlos antes de los 6 meses.
Greenbaum et al27 estudiaron a un grupo de pacientes con SII, tanto del tipo predominio de diarrea como del estreñimiento, sin que ninguno de ellos tuviera un trastorno psiquiátrico previamente diagnosticado ni evidente, y los trataron bien con desipramina o atropina en comparación a placebo, para saber si los efectos analgésicos se debían a sus propiedades anticolinérgicas. Evidenciaron que la desipramina fue superior a la atropina en ambos subgrupos de pacientes con SII; además de mejorar sus síntomas digestivos los pacientes tenían sensación de mayor bienestar general. Este estudio demostró 2 hechos importantes: a) los ATD tricíclicos son útiles por sí mismos, no meramente por su efecto anticolinérgico, y b) la efectividad de los ATD en el tratamiento del SII fue independiente de la presencia de un trastorno piquiátrico previo o actual.
Un reciente metaanálisis de 11 estudios doble ciego aleatorizados20, 7 de los cuales se referían a SII, ha concluido que los ATD son efectivos en el tratamiento de los síntomas del SII, singularmente el dolor abdominal, en cerca de un tercio de los enfermos. Otro estudio, que consistió en un análisis retrospectivo de 5 años en 138 pacientes con SII vistos en una clínica gastroenterológica, mostró una mejoría general en el 89% de los casos y una remisión de los síntomas en el 61%28; los ATD utilizados fueron amitriptilina, doxepina, amoxapina, trazodona e imipramina. El 81% de los enfermos con clínica de dolor predominante mejoraron, así como el 60% de los que manifestaron predominio de la diarrea y el 50% de los estreñidos.
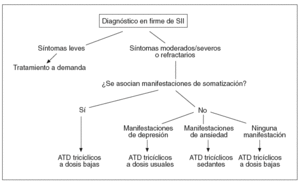
Como señala Klein29 en una extensa revisión de los ensayos controlados aleatorizados acerca del tratamiento del SII, realizados entre 1966 y 1988, ninguno de los estudios analizados produjo resultados de significación estadística como para sugerir que alguno de los fármacos testados fuera efectivo en el SII, principalmente por defectos en el diseño (sobre todo en la definición de criterios de SII y el período corto de tratamiento, 4-8 semanas) y en el análisis estadístico de los estudios publicados, sin olvidar que el efecto placebo en estos casos puede llegar al 40-70% los primeros 2-3 meses. Recientemente las sustanciales mejoras en el diseño de los ensayos ha proporcionado evidencia fiable para apoyar el empleo de miorrelajantes no sistémicos o ATD tricíclicos en el SII con predominio de dolor abdominal30; globalmente la odds ratio (OR) para la mejoría con tratamiento antidepresivo en el SII es de 4,2, y el número necesario de pacientes a tratar para mejorar los síntomas de 1 paciente es de 3,231. Los ATD tricíclicos se usan en el momento actual con frecuencia para tratar a los pacientes afectados de SII, en particular los que presentan síntomas más intensos o refractarios a los agentes miorrelajantes o los que manifiestan trastorno del funcionalismo diario, depresión o se asocian con trastorno pánico32. Esta estrategia se refleja en la figura 2, basada en la puesta al día de Clouse33.
Fig. 2. Antidepresivos en el tratamiento del síndrome de intestino irritable (SII). ATD: antidepresivos
Los ATD que son ISRS se han evaluado en pocos ensayos en el tratamiento del SII, y en muchos sólo se han publicado casos en forma de resumen34 aunque es de esperar que su efectividad sea inferior a la de los tricíclicos, como se ha mostrado en otros procesos que causan dolor crónico35. Recientemente Creed et al36 han demostrado que la paroxetina a dosis de 20 mg/día mejora la CVRS, sobre todo en lo referente a sus aspectos físicos, en pacientes con SII. Algunos autores señalan que los ISRS serían preferibles en 3 circunstancias; a) cuando haya SII con predominio de estreñimiento; b) cuando se desee usar fármacos con EAM reducidos, sobre todo menos efectos anticolinérgicos, sedantes, convulsionantes e hipotensores, o haya patología cardiovascular, y c) en pacientes con un trastorno asociado del tipo de ansiedad o fobia37.
Antidepresivos en el dolor abdominal crónico funcional o idiopático
El síndrome de dolor abdominal crónico funcional (DACF) se caracteriza por al menos 6 meses consecutivos de dolor abdominal continuo o casi continuo, no fingido ni malinterpretado y no asociado a otros episodios fisiológicos; es decir, no se modifica por la ingesta ni las reglas y no se alivia con la defecación o ventoseo, en lo que se distingue claramente del SII4. Su tratamiento es muy difícil.
Al igual que con otros tipos de dolor abdominal crónico los ATD se han indicado en su tratamiento, en particular si el paciente aqueja algún tipo de disfunción diaria (in-
capacidad para trabajar o mantener las actividades habituales personales y sociales), o hay manifestaciones «vegetativas» de depresión: hiporexia, adelgazamiento, insomnio, descenso de la sensación de energía vital, disminución de la libido, etc.; también sirven como «analgésicos centrales», ya que aumentan el umbral de percepción visceral para el dolor abdominal u otros síntomas gastrointestinales.
Los fármacos más estudiados han sido los ATD tricíclicos38; la elección entre uno u otro dependerá de sus EAM, por ejemplo, la nortriptilina, la mianserina o la doxepina serán de elección en casos de pacientes con afección cardiovascular coexistente o en ancianos, pero la nortriptilina tiene más efectos anticolinérgicos que los otros dos y deberá evitarse si hay glaucoma o prostatismo, además de exacerbar el estreñimiento si lo hay.
La elección de un ATD en un paciente concreto depende de sus EAM, mayores con los tricíclicos, aunque no ausentes en los más modernos. La paroxetina puede causar estreñimiento y es el ISRS que tiene mayor afinidad por el sistema de los citocromos P450, lo que se tendrá en cuenta en ancianos y polimedicados (macrólidos, omeprazol, dicumarínicos, antiarrítmicos, benzodiazepinas, anticonvulsivantes). La venlafaxina, de la que se tiene menos experiencia, con cierta frecuencia causa náuseas, malestar epigástrico y abdominal.
En este síndrome el ATD debería mantenerse durante 6-12 meses, ya que el dolor abdominal crónico causa siempre alguna disfunción en el funcionalismo diario y cierto grado de depresión; con los ATD tricíclicos siempre se comienza con dosis de 25 mg/día, y se va aumentando, y no es excepcional que se acabe proporcionando dosis plenas (150 mg/día). Hay autores que han señalado que en este síndrome es clara la sinergia entre la administración de ATD y la psicoterapia.