La pancreatitis es una entidad frecuente y de etiología variada, que puede presentar diversas complicaciones. Presentamos el caso de una complicación no comunicada previamente: trombosis de la vena porta (TVP) asociada a necrosis de los segmentos II/III del hígado.
Varón de76 años, acude al servicio de urgencias por presentar dolor abdominal durante 48h acompañado de náuseas, coluria y acolia. Antecedentes: hipertensión arterial y espondilitis anquilosante HLA-B27, negaba enolismo. Exploración: T: 36,4°C; TA: 135/85mmHg: FC: 129lpm; ictericia conjuntival y diaforesis; dolor abdominal en epigastrio y ambos hipocondrios con el signo de Murphy positivo. Analítica inicial: leucocitos: 18.000/μl (92% neutrófilos); hemoglobina 16,6g/dl; amilasa sérica 3.549U/l; ALT: 259U/l; AST: 326U/l; fosfatasa alcalina: 182U/l; bilirrubina total: 9,8mg/dl (directa: 7,2mg/dl); proteína C reactiva: 53,6mg/dl y lactato plasmático: 2,3mg/dl.
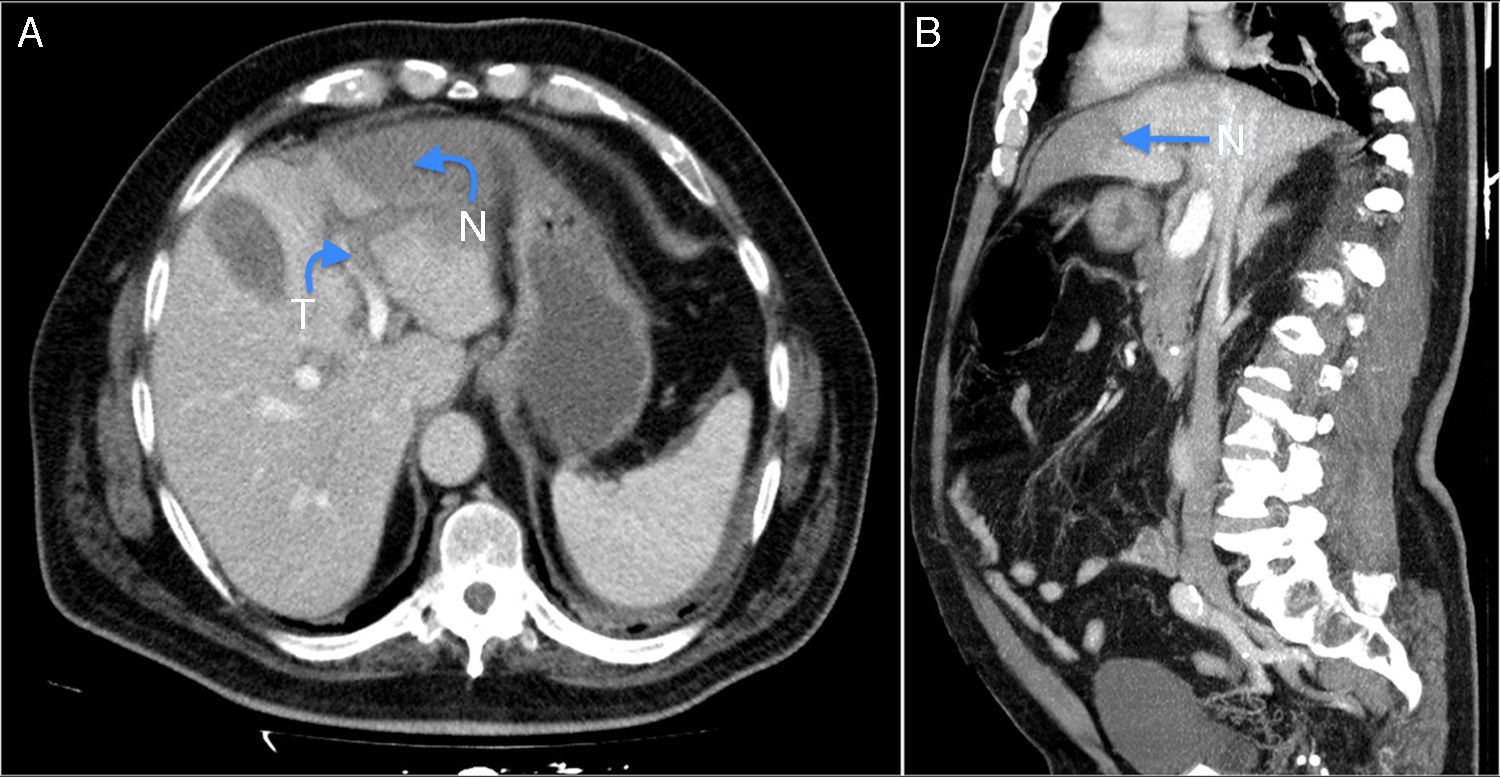
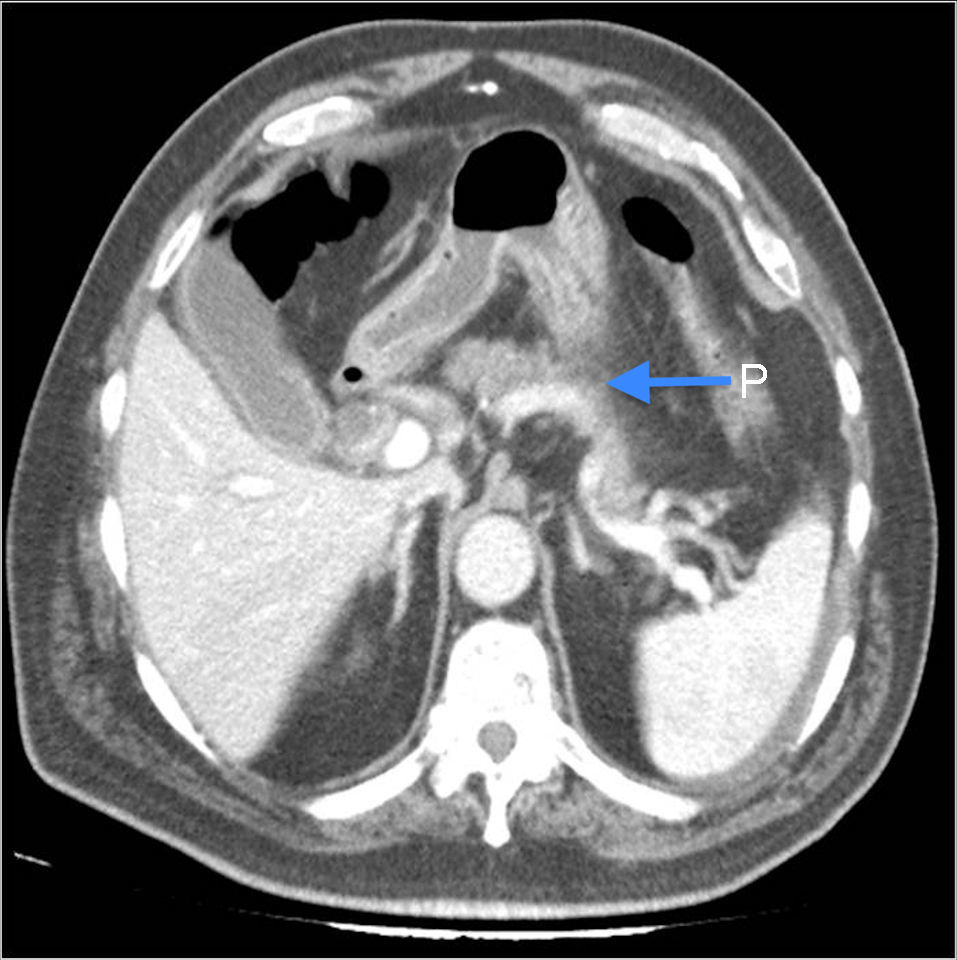
En la ecografía se objetivó barro biliar y la pared vesicular de 4mm de espesor, se completó el estudio con una tomografía computarizada (TC), y se observaron signos de trombosis portal en la rama izquierda, con infarto hepático en la región lateral (fig. 1); discreta cantidad de ascitis perihepática y perivesicular; dilatación del colédoco (13mm) y edema pancreático (fig. 2).
Se inició tratamiento con heparina sódica y antibioterapia empírica (Imipenem®). A las 48h presentó fiebre, hipotensión, leucocitosis y aumento de la PCR, en una nueva TC se apreció aumento de líquido libre intraabdominal, asociado a empeoramiento clínico e inestabilidad hemodinámica, a pesar del tratamiento intensivo, por lo que se decidió tratamiento quirúrgico urgente, evidenciando, coleperitoneo de 2,5l, necrosis de los segmentos II/III hepáticos; perforación canalicular en la superficie hepática con salida de bilis. Se realizó seccionectomía lateral izquierda, colecistectomía y exploración de vía biliar que evidenció barro biliar en el colédoco, efectuando cierre de la coledocotomía sobre tubo T de Kehr. El cultivo de líquido peritoneal fue estéril. En el estudio histológico se observó extensa necrosis parenquimatosa hepática. En el postoperatorio se observó mejoría tanto clínica como analítica, con normalización de parámetros analíticos.
Durante su ingreso hospitalario presentó neumonía, insuficiencia renal y cardíaca, siendo dado de alta a los 95 días de la intervención. Se descartaron causas sistémicas que pudieran causar la trombosis. El paciente falleció en su domicilio al año de forma súbita (no se practicó autopsia), y seguía en tratamiento con acenocumarol.
La TVP parcial o completa, es una complicación relativamente frecuente en pacientes con cirrosis hepática, pero que también puede ocurrir en ausencia de enfermedad hepática subyacente1. La TVP no asociada a enfermedades hepáticas puede deberse a factores locales (intervenciones quirúrgicas, pancreatitis, tumor en páncreas)2; o sistémicos (alteraciones de la coagulación, trastornos mieloproliferativos y condiciones protrombóticas como la mutación del factor V Leiden-deficiencia de la proteína C)1,2. La prevalencia de la TVP en la pancreatitis aguda es del 8%3.
La etiología de la TVP en la pancreatitis aguda es multifactorial: interacción entre las vías de coagulación e inflamatorias, aumento de las citocinas proinflamatorias (TNF, IL-1 e IL-6), que a su vez regulan el incremento de la formación de trombina, y disminuyen los mecanismos antitromboticos4, e infiltración de neutrófilos y macrófagos por contigüidad desde el páncreas a la vena porta.
La TVP puede ser aguda o crónica, y depende del desarrollo y la extensión de una circulación colateral. La TVP aguda se caracteriza por una congestión intestinal, puede evolucionar a isquemia, que ocasiona dolor o distensión abdominal, diarrea, sangrado, náuseas, vómitos, anorexia, fiebre, acidosis láctica, esplenomegalia y sepsis. La TVP crónica puede ser casi asintomática por el previo desarrollo de circulación colateral mediante várices esofágicas, presentándose como episodio de hemorragia digestiva entre el 20-40% de los casos1. Los mejores resultados diagnósticos de la TVP se obtiene con la ecografía Doppler (sensibilidad del 81% y especificidad del 93%) y la angio-TC o angio-RM, que permiten ver la extensión y las características de la TVP (sensibilidad del 96% y especificidad cercana al 100%)1. El mejor método para diagnosticar el infarto hepático es la RM con contraste de gadoxetato disódico, que observa la extensión del infarto, la hemodinámica hepática y la función hepatocelular, distinguiendo entre áreas de infarto y perfusión disminuida4,5.
Las complicaciones hepáticas asociadas a pancreatitis aguda se han descrito en pocas ocasiones, en la literatura6. Hemos realizado una revisión de la literatura (PubMed) sin límites, actualizada el 25-10-2015 con la estrategia de búsqueda: (Pancreatitis) AND (Portal Thrombosis) AND (Hepatic Necrosis), y resultaron 11 artículos. Tras su lectura, encontramos un caso de infarto hepático asociado a trombosis portal en un paciente con pancreatitis crónica y cirrosis hepática, que falleció por insuficiencia hepática4. También se describen: un caso de necrosis hepática sin trombosis portal en paciente con pancreatitis crónica tras la colocación de una prótesis pancreática7, y otro caso de necrosis hepática y trombosis portal en un paciente con cirrosis hepática tras escleroterapia de varices esofágicas8. Una búsqueda menos restringida (Pancreatitis) AND (Portal Thrombosis), encontró 260 publicaciones de trombosis venosa (esplénica, portal y vena mesentérica) asociada a pancreatitis aguda, incluyendo un metaanálisis publicado este año, con una base inicial de 947 estudios publicados, pero en ninguno de ellos se asoció a necrosis hepática3.
No hay estudios aleatorizados del tratamiento de la TVP aguda, pero la recomendación más admitida es la anticoagulación. La tasa de recanalización es del 70% si se inicia la anticoagulación en la primera semana del diagnóstico, mientras que es del 25% cuando se inicia posteriormente1. Debe mantenerse durante al menos 2-4 semanas, y sustituirla posteriormente por anticoagulantes orales, que se aconseja sean mantenidos durante un año. Otras modalidades de tratamiento como la administración de fármacos trombolíticos (por vía sistémica o local) solo deben adoptarse en caso de resolución ausente o parcial de la TVP9. Sin embargo, no existe experiencia sobre la actitud a tomar en pacientes como el nuestro, en los que la causa (pancreatitis) ha desaparecido y, además, se ha practicado la resección hepática y de la porta, incluyendo el trombo. No sabemos si es necesaria la anticoagulación, y de ser así, cuánto tiempo sería aconsejable mantenerla. Respecto el tratamiento y pronóstico de infarto hepático depende de la extensión de la lesión; los infartos parciales deben ser tratados de forma conservadora, mientras que los infartos lobares o complicados requieren resección hepática adaptada a la localización10.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.