El American College of Cardiology (ACC) y la American Heart Association (AHA) han publicado recientemente la guía para la prevención, detección, evaluación y tratamiento de la hipertensión arterial (HTA) en adultos. El punto más controvertido es el umbral diagnóstico de 130/80mmHg, lo cual conlleva diagnosticar HTA en un gran número de personas previamente consideradas no hipertensas. La presión arterial (PA) se clasifica como normal (sistólica < 120 y diastólica 80mmHg), elevada (120-129 y <80mmHg), grado 1 (130-139 o 80-89mmHg) y grado 2 (≥140 o ≥90mmHg). Se recomienda la medida de PA fuera de la consulta para confirmar el diagnóstico de HTA o para aumentar el tratamiento. En la toma de decisiones sería determinante el riesgo cardiovascular (RCV), ya que precisarían tratamiento farmacológico personas con HTA grado 1 con riesgo a 10 años de enfermedad cardiovascular aterosclerótica ≥10% y aquellas con enfermedad cardiovascular establecida, enfermedad renal crónica y diabetes, siendo el resto susceptibles de medidas no farmacológicas hasta umbrales de 140/90mmHg. Dichas recomendaciones permitirían a los sujetos con HTA grado 1 y alto RCV beneficiarse de terapias farmacológicas y podrían mejorar las intervenciones no farmacológicas en todos los sujetos. Sin embargo, habría que ser cauteloso ya que sin poder garantizar una toma correcta de PA, ni el cálculo sistemático del RCV, la aplicación de dichos criterios podría sobrestimar el diagnóstico de HTA y suponer un sobretratamiento innecesario. Las guías son recomendaciones, no imposiciones, y el abordaje y manejo de la PA debe ser individualizado, basado en decisiones clínicas, preferencias de los pacientes y en un balance adecuado del beneficio y riesgo al establecer los diferentes objetivos de PA.
The American College of Cardiology (ACC) and the American Heart Association (AHA) have recently published their guidelines for the prevention, detection, evaluation, and management of hypertension in adults. The most controversial issue is the classification threshold at 130/80mmHg, which will allow a large number of patients to be diagnosed as hypertensive who were previously considered normotensive. Blood pressure (BP) is considered normal (<120mmHg systolic and <80mmHg diastolic), elevated (120-129 and <80mmHg), stage 1 (130-139 or 80-89mmHg), and stage 2 (≥140 or ≥90mmHg). Out-of-office BP measurements are recommended to confirm the diagnosis of hypertension and for titration of BP-lowering medication. In management, cardiovascular risk would be determinant since those with grade 1 hypertension and an estimated 10-year risk of atherosclerotic cardiovascular disease ≥10%, and those with cardiovascular disease, chronic kidney disease and/or diabetes will require pharmacological treatment, the rest being susceptible to non-pharmacological treatment up to the 140/90mmHg threshold. These recommendations would allow patients with level 1 hypertension and high atherosclerotic cardiovascular disease to benefit from pharmacological therapies and all patients could also benefit from improved non-pharmacological therapies. However, this approach should be cautious because inadequate BP measurement and/or lack of systematic atherosclerotic cardiovascular disease calculation could lead to overestimation in diagnosing hypertension and to overtreatment. Guidelines are recommendations, not impositions, and the management of hypertension should be individualized, based on clinical decisions, preferences of the patients, and an adequate balance between benefits and risks.
La presión arterial (PA) elevada es el principal factor de riesgo de enfermedad global1. La PA es una variable con distribución aproximadamente normal en la población mientras que la relación entre la PA y el desarrollo de enfermedad cardiovascular (ECV) es continua, constante y lineal a partir de cifras2 > 115/75mmHg. En España, el 33% de las personas adultas tienen hipertensión arterial (HTA), con unos grados de conocimiento (60%) y control global (25%) muy bajos3,4. Dada la relación continua de la PA con la mortalidad por ECV, los umbrales para el diagnóstico de HTA y para los objetivos de control son arbitrarios y se basan en que los beneficios de tratar sean superiores a los de no tratar. Los objetivos de control han sido objeto de controversia debido a la variación de la evidencia disponible y a posicionamientos dispares de las diferentes guías de práctica clínica5,6. Evidencias recientes apuntan a unos objetivos terapéuticos más bajos de PA, especialmente en sujetos con alto riesgo cardiovascular (RCV)7-10.
El presente documento tiene como objetivo detallar los cambios y novedades propuestos en la reciente guía del American College of Cardiology y de la American Heart Association (ACC/AHA 2017)11 con respecto a las indicaciones previas del Joint National Committee (JNC 7) de 200312. Además, se discuten los aspectos más controvertidos, las posibles limitaciones y la aplicabilidad según la práctica clínica en España.
Metodología y niveles de evidenciaLa guía ACC/AHA 2017 fue promovida por el ACC y la AHA en colaboración con el National Heart, Lung, and Blood Institute y 9 sociedades científicas más. La metodología utilizada está detallada en el documento y se emiten la clase de recomendación (CR) y el nivel de evidencia (NE) de forma sistemática. La CR incluye 3 grados (i, iia y iib), que expresan la relación beneficio/perjuicio, y una recomendación negativa de no hacer (iii). El NE se establece en 3grados: A, B (con 2subgrupos según los estudios sean aleatorizados [R] o no [NR]) y C (con 2subgrupos según sean datos limitados (LD) u opinión de expertos (EO).
El presente documento de la Sociedad Española de Hipertensión-Liga Española para la Lucha contra la HTA (SEH-LELHA) se elaboró por un comité de redacción que resumió los distintos capítulos de la guía ACC/AHA 2017 en un primer manuscrito. Posteriormente, el manuscrito fue sometido a la revisión de un comité de expertos de dicha sociedad. La CR y el NE se expresan con la forma «se recomienda» para la recomendación de nivel I (la mayoría de los pacientes deberían recibir la acción recomendada) y se exponen entre paréntesis.
Hipertensión arterial y riesgo cardiovascularEl aumento progresivo y continuado de la PA sistólica (PAS) y PA diastólica (PAD) desde niveles óptimos (115/75mmHg) se relaciona con la incidencia de ECV. Esta relación se observa en todos los tramos de edad, incluso más allá de los 80 años, si bien los riesgos relativos son mayores en edades más jóvenes2,13. El riesgo de mortalidad por ECV ocasionado por el aumento de la PA se duplica por cada incremento de 20mmHg de la PAS o de 10mmHg de la PAD2. Aunque se han observado relaciones de diferentes componentes de la PA (PAS, PAD, presión del pulso, PA media) con la ECV, se ha optado por mantener definiciones y objetivos basados en la PAS y PAD debido a la evidencia de estos parámetros en estudios observacionales y ensayos clínicos y en su aplicabilidad para la práctica clínica14-16.
La guía ACC/AHA 2017 recomienda realizar despistaje y manejo de otros factores de RCV modificables en pacientes con HTA: tabaquismo activo y pasivo, diabetes, dislipidemia, sobrepeso y obesidad, inactividad física y dieta no saludable (CR I; NE B-NR). La interrelación entre la HTA y otros factores de RCV como causa de ECV está claramente demostrada17.
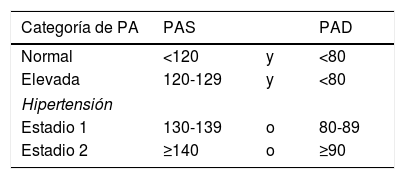
Clasificación de la hipertensión arterialLa PA se clasifica en 4 niveles con base en las cifras promedio de PA clínica: PA normal (PAS <120 y PAD <80mmHg), PA elevada (PAS 120-129 y PAD <80mmHg), HTA grado 1 (PAS 130-139 o PAD 80-89mmHg) y HTA grado 2 (PAS ≥ 140 o PAD ≥ 90mmHg). A esta nueva definición de HTA se le otorga una CR I y un NE B-NR. La nueva clasificación se muestra en la tabla 1. La prevalencia de HTA en adultos estadounidenses es significativamente mayor cuando se usa la definición de la presente guía frente a la definición del JNC 7 (46 frente a 32%) lo que supone un incremento del 14%,que se produce fundamentalmente a expensas de personas más jóvenes18. En este último análisis se estima que la mayoría de los casos de nuevo diagnóstico serían subsidiarios de tratamiento no farmacológico con cambios de estilos de vida y que entre un 10 y un 15% de los casos de nuevo diagnóstico necesitarían tratamiento farmacológico18.
Categorías de presión arterial en adultosa
| Categoría de PA | PAS | PAD | |
|---|---|---|---|
| Normal | <120 | y | <80 |
| Elevada | 120-129 | y | <80 |
| Hipertensión | |||
| Estadio 1 | 130-139 | o | 80-89 |
| Estadio 2 | ≥140 | o | ≥90 |
PA en mmHg.
PA: presión arterial; PAD, presión arterial diastólica; PAS: presión arterial sistólica.
La guía ACC/AHA 2017 recuerda la necesidad de obtener lecturas de PA de calidad y evitar los errores, resalta la importancia del reposo previo a la medida, del uso de manguitos de tamaño grande o extragrande cuando sea necesario, la determinación de varias lecturas en cada visita, el utilizar tensiómetros validados y calibrados periódicamente19. Además, recuerda que durante la determinación de la PA ni el paciente ni el personal que realice la toma deben hablar. Al final de la medida de PA se debería informar al paciente del resultado verbalmente y por escrito.
Por otro lado, el método tradicional de medida clínica está evolucionando al uso de tensiómetros automáticos que no precisan de la presencia de personal sanitario y que, por lo tanto, se asocian con menor efecto de bata blanca. La utilidad de estas lecturas clínicas automatizadas presenta una evidencia creciente.
Se recomienda la medida de la PA fuera de la consulta para confirmar el diagnóstico de HTA o para titular dosis de fármacos (CR I, NE A). Se reconoce que la automedida de la PA (AMPA) tiene mayor aplicabilidad que la monitorización ambulatoria de la PA de 24h (MAPA) y propone una pauta de 7 días, con 2 lecturas en la mañana y la noche, antes de la toma de antihipertensivos.
La propuesta de equivalencia entre las cifras de PA clínica (en consulta), AMPA en domicilio o MAPA (diurna, nocturna o 24h) se muestran en la tabla 2. Según la guías, el nuevo punto de corte para el diagnóstico y el control de PA clínica de 130/80mmHg sería similar al obtenido por la AMPA. En relación con la MAPA, se insiste en la importancia del valor pronóstico de la PA nocturna, superior al de la PA clínica y al de la PA diurna5,20. Además, se otorga una evidencia insuficiente a la reproducibilidad de los fenotipos de HTA de bata blanca y HTA enmascarada21,22. La controversia puede venir de los puntos de corte de PA ambulatoria equivalentes al 130/80mmHg de consulta: 130/80mmHg (día), 110/65mmHg (noche) y 125/75mmHg (24 h). Se propone que los individuos con PA clínica no tratada entre 120-129/75-79mmHg y que además presenten un elevado RCV, lesión de órgano diana u otros signos de sospecha de HTA enmascarada deban ser evaluados mediante AMPA o MAPA. Tanto los hipertensos tratados con efecto de bata blanca como los de mal control enmascarado detectados por AMPA son candidatos a una confirmación mediante MAPA.
Valores correspondientes de PAS/PAD para medida clínica, AMPA y MAPA diurna, nocturna y 24h
| Clínica | AMPA | MAPA día | MAPA noche | MAPA 24 h |
|---|---|---|---|---|
| 120/80 | 120/80 | 120/80 | 100/65 | 115/75 |
| 130/80 | 130/80 | 130/80 | 110/65 | 125/75 |
| 140/90 | 135/85 | 135/85 | 120/70 | 130/80 |
| 160/100 | 145/90 | 145/90 | 140/85 | 145/90 |
PA en mmHg.
AMPA: automedida de la presión arterial; MAPA: monitorización ambulatoria de la presión arterial; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
La primera causa de HTA es la HTA esencial o primaria, que corresponde a aproximadamente el 90% de los casos. En un 10% de los pacientes se podrá detectar una causa corregible, situación denominada HTA secundaria. La HTA esencial es un trastorno poligénico en el que influyen múltiples genes o combinaciones genéticas. Sobre esta base genética, una serie de factores adquiridos o ambientales ejercen un efecto deletéreo para el desarrollo de HTA. Entre estos factores destacan el sobrepeso y la obesidad, el contenido elevado de sal en la dieta, la dieta pobre en potasio, el sedentarismo y la ingesta elevada de alcohol23,24.
Las causas de HTA secundaria se clasifican en frecuentes e infrecuentes. Entre las primeras figuran la enfermedad renal parenquimatosa, la enfermedad renovascular, el hiperaldosteronismo primario, el síndrome de apnea-hipopnea del sueño y la HTA inducida por fármacos o drogas, incluido el alcohol. Entre las causas infrecuentes destacan el feocromocitoma, el síndrome de Cushing, los distiroidismos, el hiperparatiroidismo, la coartación de aorta y varios síndromes de disfunción suprarrenal distintos a los anteriores.
Evaluación del pacienteLa evaluación del paciente (protocolo de estudio de HTA) tiene como objetivos: 1) evaluar el RCV asociado (mediante la detección de otros factores de RCV y de lesión de órgano diana) y 2) detectar HTA secundaria. En la tabla 3 se exponen los datos clínicos que orientan hacia HTA esencial o HTA secundaria y en la tabla 4 las exploraciones complementarias consideradas básicas en el estudio de la HTA. Además, en la guía ACC/AHA 2017 se publican unas exhaustivas tablas acerca de todas las causas de HTA secundaria y las exploraciones diagnósticas correspondientes.
Datos de la historia clínica que orientan hacia la causa de la hipertensión arterial
| HTA esencial | HTA secundaria |
|---|---|
| Aumento gradual y lento de la PA Estilos de vida que favorecen la elevación de la PA (ganancia de peso, dieta de alto contenido en sal, disminución de la actividad física, cambios laborales que conllevan cambios dietéticos p. ej. por viajes frecuentes, consumo excesivo de alcohol) Historia familiar de HTA | PA lábil, crisis de palpitaciones, palidez y mareos (feocromocitoma) Ronquidos, somnolencia (SAHS) Clínica miccional (ERC de etiología obstructiva) Calambres musculares, debilidad (hipopotasemia por hiperaldosteronismo primario o hiperaldosteronismo secundario por HTA renovascular) Pérdida de peso, palpitaciones, intolerancia al calor (hipertiroidismo) Edemas, fatiga, poliuria (ERC) Historia de coartación de aorta intervenida (HTA residual) Obesidad central, cara de luna llena, equimosis con traumatismos mínimos (síndrome de Cushing) Toma de fármacos o sustancias presoras (p. ej. alcohol, AINE, cocaína, anfetaminas) Ausencia de historia familiar de HTA |
AINE: antiinflamatorios no esteroideos; ERC: enfermedad renal crónica; HTA: hipertensión arterial; PA: presión arterial; SAHS: síndrome de apnea-hipopnea del sueño.
Pruebas básicas y opcionales en la valoración inicial del paciente hipertenso
| Pruebas básicas | Pruebas opcionales |
|---|---|
| Hemograma Glucemia en ayunas Perfil lipídico Creatinina sérica y FGe Sodio, potasio y calcio séricos TSH Análisis de orina sistemático y sedimento Electrocardiograma | Ecocardiograma Urato séricoa Cociente albúmina/creatinina en una muestra aislada de orinaa |
FGe: filtrado glomerular estimado; TSH: thyroid-stimulating hormone.
Las modificaciones en el estilo de vida constituyen la base de la prevención y del tratamiento de la HTA y, consiguientemente, de la reducción del RCV asociado. La implementación de estos cambios del estilo de vida tanto en el paciente individual como a nivel comunitario se consideran medidas prioritarias para la prevención de la HTA y de sus complicaciones. En la tabla 5 se exponen los puntos básicos del tratamiento no farmacológico de la HTA. Además, en la guía figuran múltiples detalles acerca de la implementación de cada uno de estos aspectos, los efectos correspondientes y la bibliografía que fundamenta la CR y los NE de cada una de las medidas no farmacológicas.
Cambios en el estilo de vida útiles en la prevención y tratamiento de la hipertensión arterial (aplicables a sujetos con presión arterial elevada o con hipertensión arterial)
| CR | NE | Recomendación |
|---|---|---|
| 1 | A | Pérdida de peso en sujetos con sobrepeso u obesidad |
| 1 | A | Dieta cardiosaludable, como dieta DASH |
| 1 | A | Reducción del contenido de sal en la dieta |
| 1 | A | Suplementos de potasio, preferiblemente en la dieta, salvo en casos con enfermedad renal o de uso de fármacos que reduzcan la excreción de potasio |
| 1 | A | Aumento de la actividad física con programas estructurados de ejercicio |
| 1 | A | En caso de consumo de alcohol, restringir la toma a un máximo de 2 «bebidas» en varones y una en mujeresa |
CR: clase de recomendación; DASH: dietary approaches to stop hypertension (en nuestro medio, dieta mediterránea); NE: nivel de evidencia.
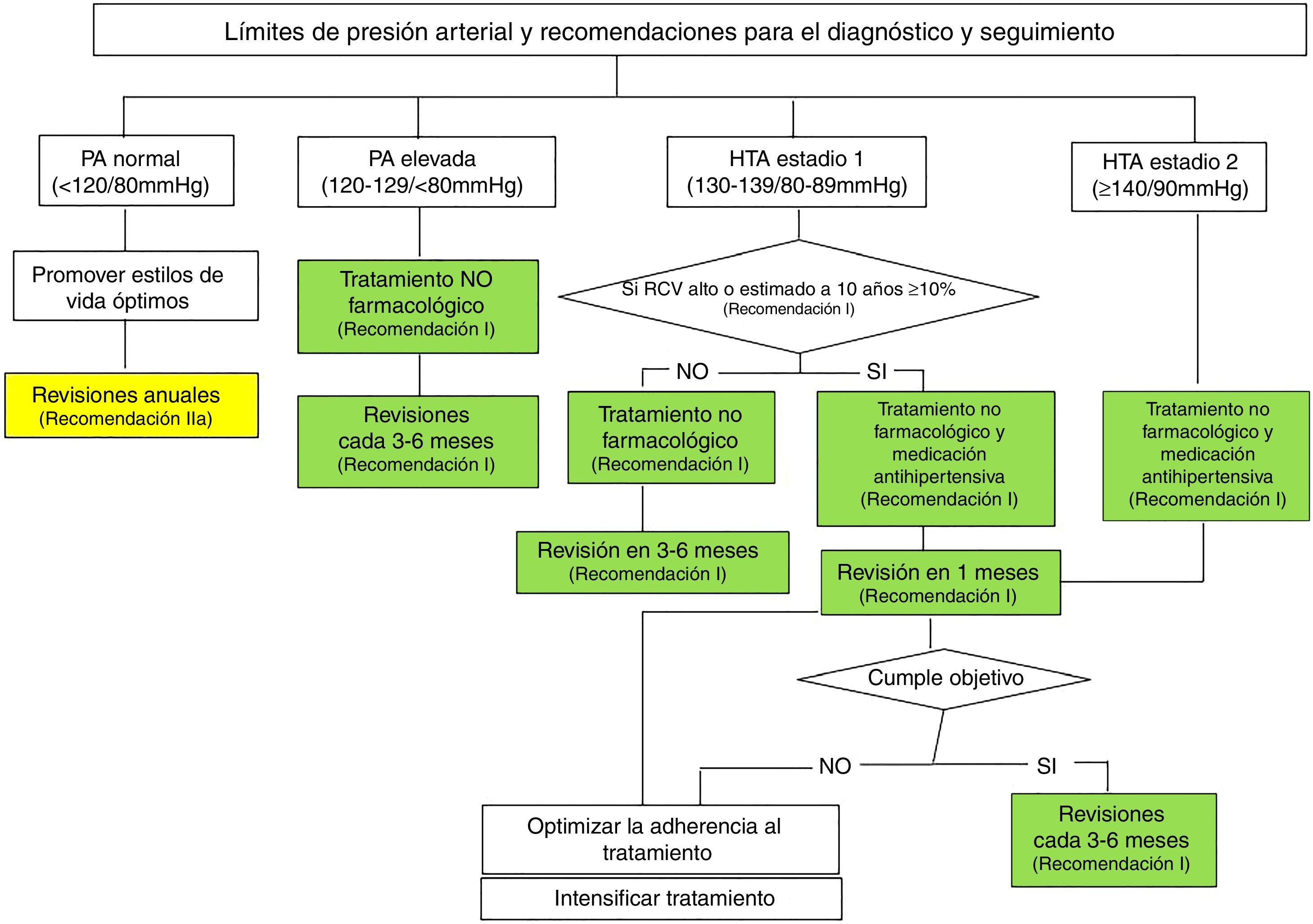
La novedad más significativa de la guía ACC/AHA 2017 es la vinculación del inicio del tratamiento farmacológico en algunos pacientes no solo a las cifras de PA sino también al RCV individual de enfermedad aterosclerótica a 10 años calculado según las ACC/AHA Pooled Cohort Equations25. En la figura 1 se muestra el algoritmo de manejo con base en los límites de la PA y las recomendaciones para el diagnóstico y seguimiento.
El apartado de tratamiento se inicia recordando que se debe considerar la situación integral del paciente y que el objetivo del tratamiento es reducir el riesgo de sufrir episodios cardiovasculares. También se recuerda que se deben combinar los cambios en el estilo de vida con el tratamiento farmacológico. En prevención secundaria se recomienda iniciar el tratamiento farmacológico con cifras de PAS ≥ 130 o PAD ≥ 80mmHg. Este umbral también se recomienda en prevención primaria si el RCV es ≥10% en 10 años. En caso de cifras de PAS ≥ 140 o PAD ≥ 90mmHg también se recomienda iniciar tratamiento farmacológico en todos los casos.
En cuanto a los objetivos de PA, la guía establece <130/80mmHg para pacientes con ECV o con RCV ≥ 10% en 10 años con una CR I (con NE B para la PAS y C para la PAD) mientras que en pacientes son ECV y con RCV < 10% en 10 años el objetivo <130/80mmHg se considera «razonable» (CR IIb).
Respecto a los fármacos, la guía recomienda como grupos de inicio diuréticos tiazídicos, inhibidores de la enzima de conversión de la angiotensina (IECA), antagonistas de los receptores de la angiotensina II (ARAII) y calcioantagonistas (CA). Todos los demás grupos, incluyendo los betabloqueantes (BB), se consideran de segunda línea o reservados para pacientes con comorbilidades.
Se recomienda como tratamiento inicial el uso de combinaciones de 2 fármacos en HTA grado 2 cuando los niveles de PAS o de PAD estén >20/10mmHg, respectivamente, por encima del objetivo. En la práctica, esta recomendación supone el inicio de tratamiento combinado en todos los pacientes con cifras de PA por encima de 160/100mmHg o, en caso de considerar un objetivo de PA < 130/80mmHg, con cifras por encima de 150/90mmHg. Las combinaciones consideradas más adecuadas son las de IECA o ARAII con diurético tiazídico o CA, aunque las evidencias se consideran superiores para las primeras. Se comenta la ventaja que pueden tener las combinaciones a dosis fija en cuanto a cumplimiento. Se insiste en la conveniencia de combinar fármacos con distinto mecanismo de acción y de evitar la combinación de IECA y ARAII o cualquiera de estos con inhibidores directos de la renina.
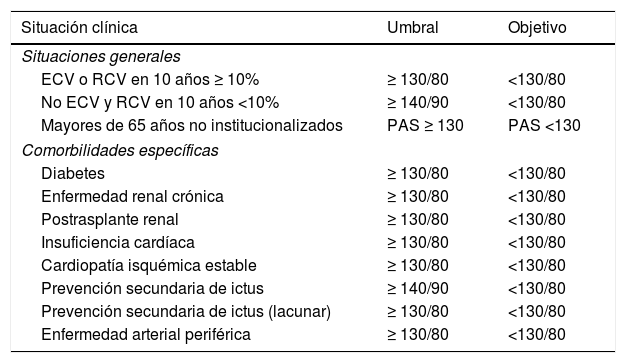
El apartado de tratamiento recomienda el seguimiento mensual de los pacientes desde el inicio del tratamiento hasta que se consiguen las cifras objetivo. En la tabla 6 se muestran los umbrales y objetivos de PA para el tratamiento farmacológico en pacientes hipertensos con base en situaciones clínicas.
Umbrales y objetivos de presión arterial para tratamiento farmacológico en pacientes hipertensos con base en situaciones clínicas
| Situación clínica | Umbral | Objetivo |
|---|---|---|
| Situaciones generales | ||
| ECV o RCV en 10 años ≥ 10% | ≥ 130/80 | <130/80 |
| No ECV y RCV en 10 años <10% | ≥ 140/90 | <130/80 |
| Mayores de 65 años no institucionalizados | PAS ≥ 130 | PAS <130 |
| Comorbilidades específicas | ||
| Diabetes | ≥ 130/80 | <130/80 |
| Enfermedad renal crónica | ≥ 130/80 | <130/80 |
| Postrasplante renal | ≥ 130/80 | <130/80 |
| Insuficiencia cardíaca | ≥ 130/80 | <130/80 |
| Cardiopatía isquémica estable | ≥ 130/80 | <130/80 |
| Prevención secundaria de ictus | ≥ 140/90 | <130/80 |
| Prevención secundaria de ictus (lacunar) | ≥ 130/80 | <130/80 |
| Enfermedad arterial periférica | ≥ 130/80 | <130/80 |
PA en mmHg.
ECV: enfermedad cardiovascular; RCV: riesgo cardiovascular.
Se consideran fármacos de primera elección IECA, ARAII y BB no clásicos. Los CA dihidropiridínicos se consideran también eficaces y, en caso de necesidad de más tratamiento, se indicarán diuréticos tiazídicos y antagonistas de los receptores de los mineralocorticoides.
Insuficiencia cardíacaEn la insuficiencia cardíaca con fracción de eyección reducida, los fármacos de primera línea son IECA o ARAII, antagonistas de los receptores de los mineralocorticoides, diuréticos y BB, y se desaconseja el uso de CA no dihidropiridínicos. En la insuficiencia cardíaca con fracción de eyección preservada, se aconseja usar diuréticos para controlar la HTA y la sobrecarga hídrica, además de utilizar IECA o ARAII.
Enfermedad renal crónicaSe consideran los IECA, o los ARAII en caso de intolerancia, como fármacos de primera elección particularmente en casos con albuminuria elevada y se recuerda la posibilidad de un aumento en la cifra de creatinina sérica al iniciar este tratamiento (hasta el 30%), que será necesario monitorizar.
Enfermedad cerebrovascularEn la enfermedad cerebrovascular aguda se distinguen el ictus hemorrágico, en el que se aconseja el manejo agudo de una PAS > 220mmHg con fármacos vía intravenosa evitando un descenso a cifras <140mmHg26, y el ictus isquémico en el que se otorga un CR I con NE A al objetivo de PA < 185/110mmHg para el inicio y seguimiento del tratamiento fibrinolítico27. En pacientes con PA > 220/120mmHg no candidatos a tratamiento fibrinolítico o endovascular, se considera razonable reducir la PA alrededor de un 15% en las primeras 24h. En pacientes con tratamiento antihipertensivo previo al ictus, este se reintroducirá en las 24-72h si la situación es estable neurológicamente.
En la prevención secundaria del ictus, se recomienda comenzar con el tratamiento previo en el caso de pacientes tratados previamente con el objetivo de PA < 130/80mmHg, si bien se reconoce una evidencia limitada para este objetivo (CR IIb, NE B-R). En los pacientes con ictus no tratados previamente con fármacos antihipertensivos se reconoce una CR I con NE B para el inicio de tratamiento con PA ≥ 140/90mmHg, pero una CR IIb con NE C-LD para el inicio con cifras entre 130/80 y 140/90mmHg.
Enfermedad arterial periféricaSe resalta que no existe evidencia que permita establecer diferencias para el tratamiento de la HTA en los pacientes con o sin enfermedad arterial periférica, por lo que se recomienda un enfoque similar al general.
DiabetesSe defiende el objetivo de PA <130/80mmHg, aun reconociendo la ausencia de evidencia definitiva. Se recomienda cualquiera de los fármacos utilizados como de primera línea (diuréticos, IECA, ARAII y CA) (CR I con NE A), aunque en presencia de albuminuria elevada se recomienda preferentemente IECA o ARAII.
Síndrome metabólicoSe resalta la importancia de un estilo de vida saludable como base del tratamiento y se recomiendan los fármacos antihipertensivos usuales, evitando los BB tradicionales por el riesgo de desarrollo de diabetes.
Fibrilación auricularEl tratamiento antihipertensivo puede prevenir el desarrollo de fibrilación auricular especialmente en pacientes con hipertrofia ventricular izquierda e insuficiencia cardíaca. Para la prevención de recurrencias se recomiendan ARAII (CR IIA, NE B-R) frente a CA o BB. Se resaltan la necesidad del control del ritmo y frecuencia cardíacos y el papel de la anticoagulación28,29.
Enfermedad valvular cardíaca y enfermedad aórticaEn la estenosis valvular aórtica asintomática, se recomienda un inicio del tratamiento antihipertensivo con precaución, comenzando con dosis bajas que se aumentarán progresivamente hasta conseguir el control adecuado (CR I, NE B-NR). En insuficiencia aórtica, los vasodilatadores pueden reducir el volumen del ventrículo izquierdo y mejorar su trabajo y es razonable evitar los fármacos bradicardizantes, como los BB.
En la enfermedad aneurismática de la aorta torácica se recomienda el uso de BB.
Edad avanzadaSe defiende un objetivo de control de PA <130/80mmHg, si bien se reconoce el riesgo aumentado de hipotensión ortostática y que el anciano frágil no está bien representado en los ensayos clínicos. El control de la HTA conlleva prevención del deterioro cognitivo y la demencia.
Otros temas de interésHipertensión arterial resistenteLos autores de las guías prevén un aumento del 4% en la prevalencia de HTA resistente con el nuevo dintel de diagnóstico y objetivo de la HTA. Se conserva la definición clásica de falta de control con el uso de una combinación de 3 fármacos, uno de ellos un diurético. Se reserva la denominación de HTA refractaria para los casos no controlados con 5 fármacos de diferente grupo. Con respecto al tratamiento, se resalta que el uso de espironolactona como cuarto fármaco ofrece ventajas de control con respecto a otras alternativas30.
Crisis hipertensivas y manejo de la hipertensión perioperatoriaLa guía ACC/AHA 2017 dedica un espacio extenso y exhaustivo al manejo de las crisis hipertensivas, urgencias y emergencias, con indicaciones sobre los objetivos y tiempos de control para cada situación con información detallada sobre los fármacos antihipertensivos de uso intravenoso. Con respecto al manejo de la HTA alrededor de la cirugía, se recomienda mantener el tratamiento antes y después, particularmente en caso de uso de BB. La HTA intraoperatoria se tratará con fármacos intravenosos.
Estrategias para mejorar el tratamiento y el control de la hipertensiónEstrategias sobre la adherencia terapéuticaLa falta de cumplimiento terapéutico es una de las causas principales del control insuficiente de la HTA. Para mejorarlo, la guía recomienda el uso de antihipertensivos en toma única diaria y la indicación de asociaciones fijas. La mejora de la adherencia terapéutica requiere de una aproximación multiestratégica que implique al paciente, al personal sanitario y al sistema de salud31. Por otro lado, es crucial invertir en la educación sanitaria de la población32. En el caso del cumplimiento de los estilos de vida, recomiendan implementar estrategias conductuales y motivacionales porque incluso pequeñas mejoras han demostrado disminuir la morbimortalidad.
Intervenciones estructuradas de equipoLa atención médica basada en el trabajo en equipo es recomendable para el abordaje del hipertenso. Dicho equipo incluye al médico de familia, enfermería, especialistas, farmacéuticos, dietistas y a trabajadores sociales y de salud comunitaria. Las intervenciones que implican a enfermería y a farmacéuticos han demostrado una mejora en el control de la HTA.
Control de la hipertensión y tecnología de la informaciónEl uso de la historia clínica electrónica y la organización en grandes bases de datos poblacionales pueden ayudar a mejorar la identificación de hipertensos no diagnosticados, mal controlados o infratratados. Además, pueden permitir intervenciones individualizadas, como el contacto con pacientes de elevado riesgo o con médicos que no han completado el diagnóstico de HTA. Además, recomiendan el desarrollo de estrategias basadas en la telemedicina o en aplicaciones móviles, que también han demostrado mejorar el control de la PA33. La guía no comenta los requerimientos éticos y de confidencialidad imprescindibles para este tipo de intervenciones.
Mejorando la calidad de la atención para pacientes con hipertensiónLos esfuerzos para mejorar la atención médica deben incluir la evaluación de los procesos de atención y los resultados. También pueden ser útiles estrategias como la certificación o los incentivos financieros vinculados a una atención de mayor calidad. Intervenciones multifactoriales sobre pacientes, familias, proveedores y sistemas de asistencia sanitaria han sido eficaces para el control de la HTA en distintos entornos clínicos y comunitarios34. Las estrategias de financiación del sistema de salud también pueden influir en el control de la HTA.
Plan de cuidadoLa guía resalta que todo adulto con HTA debe tener un plan de atención claro, detallado y actual basado en la evidencia que garantice el logro de los objetivos de tratamiento y autogestión, aliente el manejo efectivo de las comorbilidades y motive a un seguimiento con el equipo de atención médica.
Debería incluir tratamientos farmacológicos y no farmacológicos, manejo de comorbilidades, educación del paciente y la familia, atención a grupos especiales de pacientes, factores psicosociales, y un plan de seguimiento clínico, supervisión y coordinación de la atención, factores socioeconómicos y culturales. Esto debe hacerse tanto verbalmente como por escrito y puede incluir uso de tecnologías de la información y comunicación. Además, se propone la inclusión de un miembro de la familia o amigo que pueda ayudar conseguir los objetivos del tratamiento.
SumarioEn la tabla 7 se muestran los puntos clave en el diagnóstico, tratamiento y seguimiento de la HTA según la guía ACC/AHA 2017.
Puntos clave en el diagnóstico, tratamiento y manejo de la hipertensión arterial según la guía ACC/AHA 2017
| Diagnóstico |
| 1) La PA se clasifica como normal (PAS < 120 y PAD < 80 mmHg), alta (PAS 120-129 y PAD < 80 mmHg), HTA grado 1 (PAS 130-139 o PAD 80-89 mmHg) y HTA grado 2 (PAS ≥ 140 o PAD > 90 mmHg) (CR 1, NE B) |
| 2) Se recomiendan mediciones de la PA fuera de la consulta para confirmar el diagnóstico de HTA y para la titulación de la medicación antihipertensiva (CR 1, NE A) |
| Tratamiento |
| 1) Se recomiendan cambios en el estilo de vida para las personas con PA alta o HTA, ya que han demostrado su eficacia en la reducción de PA (CR I, NE A) |
| 2) Se recomienda medicación antihipertensiva en aquellas personas que tengan enfermedad cardiovascular previa o un RCV estimado a los 10 años ≥10% con cifras de PA ≥ 130/80mmHg (CR 1, NE A para la PAS y NE C para la PAD) |
| 3) Para los pacientes sin antecedentes de enfermedad cardiovascular y un RCV <10% en 10 años se recomienda medicación antihipertensiva con PA ≥ 140/90mmHg (CR 1, NE C) |
| Seguimiento |
| 1) En pacientes con RCV ≥10% en 10 años, se recomienda un objetivo de PA <130/80mmHg (CR 1, NE B para la PAS y NE C para la PAD) Un objetivo de PA < 130/80mmHg también puede ser razonable en pacientes de bajo riesgo (CR IIb, NE B para la PAS y NE C para la PAD) |
| 2) Se consideran fármacos antihipertensivos de primera línea los diuréticos tiazídicos, CA, IECA y ARAII (CR 1, NE A) |
| 3) En los pacientes con HTA grado 2 y una PA > 20/10mmHg por encima del objetivo se comenzará el tratamiento con una combinación de 2 fármacos de primera línea de diferentes clases (CR 1, NE C) |
ACC/AHA: American College of Cardiology; AHA: American Heart Association; ARAII: antagonistas de los receptores de la angiotensina II; CA: calcioantagonistas; CR: clase de recomendación; HTA: hipertensión arterial; IECA: inhibidores de la enzima de conversión de la angiotensina; NE: nivel de evidencia; PA: presión arterial; PAD: PA diastólica; PAS: PA sistólica; RCV: riesgo cardiovascular.
La guía ACC/AHA 2017 es un amplio documento de 481 páginas con una revisión sistemática de la evidencia. Los principales puntos de interés son: 1) destacar la importancia de la medida de la PA, bien usando la media de varias medidas en varias consultas o, preferentemente, usando la medida de la PA fuera de la consulta; la MAPA se recomienda especialmente en la evaluación de la HTA de bata blanca y la HTA enmascarada; 2) la nueva clasificación de la PA que establece el diagnóstico de HTA a partir de cifras de 130/80mmHg (CR I, NE B-NR); 3) la toma de decisiones basada en el cálculo del RCV; 4) el objetivo de control de PA <130/80mmHg para la mayoría de los casos y 5) las estrategias para mejorar el control de PA durante el tratamiento, poniendo énfasis en la modificación del estilo de vida, la adherencia terapéutica, la atención basada en el trabajo en equipo y el uso de tecnologías de información y comunicación.
La nueva definición de HTA implica que la nueva prevalencia de HTA en EE. UU. sería del 46% frente a la previa del 32%, con 31 millones de norteamericanos más que necesitarían tratamiento18. Se espera que la mayor parte de la población de nuevos hipertensos se trate sin intervenciones farmacológicas, aunque entre un 10 y un 15% de ellos requerirán antihipertensivos. Además, con las nuevas cifras objetivo se estima que más de un 50% de los pacientes que ya toman fármacos antihipertensivos necesitarán un mejor control de la PA, con lo que precisarán más tratamiento18.
Con relación a las temáticas más relevantes citadas antes cabría considerar:
1) En la recomendación sobre medida de la PA se considera necesaria la utilización sistemática de la toma de PA fuera de la consulta o de tomas repetidas en consulta. En España existe una amplia variabilidad en el seguimiento de las recomendaciones acerca de la medida de la PA35. Instaurar el uso sistemático de la AMPA y de la MAPA para el diagnóstico y seguimiento de la HTA es uno de los objetivos clave36. Son necesarios protocolos en todos los centros para la medida correcta de la PA clínica y para la utilización sistemática de la medida de la PA ambulatoria.
2) En cuanto a la nueva clasificación para el diagnóstico, los propios autores reconocen que es más válida para tomar decisiones sobre prevención y tratamiento. Como estrategia de salud pública pudiera parecer adecuado considerar hipertensos a los sujetos con PA 130-139/≥80mmHg para reforzar las estrategias en la población sobre modificación del estilo de vida. Pero aunque el objetivo de promover un estilo de vida saludable en millones de personas es loable, creemos que el aumento de la prevalencia de HTA y de los pacientes subsidiarios de tratamiento farmacológico sería relevante, y que podría conducir a sobrediagnóstico y sobretratamiento, especialmente en algunos grupos de población más vulnerables, como los ancianos. Un factor importante de los cambios introducidos en la guía ha sido el estudio SPRINT (Systolic Blood Pressure Intervention Trial) en el que se aleatorizó a 9.361 pacientes en 2 ramas de objetivo de control de la PAS, <140 frente a <120mmHg, y en el que los pacientes con el control más estricto se beneficiaron de una reducción del 25% en la incidencia de la variable principal de morbimortalidad. Estos resultados se acompañaron de un incremento de determinados efectos adversos como hipotensión, síncope, deterioro de función renal o alteraciones electrolíticas7. La PA se midió en condiciones ideales en reposo de 5 min y con menor reacción de alerta al no haber personal sanitario durante la toma y se ha discutido acerca de lo extrapolable del estudio a la práctica clínica habitual. En un análisis realizado en nuestro país se estima que la prevalencia de un perfil de paciente similar al incluido en el SPRINT es alta (uno de cada 3), pero que la dispersión de la PA ambulatoria en estos pacientes es elevada, por lo que la toma de decisiones basada en la PA clínica habitual podría no corresponder con la estrategia adecuada37.
3) Con relación a la utilización del cálculo del RCV como determinante para la decisión del tratamiento farmacológico, práctica habitual en nuestro entorno pues la estratificación del RCV forma parte de las guías europeas y nacionales desde hace más de una década, dependerá en gran medida de la estimación de riesgo ≥10% de ECV en el plazo de 10 años. Aquí, la elección de las ecuaciones de cohorte combinadas ACC/AHA para estimar el riesgo de ECV tendría la ventaja de ser la misma que las pautas respectivas de colesterol ACC/AHA25. Sin embargo, el estimador de riesgo también ha sido criticado por carecer de una calibración adecuada y sobrestimar el riesgo, particularmente en individuos jóvenes. Esto puede llevar a más personas de bajo riesgo a un tratamiento farmacológico con un coeficiente beneficio/daño cuestionable. Por otra parte, esta estimación de riesgo no sería aplicable en población española, para la que también existen otras escalas de riesgo.
4) En el apartado de establecimiento de objetivos en el control de PA parece razonable intentar un objetivo más estricto (<130/80mmHg) con base en la evidencia disponible, especialmente en los pacientes de alto riesgo con ECV establecida, diabetes o enfermedad renal7-10. El planteamiento de un control más estricto conllevaría ventajas, como una mejora en el control general de la HTA con la consiguiente reducción de la morbimortalidad cardiovascular, e inconvenientes, como probables aumentos de efectos secundarios y costes. Es probable que la individualización del balance beneficio/riesgo sea clave en la toma de decisiones sobre el objetivo de PA.
5) Por último, compartimos de forma absoluta la importancia de estrategias para mejorar el control de la HTA11.
Los autores de la guía ACC/AHA 2017 reconocen una serie de limitaciones que tienen su influencia a la hora de realizar recomendaciones, como la insuficiente información procedente de estudios clínicos sobre los beneficios de una intervención concreta, aunque los datos epidemiológicos y la historia natural de la HTA sean muy contundentes en su relación con el RCV. Asimismo, es necesaria más información sobre la relación entre el daño de órganos diana y el pronóstico cardiovascular, sobre los valores de MAPA y AMPA definitorios de HTA, sobre el valor que el cálculo de RCV global tiene en la práctica clínica, así como la utilidad de las tecnologías de la información en el manejo de la HTA.
En España, y pese a grandes avances observados en las últimas 2décadas, la detección precoz, el grado de conocimiento y el control de la HTA en la población ofrecen un amplio margen de mejora. Las estrategias de mejora en todos estos aspectos son básicas para la salud pública. El objetivo final de la atención al paciente hipertenso es la reducción del RCV que presenta para lo que será necesaria una adecuada individualización basada en decisiones clínicas, preferencias de los pacientes y un balance adecuado del beneficio y riesgo al establecer los diferentes objetivos de PA y los medios para conseguirlo. En este sentido, en un plazo breve de tiempo se prevé la publicación de las guías sobre HTA de las sociedades europeas de hipertensión, cuyas directrices serán asumidas por la SEH-LELHA, como entidad partícipe en la entidad europea, y que presumiblemente se adaptarán a la epidemiología de la HTA y a la práctica clínica relacionada en nuestro país.
Conflicto de interesesLos autores declaran no tener conflictos de interés en relación con el presente documento.