A pesar de que el SARS-CoV-2 afecta principalmente al aparato respiratorio, se está evidenciando cada vez más la afectación de otros sistemas. Uno de los que más relevancia ha tomado es el cardiovascular tanto por daño miocárdico agudo (DMA) como por complicaciones tromboembólicas debidas al estado de hipercoagulabilidad que produce la infección. Este caso clínico presenta la coexistencia de complicaciones cardiovasculares en un paciente joven, sin enfermedades previas e infección reciente por COVID-19. Así mismo, plantea la necesidad de realizar cribado de complicaciones cardiovasculares mediante técnicas de imagen por el aumento en su incidencia.
Although SARS-CoV-2 mainly affects the respiratory system, its impact on other systems is becoming increasingly evident. Cardiovascular involvement is highly significant in the form of acute myocardial damage (AMD) and thromboembolic complications due to the hypercoagulable state produced by this infection. This clinical case presents the coexistence of several cardiovascular complications in a young patient, with no previous disease and recent COVID-19 infection. It also highlights the need for screening for cardiovascular complications by imaging techniques due to the increase in their incidence.
Una proporción creciente de casos con enfermedad por el coronavirus del síndrome respiratorio agudo grave de tipo 2 (SARS-CoV-2) sufren afectación sistémica. En hospitalizados se han descrito manifestaciones cardiovasculares secundarias a daño miocárdico agudo (DMA) de causa multifactorial1 —miocarditis, infarto de miocardio, miocardiopatía de estrés— y/o a complicaciones trombóticas venosas, arteriales2 y, excepcionalmente, intracardiacas3. Las anomalías de la coagulación en la infección por COVID-19 son distintivas y cada vez más relevantes y, en conjunto, indican la existencia de un estado de hipercoagulabilidad4.
Se ha informado de complicaciones debidas a DMA1 y en relación con alteraciones trombóticas in situ en ventrículo derecho3, pero su coexistencia en un paciente afecto de COVID-19 no ha sido comunicada.
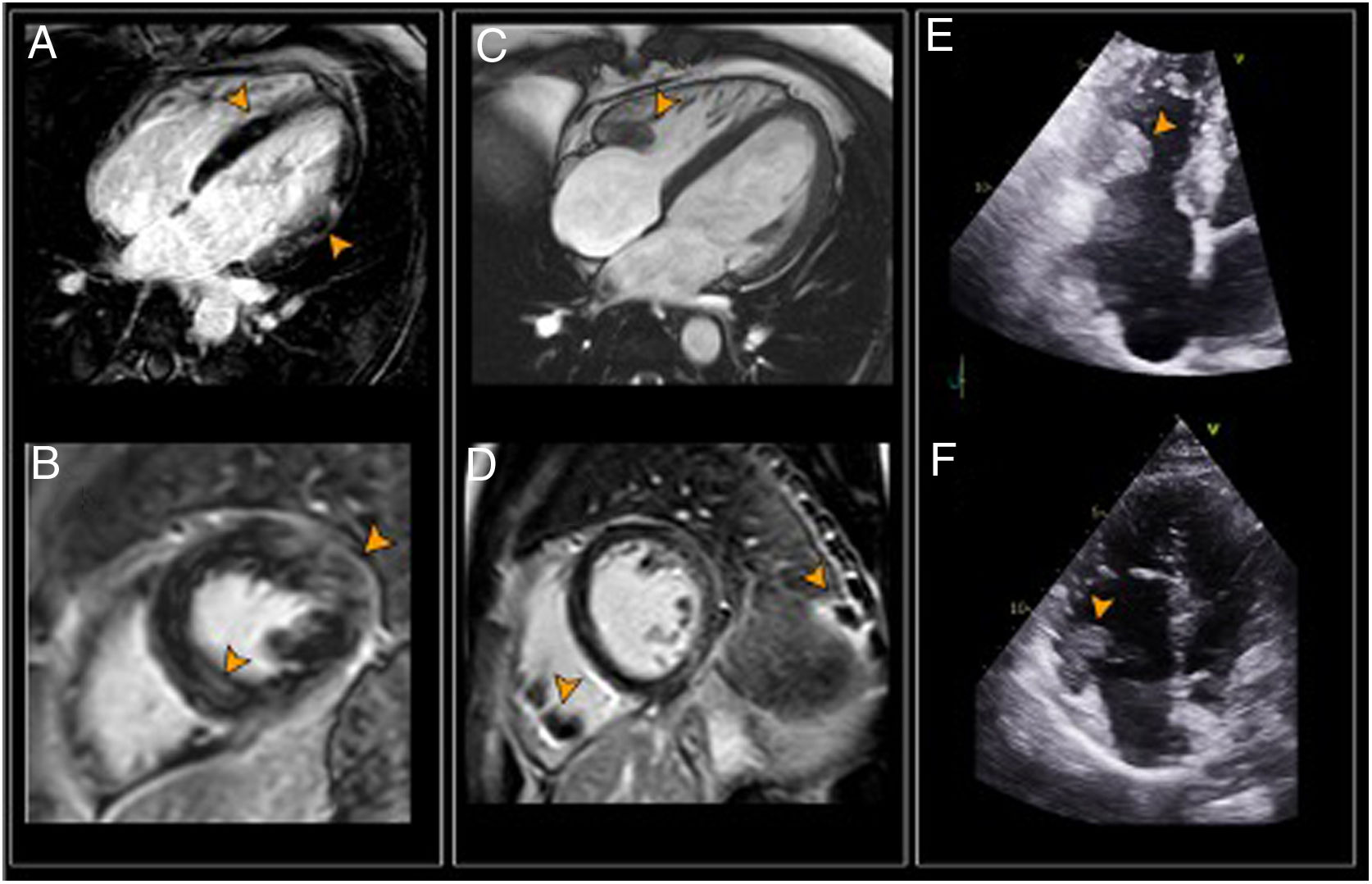
Se presenta el caso de un varón de 39 años, bombero, sin hábitos tóxicos ni factores de riesgo cardiovascular. En marzo fue diagnosticado de infección por SARS-CoV-2 tratada en domicilio. Un mes después de presentar resultado negativo en la prueba de reacción en cadena de la polimerasa (PCR) de SARS-CoV-2, sufrió empeoramiento clínico (fiebre, astenia, odinofagia y dolor torácico de características pericardíticas). Sus constantes eran normales. El electrocardiograma mostraba bloqueo completo de rama derecha. La radiografía de tórax era normal. La PCR de SARS-CoV-2 fue negativa. Las pruebas de laboratorio al ingreso mostraron valores aumentados de troponina I ultrasensible (5.710,8pg/ml), proteína C reactiva (94mg/l), interleucina 6 (11,2pg/dl), dímero D (741ng/ml) y fibrinógeno (748mg/dl). El tiempo parcial de tromboplastina activado estaba alargado (38,8s). El valor absoluto de linfocitos fue normal (1,3×109/l), pero su proporción disminuida (15%) y el número de plaquetas era normal. El ecocardiograma mostró un ventrículo izquierdo (VI) sin alteraciones de la contractilidad segmentaria y con fracción de eyección conservada (55%). Fue ingresado con la sospecha diagnóstica de miocarditis aguda. La resonancia magnética cardiaca (RMC) mostró alteración parcheada de la intensidad de señal del miocardio en secuencia STIR en relación con edema. En las secuencias tras la administración de gadolinio, se observaron focos de realce tardío (RTG) de distribución meso y epicárdica en los segmentos basal y medio de la cara lateral del VI y en el septo interventricular (figs. 1A y B). En el contexto clínico, estos hallazgos apoyaban el diagnóstico de miocarditis. El estudio de trombofilia resultó negativo.
Izquierda: primera RMC. A y B) RTG septo y cara lateral del VI (puntas de flecha). Centro: RMC de control. C) Secuencia de cine que muestra trombo en el VD (punta de flecha). D) RTG epicárdico en cara lateral del VI, trombos en VD e infarto pulmonar (puntas de flecha). Derecha: ecocardiograma. Trombos en interior de VD en el primer (E) y segundo estudios (F).
RMC: resonancia magnética cardíaca; RTG: realce tardío de gadolinio; VD: ventrículo derecho; VI: ventrículo izquierdo.
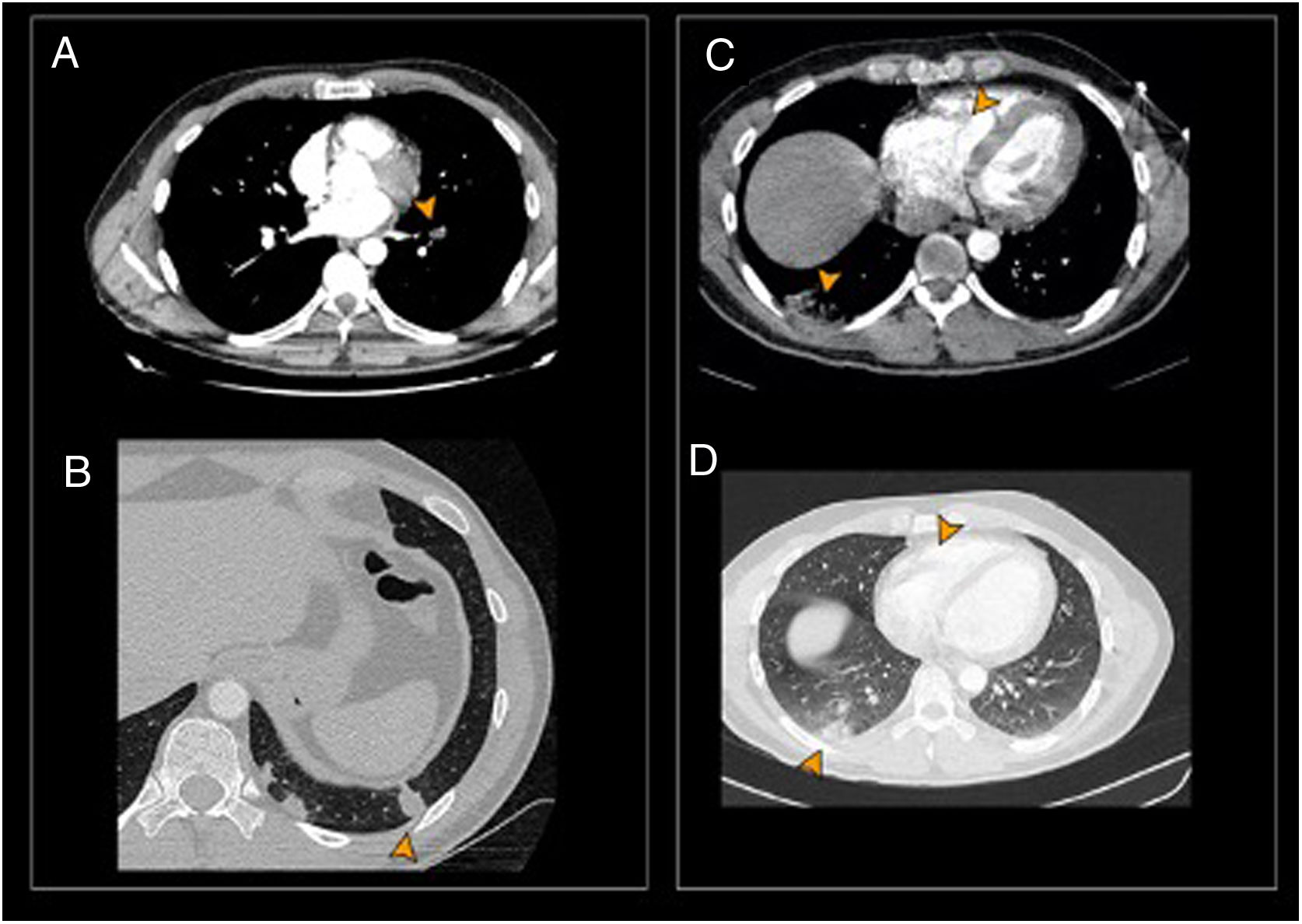
La RMC de control a los 4 meses, evidenció, de manera incidental, la presencia de masas en el interior del ventrículo derecho (VD) compatibles con trombos (figs. 1C y D). La angiografía de tórax por tomografía computarizada (angio-TC), identificó signos de tromboembolismo e infarto pulmonares en lóbulo inferior izquierdo (figs. 2A y B). El ecocardiograma reglado mostró masas hiperecogénicas en el interior del VD, móviles, de hasta 2cm de largo, que se implantan en septo y pared libre. Presentaba un valor normal (22mm) de excursión sistólica del plano anular tricúspide (TAPSE) y no se observaron alteraciones de la contractilidad segmentaria (fig. 1E). Fue ingresado y se inició tratamiento con heparina de bajo peso molecular (HBPM) que se sustituyó por acenocumarol al alta.
Primer angio-TC. A) Tromboembolismo segmentario oclusivo en arteria del LII (punta de flecha). B) Condensaciones periféricas por infartos pulmonares en el LII (punta de flecha). Segundo angio-TC. C y D) Infarto pulmonar en el lóbulo inferior derecho. Trombo en el ventrículo derecho (puntas de flecha).
Angio-TC: angiografía de tórax por tomografía computarizada; LID: lóbulo inferior derecho; LII: lóbulo inferior izquierdo.
Aproximadamente un mes después vuelve a acudir al hospital por dolor en hemitórax derecho de características pleuríticas, disnea y fiebre (38°C) desde hacía 3 días. En el análisis de sangre se observan valores elevados de proteína C reactiva (253mg/l) y dímero D (337ng/ml) y un índice internacional normalizado de 5,92. Se repite angio-TC objetivándose nuevos trombos en lóbulo pulmonar inferior derecho, con infarto pulmonar asociado y persistencia de los hallados del estudio previo (figs. 2C y D). El eco-doppler del sistema venoso profundo de miembros inferiores descarta trombosis y enfermedad vascular. El paciente permanece ingresado pendiente de evolución tras reiniciar tratamiento con HBPM.
Las manifestaciones cardiovasculares secundarias a DMA en enfermos de COVID-19 publicadas son más frecuentes en ancianos, con comorbilidad y peor evolución de la enfermedad1, sin embargo, nuestro paciente no presenta estas características. Aunque no hay casos de miocarditis viral por SARS-CoV-2 confirmados por biopsia, sí que se han comunicado síndromes claros, apoyados por la imagen, de miocarditis en estos pacientes1.
El riesgo de complicaciones tromboembólicas en enfermos por COVID-19 ambulatorios se desconoce5. Dado que la trombosis in situ intracardiaca puede pasar clínicamente desapercibida en las fases iniciales, su implicación causal en la embolia pulmonar probablemente es mayor de lo reconocido, como confirma el caso presentado. Esto plantea, además, considerar la realización rutinaria de una ecocardiografía y no solo a los que presentan un riesgo elevado ya que en nuestro paciente la probabilidad de embolia pulmonar aplicando las escalas de riesgo era bajo3. El tratamiento óptimo es discutible. La administración de HBPM parece lo más adecuado considerando el resultado de la anticoagulación oral, la situación clínica y el riesgo hemorrágico de nuestro paciente.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses en relación con este trabajo.