El objetivo de este artículo es describir los aspectos anatómicos y patológicos de interés para la estadificación del carcinoma de recto, y mostrar un protocolo de estudio adecuado para situar la masa tumoral y valorar su grado de infiltración mediante resonancia magnética, teniendo como referencia la clasificación TNM para el cáncer colorrectal. El empleo de secuencias de alta resolución ponderadas en T2 es óptimo para tal propósito, ya que ofrecen un adecuado contraste entre las diferentes capas del recto y entre estas y el mesorrecto. La resonancia magnética resulta más adecuada que otras técnicas −ecografía, tomografía computarizada− para la valoración de las regiones y estructuras periféricas del recto, afectadas a menudo por la infiltración.
The aim of this article is to describe the anatomical and pathological aspects of interest in staging carcinoma of the rectum, and to demonstrate a suitable method of study to locate the tumour mass and to evaluate its infiltration grade, taking the TNM classification for colorectal cancer as a reference. The use of high resolution T2-weighted sequences is ideal for this purpose, since they offer an appropriate contrast between the different rectal layers and between them and the mesorectum. Magnetic resonance is more appropriate than other techniques −echography, computed tomography− to evaluate the outlying areas and structures of the rectum, often affected by infiltration.
El cáncer colorrectal es una neoplasia que presenta un alto índice de morbilidad y mortalidad entre la población occidental, suponiendo en España el segundo cáncer más frecuente tanto en hombres como en mujeres y el más frecuente en el conjunto de ambos sexos. Cerca de un 30% de estos tumores tiene su origen en el recto1. La imagen por resonancia magnética (RM) es de gran importancia para la evaluación del tumor primario y su grado de infiltración en las diferentes capas de la pared rectal, la grasa mesorrectal y las vísceras adyacentes, así como para evaluar el margen circunferencial para la cirugía y la posterior reestadificación. Facilita además la identificación de otros fenómenos patológicos, como una posible afectación linfática o una invasión de los vasos venosos mesorrectales y extramurales. El tacto rectal, la ecografía endorrectal, la tomografía computarizada (TC), la anatomía patológica y la TC por emisión de positrones (TC-PET) son junto con la RM técnicas complementarias para la detección, estadificación local y a distancia, y reestadificación posquirúrgica del carcinoma de recto. En el presente artículo se exponen algunos aspectos anatómicos y patológicos y un protocolo de estudio para la estadificación mediante RM.
Anatomía de interésEl recto se prolonga entre 12 y 15 cm desde la unión rectosigmoidea hasta el margen anal y se divide en 3 porciones (tercios) de aproximadamente 5cm de longitud cada una: son los tercios superior, medio e inferior. Para poder situar con precisión el tumor y proceder a su análisis y tratamiento, es indispensable la observación de esta división anatómica.
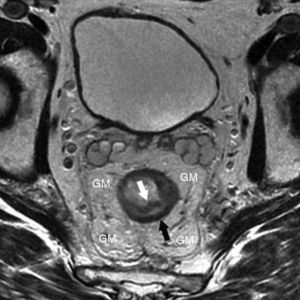
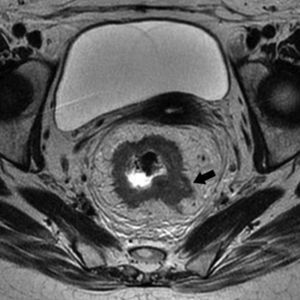
La pared rectal queda conformada por 4 capas contiguas de tejido de diferente naturaleza. La más interna de estas capas recibe el nombre de mucosa y limita directamente con la luz del recto. Superpuestas sucesivamente a esta se encuentran las capas submucosa, muscular y serosa, siendo esta última la más externa. Es importante señalar que la capa serosa no se diferencia de la muscular por RM (fig. 1), siendo así que se obvia su particularidad y se considera parte de la capa muscular. Así, consideramos la muscular como la capa externa, siendo esta la estructura que entra en contacto con la grasa mesorrectal, un paquete graso que envuelve al recto en toda su extensión y que, a su vez, queda envuelto por una vaina de tejido conectivo: la fascia mesorrectal (fig. 1). Contenidos dentro de la fascia y distribuyéndose entre la grasa, existen ganglios linfáticos y vasos sanguíneos susceptibles de ser afectados. La fascia mesorrectal se funde por delante con el vestigio genitourinario, formando la fascia de Denonvillier en los hombres y el septo rectovaginal en las mujeres; por detrás se relaciona con la fascia parietal presacra o fascia de Waldeyer1,2. El peritoneo se inserta en el recto en la región considerada como límite superior de este, en su área de transición con el sigma
Corte axial donde se observan las capas mucosa (flecha blanca), submucosa (señal propia hiperhintensa) y muscular (flecha negra). Alrededor del recto se encuentra la grasa mesorrectal (GM) y, envolviendo esta grasa, la fascia mesorrectal, visible como una línea hipointensa que rodea todo el paquete graso.
Las capas del recto se aprecian en RM con diferente intensidad de señal. En las secuencias de imagen ponderadas en T2, la mucosa y la muscular aparecen hipointensas, la submucosa hiperintensa. La grasa mesorrectal se muestra hiperintensa y contrasta claramente con la muscular, facilitando en gran medida la observación de una posible infiltración mesorrectal.
Estadificación del tumor según la clasificación TNMEl carcinoma de recto se origina en la capa mucosa, tendiendo a infiltrar progresivamente hacia las capas más profundas y pudiendo atravesar, en un estadio avanzado, la grasa y la fascia mesorrectal e invadir otras vísceras pélvicas y vasos sanguíneos. Estadificar el carcinoma de recto supone clasificar el tumor según su localización y grado de infiltración, y de su precisión dependerá el tipo de tratamiento o cirugía que se aplicará al paciente. La clasificación recomendada para realizar la estadificación es la TNM (tumor, adenopatía, metástasis), publicada y revisada periódicamente por la International Union Against Cancer y el American Joint Committee on Cancer. Ha de notarse que la evaluación de M (metástasis) no se realiza mediante RM (tabla 1).
Clasificación TNM para el carcinoma de recto
| Tx El tumor primario no puede valorarseT0 No hay evidencia de tumor primarioTis. Carcinoma in situ. Tumor localizado en la mucosa, sin infiltraciónT1. El tumor invade la capa submucosaT2. El tumor invade la capa muscularT3. El tumor atraviesa la capa muscular e invade los tejidos perirrectales. Este estadio puede subdividirse en otros adicionales, según el grado de infiltración en la grasa mesorrectal observado mediante técnicas de histopatología posquirúgicaT4. El tumor atraviesa la fascia mesorrectal e invade órganos y estructuras pélvicasT4a. El tumor afecta a la hoja peritonealT4b. El tumor infiltra órganos y estructuras intraperitonealesNX Los ganglios linfáticos no pueden ser evaluadosN0. No existe metástasis en los ganglios linfáticosN1. Metástasis en 1 a 3 ganglios linfáticosN2. Metástasis en 4 o más ganglios linfáticos |
Según el nivel en que se encuentre el extremo distal del tumor desde el margen anal, este se considera de tercio inferior (hasta 5cm desde el margen anal), de tercio medio (entre 5,1 y 10cm) o de tercio superior (entre 10,1 y 15cm). La localización de la reflexión peritoneal es imprescindible para poder situar el límite del tercio superior del recto.
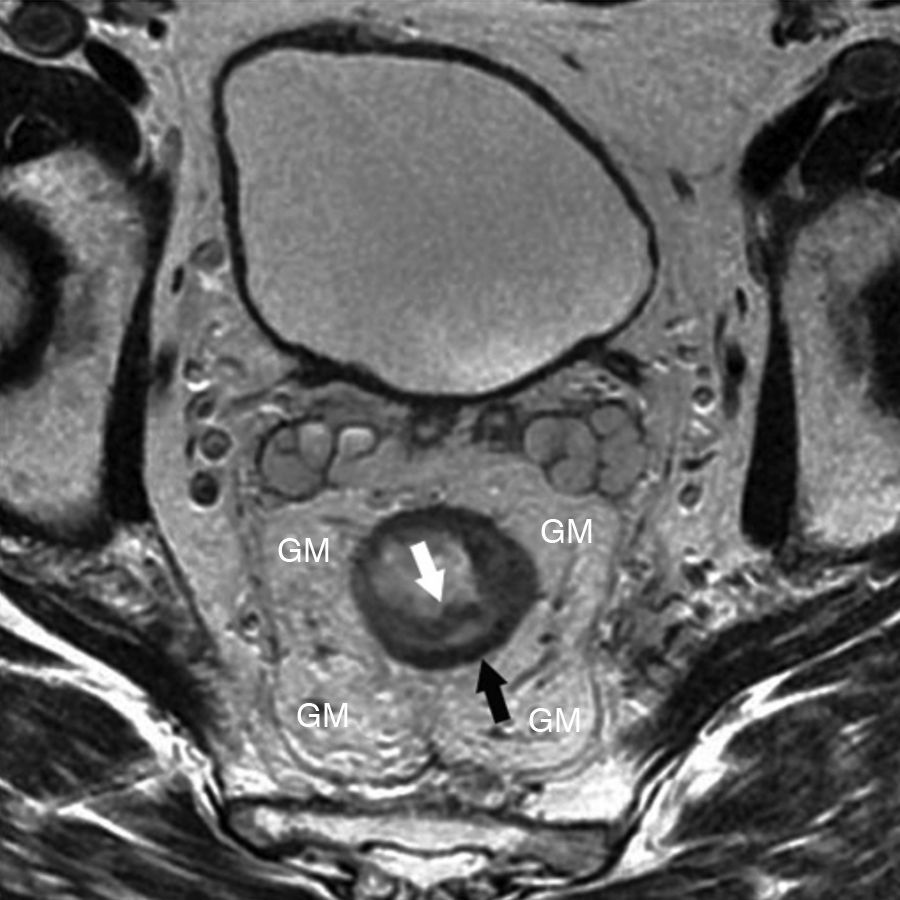
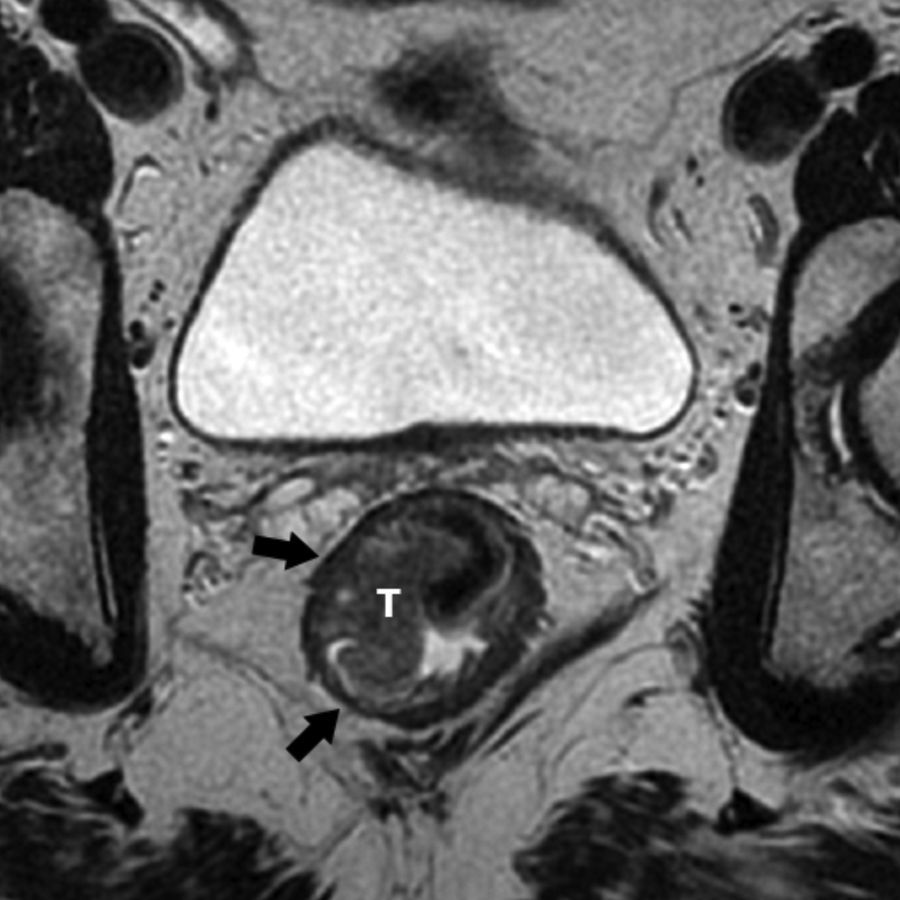
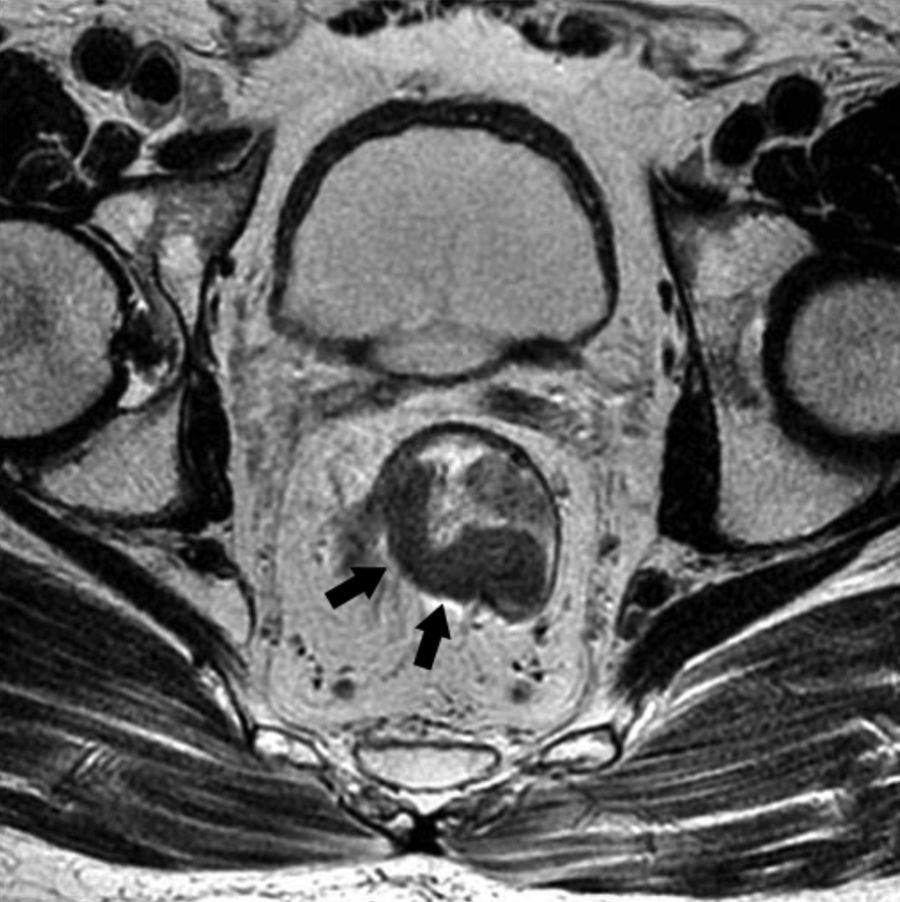
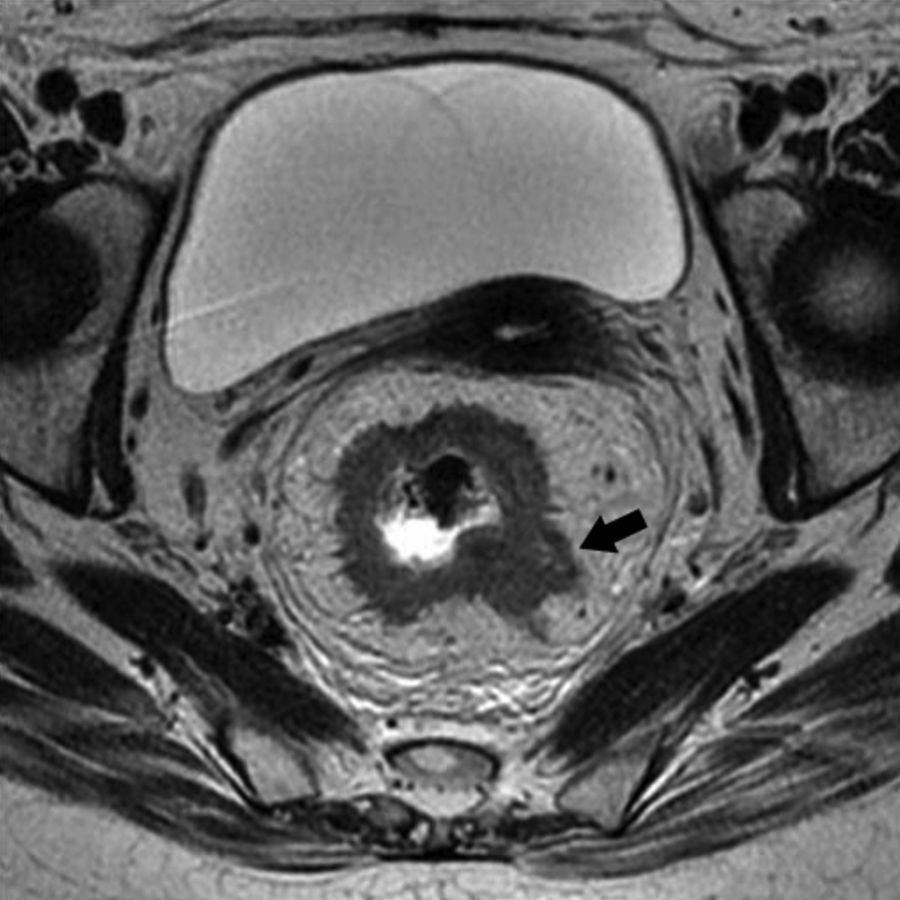
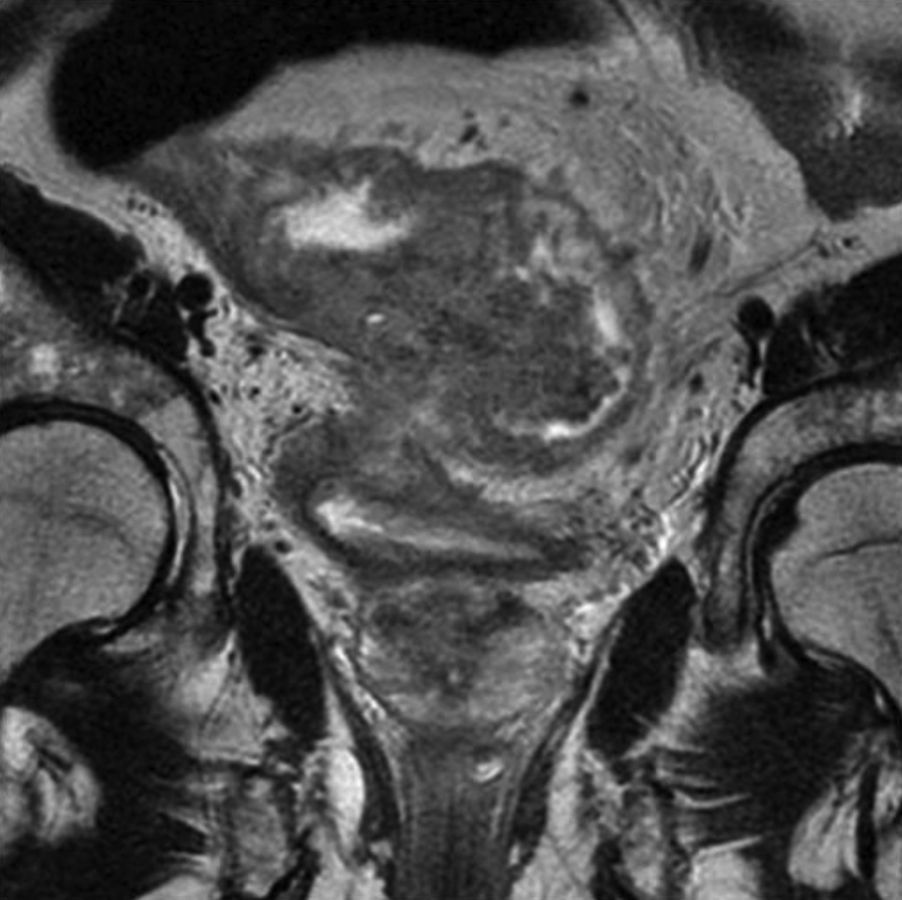
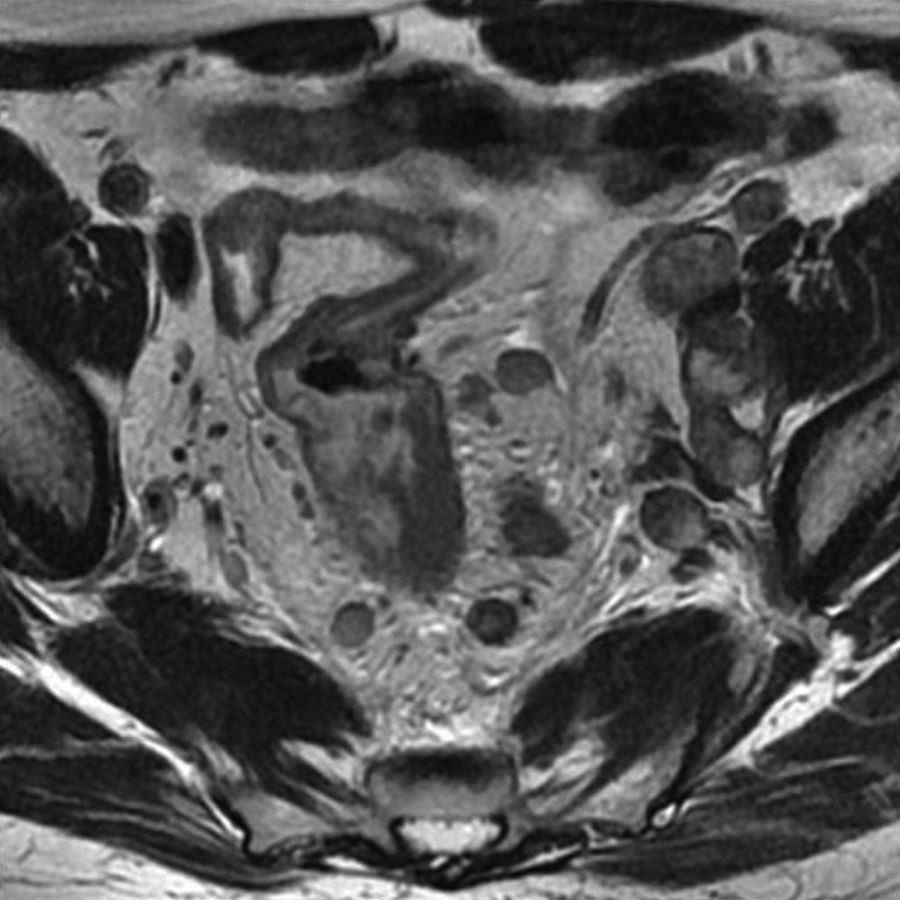
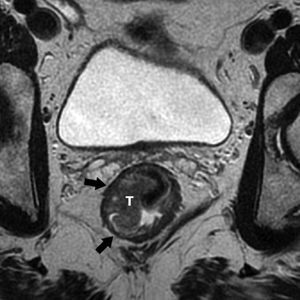
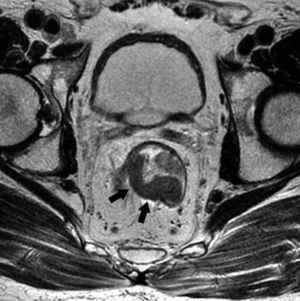
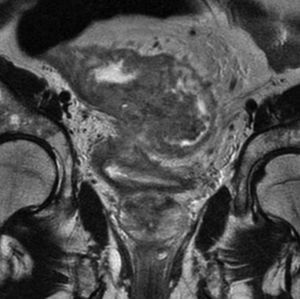
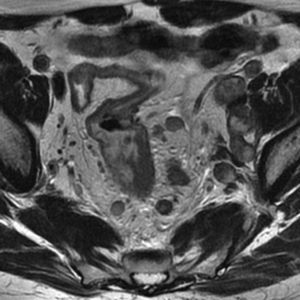
Grado de infiltración del tumorEn el diagnóstico por RM, cualquiera de las capas de la pared rectal se considera infiltrada en cualquier punto de su extensión cuando su intensidad de señal propia queda sustituida por la de la masa tumoral. Se describen varios estadios de infiltración según esta afecte a las diferentes capas del recto, mesorrecto u otras estructuras pélvicas. Un estadio T1 (fig. 2) implica la afectación de la mucosa y submucosa pero no así de la muscular, de manera que se conserva la hipointensidad de esta capa a lo largo de todo el anillo rectal, quedando la extensión del tumor por ella misma delimitada, sin ser invadida. Un estadio T2 (fig. 3) supone la afectación de la capa muscular, caso en el que su hipointensidad se pierde y se sustituye por la intensidad de señal del tumor, aunque conserva su contorno, sin infiltración en la grasa mesorrectal. Un estadio T3 (fig. 4) implica infiltración más allá de la muscular, por lo que el tumor se aprecia en la grasa como un frente redondeado o nodular3. La presencia de espiculaciones no es evidencia suficiente de infiltración3,4, ya que pueden estar causadas por fibrosis o por una inflamación peritumoral. Un estadio T4 (fig. 5) se da cuando la infiltración es de gran alcance y, rebasando la fascia mesorrectal, afecta a otras estructuras pélvicas, la hoja peritoneal (estadio T4a) o, una vez perforada esta, las vísceras intraperitoneales (estadio T4b).
Es asimismo valorable mediante RM. Independientemente de su diámetro, los ganglios afectados se muestran hipointensos o heterogéneos y con un contorno irregular, siendo estos los principales criterios para establecer un diagnóstico de infiltración positivo (fig. 6). Brown et al.5 demostraron en un importante estudio realizado en 2003 que no es recomendable considerar como criterio patológico per se el tamaño del ganglio, criterio utilizado hasta ese momento de manera general. Muchos ganglios benignos pueden ser de gran volumen, y ganglios menores de 10mm pueden contener metástasis6. En esa misma línea, Koh y MacVicar7 indican que aproximadamente el 30% de los ganglios afectados presentan tamaños por debajo de los 5mm de diámetro. Por otra parte, la hiperplasia linfoide reactiva benigna conlleva un aumento del volumen ganglionar que podría conducir a un diagnóstico erróneo7 si no se hicieran prevalecer los criterios morfológicos: hipointensidad, heterogeneidad y contorno5. El grado de infiltración ganglionar se considera según el número de nódulos afectados. De acuerdo con la clasificación TNM (tabla 1), si se localizan entre 1 y 3 ganglios afectados la infiltración se encuentra en estadio N1; si se observan más de 3 ganglios patológicos, ha alcanzado el estadio N2 (fig. 6).
Ecografía endorrectal frente a resonancia magnéticaEn la bibliografía especializada es muy discutida la precisión de la RM frente a la ecografía endorrectal para valorar la infiltración en sus estadios iniciales. Mientras que existe consenso respecto a que la RM es la técnica óptima para valorar los estadios T3 y T4, la distancia del tumor a la fascia mesorrectal (margen de resección), la infiltración ganglionar y la afectación vascular extramural8, no ha habido un claro consenso acerca de sus mejores prestaciones frente a la ecografía para diferenciar con precisión las primeras etapas de la enfermedad (estadios T1 y T2). Se ha defendido que la RM es la técnica adecuada para la distinción entre T2 y T3, mientras que la ecografía endorrectal resulta más precisa para la diferenciación entre los estadios T1 y T24,9-11. No obstante, el desarrollo y mejora de la técnica ha alcanzado para otros autores un grado de precisión similar al de la ecografía endorrectal para los estadios iniciales12. La RM con bobina endorrectal también da resultados equivalentes a los de la ecografía13.
Estadificación y cirugíaEstadificar correctamente discriminando con precisión entre los diferentes estadios es fundamental para la planificación del tratamiento que recibirá el paciente, que puede ser quirúrgico previo tratamiento adyuvante o directamente quirúrgico. Por consiguiente, la estadificación también implica seleccionar al paciente para ser sometido a un tratamiento más o menos agresivo. El grado de infiltración en la grasa mesorrectal es clave, ya que una invasión inferior a 5 mm y sin afectación nodular puede resecarse sin tratamiento adyuvante previo, mientras que una invasión superior a los 5mm implica tratamiento prequirúrgico. Así, los estadios T1, T2 y T3<5mm, N0, pueden ser tratados con resección directa, mientras que los estadios T3>5mm y T4 o N1, N2, requieren tratamiento adyuvante previo.
Protocolo de estudioLa correcta visualización del recto necesita de una adecuada limpieza del mismo, de modo que quede libre de heces que interfieran en su observación. El paciente deberá de realizarse un enema de limpieza en su domicilio antes de acudir a realizarse la prueba. Si se encuentra hospitalizado, le será realizado por el personal de planta.
Como es norma al trabajar con RM, es recomendable realizar una anamnesis previa al paciente y tomar las medidas necesarias para evitar situaciones indeseables por la presencia de objetos metálicos, prótesis, válvulas u otro tipo de elementos susceptibles de afectar negativamente a la imagen o dañar al paciente. Una vez preparado, el paciente ha de ser posicionado en decúbito supino, siendo muy importante que durante la exploración mantenga una respiración suave para evitar en lo posible artefactos respiratorios. Es recomendable el empleo de una antena de superficie colocada en la pelvis, de modo que quede asegurada una correcta recepción de señal desde el promontorio del sacro hasta el periné. Aunque resultan eficaces para la estadificación del tumor en su fase inicial (infiltación submucosa-muscular), no es recomendable el empleo de bobinas endorrectales para no alterar la luz del recto ni comprimir la grasa mesorrectal, algo que podría resultar en una falsa impresión de la distancia entre el tumor y la fascia14, parámetro muy importante para el abordaje de la cirugía. Además, la aplicación de este tipo de bobinas resulta muy dificultosa o imposible en pacientes afectados de cáncer estenosante4. Las secuencias de elección para el diagnóstico –trabajamos con un equipo General Electric Signa Excite de 1.5 T– son fast spin eco (FSE) ponderadas en T2 de alta resolución. Es necesario obtener series de imagen que incluyan todo el mesorrecto en planos axiales y coronales y otras series que se ajusten a la masa tumoral. No es necesario el empleo de secuencias ponderadas en T1, T1 con supresión de la grasa ni de secuencias STIR. Tampoco es necesario el uso de medio de contraste paramagnético, pues este no aporta ninguna mejora para la visualización del tumor ni el grado de infiltración.
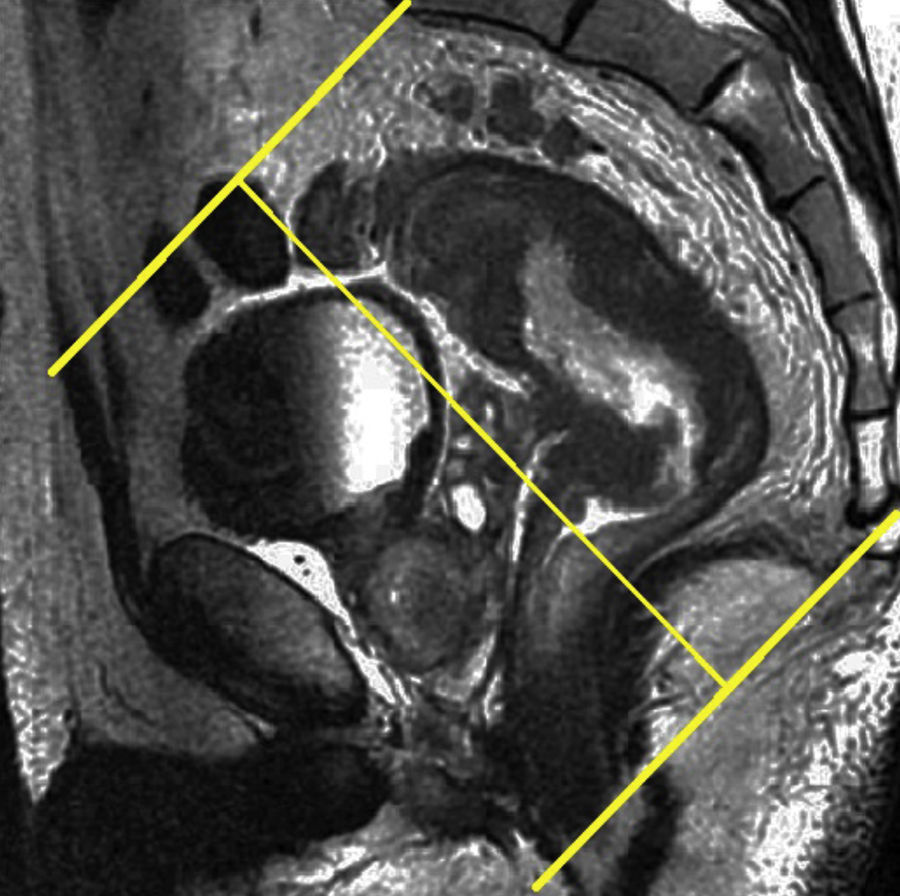
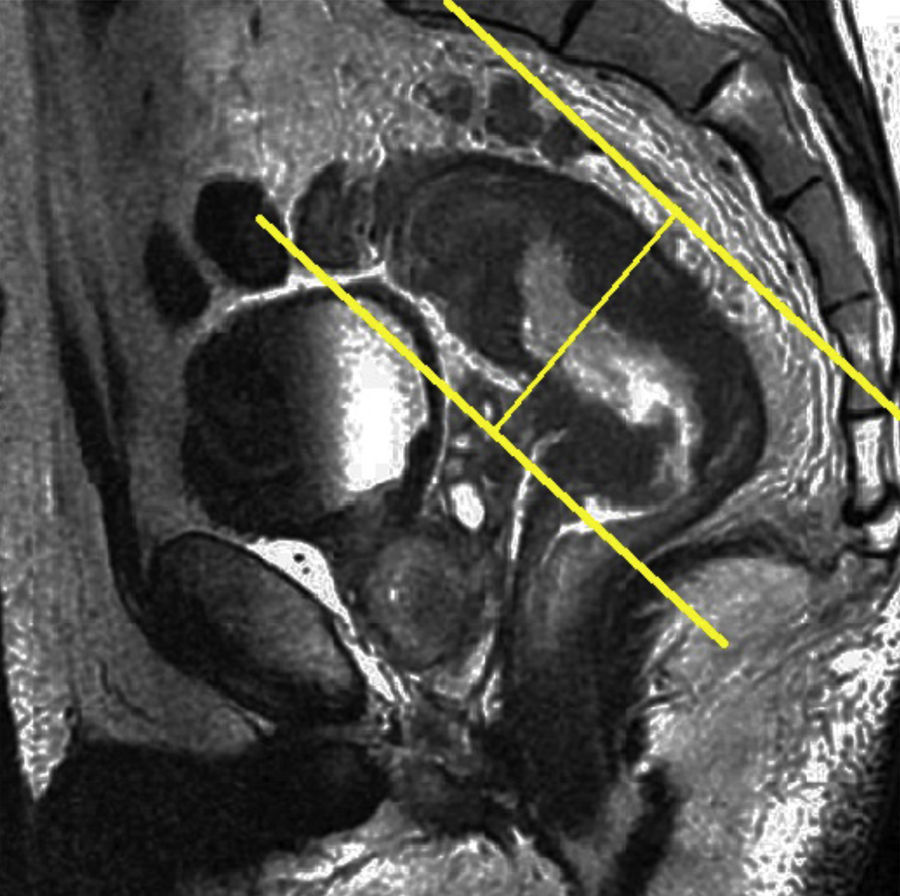
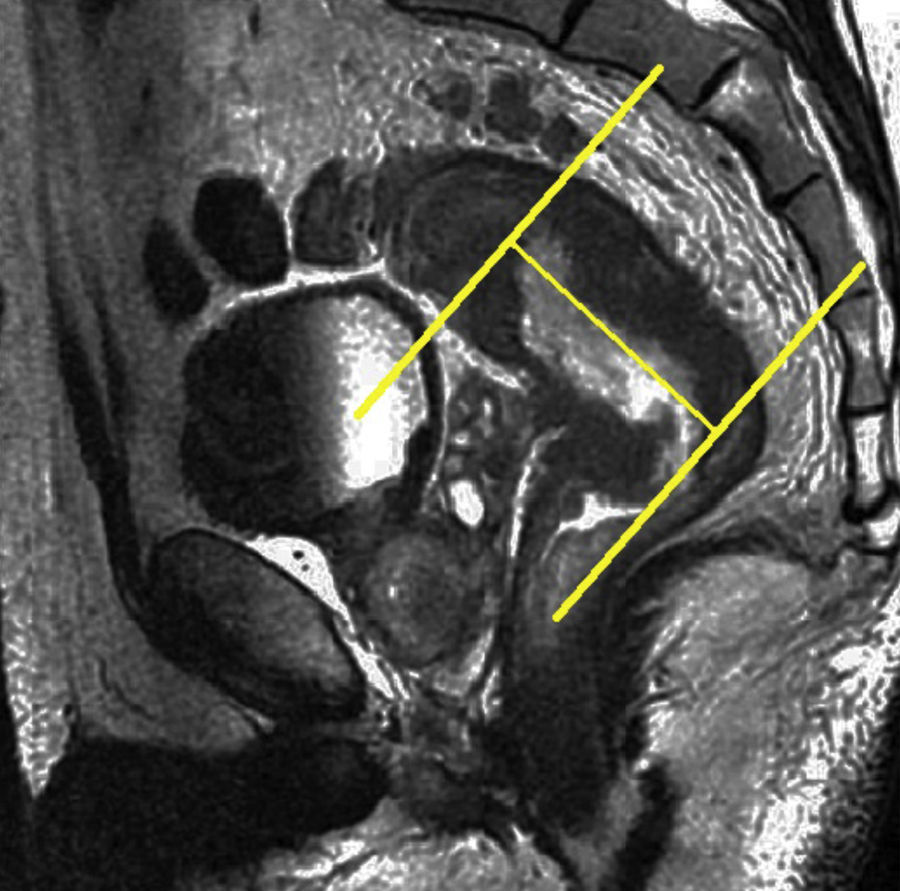
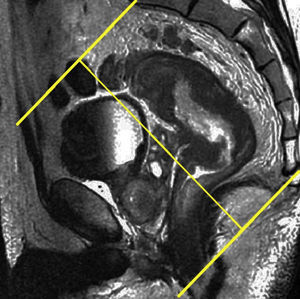
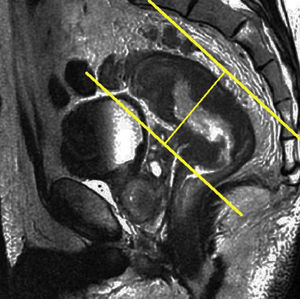
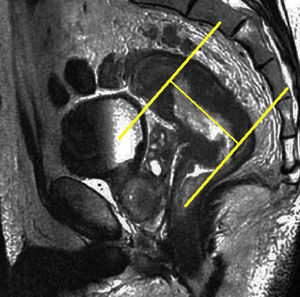
Tras el localizador inicial es recomendable realizar 3 secuencias rápidas de disparo único (single shot) ponderadas en T2 en los 3 planos para tener una mejor visión de la región a explorar y una mayor aproximación al área afectada. A continuación han de emplearse las secuencias de alta resolución FSE ponderadas en T2. En primer lugar ha de obtenerse una serie en plano sagital estricto de todo el mesorrecto que, además de aportar información para el diagnóstico (extensión cráneo-caudal del tumor y grado de infiltración), debe servir para planificar las demás secuencias con precisión. Seguidamente han de obtenerse planos perpendiculares y paralelos al eje longitudinal del recto que incluyan el mesorrecto en toda su extensión, desde el promontorio del sacro hasta el margen anal y desde el septo urogenital hasta el sacro (figs. 7 y 8). El objetivo de estas secuencias es evaluar posibles adenopatías mesorrectales y estudiar la posibilidad de aplicar implantes. Llegados a este punto, según el tercio del recto en estudio, es necesario obtener planos oblicuos directamente sobre la masa tumoral:
Han de obtenerse planos axiales oblicuos que cubran el tumor en toda su extensión y queden orientados perpendicularmente a su eje cráneo-caudal en el plano sagital (fig. 9). Las imágenes resultantes permiten evaluar el propio tumor y la afectación de la pared rectal y del mesorrecto, así como la afectación de las estructuras y órganos pélvicos.
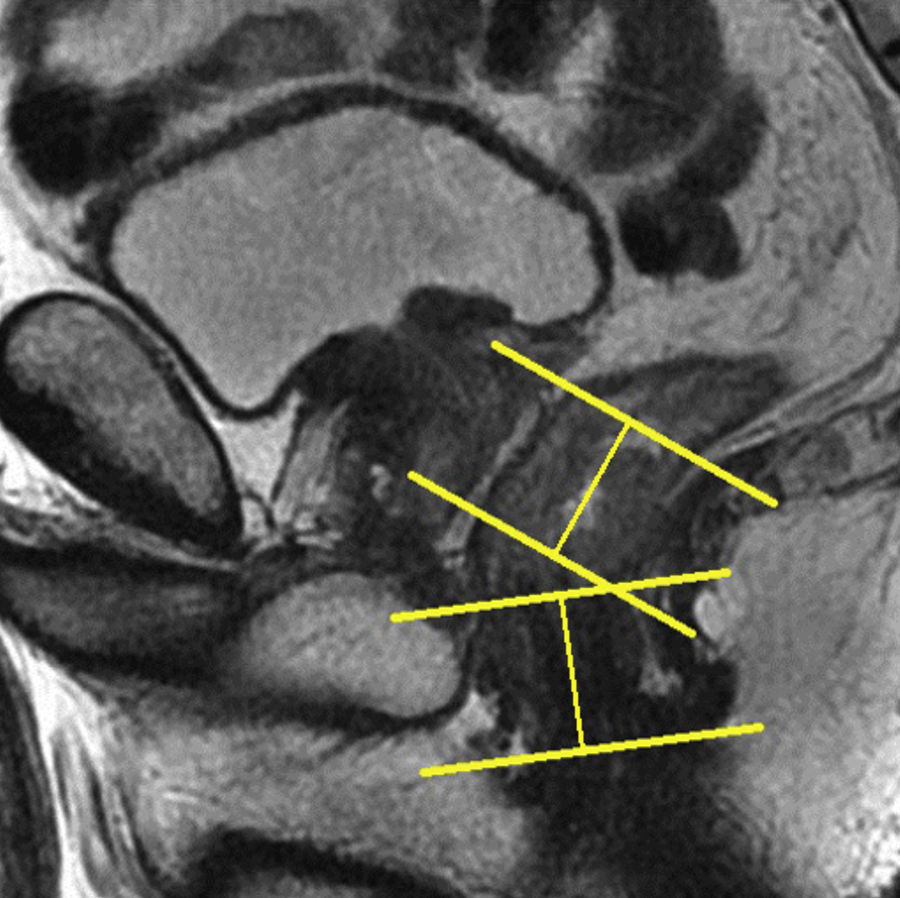
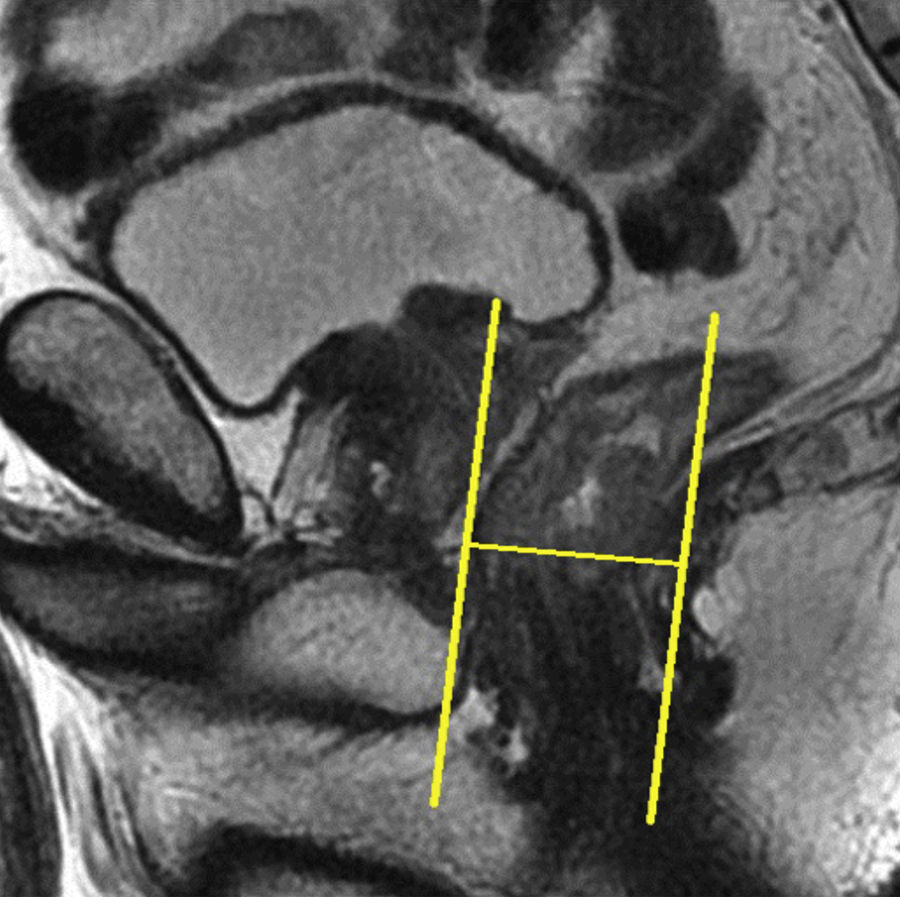
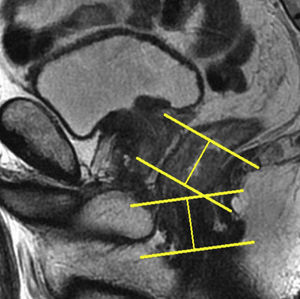
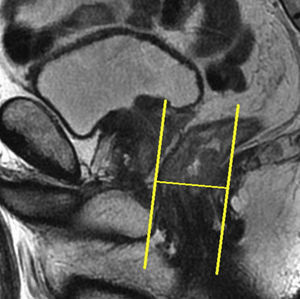
Estudio del tercio inferior del rectoHan de obtenerse planos coronales estrictos y oblicuos sobre la adquisición sagital que relacionen el tumor con el suelo pélvico y esfínteres o el tumor con el canal anal (figs. 10 y 11). Las imágenes resultantes son fundamentales para la cirugía con preservación de esfínteres14. Ha de destacarse que la diferenciación entre las capas propias del recto suele ser imposible en el tercio inferior1.
Los parámetros de exploración para estas secuencias de alta resolución varían únicamente en el grosor de corte, que no ha de ser mayor de 4mm para las secuencias del mesorrecto y de no más de 3mm para las secuencias específicas de la masa tumoral (tabla 2).
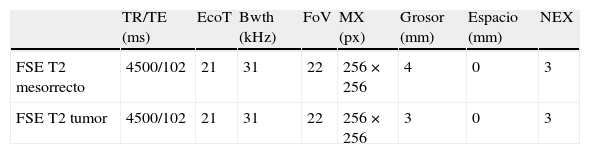
Parámetros de las secuencias empleadas en un equipo General Electric Signa Excite 11.1 M4
| TR/TE (ms) | EcoT | Bwth (kHz) | FoV | MX (px) | Grosor (mm) | Espacio (mm) | NEX | |
| FSE T2 mesorrecto | 4500/102 | 21 | 31 | 22 | 256×256 | 4 | 0 | 3 |
| FSE T2 tumor | 4500/102 | 21 | 31 | 22 | 256×256 | 3 | 0 | 3 |
Bwth: ancho de banda (bandwidth); cm: centímetros; EcoT: tren de ecos; FoV: campo de visión (fi eld of view); FSE: espín eco rápida; kHz: kilohercios; mm: milímetros; ms: milisegundos; Mx: matriz; NEX: número de exposiciones; px: píxeles; TE: tiempo de eco; TR: tiempo de repetición.
La imagen por RM es una técnica óptima para la estadificación del carcinoma de recto, la planificación de la cirugía y la reestadificación (seguimiento). El empleo de secuencias de alta resolución ponderadas en T2 planificadas adecuadamente sobre el tumor y la fascia mesorrectal permite diferenciar con detalle la presencia de la masa tumoral, su grado de infiltración en las diferentes capas de la pared del recto, su extensión a través de la grasa y fascia mesorrectales, y una posible afectación ganglionar.
Conflicto de interesesEl autor declara no tener ningún conflicto de intereses.
La colaboración en forma de consejos y bibliografía que me ha sido proporcionada por el Dr. Salvador Campos Hervás durante la elaboración de este artículo ha sido fundamental para que llegara a buen término. De mi gratitud por su tiempo y buenos consejos debe quedar constancia por escrito.