El propósito de este artículo es mostrar una propuesta de técnica ecográfica ocular mediante el uso de sondas de altas frecuencias que permitan la visualización de la estructura ocular y realizar mediciones. Se describe una sistemática de trabajo para obtener las imágenes de las estructuras como son el cristalino, nervio óptico y globo ocular en planos axiales y transversales tanto en modo B como en doppler color y pulsado. Creemos que esta sistemática de trabajo cubre las necesidades de los facultativos que solicitan esta exploración
The purpose of this article is to present a proposed eye ultrasound technique using high frequency probes that allow visualization of the ocular structure and make measurements. A system of work is described to obtain images of structures such as the lens, optic nerve and eyeball axial and transverse planes both in B mode and pulsed Doppler. It is believed that this work system meets the need of physicians who request this examination.
Los profesionales de radiología saben que el ojo es radiosensible, especialmente el cristalino, por lo que siempre que sea posible se debe evitar la radiación de este órgano. El uso de los ultrasonidos –que producen ondas mecánicas en vez de electromagnéticas– elimina los riesgos producidos por la radiación ionizante permitiendo el estudio del ojo. Dada la naturaleza predominantemente líquida de los globos oculares y su localización superficial –que favorece una óptima visualización por ultrasonidos– actualmente se considera esta modalidad de imagen como la más adecuada para el diagnóstico y seguimiento de posibles afecciones intraoculares1–3. La primera ecografía ocular se realizó en 1957 por Okasala, pero fue en 1958 que Baum y Greenwood utilizaron el modo B. En los 70 ya se usó en tiempo real2. La ecografía es una técnica de soporte para los oftalmólogos cuando se presentan dificultades de visualización debido a la presencia de cataratas u otras afecciones1–3. Por ser ágil, rápida y bien tolerada –ya que no es necesario anestesiar el ojo– puede repetirse las veces necesarias para el seguimiento de las lesiones intraoculares.
ObjetivoDescribir de manera sistematizada una propuesta de procedimiento de la ecografía ocular.
Material y métodosSe requiere un ecógrafo que disponga de sondas de alta frecuencia y Doppler color. Debe disminuir la potencia acústica al 64% con el fin de evitar el riesgo de producir lesiones iatrogénicas7. El estudio se realiza en tiempo real, en modo B con sonda lineal multifrecuencia de 7,5-10MHz y frecuencias fundamentales para las estructuras más superficiales, utilizando una sonda sectorial de 4-10MHz para el estudio retroocular1–3 y aplicando posteriormente los armónicos (THI) para el estudio de la cámara vítrea y el fluido que la ocupa. El estudio se inicia con el paciente en sedestación o en decúbito supino con el cabezal incorporado unos 45 grados y los ojos cerrados1–3. Deben retirarse las lentes de contacto en los pacientes que las lleven. Se coloca abundante pasta conductora sobre el ojo cerrado, aplicando el transductor (7,5-10Mhz) sin presionar para evitar colapsar la cámara anterior4.
El globo ocular se caracteriza por ser una estructura redondeada, bien delimitada con las paredes lisas y contenido anecóico debido a su condición líquida. La retina, coroides y esclerótica, se visualizan como una única línea ecogénica y curvada debido a que ecográficamente no se pueden diferenciar entre ellas.
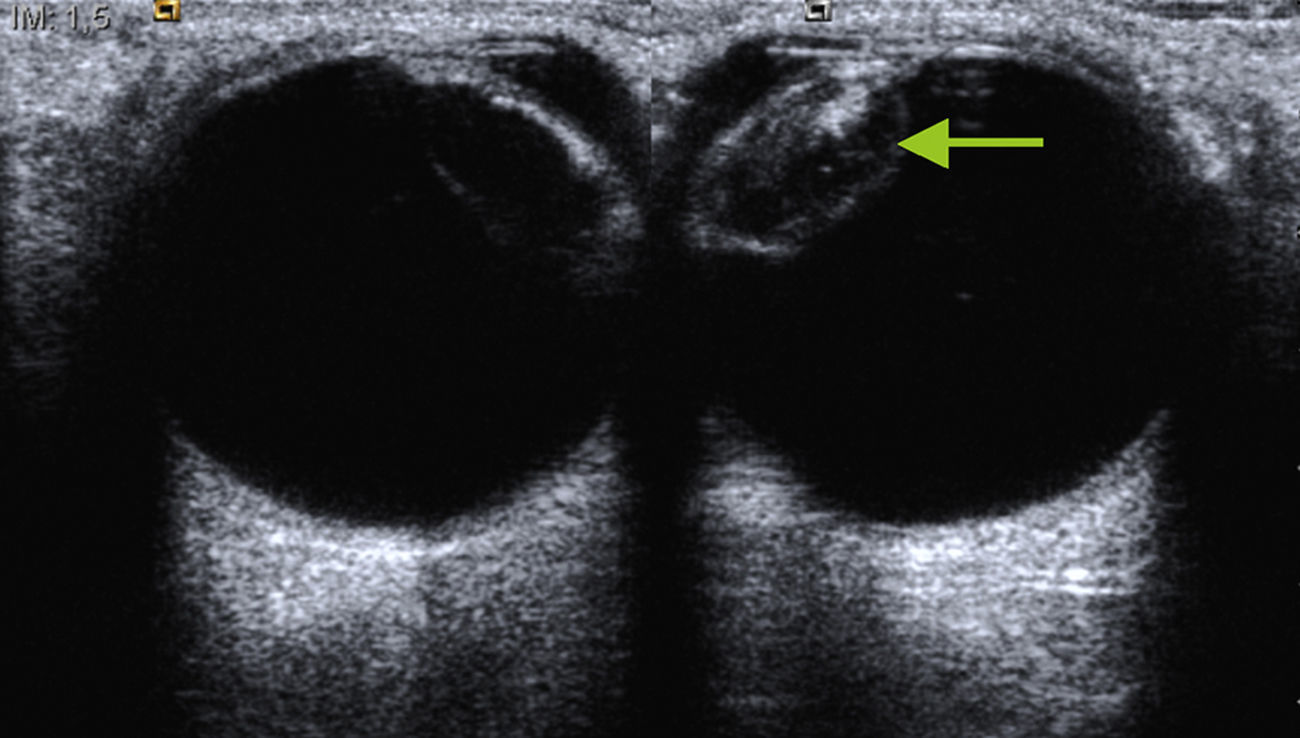
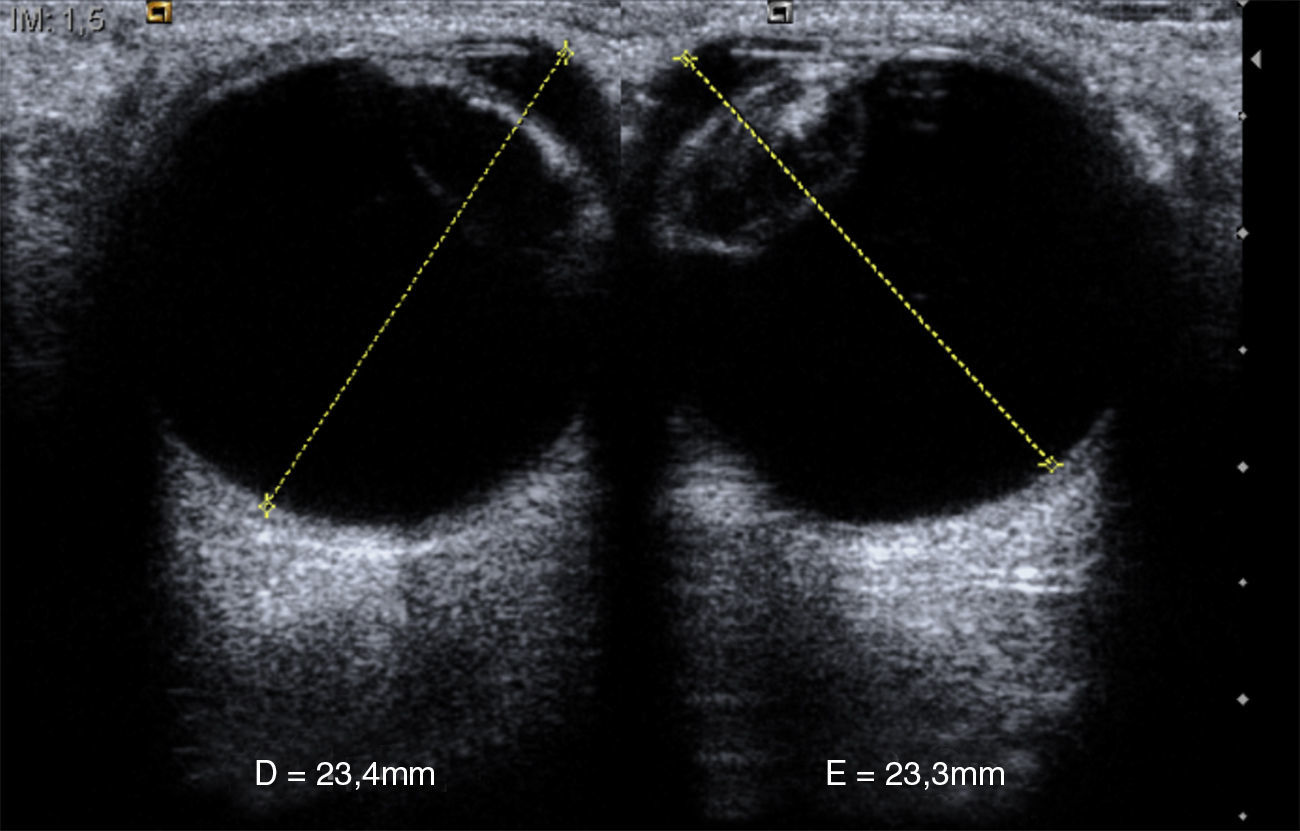
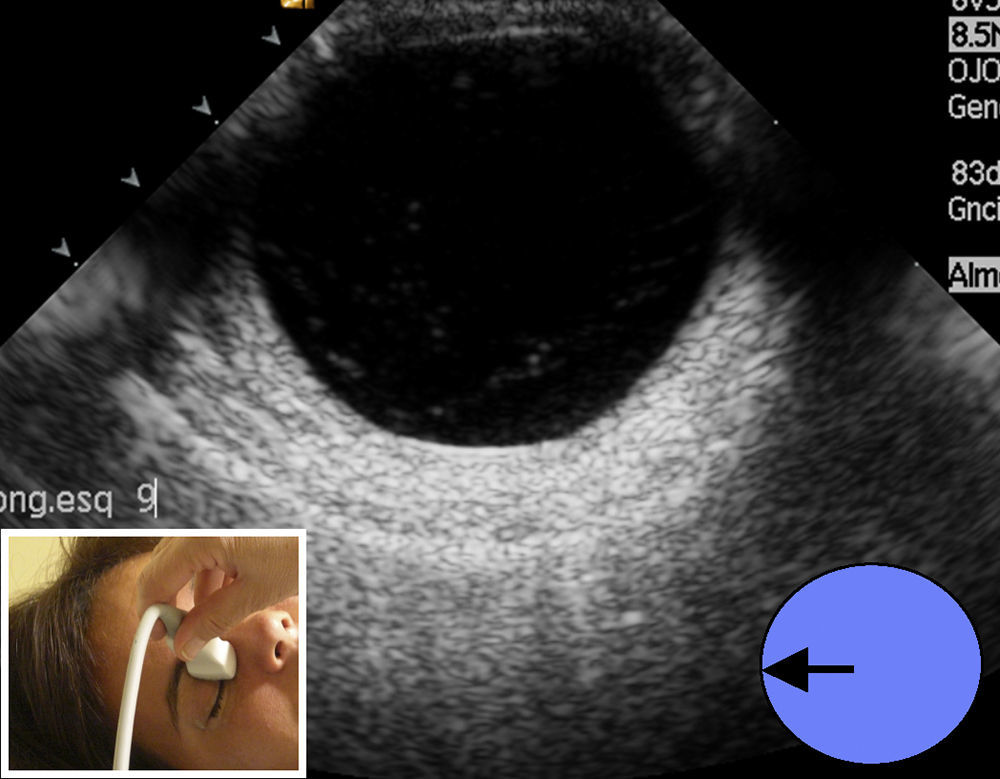
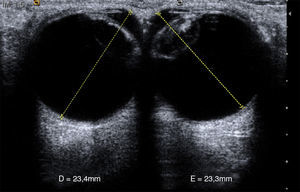
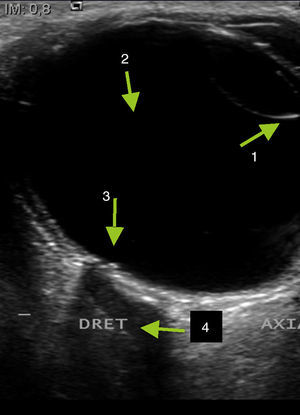
Se realiza el estudio mediante recorrido axial y longitudinal donde la cápsula anterior y posterior del cristalino identificados como ecos curvilíneos cuyo interior en el ojo sano es anecóico (fig. 1). Se sigue el estudio mediante la medición de ambos globos oculares, desde la córnea hasta la retina, (en el ojo sano las medidas son entre 23-25mm4 aproximadamente) (fig. 2).
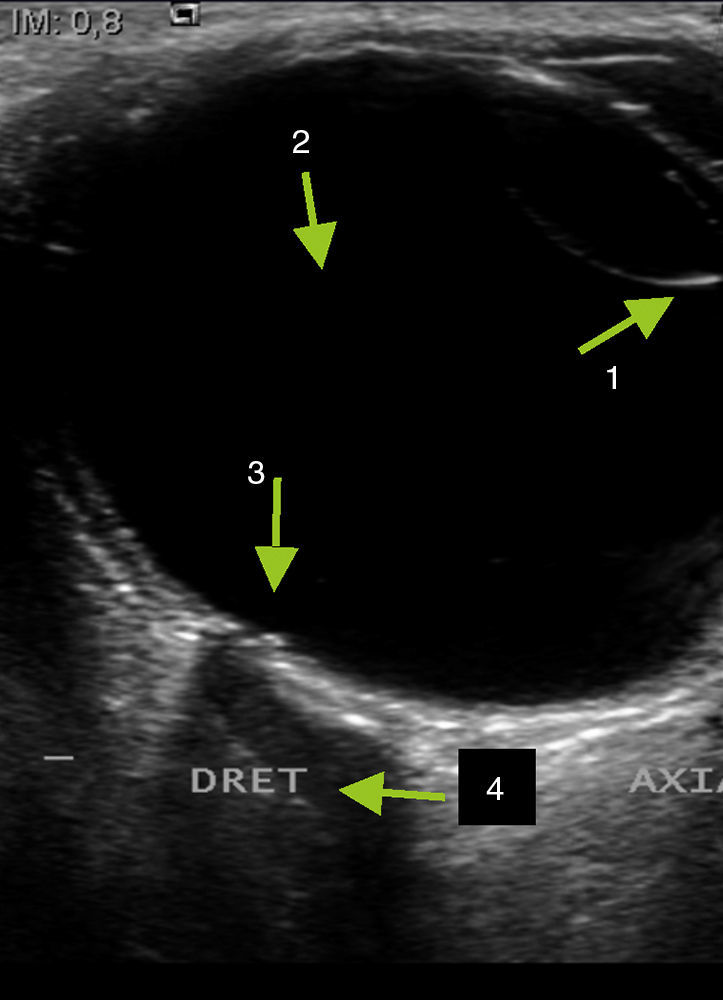
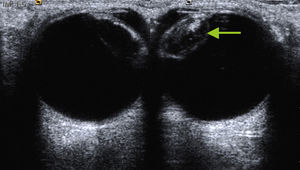
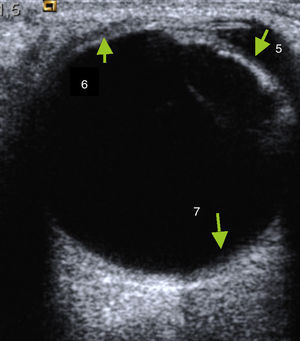
La visualización de las paredes óseas aparece como bandas hiperecogénicas con sombra acústica posterior a ambos lados. La grasa retrobulbar se identifica como un área hiperecogénica homogénea detrás del globo ocular. Los músculos extraoculares tienen una configuración fusiforme e hipoecóicos. El nervio óptico, situado en la parte posterior de globo ocular, se visualiza como una estructura tubular hipoecoica2 (figs. 3 y 4). En algunas ocasiones es necesario bascular el transductor para la correcta visualización del nervio así como su inserción en la papila, que se visualiza como puntos hiperecogénicos. Debe incluirse la medición del nervio en un corte transversal comparándolo con el contralateral. El área media del disco óptico normal varía desde 2,1-2,9mm en raza caucasiana siendo algo mayor en otras5.
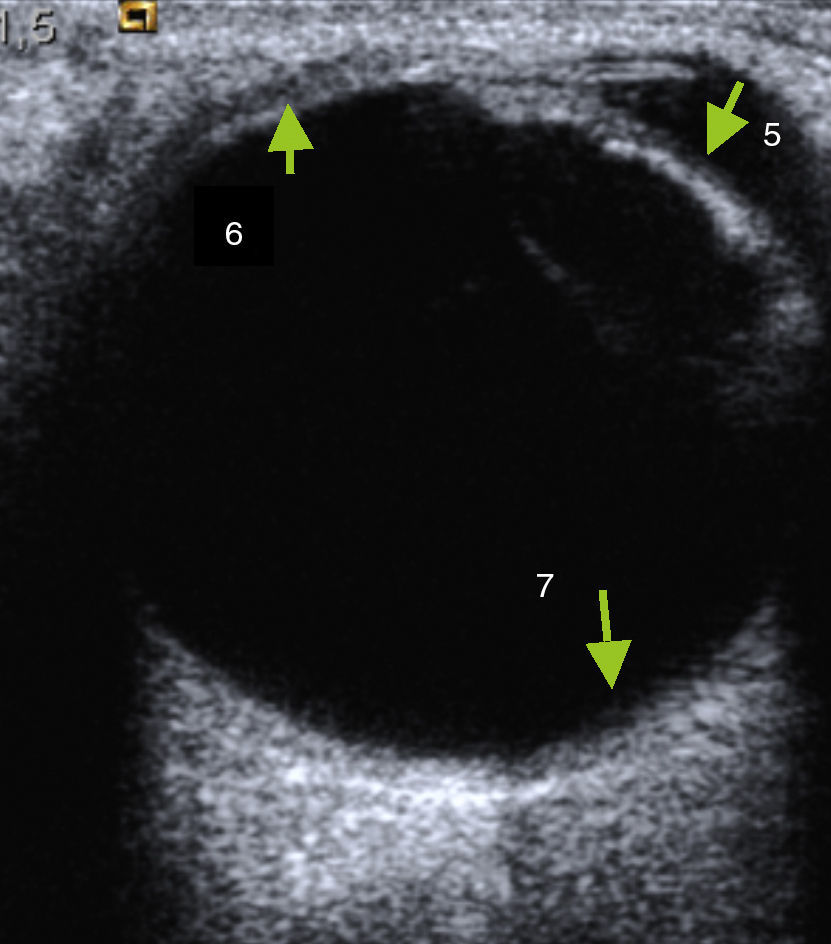
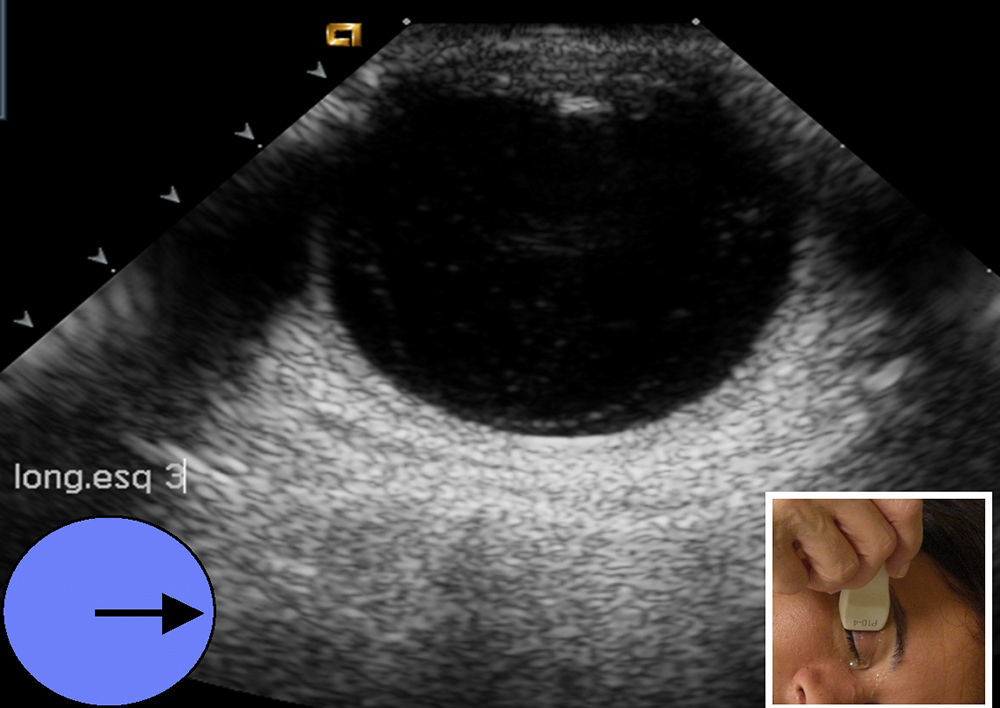
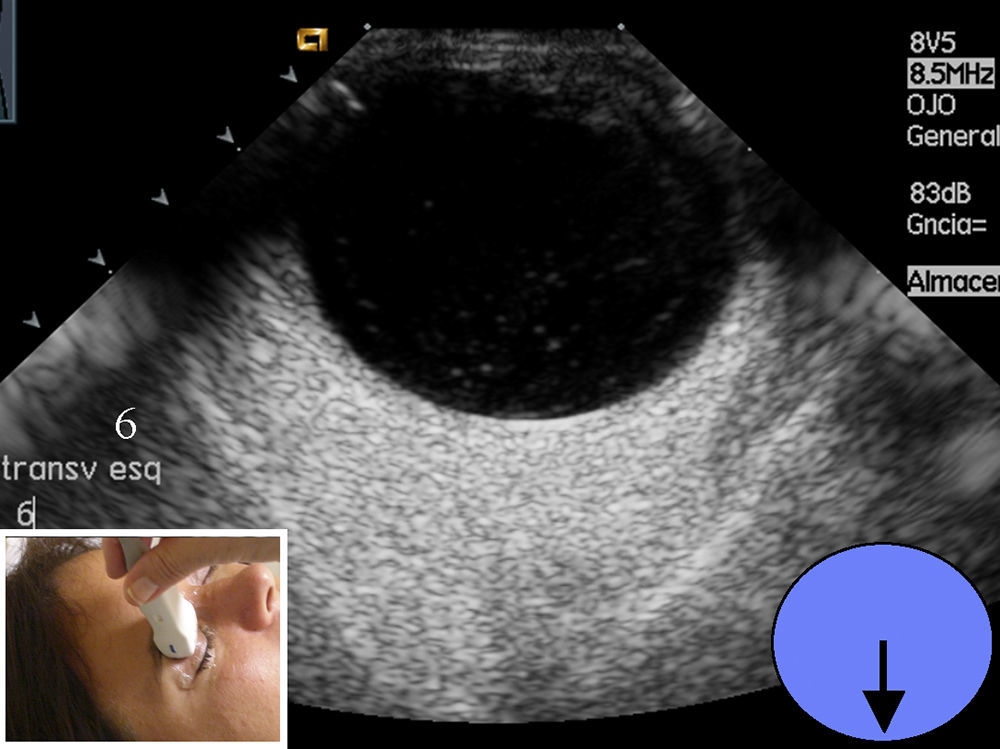
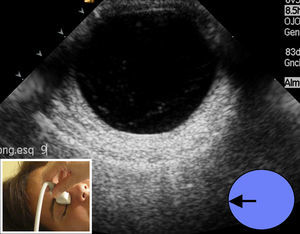
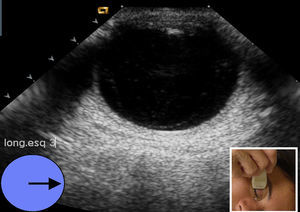
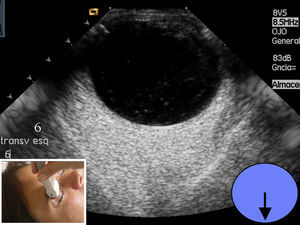
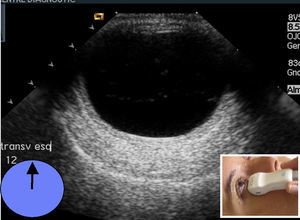
El estudio prosigue mediante la técnica de «las agujas del reloj», cambiando para ello a sonda sectorial (4-10Mhz). Manteniendo los ojos cerrados, y apoyando el transductor en el lado interno (nasal) del ojo, el paciente debe mirar hacia el lado contralateral al transductor (externo o temporal). Esta imagen se marcará con el número «9» (fig. 5); luego apoyando el transductor en el lado temporal o externo, debe mirar hacia el lado contralateral (interno o nasal), marcando la imagen como «3».(fig. 6). Cuando se hace referencia al ojo izquierdo, las localizaciones nasal y temporal se invierten. A continuación se coloca el transductor de la zona más superior del párpado y el paciente –sin abrir los ojos– simulará que mira hacia abajo, marcándolo con el «6», (fig. 7). Finalmente y ya con los ojos abiertos mirar hacia el techo, colocando el transductor en la zona más baja del parpado inferior y marcando esta imagen con el número «12» (fig. 8). Esta técnica tiene por objetivo obtener imágenes de todos los ángulos del globo ocular realizando barridos completos y que fácilmente el oftalmólogo sitúe los planos examinados. Después de realizar el estudio anatómico se realiza el estudio dinámico, con la misma sonda sectorial (4-10Mhz) pero utilizando los armónicos (THI) ya que debido a su condición líquida permite visualizar mejor el interior de las paredes del globo ocular6. Sin abrir los ojos el paciente debe moverlos de forma rápida en todas las direcciones (derecha e izquierda, arriba y abajo). Durante estos movimientos, el transductor se sitúa en longitudinal y posteriormente en transversal. Esto permitirá visualizar el desplazamiento del humor vítreo y descartar lesiones intraoculares3.
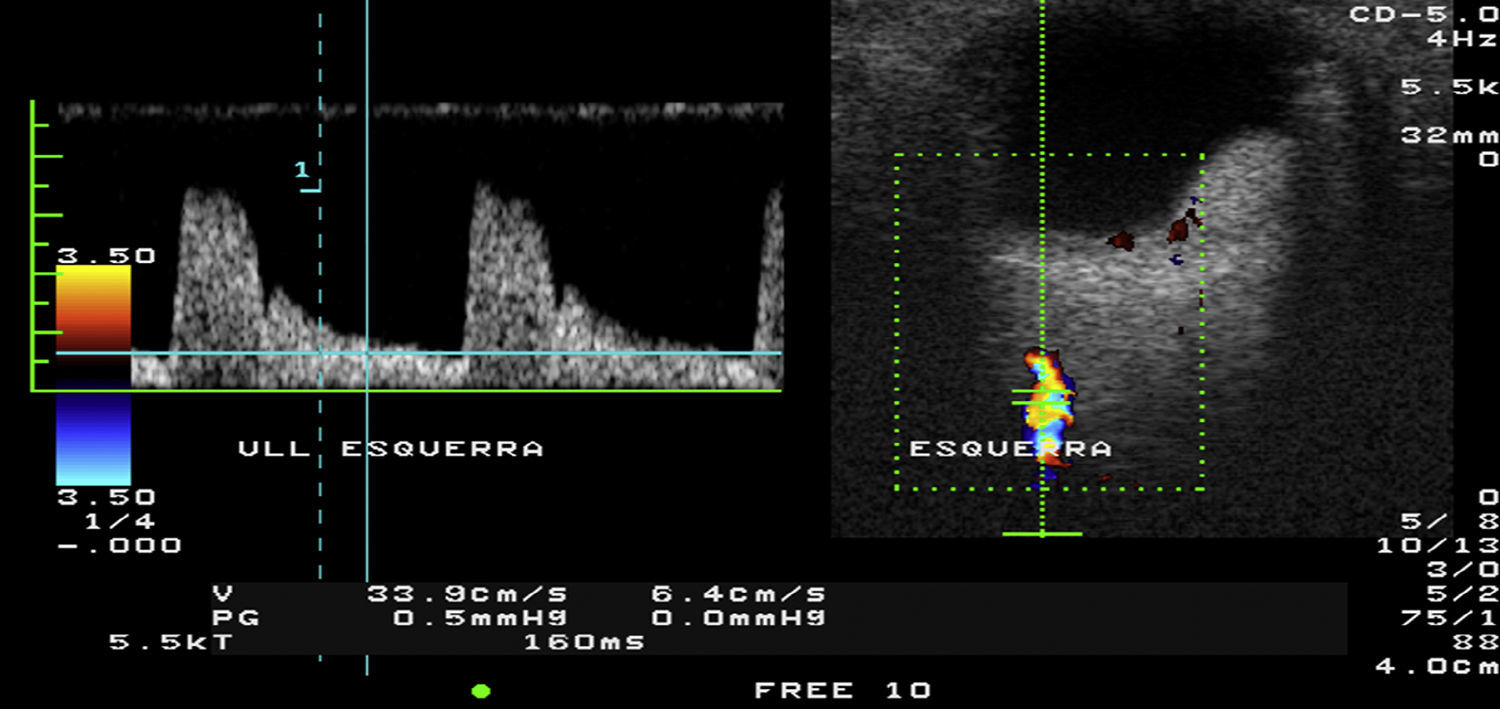
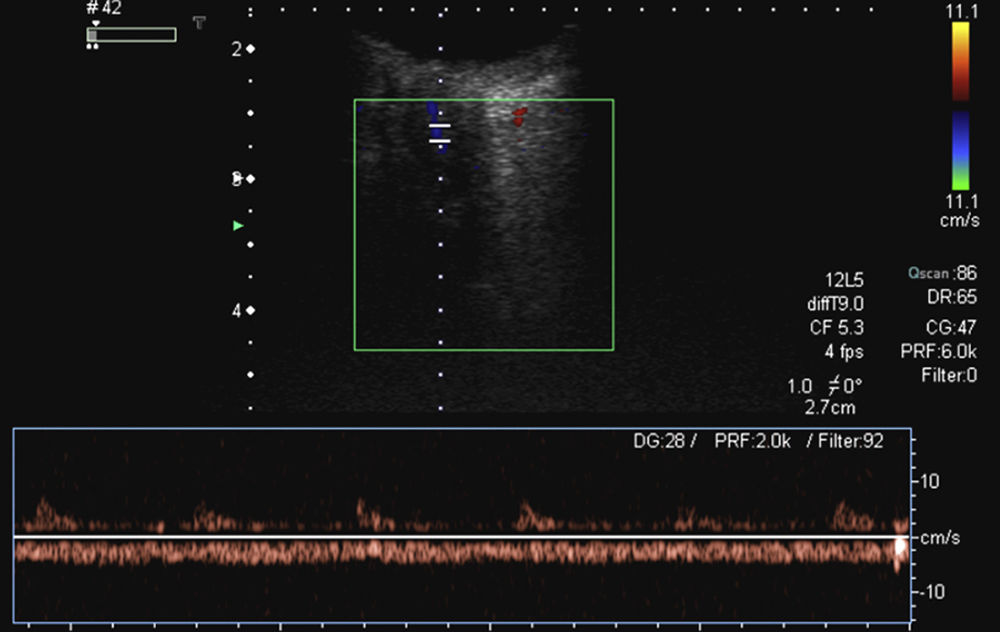
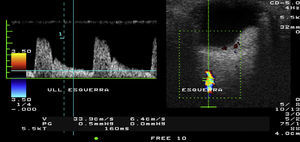
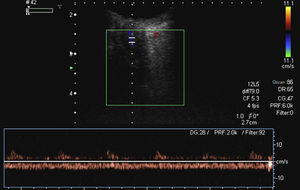
A continuación deberá valorarse el flujo de la arteria y vena oftálmica que se localiza en la zona medial al nervio óptico, volviendo a las frecuencias fundamentales. La onda del doppler pulsado de la arteria oftálmica es típica de una arteria de alta resistencia2,7, por lo que deberá ajustarse la velocidad y aplicar la máxima ganancia posible y el PRF y el filtro de pared a los valores mínimos que permita el equipo2–4 (fig. 9). En la vena, la morfología de la onda es variable, pudiendo mostrar modificaciones debido a movimientos cardiacos y respiratorios2 (fig. 10). El doppler color pulsado además del estudio propio del vaso también permite visualizar procesos patológicos que tienen manifestaciones vasculares1,7.
ConclusionesLa ecografía ocular es una técnica inocua, ágil y cómoda para el paciente que no requiere anestesiar el ojo. Con esta técnica que se propone, se identifican claramente las estructuras del globo ocular además de permitir la detección de patologías en las que el oftalmólogo tiene dificultades de exploración por otros medios. Se requiere un nivel suficiente de conocimientos de anatomía y del manejo del ecógrafo que permitan al radiólogo la realización del informe a partir de las imágenes y vídeos registrados. Es necesaria una continuada interacción radiólogo-oftalmólogo con el fin de poder adaptar los protocolos a sus necesidades clínicas
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.