Las lesiones en la cavidad oral son un motivo de consulta frecuente en la edad pediátrica y un amplio número de enfermedades pueden manifestarse de esta manera. El enfoque adecuado del paciente permite establecer el diagnóstico y orientar el tratamiento. Entre las condiciones asociadas a úlceras únicas de la mucosa oral, el trauma, las infecciones y los medicamentos son consideraciones que deben tenerse presentes. La leishmaniasis es una enfermedad parasitaria, endémica en algunas regiones del país, con transmisión principalmente en áreas rurales. La leishmaniasis mucosa es una forma clínica que se caracteriza por el compromiso de la mucosa de cualquier tejido, especialmente del tracto respiratorio superior y la cavidad oral. Es más común en adultos y, aunque poco frecuente, puede comprometer solamente este tipo de tejido del labio. Se presenta el caso de un lactante de 6 meses de edad, indígena de la etnia emberá, residente en zona rural, quien presenta lesión papular en labio inferior, de crecimiento progresivo, que al examen microscópico muestra la presencia de amastigotes de Leishmania spp. y responde en forma favorable al tratamiento instaurado con miltefosina.
Oral cavity lesions are a common complaint among children that have significant number of etiologies. The proper approach helps to establish the diagnosis and to guide the treatment. Several conditions associated with single oral mucosal ulcers, such as trauma, infections and medications, are considerations to keep in mind. Leishmaniasis is a parasitic disease that is endemic in some regions of the country and it is transmitted primarily in rural areas. Mucosal leishmaniasis is characterised by mucosal involvement of any tissue, especially of the upper respiratory tract and oral cavity. It is more common in adults and although rare, may involve only the lip mucosa. We present a case report of a native Embera patient. He was 6 months old and had a papular lesion on his lower lip with progressive enlargement. The microscopic exam revealed amastigotes of Leishmania spp. and he had a good response to treatment.
La leishmaniasis es una enfermedad causada por protozoos del género Leishmania, transmitidos por mosquitos de las especies Phlebotomus y Lutzomia1. En Colombia es una enfermedad endémica en casi todo el territorio, estimándose que existen alrededor de 10 millones de personas en riesgo, dado que su transmisión es principalmente rural2.
El término leishmaniasis mucosa (LM) se utiliza para indicar el compromiso de este tejido, principalmente del tracto respiratorio superior y de la cavidad oral. Puede ser la primera y única condición documentable, aunque usualmente es secundaria a lesiones cutáneas1,3. El diagnóstico de la LM es a menudo subestimado1.
Descripción del casoPaciente masculino, de etnia indígena emberá, de 6 meses de edad, procedente de área rural dispersa de Pueblo Rico (Risaralda), con cuadro clínico de 2 semanas de evolución caracterizado por aparición de lesión única, tipo pápula, localizada en labio inferior, a la derecha de línea media, con crecimiento progresivo, que no es una extensión de lesión alguna que haya iniciado en la piel contigua, acompañado por malestar general, sialorrea y edema localizado. Sin otras manifestaciones clínicas ni signos de alarma según la estrategia Atención Integrada a las Enfermedades Prevalentes de la Infancia (AIEPI). Niega desencadenantes de lesión, como trauma.
Antecedentes personales médicos y quirúrgicos: negativos, sin episodios previos de enfermedad actual, ni hospitalizaciones. Alérgicos: no conocidos. Perinatales: parto institucional en primer nivel de atención. Lactancia materna hasta los 3 meses de edad. Inmunológicos: esquema de vacunación incompleto, solo presentaba vacunas hasta los 2 meses de edad. Antecedentes familiares: negativos, no hay otros miembros del núcleo familiar o de la vivienda con lesiones similares.
Tras la evaluación inicial, se inició manejo sintomático con acetaminofén a razón de 15mg/kg/dosis asociado a lavados con nistatina y recomendaciones generales.
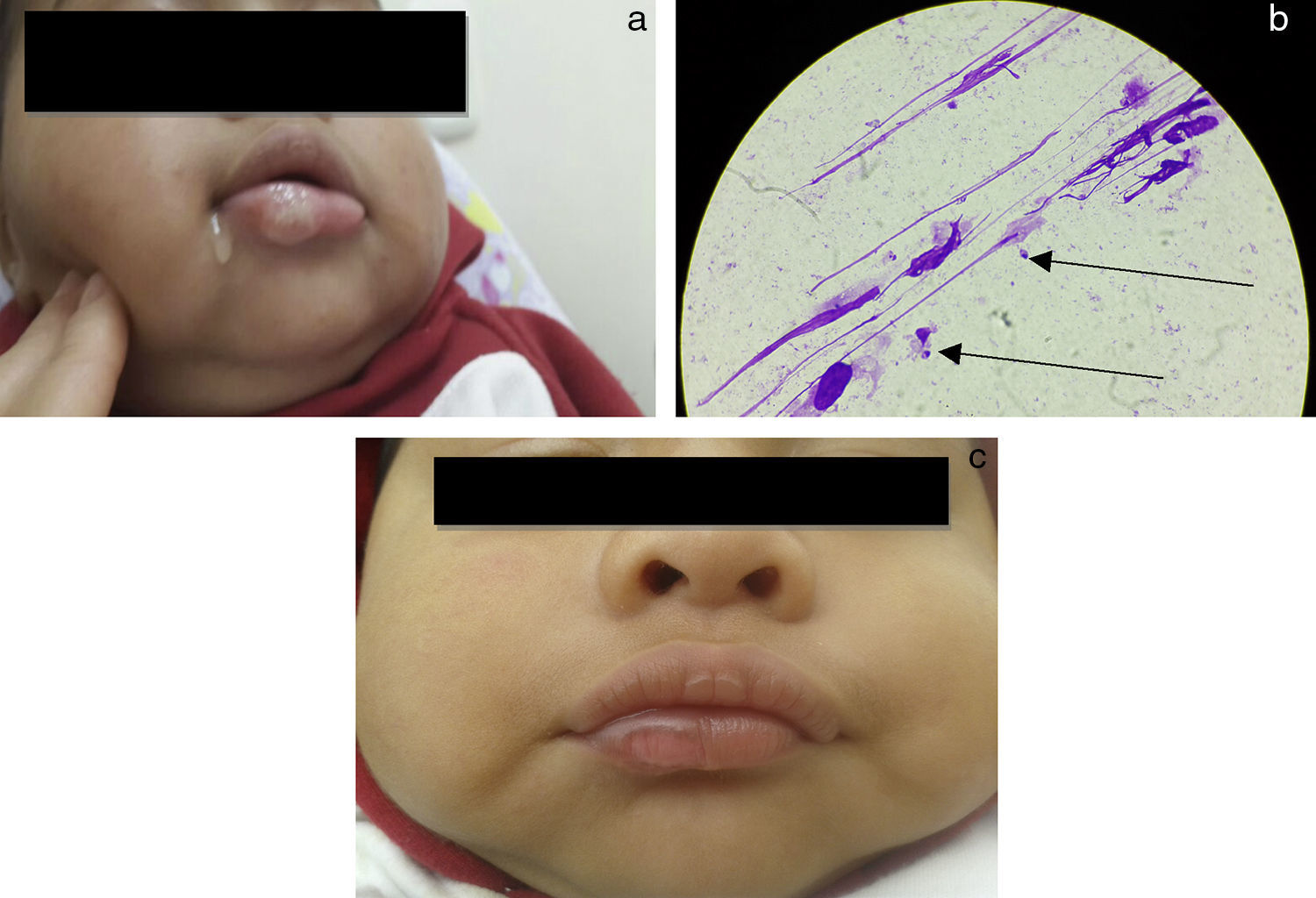
Dos semanas después consulta nuevamente, debido a persistencia y crecimiento progresivo de la lesión. En este momento, se encontraba en buenas condiciones generales, activo e hidratado. Signos vitales: frecuencia respiratoria: 28 respiraciones/min; frecuencia cardiaca: 118 latidos/min; temperatura: 36,8°C; saturación de oxígeno: 95%; peso: 7kg; talla: 71cm; piel: sin lesiones activas ni cicatrices de enfermedad previa. Mucosa oral: húmeda, rosada, con úlcera única localizada en labio inferior, ovalada, tamaño: 1,3cm de diámetro, bordes elevados eritematosos, centro ulcerado de coloración blanquecina, sin secreciones ni exudados, sin daño ni alteración de otros sitios de cavidad oral ni orofaringe (fig. 1a). Rinoscopia: sin alteraciones. Cardiopulmonar y abdomen: normal. Neurológico: sin alteraciones del desarrollo ni de otro tipo.
a) Lesión causada por Leishmania spp. en niño emberá de Pueblo Rico (Risaralda), 2014. b) Microscopia con evidencia de amastigotes de Leishmania spp. obtenidos de muestra de mucosa oral de niño emberá de Pueblo Rico (Risaralda), 2014. c) Resultado tras tratamiento con miltefosina por 28 días en niño emberá con diagnóstico infección por Leishmania spp., en Pueblo Rico (Risaralda), 2014.
Se realizó frotis del borde de la lesión, reportado como positivo para Leishmania spp. (L. spp.) (fig. 1b). Se estableció tratamiento con miltefosina oral (2,5mg/kg/día) por 28 días. Se recomendó a la madre que una tableta de miltefosina de 50mg fuera macerada y diluida en 10 cc de agua, de allí, debía darle al niño 3,5 cc en dosis única cada día. La madre informó adherencia al tratamiento y ausencia de reacciones adversas. La evaluación clínica al finalizar el tratamiento mostró la presencia de mácula ovalada, de bordes planos, regulares, con diámetro aproximado 0,6×0,4cm, sin ulceración, necrosis, secreción ni exudados (fig. 1c). No se encontraron signos de progresión ni compromiso adicional de otras regiones (fig. 1c). Tres meses posteriores al tratamiento se halló resolución total del proceso, sin secuelas ni daño anatómico. Se diligenció y explicó consentimiento informado por escrito a la madre, quien permitió la publicación, reproducción y divulgación de la información clínica del caso.
DiscusiónEste caso describe un lactante de 6 meses de edad, de etnia emberá, habitante de zona rural, sin antecedentes médicos personales ni familiares de importancia, quien presenta una lesión papular en mucosa de labio, de crecimiento progresivo y, luego, formación de úlcera sin secreciones ni exudados.
Las lesiones de cavidad oral son un motivo de consulta frecuente y se estima que hasta un tercio de los niños pueden presentarlas. El diagnóstico diferencial en un paciente con un primer episodio de úlcera única en cavidad oral debe incluir trauma, infecciones y reacciones adversas a medicamentos4. Algunas enfermedades infecciosas que se manifiestan de esta forma incluyen sífilis, gonorrea, tuberculosis, infecciones por virus y protozoos4.
El paciente del caso no tenía antecedente de trauma, ni quemadura por alimentos y el crecimiento de la lesión fue progresivo. No se reportó consumo de medicamentos y la madre no identificó un desencadenante conocido para la aparición de la lesión. Un análisis serológico para sífilis realizado 4 semanas después fue reportado como no reactivo.
El área de procedencia del paciente es reconocida por una elevada transmisión de casos de leishmaniasis cutánea al año: para la fecha de diagnóstico de este caso, se habían reportado 105 casos5.
Ante el conocimiento de la epidemiología local, las manifestaciones clínicas y la evolución de la lesión, además del resultado parasitológico positivo, se confirmó el diagnóstico de leishmaniasis con compromiso de mucosa oral, sin antecedente de forma cutánea, y se instauró tratamiento con miltefosina. La ausencia de cicatrices o de un episodio previo de leishmaniasis señaló como posible mecanismo de lesión la inoculación directa del parásito por picadura del vector en labio inferior. Sin embargo, un estudio realizado por Daneshbod et al., en pacientes adultos del sur y sureste de Irán, reportó que el 72,7% (8/11) de los casos con LM presentaban únicamente compromiso de mucosas, sin antecedente de lesiones en piel6. La frecuencia de la LM varía según la especie de Leishmania involucrada y la región geográfica, siendo una enfermedad rara incluso en áreas endémicas. Su prevalencia es mayor en Latino América que en países asiáticos y, aunque poco frecuente en niños, se han documentado casos en la infancia4,6. Su importancia radica en la severidad de las lesiones, la alteración anatómica causada debido a destrucción de superficies y la pobre respuesta a los medicamentos antimoniales7.
Etiológicamente la forma mucosa está asociada a L. braziliensis y L. panamensis y menos frecuentemente con L. amazonensis y L. guyanensis1,4. En el presente caso no fue posible determinar la especie de Leishmania involucrada, sin embargo, en la zona de residencia del paciente ha sido comprobada la presencia de Lutzomya (Nyssomyia) trapidoi, como vector y transmisor de las formas cutánea y mucocutánea de L. panamensis, la cual, además, se asocia a la transmisión de la enfermedad en espacios cercanos a la vivienda8,9.
Es reconocido que en las áreas endémicas, la enfermedad se relaciona estrechamente con factores como la pobreza, la desnutrición, la falta de saneamiento adecuado y el desplazamiento poblacional10.
Desde el punto de vista clínico ha sido descrito que en más del 90% de casos con lesiones mucosas, bien sea primarias o secundarias, la mucosa nasal es el único sitio afectado, aunque puede haber compromiso de cualquier región de la mucosa oral o respiratoria superior, como laringe o tráquea1–3. El paciente de este caso solo presentó afección de mucosa de labio inferior, sin daño de encía adyacente ni compromiso de otras áreas de la cavidad oral ni nasal (fig. 1a) y debe tenerse en cuenta que la leishmaniasis de labios y encías es una presentación poco frecuente de la enfermedad3.
En la práctica clínica, el diagnóstico de leishmaniasis se realiza por identificación microscópica de los amastigotes en las muestras de las lesiones teñidas con Giemsa o Wright, lo cual constituye la herramienta diagnóstica fundamental1,2. La figura 1b muestra los amastigotes encontrados en el frotis de la lesión.
La LM se caracteriza por una reacción inflamatoria intensa con pocos parásitos en la lesión, por lo que con frecuencia no logran identificarse bajo la tinción de Giemsa6. Adicionalmente, las lesiones mucocutáneas no curan espontáneamente, son más resistentes a los antimoniales y la población pediátrica suele tener baja tasa de respuesta cuando se usan, generando recaídas frecuentes11. Los medicamentos de uso sistémico son las únicas opciones aceptadas para el tratamiento de la LM. Las tasas de curación son variables y dependen del área geográfica, la especie de Leishmania y el fármaco usado7. La miltefosina es altamente efectiva para el manejo de las formas visceral y cutánea, incluyendo infecciones resistentes a antimoniales y ha tenido éxito en la terapia de LM debido a L. braziliensis, con tasas de curación cercanas al 75%. Si bien su uso en pacientes pediátricos no está totalmente avalada por el riesgo de reacciones adversas, se ha encontrado que esta no es inferior a los antimoniales para el tratamiento de infecciones cutáneas y ha mostrado un perfil de seguridad adecuado para su uso en población pediátrica; sin embargo, debe tenerse precaución con su uso1,7,11. Un reciente estudio realizado en Argentina indica también que la miltefosina puede constituir una opción terapéutica adecuada para los pacientes con LM12.
Al paciente del caso le fue administrada miltefosina por vía oral, a la dosis y tiempo indicado. La respuesta al finalizar la terapia fue evidente, con involución de la lesión, disminución de más del 50% de su tamaño, además de aplanamiento y epitelización de los bordes activos, sin documentarse reacciones adversas, con lo cual se estableció una respuesta clínica adecuada al tratamiento y cumplimiento de los criterios de curación según lo establecido por el Ministerio de Salud de Colombia (fig. 1c)2.
En conclusión, el paciente presentó un cuadro de LM sin antecedente de lesión cutánea, diagnóstico que fue realizado tras evaluar el antecedente epidemiológico del área de residencia del paciente, el comportamiento clínico y la demostración de amastigotes en el examen microscópico. Se logró la curación tras 4 semanas de manejo con miltefosina y no quedaron secuelas ni daños anatómicos.
Este caso clínico es de especial importancia debido a que se trata de una presentación poco común de una enfermedad que afecta a un lactante emberá de 6 meses de edad sin antecedentes médicos de importancia, y que tuvo respuesta clínica favorable al tratamiento establecido con miltefosina, sin presentar además reacciones adversas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciaciónEste trabajo recibió financiación de la Universidad Tecnológica de Pereira y de Audifarma S.A.
Conflicto de interesesLos autores manifiestan que no tienen ningún conflicto de intereses.