La otitis externa maligna es considerada una infección invasiva del conducto auditivo externo, infrecuente y sumamente agresiva, que llega, en ocasiones, a comprometer la base del cráneo. Se presenta habitualmente en inmunocomprometidos, incluidos aquellos con infección por VIH. El ectima gangrenoso es una infección cutánea localizada, inusual, causada, en la mayoría de los casos por Pseudomonas aeruginosa, con compromiso multisistémico y evolución tórpida. La asociación entre ambas entidades es aún más rara. A continuación, presentamos el caso de una mujer de 37 años, con el antecedente principal de infección por VIH desde hace 10 años, adherente al tratamiento antirretroviral y, a pesar de mantener una adecuada respuesta inmunológica y virológica, se presenta a la urgencia de nuestro hospital en shock séptico por otitis externa maligna, con ectima gangrenoso y posible síndrome hemofagocítico como complicación, aislándose Pseudomonas aeruginosa como agente causal.
Malignant otitis externa is an aggressive, infrequent and invasive infection of the external auditory canal. In some cases it leads to skull base compromise, particularly in immunocompromised individuals, including HIV-positive patients. Ecthyma gangrenosum is an unusual, localized cutaneous infection, caused mostly by Pseudomonas aeruginosa, with systemic compromise and a torpid evolution. An association between these 2 entities is even more rare. We present the case of a 37-year old woman with a history of 10 years’ HIV infection and good adherence to antiretroviral therapy. Although she had an adequate immunological and virological response, she presented at our emergency department in septic shock due to malignant otitis externa with ecthyma gangrenosum and possible haemophagocytic syndrome as a complication, with Pseudomonas aeruginosa determined to be the causative agent.
Entre las infecciones otorrinolaringológicas de los pacientes inmunosuprimidos, se encuentra la otitis externa maligna (OEM), considerada una infección infrecuente y severa, puesto que no solo compromete el conducto auditivo externo, sino también los tejidos blandos adyacentes. Puede ocasionar osteomielitis de hueso temporal y de la base de cráneo, y dejar en su trayecto complicaciones como parálisis facial, al atravesar el agujero estilomastoideo, u ocasionar cuadros de meningitis o absceso cerebral1.
Los primeros casos fueron descritos por Meltzery Kelemen en 1959, pero no fue hasta 1963 y 1968, con los trabajos de Chandler, cuando se estableció el término OEM. Los reportes mayoritariamente eran en ancianos diabéticos, pero luego se describieron en pacientes con quimioterapia, corticoterapia, neoplasias y VIH-sida. El organismo más frecuentemente aislado es Pseudomonas aeruginosa (P. aeruginosa), sin embargo, otras bacterias (Staphylococcus aureus, Proteus mirabillis) y hongos (Aspergillus fumigatus) también pueden ser causantes de esta enfermedad2.
Clínicamente se manifiesta como otalgia intensa, asociada a otorrea, hipoacusia y cefalea. La otoscopia puede observar el conducto auditivo externo eritematoso, edematoso, tejido de granulación, exposición ósea en el piso del canal y compromiso timpánico. Las afecciones extraauriculares –como trismus–, y la lesión de pares craneales –el facial con mayor frecuencia–, también pueden ser parte de la clínica2.
Por otro lado, la presencia simultánea de ectima gangrenoso (EG) podría significar que el microorganismo implicado alcanzó el torrente sanguíneo, multiplicándose en el intravascular y ocasionando trombosis arteriovenosa3, o la acción de factores de virulencia propios de la P. aeruginosa (elastasas, proteasas o el sistema de secreción tipo III), que conllevan la disfunción de la barrera epitelial y demás células del sistema inmune innato4.
Los métodos diagnósticos y de seguimiento de la OEM, se basan en la tomografía espiral multicorte y la gammagrafía ósea. Esta última puede realizarse con Tc99m, recomendada para los cuadros agudos de osteomielitis de la base del cráneo, y con Ga67, más específica, para el seguimiento5.
La patología puede evidenciar inflamación crónica no específica, que ayuda al descarte de malignidad, y los cultivos de secreción ótica que nos ayudan al aislamiento y perfil de sensibilidad del agente implicado2.
Se recomienda, como manejo inicial, cobertura antibiótica de amplio espectro como aztreonam o la combinación de una cefalosporina de tercera generación, con actividad anti-Pseudomonas, asociada a ciprofloxacino a dosis elevadas, variando o manteniendo la cobertura según el perfil que muestre el antibiograma.
La OEM en los pacientes con VIH no manifiesta una clínica o etiología distinta a la mencionada anteriormente, más la peculiaridad del caso radica en lo inusual de esta enfermedad y, más infrecuente aún, que esté asociada a la presencia de EG, en una paciente que, dado su historial, podría considerársela como inmunocompetente.
Descripción de casoMujer de 37 años de edad, ama de casa, natural y procedente del distrito de Lima (Perú). Antecedentes de infección por VIH desde hace 10 años, con buena adherencia al tratamiento antirretroviral (TARV), el cual inicia con zidovudina, lamivudina y nevirapina y luego, por lipodistrofia, se rota la zidovudina por abacavir, esquema que mantiene los últimos 13 meses, con un control reciente de CD4+ y carga viral, de 783 cel/ml y 95 copias/ml respectivamente. También, tuberculosis pulmonar hace 6 años, con tratamiento específico completado y parálisis facial periférica derecha desde hace 10 años. Niega otros antecedentes médicos de relevancia.
La enfermedad inicia una semana previa al ingreso, con acúfenos en el oído derecho y, posteriormente, otalgia progresiva del mismo lado. Dos días luego, se agrega otorrea, fiebre, exacerbación de la desviación de la comisura labial izquierda y aparecen vesículas hemorrágicas en el primer dedo de la mano izquierda, las cuales posteriormente se ulceran. Un día previo, la otalgia se torna intensa y se extiende al hemicráneo del mismo lado, la otorrea cursa con rasgos sanguinolentos, la fiebre persiste y la úlcera se necrosa, por lo que acude a urgencia.
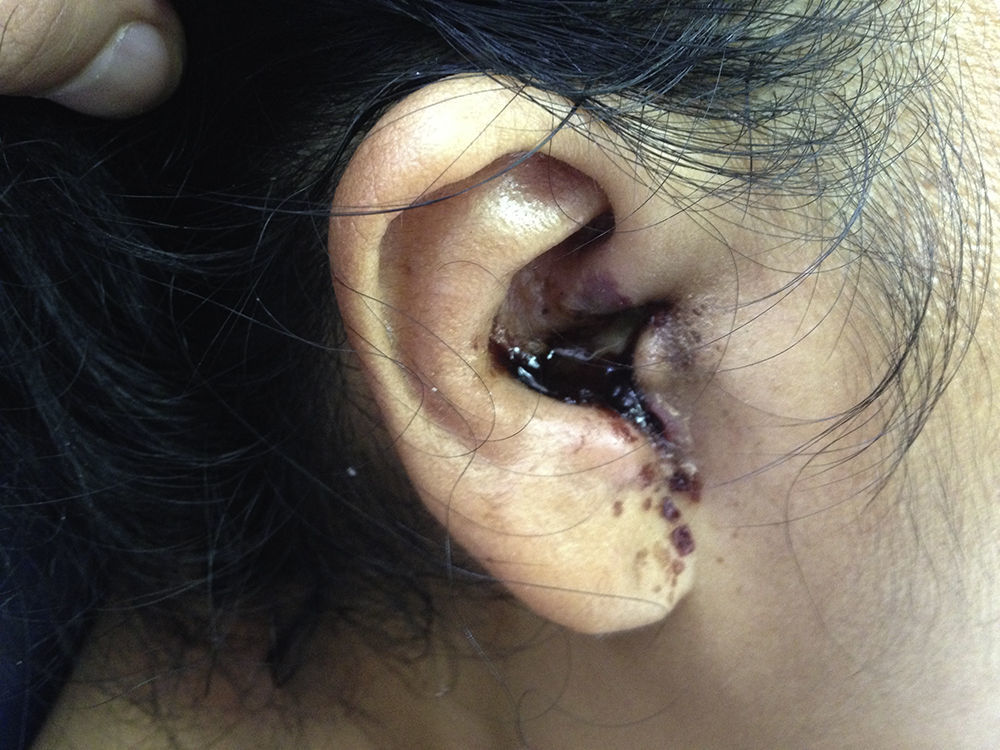
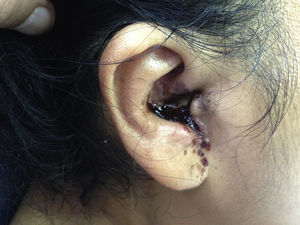
Es admitida al servicio de Urgencia con evidente palidez, taquicardia e hipotensión, sin respuesta a la fluidoterapia, por lo que requirió manejo con vasopresores en la Unidad de Cuidados Intensivos. Signo del trago (+), con eritema y flogosis periauricular derecha, otorrea purulenta, con rasgos sanguinolentos y necrosis en el conducto auditivo externo (ver fig. 1). Úlcera necrótica en el primer dedo izquierdo, indolora a la palpación, de bordes elevados e indurados y flogosis circundante. En el abdomen, hepatoesplenomegalia leve y el examen neurológico confirmó la parálisis facial periférica derecha. El resto del examen físico fue considerado no contributorio.
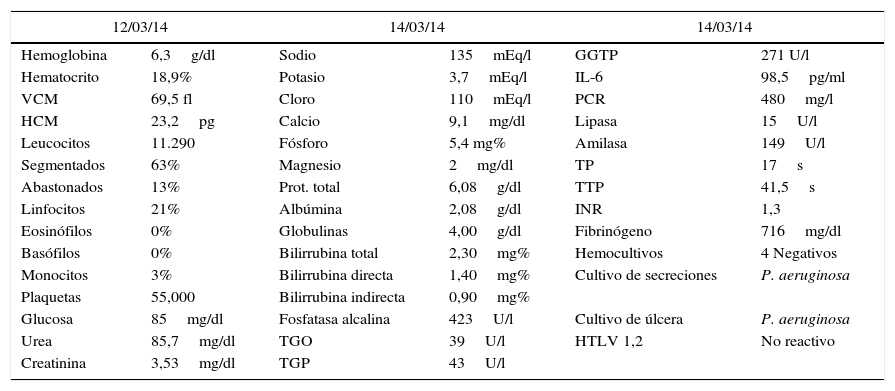
Ante la sospecha de una OEM con EG, se solicita la biometría hemática basal, estudios de imágenes y microbiológicos. La biometría hemática arrojó leucocitosis con desviación izquierda, trombocitopenia, anemia severa, colestasis y compromiso renal (ver tabla 1). La tomografía de hueso temporal evidencia signos de otomastoiditis crónica reagudizada derecha, otomastoiditis aguda izquierda, con compromiso del conducto auditivo interno, medio y externo, al igual que signos de sinusopatía crónica reagudizada a nivel de senos maxilares, esfenoidales y celdillas etmoidales. Los cultivos de secreción de oído y del exudado de la úlcera aíslan P. aeruginosa, sensible a ceftazidima y ciprofloxacino.
Exámenes auxiliares solicitados en UCI del HNDM
| 12/03/14 | 14/03/14 | 14/03/14 | |||
|---|---|---|---|---|---|
| Hemoglobina | 6,3g/dl | Sodio | 135mEq/l | GGTP | 271 U/l |
| Hematocrito | 18,9% | Potasio | 3,7mEq/l | IL-6 | 98,5pg/ml |
| VCM | 69,5 fl | Cloro | 110mEq/l | PCR | 480mg/l |
| HCM | 23,2pg | Calcio | 9,1mg/dl | Lipasa | 15U/l |
| Leucocitos | 11.290 | Fósforo | 5,4 mg% | Amilasa | 149U/l |
| Segmentados | 63% | Magnesio | 2mg/dl | TP | 17s |
| Abastonados | 13% | Prot. total | 6,08g/dl | TTP | 41,5s |
| Linfocitos | 21% | Albúmina | 2,08g/dl | INR | 1,3 |
| Eosinófilos | 0% | Globulinas | 4,00g/dl | Fibrinógeno | 716mg/dl |
| Basófilos | 0% | Bilirrubina total | 2,30mg% | Hemocultivos | 4 Negativos |
| Monocitos | 3% | Bilirrubina directa | 1,40mg% | Cultivo de secreciones | P. aeruginosa |
| Plaquetas | 55,000 | Bilirrubina indirecta | 0,90mg% | ||
| Glucosa | 85mg/dl | Fosfatasa alcalina | 423U/l | Cultivo de úlcera | P. aeruginosa |
| Urea | 85,7mg/dl | TGO | 39U/l | HTLV 1,2 | No reactivo |
| Creatinina | 3,53mg/dl | TGP | 43U/l | ||
Luego de una estancia media en UCI, se realizan 2 debridaciones de material necrótico del conducto auditivo externo derecho, se inicia antibiótico como terapia sistémica y tratamiento médico de soporte hemodinámico, con evolución favorable, elevación de los valores de hemoglobina, plaquetas y mejoría de la función renal. Sin embargo, se evidenció posteriormente neutropenia progresiva en los controles hematológicos de seguimiento. Bajo ninguna circunstancia se suspendió el TARV.
DiscusiónDesde la descripción realizada por Meltzer en 1959 del primer caso de osteomielitis progresiva del hueso temporal, esta entidad ha sido poco frecuente y ha estado relacionada con enfermedades inmunosupresoras como diabetes mellitus, fibrosis quística e insuficiencia renal. El primer caso reportado en pacientes con infección VIH fue en 1992 por Kielhofner6.
El agente etiológico más frecuente de la OEM es P. aeruginosa, cuyo factor de riesgo más importante es la exposición previa a antimicrobianos, alterando así la flora microbiológica normal. En pacientes con infección por VIH esto no es diferente: resaltamos que nuestra paciente tuvo múltiples hospitalizaciones previas, además recibió tratamiento antituberculoso por 6 meses y cotrimoxazol profiláctico para neumocistosis y toxoplasmosis7. En los pacientes con infección por VIH existe mayor predisposición a las infecciones sistémicas por P. aeruginosa, pero en estados de viremia elevada y deterioro de la inmunidad humoral, por presentar títulos bajos de anticuerpos contra la exotoxina A de la P. aeruginosa.
Durante la hospitalización, la paciente desarrolló neutropenia progresiva. La mayor parte de los pacientes con EG presentan neutropenia, lo cual es un factor inmunológico importante para la infección por bacilos gramnegativos no fermentadores de glucosa, tal como lo describe Mendelson, que evidencia neutropenia menor de 1.000 células/ml en pacientes con VIH+ con bacteriemia por P. aeruginosa8.
También se ha descrito la neutropenia como hallazgo asintomático común en mujeres con infección por VIH, reportándose en un 44%. Sin embargo, esta citopenia prima en las pacientes severamente inmunosuprimidas, no adherentes al TARV o con esquemas que contengan fármacos mielotóxicos9. En nuestra paciente, pese al uso previo de zidovudina, no había antecedentes de neutropenia.
En este contexto, la neutropenia es consecuente, bien al cuadro séptico, o bien a un posible síndrome hemofagocítico asociado como complicación, entidad descrita como infrecuente en los pacientes con VIH, pero que ha llegado a identificarse hasta en el 20% de las necropsias de los mismos, según estudios10. La paciente presentaba 4 criterios para dicho diagnóstico (fiebre, esplenomegalia, citopenias y ausencia de neoplasia), por lo que, ante la sospecha, se decidió agregar corticoterapia sistémica a la terapéutica ya establecida.
La combinación de 2 agentes antimicrobianos anti-Pseudomonas para el inicio de tratamiento empírico y temprano hasta obtener el resultado del cultivo y antibiograma es significativamente más beneficioso para tratar OEM. Sin embargo, esta terapia deber estar basada a la microbiología local, tal como se hizo en la paciente, quien recibió ceftazidima y cirpofloxacino.
Luego de, aproximadamente 2 meses de hospitalización, la paciente es dada de alta en buen estado general. Actualmente, luego de un año de ocurrido el evento, continúa acudiendo a controles por consulta ambulatoria, sin evidencias de recurrencia.
En conclusión, la OEM es una entidad infrecuente y sumamente agresiva, que se puede presentar en los pacientes con infección por VIH, independientemente de su estado inmunológico y virológico, por lo que el diagnóstico debe ser oportuno y el tratamiento multidisciplinario, médico y quirúrgico, agresivo y precoz.
El síndrome hemofagocítico ensombrece el pronóstico de cualquier enfermedad, por lo que la posibilidad diagnóstica debe hallarse en la mente de todos los clínicos, para su manejo oportuno.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener conflictos de interés en la publicación de este artículo.