La candidiasis es la infección producida por levaduras del género Candida. Aunque hay más de 150 especies potencialmente patógenas, solo un pequeño porcentaje produce infecciones en humanos; son las siguientes: Candida albicans (C. albicans), Candida tropicalis, Candida pseudotropicalis, Candida lusitanae (C. lusitanae), C. dublinensis, Candida parapsilosis (C. parapsilosis), C. guilliermondii, Candida krusei (C. krusei) y Candida glabrata (C. glabrata). Las 2 últimas destacan por su posibilidad de resistencia al fluconazol (FLU), mientras C. lusitanae puede tener susceptibilidad disminuida frente a la anfotericina B (AMB). Esta levadura puede ser parte de la flora normal, especialmente en el tracto gastrointestinal y el tracto genital femenino.
EpidemiologíaLa candidiasis es una infección oportunista que se puede presentar en 2 escenarios, fundamentalmente:
- 1)
Pacientes no neutropénicos: corresponde a pacientes críticamente enfermos, usualmente en la unidad de cuidado intensivo, con factores predisponentes (ver más adelante).
- 2)
Pacientes neutropénicos: en este grupo se encuentran aquellos pacientes con neutropenia secundaria a quimioterapia para el tratamiento de cáncer (usualmente, tumores hematológicos). Otras formas de neutropenia, y especialmente los neutropénicos crónicos, no parecen tener un aumento en la frecuencia de candidiasis.
Estudios en hospitales en América Latina sugieren que su frecuencia es superior a lo identificado en países desarrollados. Su incidencia en hospitales colombianos es cercana a 2,3 casos por 1.000 días de estancia en la unidad de cuidado intensivo, y su prevalencia es del 1,4% de los pacientes hospitalizados en estas unidades. Su incidencia se ha mantenido estable en los últimos años, aunque ha aumentado la frecuencia de candidemias por Candida no albicans. En las unidades de cuidado intensivo, corresponde a la quinta causa de infección del torrente sanguíneo.
Factores de riesgoSe han establecido numerosos factores de riesgo relacionados con la aparición de Candida. A continuación, se mencionan los más relevantes:
- •
- •
Uso de dispositivos invasores (catéteres, sondas).
- •
Uso de nutrición parenteral.
- •
Cirugía abdominal, especialmente aquella que afecta al estómago y al duodeno.
- •
Trasplantes, enfermedades neoplásicas, uso de esteroides, quemaduras severas.
- •
Colonización previa por Candida.
- •
Falla renal aguda, especialmente aquellos pacientes con requerimiento de diálisis.
Varían desde una forma indolente hasta una enfermedad letal. La mayoría de los pacientes tienen fiebre y otros signos de respuesta inflamatoria sistémica. La candidemia está dada por la presencia de levaduras de Candida en el torrente circulatorio. Las formas diseminadas afectan especialmente a hospederos inmunocomprometidos e involucran a múltiples órganos, siendo los más comunes, riñón, cerebro, miocardio y ojos. La mortalidad en pacientes con candidemia oscila entre el 20 y el 50%.
DiagnósticoEl patrón de oro para el diagnóstico de la candidiasis diseminada lo constituyen los hemocultivos y los cultivos de sitios estériles. Sin embargo, los hemocultivos son negativos en aproximadamente el 50% de casos de candidiasis diseminada demostrados mediante autopsia; además, aparecen positivos tarde en el curso de la enfermedad. A lo anterior, se añade que la toma de muestras de sitios estériles requiere procedimientos invasivos.
Recientemente, Nguyen et al. han informado que la PCR que usa plasma o suero es más sensible que la sangre total para el diagnóstico de candidiasis invasora (P=0,008). Igualmente, la PCR en plasma o suero es más sensible que la prueba de β-D-glucano en candidiasis invasora (80 vs. 56%; P=0,03), y tienen una especificidad comparable (70 vs. 73%; P=0,31). Las pruebas son similares en el diagnóstico de candidemia (59 vs. 68%; P=0,004); sin embargo, la PCR es más sensible en candidiasis establecidas (89 vs. 53%; P=0,04). PCR y β-D-glucano son más sensibles que los hemocultivos en pacientes con candidiasis establecidas (88 y 62% vs. 17%; P=0,0005 y 0,003, respectivamente). Tanto la PCR como los cultivos identificaron la misma especie de Candida en el 82% de los casos.
La sensibilidad de los hemocultivos combinados con PCR (reacción en cadena de la polimerasa por sus siglas en inglés) o β-D-glucano en candidiasis invasora es del 98 y 79%, respectivamente. Por tanto, la PCR y en menor grado la prueba de β-D-glucano mejoran significativamente la capacidad de los hemocultivos para el diagnóstico de candidiasis invasora.
Para establecer el diagnóstico de candidiasis, se debe tener una alta sospecha basada en factores de riesgo. Se han establecido varios índices de predicción de candidiasis, de los cuales los más conocidos y utilizados son el índice de colonización (Pittet 1991) y el puntaje de Candida (Candida score – León 2006).
Índice de colonizaciónConsiste en la toma de cultivos para Candida en varios sitios (orina, rectal, piel, etc.). Este índice es positivo cuando la mitad de los cultivos tomados son positivos para una misma especie de Candida. Tiene una sensibilidad entre el 72,4 y el 100%, y una especificidad entre el 47,4 y el 69%.
Puntaje de CandidaEste puntaje identifica 3 variables a las que asigna un punto (nutrición parenteral, cirugía abdominal, colonización por Candida) y una variable que tiene un valor de 2 puntos (sepsis). El puntaje es positivo cuando se alcanzan 3 puntos. La sensibilidad es del 77,6%, y la especificidad es del 66,2%.
La limitación más importante de estos índices es que su valor predictivo para candidemia es bajo. Los estudios prospectivos sugieren que solamente entre el 11 y el 35% de los pacientes con un resultado positivo en estos puntajes tendrán candidemia. Su gran utilidad es el valor predictivo negativo, ya que la posibilidad de candidemia es muy baja con índices negativos en pacientes no neutropénicos.
A todos los pacientes con sospecha de candidiasis sistémica se les debe tomar hemocultivos, preferencialmente en botellas destinadas a tal efecto. El volumen sugerido es de 30 a 40ml (3 o 4 botellas). Estas son capaces de identificar bacterias y hongos. Los hemoculitvos tardan en dar resultados positivos usualmente entre 24y 48h. Se recomienda dejarlos en incubación por al menos 7 días. También se deben cultivar los líquidos estériles o tejidos procedentes de biopsias en agares específicos (Sabouraud) por el tiempo apropiado.
En el momento, las pruebas de antígenos no han demostrado utilidad y, eventualmente, podrían ser más beneficiosas pruebas combinadas de antígenos y anticuerpos (manano y anticuerpos antimanano). Las pruebas moleculares son más sensibles pero no tienen aún gran disponibilidad y estandarización.
Algunos estudios sugieren que un valor de procalcitonina inferior a 1ng/mL tiene una sensibilidad del 60% y una especificidad del 100%.
En pacientes con trasplante, hematológicos, se sugiere la realización de pruebas de susceptibilidad en el laboratorio frente a FLU para evaluar la posibilidad de su uso posterior.
Profilaxis primariaLa profilaxis, el uso de un antimicótico en pacientes sin signos o síntomas de infección, no se recomienda de forma general. La profilaxis primaria con FLU en pacientes en cuidado intensivo se ha utilizado con éxito en aquellos con cirugía abdominal y fístula gastrointestinal (Eggimann 1999) o perforaciones abdominales recurrentes para la prevención de candidiasis abdominal (Sandven 2002).
En pacientes con ciertos criterios: falla renal, falla hepática fulminante, hospitalización prolongada, antibióticos de amplio espectro, politrasfundido, retrasplante, hay evidencia en el período posoperatorio del uso de FLU o AMB liposomal administrados diariamente por 7 a 14 días. También se dispone de evidencia a favor de su uso en pacientes con leucemia o enfermedad de injerto contra huésped.
Profilaxis de la candidiasis invasora en el hospedero neutropénico con cáncerSe recomienda en pacientes en los que el riesgo de candidiasis invasora es notable, como en receptores de trasplantes alogénicos de medula ósea o que reciben quimioterapia intensiva para remisión-inducción o quimioterapia de salvamento-inducción para leucemia aguda. Se aceptan como alternativas válidas FLU, itraconazol, voriconazol (VOR), posaconazol, micafungina y caspofungina.
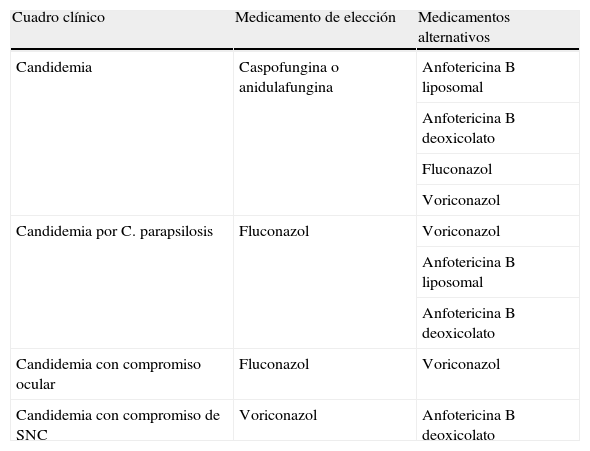
Tratamiento de la candidemiaCandidemia en pacientes no neutropénicosComo tratamiento de primera intención se indican FLU, equinocandinas como caspofungina, anidulafungina o micafungina (ver Table 1 y 2). En aquellos con enfermedad moderada o severa o que tengan antecedentes de haber recibido azoles, es preferible una equinocandina, o cuando la prevalencia de Candida no albicans (C. glabrata y C. krusei) es superior al 15%; sin embargo, en individuos que están menos enfermos y en los que no se han usado azoles, se puede iniciar FLU.
Tratamiento de la candidemia.
| Cuadro clínico | Medicamento de elección | Medicamentos alternativos |
| Candidemia | Caspofungina o anidulafungina | Anfotericina B liposomal |
| Anfotericina B deoxicolato | ||
| Fluconazol | ||
| Voriconazol | ||
| Candidemia por C. parapsilosis | Fluconazol | Voriconazol |
| Anfotericina B liposomal | ||
| Anfotericina B deoxicolato | ||
| Candidemia con compromiso ocular | Fluconazol | Voriconazol |
| Candidemia con compromiso de SNC | Voriconazol | Anfotericina B deoxicolato |
SNC: sistema nervioso central. Fuente: original de los autores.
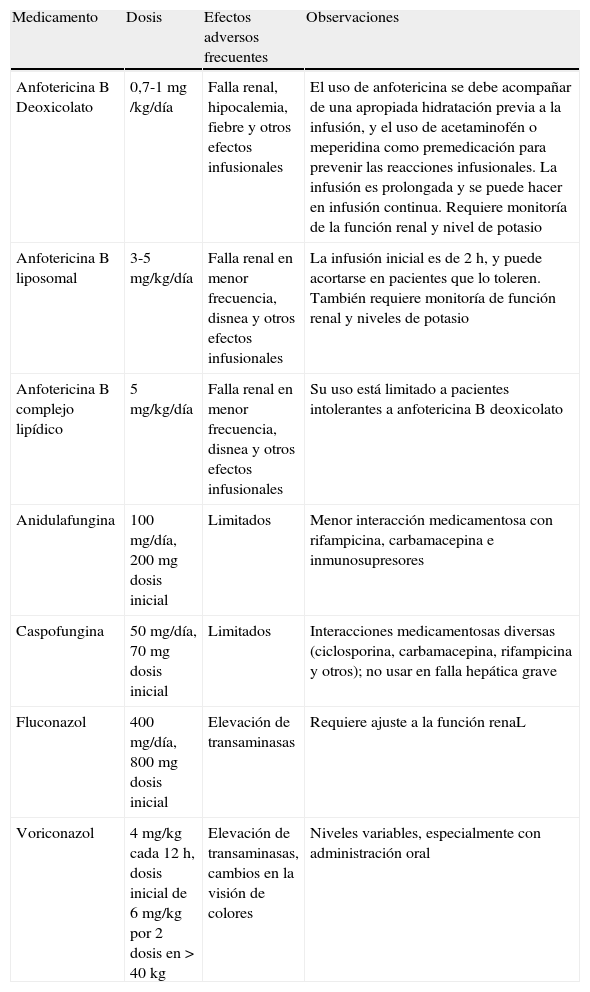
Dosis y efectos adversos de los antimicóticos.
| Medicamento | Dosis | Efectos adversos frecuentes | Observaciones |
| Anfotericina B Deoxicolato | 0,7-1mg /kg/día | Falla renal, hipocalemia, fiebre y otros efectos infusionales | El uso de anfotericina se debe acompañar de una apropiada hidratación previa a la infusión, y el uso de acetaminofén o meperidina como premedicación para prevenir las reacciones infusionales. La infusión es prolongada y se puede hacer en infusión continua. Requiere monitoría de la función renal y nivel de potasio |
| Anfotericina B liposomal | 3-5mg/kg/día | Falla renal en menor frecuencia, disnea y otros efectos infusionales | La infusión inicial es de 2h, y puede acortarse en pacientes que lo toleren. También requiere monitoría de función renal y niveles de potasio |
| Anfotericina B complejo lipídico | 5mg/kg/día | Falla renal en menor frecuencia, disnea y otros efectos infusionales | Su uso está limitado a pacientes intolerantes a anfotericina B deoxicolato |
| Anidulafungina | 100mg/día, 200mg dosis inicial | Limitados | Menor interacción medicamentosa con rifampicina, carbamacepina e inmunosupresores |
| Caspofungina | 50mg/día, 70mg dosis inicial | Limitados | Interacciones medicamentosas diversas (ciclosporina, carbamacepina, rifampicina y otros); no usar en falla hepática grave |
| Fluconazol | 400mg/día, 800mg dosis inicial | Elevación de transaminasas | Requiere ajuste a la función renaL |
| Voriconazol | 4mg/kg cada 12h, dosis inicial de 6mg/kg por 2 dosis en > 40kg | Elevación de transaminasas, cambios en la visión de colores | Niveles variables, especialmente con administración oral |
Cuando se han obtenido los resultados de los cultivos, el tratamiento se puede adecuar a los patrones de sensibilidad: en casos de C. albicans, la equinocandina se puede cambiar a FLU, en particular si el paciente se encuentra estable clínicamente; en casos de C. parapsilosis también puede usarse FLU, aunque si la equinocandina se usó primero, esta podrá continuarse si la respuesta terapéutica ha sido positiva.
En C. glabrata es mejor usar una equinocandina; lo anterior no es óbice para no continuar con FLU o VOR iniciados previamente si el paciente ha mejorado clínicamente, las pruebas de sensibilidad son favorables y los cultivos de seguimiento son negativos.
Tanto la AMB deoxicolato como la AMB liposomal pueden considerarse alternativas terapéuticas en casos de intolerancia o de disponibilidad de otros antimicóticos. Si se recibe alguno de estos medicamentos y el cultivo es positivo para Candida albicans, podrá cambiarse a FLU.
El VOR ofrece pocas ventajas sobre FLU; sin embargo, se recomienda para cambiar a tratamiento oral en casos seleccionados y susceptibles a VOR de C. glabrata y C. krusei.
En presencia de candidemia y catéter central, este deberá removerse. La duración del tratamiento es de 2 semanas, luego de hemocultivos negativos y resolución de los síntomas.
Tratamiento de la candidiasis invasora en el hospedero neutropénico con cáncerEl tratamiento empírico y la búsqueda de candidemia deben realizarse en pacientes con fiebre persistente o recurrente después de 4-7 días de manejo con antibióticos de amplio espectro y en los que se espera una duración de la neutropenia mayor que 7 días. La guía colombiana para el diagnóstico y tratamiento de pacientes con neutropenia febril recomienda el uso de AMB liposomal o caspofungina en la primera línea de tratamiento. La AMB deoxicolato y el VOR son alternativas, con mayor toxicidad e interacciones medicamentosas. El FLU es una alternativa en pacientes que no tienen compromiso cutáneo, respiratorio o pulmonar, ya que en este escenario la probabilidad de un hongo micelial (por ejemplo, Aspergillus spp.) es mucho mayor.
El tratamiento antimicótico se debe hacer tan pronto se tenga una sospecha de candidemia. Diversos estudios sugieren que retrasos en el inicio de tratamiento se relacionan con un aumento en la mortalidad. Esto es especialmente importante dada la demora en el crecimiento del hemocultivo en el laboratorio y el posible retraso en el tratamiento. Un estudio aleatorizado y controlado demostró que la estrategia tradicional del iniciar los antimicóticos en presencia de fiebre por 48h no fue más efectiva que el placebo.
El tratamiento se hace hasta 14 días después del último hemocultivo negativo. Se puede cambiar de la vía endovenosa a la vía oral en pacientes que la toleren y tengan posibilidad de buena absorción.
Manejo de la falla de tratamientoLa candidemia puede ser persistente con una frecuencia que varía en función del medicamento utilizado. Usualmente, a los 5 días de iniciado un tratamiento antimicótico efectivo la candidemia desaparece. En pacientes con candidemia persistente, se debe evaluar la presencia de un foco no erradicado (absceso, peritonitis, endocarditis, etc.). En pacientes con uso previo de FLU, una causa de falla es la resistencia, en cuyo caso se recomienda evaluar esta posibilidad y el uso de una equinocandina o AMB.
Prevención de exposiciónLa prevención de la exposición es muy difícil teniendo en cuenta que Candida spp. puede formar parte de la flora normal entre un 50 y un 75% de la población sana. Sin embargo, algunos estudios sugieren que una buena proporción de los casos están relacionados con brotes (hasta el 30% en un estudio), por lo que el lavado de manos y el aislamiento apropiado de los pacientes podría ayudar a disminuir la colonización, especialmente por microorganismos resistentes a medicamentos como FLU.
Conflicto de interesesEl Dr. Jorge Alberto Cortés declara haber realizado proyectos de investigación patrocinados por los laboratorios Pfizer y Merck y haber recibido apoyos para congresos por parte de las dos compañías.
El Dr. Guillermo Prada manifiesta no tener conflictos de intereses de ningún tipo en el trabajo realizado.