La tuberculosis congénita es una enfermedad de baja ocurrencia, pero con alta morbimortalidad debido a que suele presentar signos inespecíficos, catalogándose a menudo solo como una sepsis neonatal. El diagnóstico correcto suele hacerse por los antecedentes maternos de síntomas graves en la gestación o de formas paucibacilares que se hacen reconocibles en el puerperio, incluyendo la ocurrencia de endometritis y síntomas pulmonares; también se identifica por las pruebas microbiológicas (baciloscopia, cultivos, pruebas genéticas). Radiográficamente el patrón más común es el miliar. En los laboratorios de sangre suele haber biomarcadores inflamatorios elevados, trombocitopenia y pruebas hepáticas anormales. El tratamiento farmacológico suele ser exitoso. Se presenta un caso de una recién nacida, hija de una madre paucibacilar, que fue tratada inicialmente como sepsis neonatal y mejoró luego de la terapia antituberculosa.
Congenital tuberculosis is a disease of low occurrence, but with high morbidity and mortality due to the nonspecific signs usually present but that are often classified only as a neonatal sepsis. A correct diagnosis is made by maternal history of severe symptoms during pregnancy or paucibacillary forms that become recognizable in the postpartum period, including the occurrence of endometritis and pulmonary symptoms. It is also identified by microbiological tests (baciloscopy, cultures, genetic assays). Radiographically, the most common pattern is of miliary lesions. In blood tests, elevated inflammatory biomarkers, thrombocytopenia and abnormal liver tests are found. Drug treatment is usually successful. We present a case of a female baby born from a paucibacillary mother, it was handled first as neonatal sepsis, and her improvement after antituberculous therapy.
La tuberculosis tiene alta morbimortalidad y carga social. Está ligada profundamente al desarrollo socioeconómico y a la calidad de los sistemas de salud en los diferentes países. Las fallas de cobertura en salubridad y los problemas de adherencia condicionan que aún genere impacto significativo.
La forma congénita contribuye a la anterior problemática, aunque es poco frecuente y es más deletérea cuanto más temprano ocurre. Otros factores determinantes recaen en el estado de salud materno y el momento en que se inicie el tratamiento1.
Se presenta un caso representativo de la forma congénita por la dificultad diagnóstica y terapéutica, para resaltar su importancia dentro de las enfermedades neonatales.
Descripción del casoNeonato femenina de 19 días de vida, con 3 días de fiebre de 38-39°C, taquipnea y tos seca en salvas rubicundizantes junto a rinorrea amarilla-verdosa. Al examen de ingreso con taquipnea, esfuerzo respiratorio leve con tiraje subcostal, febril y con una pústula en dorso.
Fruto de gestación a término, con controles prenatales desde primer trimestre, con exámenes rutinarios normales. La madre era una mujer de 20 años, procedente de la zona urbana de El Playón (Santander, Colombia), quien trabajaba como vendedora callejera en la entrada del municipio y contaba con pocos recursos socioeconómicos; no precisó otra fuente de contagio. Tuvo episodios de tos leve de corta duración desde el tercer trimestre, interpretados como rinofaringitis aguda de repetición.
Nació por parto vaginal, con peso adecuado y buena adaptación neonatal. Alimentada solo por lactancia materna. En el puerperio, la madre presentó tempranamente endometritis posparto (4.° día), en la cual no se obtuvo germen y no fue posible recuperar la placenta. Estuvo de nuevo febril uno a 2 días después de tratarse su endometritis, con tos en aumento gradual tanto en intensidad como en severidad y rápidamente se asoció a disnea; sin evaluación médica ni tratamiento al momento de la consulta de la niña. No menciona otras posibles fuentes de contagio posnatales.
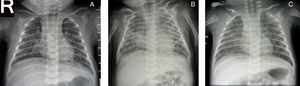
Fue hospitalizada en la unidad de cuidado intermedio neonatal al momento de la consulta. Se inició oxigenoterapia, líquidos intravenosos y tratamiento con ampicilina y amikacina por posible sepsis neonatal. Tuvo un hemograma con 11.400 leucocitos y 49% de neutrófilos, Hb 13g/dL y 388.000 plaquetas/mm3; proteína C reactiva en 16,9mg/l, electrolitos normales, uroanálisis normal y estudio de líquido cefalorraquídeo (LCR) normal. En el tercer día de estancia, por persistencia de hipoxemia, necesitó sistema de alto flujo de oxígeno y se asoció oseltamivir para cubrir virus tipo influenza; además, se reajustaron antibióticos a vancomicina por la lesión en piel y piperacilina tazobactam para cubrir más gérmenes. Las radiografías hasta ese momento mostraban un patrón intersticial (fig. 1a). Ecografía con hepatomegalia, bazo normal. Cultivo de pústula con S. aureus MR. Tres días después, por reporte preliminar de hemocultivos con S. aureus, se suspendió piperacilina tazobactam. Al séptimo día de hospitalización estuvo nuevamente febril, por lo que se reinició este antibiótico. En choque séptico 2 días después, por lo que se dejó tratamiento con meropenem y vancomicina; el oseltamivir se había suspendido el séptimo día. No fue posible traslado a cuidado intensivo por no disponibilidad de cupos. Radiografía de control con signos de compromiso alveolar e intersticial (fig. 1b). Hemocultivos, cultivo LCR y urocultivo, negativos.
Dado el deterioro, solicitaron concepto de neumología, cuya evaluación consideró neumonía con compromiso intersticial asociada a endometritis posparto de la madre, por ureaplasma, S. agalactiae, Mycoplasma, Chlamydia o M. tuberculosis. Se solicitaron IgM para Chlamydia con reporte negativo y baciloscopias (Bk) de jugo gástrico (N.° 3) positivas. Se tomó una muestra adicional del contenido gástrico para prueba de reacción en cadena de polimerasa (RCP) con la primera baciloscopia. La madre fue hospitalizada y diagnosticada en este momento, con tuberculosis pulmonar corroborada por radiografía, dado el diagnóstico de la paciente.
Fue indicado tratamiento tetraconjugado (rifampicina, isoniacida, pirazinamida y etambutol); al duodécimo día de estancia, con control radiográfico solo con compromiso intersticial (fig. 1c). Egresó tras 20 días de hospitalización, con indicación de completar terapia ambulatoria por 2 meses con la terapia tetraconjugada diaria y 4 meses con la terapia biconjugada 3 veces por semana (isoniacida y rifampicina). Indicación de control por oftalmología a los 3 meses. Al mes, se recibió reporte de la prueba de amplificación de ADN para el blanco IS6110 específico de micobacterias, por la prueba de reacción en cadena de la polimerasa (PCR), la cual fue reportada como positiva para Mycobacterium tuberculosis. Fue evaluada al final de tratamiento con Bk de control negativas.
DiscusiónLa tuberculosis congénita es una enfermedad rara. En la literatura inglesa se conocen poco más de 300 casos y, antes de 1984, un número de casos similar2,3. Suele manifestarse en la 2 a 4 semanas de vida como sepsis neonatal, neumonía y hepatoesplenomegalia. Suele presentarse así, debido a la diseminación de la micobacteria desde el cordón umbilical, que genera un foco primario hepático y posteriormente va a pulmones y otros órganos, generando una respuesta inflamatoria sistémica. Es posible la infección a través del líquido amniótico, con un foco primario en pulmón o intestino2–7. No siempre se identifica el foco hepático mediante ecografía o tomografía y no es imprescindible para el diagnóstico.
La historia natural conlleva gran mortalidad por la inmadurez inmunológica del feto y el neonato, lo que dificulta la contención del bacilo, el cual crece y se disemina según su virulencia. La mortalidad sin tratamiento se sitúa entre 35 y 50%; luego de la terapia, la mortalidad se estima en 22%2. En la forma neonatal, la diseminación no es tan severa, aunque no siempre se cumple5,8.
Es común un retraso diagnóstico, por los síntomas inespecíficos, que incluyen fiebre (64%), dificultad respiratoria (64%), hepato- o esplenomegalia (66%), letargo o irritabilidad (40%), hiporexia (39%), tos (36%) y crépitos pulmonares (33%), entre otros3.
Los criterios de Cantwell tratan de simplificar el diagnóstico y consisten en tener un foco tuberculoso activo y excluir cualquier fuente de contagio posnatal, o identificar el foco primario hepático neonatal o hallar infección placentaria/genital en la madre3,4. El criterio de tiempo (primera semana) propuesto por Beitzke no es muy acogido por no ser tan frecuente, aunque es más específico3,4,6,9.
Se consideró que el caso presentado cumple los criterios, dado que se pudo demostrar el foco tuberculoso; se conoce antecedente de endometritis posparto, sin cultivarse germen usual; no hubo otros familiares sintomáticos; y se halló diseminación pulmonar miliar y Bk gástricas fuertemente positivas, que indican que la adquisición del bacilo pueda haber sido transamniótica6.
A nivel pulmonar, la forma congénita suele exhibir un patrón radiográfico miliar (47%), pero puede ser normal hasta en un 7%. Este patrón refleja la diseminación hematógena al pulmón y la poca densidad de macrófagos alveolares. Por estos mismos motivos, también es posible observar un patrón neumónico, especialmente en los casos más severos (11%). En las formas neonatales, también es posible ver los mismos cambios, aunque usualmente exhiben la radiología convencional3.
Con relación a las imágenes diagnósticas de la paciente, es posible que, desde el principio, correspondieran a una neumonía tuberculosa. Se sugiere al lector que, ante casos similares, prevea que, en lugar de 2 infecciones, pueda ser la misma micobacteriosis la causante de todos los signos radiográficos.
En cuanto a los reportes de laboratorio, suele ocurrir trombocitopenia (plaquetas<100.000/mm3, 80%) y disfunción hepática (76%). Otros hallazgos incluyen hemoglobina <10g/dl (60%), PCR>40mg/l (95%) y VSG >20mm/h (61%). Estos hallazgos no se presentaron en la paciente analizada. Los datos de LCR y prueba de tuberculina son de utilidad discutida3.
Se propone realizar a todos los niños con sospecha los siguientes exámenes: prueba de la tuberculina, panel bioquímico general y función hepática, 3 aspirados gástricos o aspirado traqueal (en niños intubados) en días consecutivos para realizar baciloscopia, cultivo y PCR a M. tuberculosis complex.
Es frecuente diagnosticar primero a los niños que a sus madres, quienes hasta en un 15% de los casos solo son sintomáticas en el puerperio. Muchas veces las madres están gravemente enfermas por la inmunosupresión fisiológica del embarazo. La excepción son los casos de las madres paucibacilares, las cuales suelen presentan un brote sintomático posparto que puede ser severo2,10. Otro hecho aceptado es que la tuberculosis congénita es de peor pronóstico que la forma neonatal5,8.
Si se confirma la tuberculosis congénita, se debe tratar por 2 meses con isoniacida, rifampicina, pirazinamida y etambutol, luego se continuarán los 2 primeros por al menos 4 meses más, esquema que se sigue en Colombia. Esquemas más largos deben hacerse por indicación de infectología pediátrica. La efectividad del tratamiento sigue siendo alta, puesto que la multifarmacorresistencia no es alta en cepas nativas. El éxito en el caso presentado recayó en el diagnóstico adecuado a partir de los síntomas de la niña y su madre.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Consideraciones éticasSe obtuvo consentimiento informado por escrito de la madre, previamente a la redacción de este manuscrito.
Conflicto de interesesLos autores declaran que no tienen conflictos de interés.