La tuberculosis sigue siendo endémica en nuestro medio, y es una causa importante de mor-bimortalidad en Colombia y en la mayoría de países en vías de desarrollo. El tracto gastrointestinal es el sexto lugar extrapulmonar más comprometido. Las manifestaciones clínicas de esta patología no son específicas y pueden simular diversas enfermedades, lo que hace que el diagnóstico preciso no sea fácil.
En este artículo presentamos 2 casos de tuberculosis intestinal que fueron diagnosticados y tratados por nuestro servicio, se describen los principales hallazgos clínicos y paraclínicos de estos y se presenta una revisión de la literatura.
Tuberculosis is still an endemic disease and remains an important cause of morbidity and mortality in Colombia and in too many developing countries. The gastrointestinal tract is the sixth commonest extrapulmonary site to be affected. Manifestations are non-specific and mimic many conditions, what makes really hard to get an accurate diagnosis.
We, herein, report two cases of intestinal tuberculosis diagnosed and treated in our service, the main clinical and laboratory findings are shown. We also present a review of the literature regarding this interesting disease.
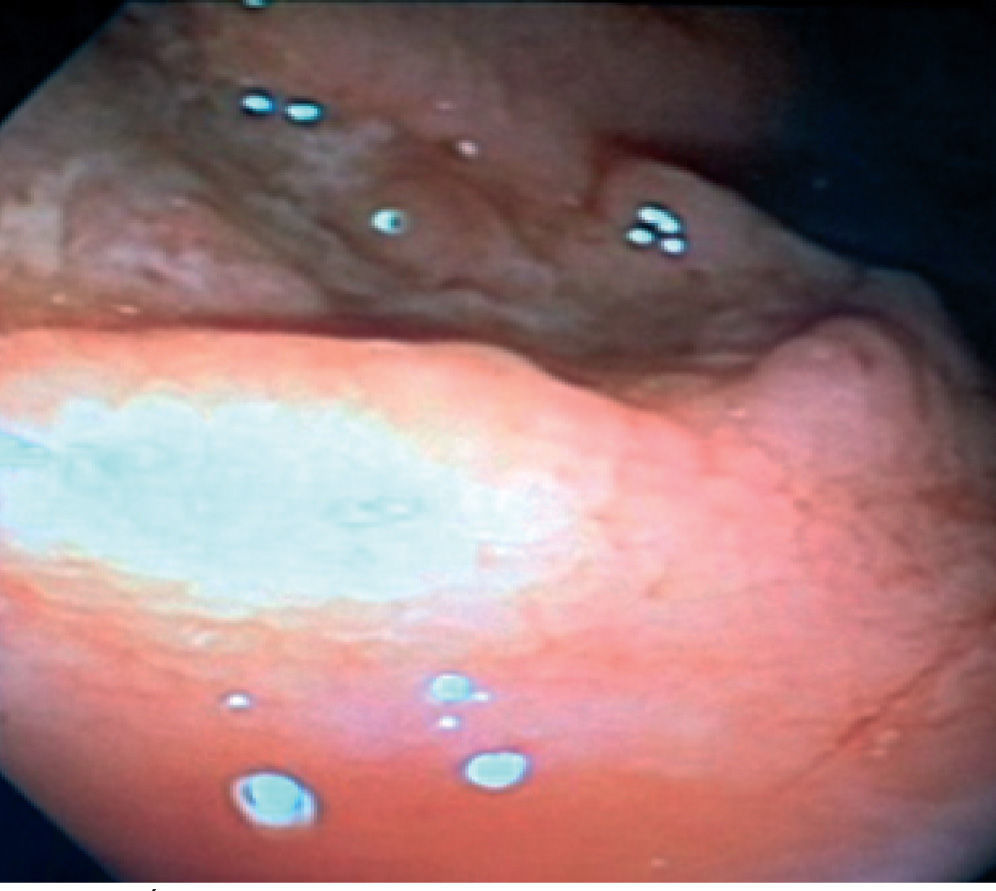
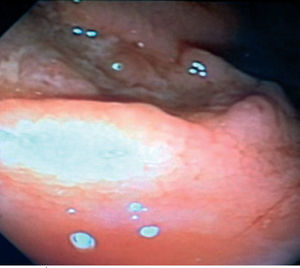
Paciente masculino de 46 años, natural y procedente de Bogotá, y de profesión albañil, quien consultó al servicio de urgencias por cuadro clínico de 6 meses de evolución consistente en dolor abdominal tipo cólico de predominio en epigastrio e hipocondrio derecho, exacerbado la semana previa a la consulta, que además se asocia a de-posiciones diarreicas y hematoquezia. Pérdida de peso de aproximadamente 10kg. Previamente, era un paciente sano, con único antecedente de relaciones homosexuales. A su ingreso, los laboratorios mostraron leucocitos 5.000/mm3 con 64% neutrófilos, 19% linfocitos, hemoglobina 11,3g/dL, hematocrito 35%, plaquetas 317.000, reacción en cadena de la polimerasa (PCR, en inglés polymerase chain reaction) 8,32mg/dL; bilirrubina total 0,40mg/dL, bilirrubina directa 0,22, bilirrubina indirecta 0,18, AST 50 U/L, ALT 33 U/L, y fosfatasa alcalina de 151 U/L. Le fue realizada una endoscopia de vías digestivas altas, encontrando hallazgos característicos de esofagitis can-didiásica, y una colonoscopia, en la que se evidenció una úlcera de aproximadamente 2cm con bordes regulares y superficie irregular en la vàlvula ileocecal, con compromiso de íleon distal con aspecto en empedrado; en el colon ascendente varias úlceras de aproximadamente 2cm cada una, interpuestas entre mucosa sana con bordes mal definidos (fig. 1), con mucosa de colon transverso, colon izquierdo y recto normales.
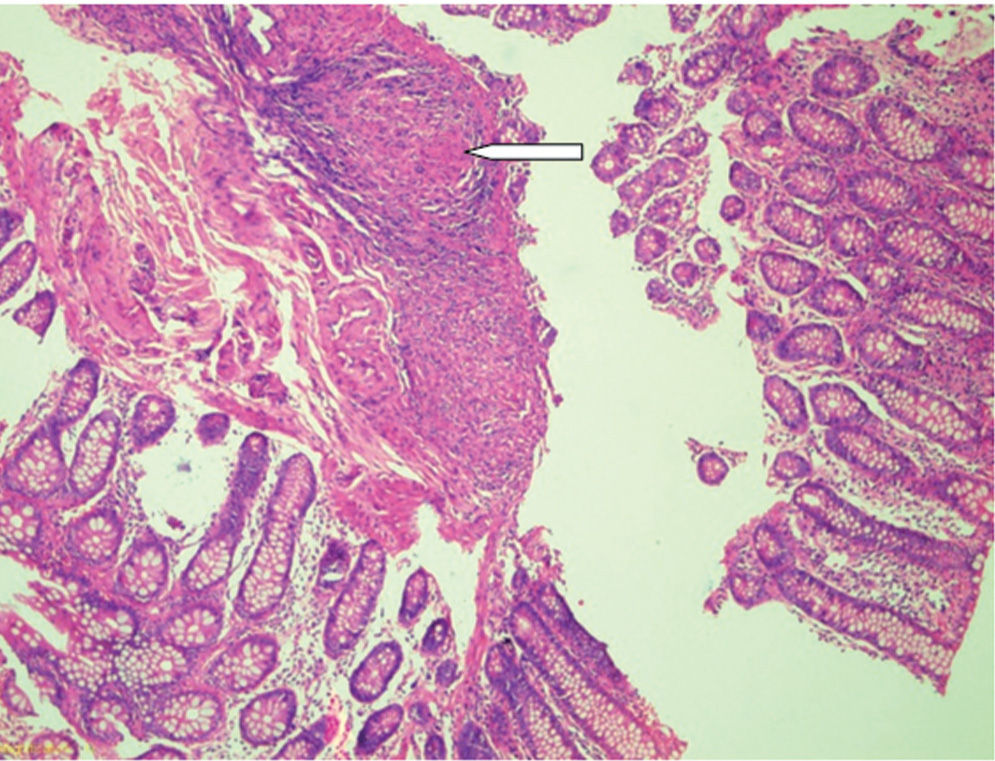
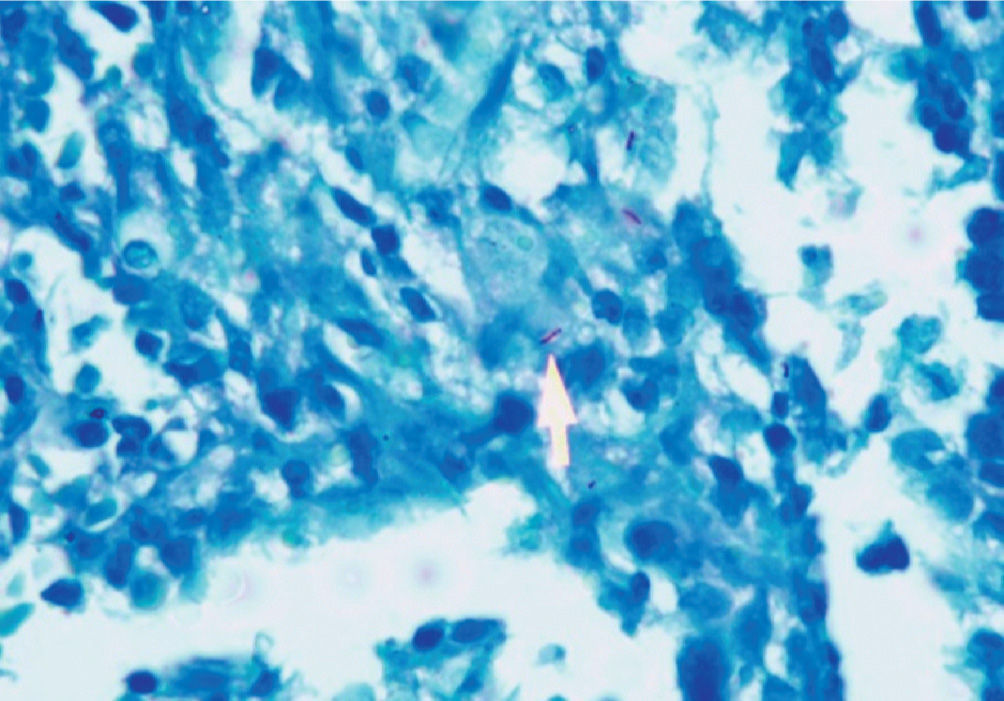
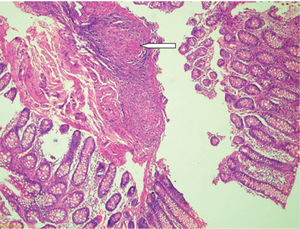
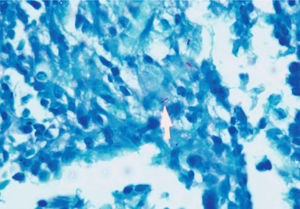
Se tomaron muestras de las lesiones y la patología se-haló infiltrado linfoplasmocitario en ileon y colon con (fig. 2). La coloración de Ziehl-Neelsen evidenció la presencia de bacilos àcido alcohol resistentes (fig. 3), con lo que se diagnostica una tuberculosis gastrointestinal (TBGI) y se inicia tratamiento antituberculoso tetraconjugado (rifampicina, isoniazida, piracinamida, etambutol) asociado a fluconazol para tratamiento de candidiasis esofàgica. Además, como parte de los estudios complementarios y ante la alta probabilidad de inmunodeficiencia asociada a compromiso intestinal por tuberculosis (TB), se realizó un ELISA para virus de la inmunodeficiencia humana que arrojó un resultado positivo. Se inició manejo antirretroviral. El paciente evolucionó satisfactoriamente, con mejoría de los síntomas gastrointestinales y, durante los controles, sin presencia de nuevos episodios de dolor abdominal o sangrado, con importante ganancia de peso.
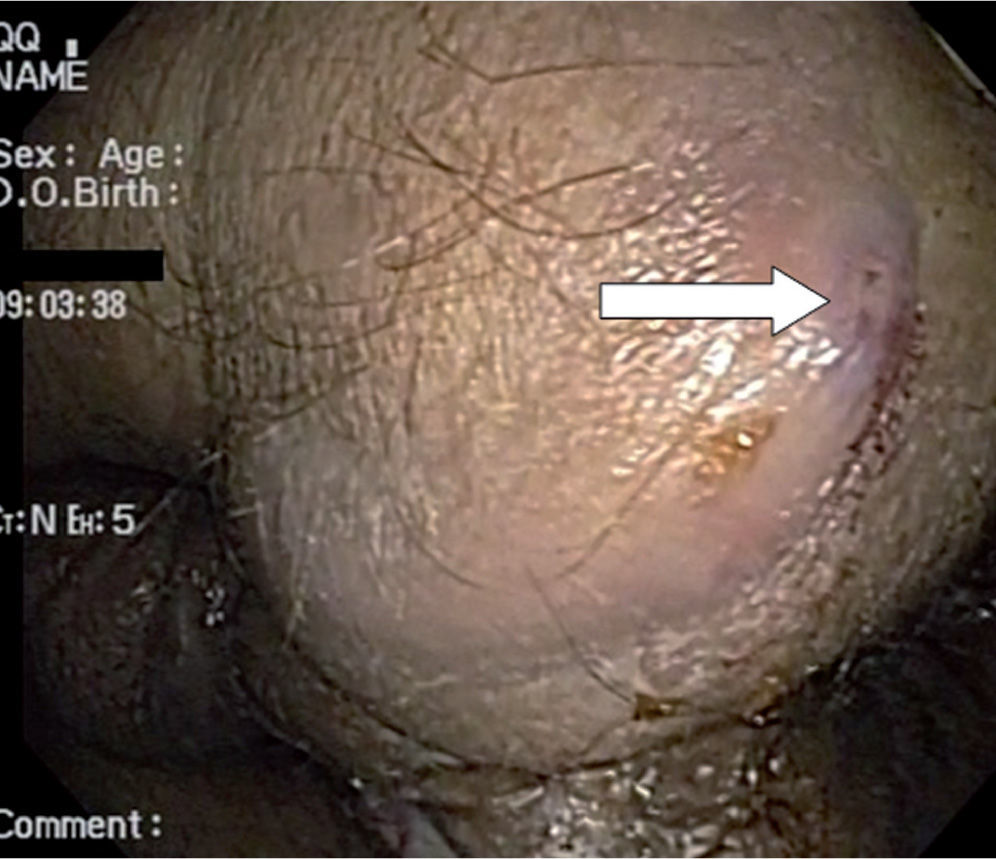
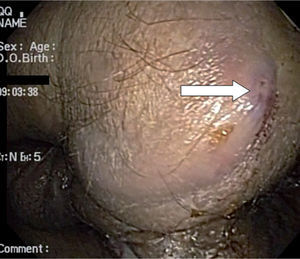
Paciente masculino de 66 años, natural de El Retorno, Gua-viare, quien ingresa por presentar episodio de secreción purulenta anorrectal asociada a fiebre cuantificada en 39°C. Paciente con antecedente de TB pulmonar con tratamiento desconocido en la juventud. Al ingreso, el paciente presenta tensión arterial 95/60, frecuencia cardíaca 112/min, 39,2°C, y en el examen físico se observó una lesión perianal compatible con una gangrena de Fournier, la cual le generó una sepsis severa. Paraclínicos con leucocitos 7.400/mm3, neutrófilos 57%, linfocitos 17%, hemoglobina 11,6g/dL, hematocrito 37%, plaquetas 423.000/uL, PCR 4,75mg/dL. Debido al compromiso del paciente, este es llevado a la unidad de cuidados intensivos de nuestra institución, donde permaneció 20 días, tiempo en el que se logró el control de la infección, pero se evidenció la presencia de múltiples (6) fístulas peria-nales persistentes (fig. 4) y una probable fistula rectovesical con evacuación de materia fecal a través de la uretra.
El paciente fue llevado a colonoscopia, donde se evidenciaron en recto marcado eritema y edema con múltiples úlceras rectales de 3 a 5mm de diámetro cubiertas por fibrina, asociadas a múltiples fístulas perianales. La histopatología de las muestras de tejido obtenidas evidenció cambios inflamatorios crónicos y agudos, sin presencia de granulomas o microorganismos. Con la sospecha de TB intestinal, a pesar de los hallazgos en la patología, se le practicó una prueba cutánea del derivado proteico purificado, con una reacción de 29mm; se realizaron estudios de anticuerpos tipo anticitoplasma de los neutrófilos de patrón perinuclear para colitis ulcerativa y anti-Saccharomyces cerevisiae para Crohn, los cuales fueron negativos, por lo que se consideró que el paciente cursaba con una TB intestinal fistulizante y se inició tratamiento tetraconjugado con adecuada evolu-ción clínica. El paciente retornó a su lugar de origen con el tratamiento anti-TB con resolución de algunas de las fístulas, requiriendo manejo quirúrgico para la resolución completa de las demás.
DiscusiónLa TBGI es, predominantemente, una enfermedad de adultos jóvenes; dos terceras partes de los pacientes tienen entre 21 y 40 años, y la incidencia por género es igual1 o con algún predominio del género masculino2,3. La presen-tación gastrointestinal sin un foco fuente o primaria se considera infrecuente4, si bien algunas series de casos han mostrado una alta incidencia de este tipo de patología5,6.
El compromiso gastrointestinal puede afectar a múltiples órganos, desde la boca hasta el ano, el peritoneo y el sistema pancreatobiliar. Del total de casos extrapulmonares, hasta un 4% comprometen el abdomen7, siendo el sexto sitio más frecuente de compromiso extrapulmonar tras el linfático, genitourinario, óseo y articular, miliar y meníngeo1.
Los síntomas de TBGI, en general, son inespecíficos y en ausencia de TB pulmonar el diagnóstico puede ser muy difícil. Como en los 2 casos que aquí presentamos, ya que ninguno tenía manifestaciones pulmonares o evidencia de TB pulmonar activa a las imágenes.
La TB se presenta, usualmente, con cuadros clínicos de varios meses de evolución en los que el síntoma más común es el dolor abdominal (80 a 95%) asociado a otros síntomas constitucionales como fiebre (40–70%), diarrea (11–30%), pérdida de peso (40–100%), anorexia y malestar general1,3,5,6,8. El hallazgo más frecuente en el examen físico es la presencia de una masa hasta en el 58% de los pacientes5 y el dolor abdominal de intensidad variable3.
El sitio más común de TBGl es la región ileocecal1,4,8,9y los pacientes presentan dolor abdominal tipo cólico asociado a emesis5. En un estudio llevado a cabo por Bhansali et al. que incluyó a 196 pacientes con TBGI, el íleon estaba comprometido en 102 pacientes y el ciego en 1009. La complicación más común que se presentó en esta serie fue un cuadro obstructivo debido a la estrechez de la luz intestinal. Se puede desarrollar, además, un síndrome de malabsorción.
En la TB rectal, que es una presentación poco frecuente, el síntoma predominante es el sangrado, y en la TB anal, las fístulas son comunes, de ahí lo interesante de nuestro segundo caso, que mejoró con el tratamiento.
El mayor problema diagnóstico es diferenciar la TBGI de la enfermedad de Crohn (EC), en especial en zonas donde la TB sigue siendo endémica y cada día la prevalencia de enfermedades intestinales inflamatorias es más alta, como en nuestro país.
El cuadro clínico de la EC, igual que el de la TB, es generalmente crónico y depende de la zona afectada por esta; el compromiso ileocecal conlleva cuadros de dolor abdominal, diarrea y fiebre; el colónico, usualmente, cursa con diarrea, pérdida de peso y fiebre. Las fístulas anales y perianales son un hallazgo frecuente asociado a abscesos y hemorroides si se ve afectada la región rectoanal; esta fue la principal dificultad para llegar al diagnóstico en el segundo caso, dado que los hallazgos de la colonoscopia eran sugestivos (por las fístulas) de EC; pero la patología negativa, al igual que los anticuerpos y el derivado proteico purificado tan alto, hizo que nos inclinarámos por el diagnóstico de la TB10.
La mayoría de los pacientes no tienen cuadros pulmonares activos en el momento del diagnóstico5.
El procedimiento diagnóstico de elección es, usualmente, la colonoscopia y la endoscopia con toma de muestras mediante biopsia. Para un buen rendimiento de los estudios posteriores, se recomienda tomar varias muestras, en general más de 5, y que estas incluyan la base y el borde de la úlcera, las áreas donde están presentes nódulos y la mucosa normal2,5.
El estudio de patología puede mostrar bacilos mediante la tinción de Ziehl-Neelsen, que se considera diagnóstica si se correlaciona con la clínica, los hallazgos endoscópicos o radiológicos, aunque este hallazgo es poco frecuente8.
La histopatología muestra como característicos de la TB un gran número de granulomas por sección, bien definidos, numerosos en la submucosa y en el tejido de granulación alrededor de las úlceras, necrosis de caseificación que se puede considerar un marcador de TB, aunque no se encuentra en más del 35% de los casos, como sucedió en nuestro segundo paciente4, úlceras rodeadas por conglomerados de histiocitos epitelioides y un proceso inflamatorio submucoso desproporcionado con fibrosis perilesionar2,8. Además, los granulomas de TB tienden a ser confluentes, y generalmente se observan bajo el lecho de las úlceras; estas tienen una orientación transversa, en contraste con las de la EC, longitudinales y serpinginosas, como se pudo observar en la colonoscopia de nuestro primer caso2,5.
Es importante tener presente que muchas zonas pueden mostrar únicamente inflamación crónica sin presencia de granulomas, caseificación o colecciones de células epitelioides en pacientes con TBGI diagnosticada4,5.
El cultivo del material obtenido por biopsia o del líquido ascítico es el Gold standard, pero requiere de un mínimo de 2 semanas para dar los resultados con los métodos actuales, y se han reportado resultados positivos en bajo porcentaje, de 25 a 36%4,5.
Los estudios con medios de contraste baritados pueden mostrar las estenosis, que son el hallazgo más característico, y en TB son en su mayoría cortas, concéntricas y lisas, con dilatación preestenótica, lo que permite su diferenciación de las presentes en la EC, más extensas y frecuentemente excéntricas4.
La tomografía axial computarizada muestra engrosa-miento de la pared intestinal, que se correlaciona con los hallazgos en la colonoscopia, muestra también las estenosis concéntricas, inflamación mesentérica sin congestión vascular y los ganglios linfáticos hipodensos con realce periférico, que se consideran característicos en el diagnóstico de TBGI4,11; puede haber, además, engrosamiento del peritoneo y ascitis11. El uso de resonancia magnética nuclear cada día es más amplio para evitar la radiación ionizante, y es igualmente útil.
Un estudio mediante PCR puede dar un diagnóstico rápido para TBGI, con algunos estudios que muestran una sensibilidad para esta prueba entre 64 y 86% y especificidad del 100%8,12.
La tuberculina o el derivado proteico purificado se usa para el diagnóstico de TB indicando la exposición previa al bacilo, bien sea reciente o remota. Es de ayuda para apoyar el diagnóstico de TBGI en casos dudosos, y fue fundamental para el diagnóstico en nuestro segundo caso. Al interpretar los diferentes puntos de corte, es muy importante tener en cuenta las características de cada paciente.
Es fundamental realizar un diagnóstico definitivo lo más preciso posible, dado que los tratamientos para la TB y la EC son marcadamente diferentes y el uso de fármacos inmunosupresores en la TB puede llevar a un resultado catastrófico. Ese diagnóstico definitivo, usualmente, requiere la suma de diferentes hallazgos clínicos y paraclínicos que soporten o rechacen el diagnóstico, pues como se vio, la mayoría de los medios diagnósticos disponibles no tienen muy buenos rendimientos.
Govind K. Makharia et al. plantean y validan un score teniendo en cuenta la localización del compromiso del colon (sigmoides), la presencia de sangre en heces, la pérdida de peso y hallazgos histológicos específicos (colitis localizada) como mayores predictores para hacer el diferencial entre EC y TB, logrando una sensibilidad de hasta el 90% con una especificidad del 60 al 80%8. Si bien esta escala aún requiere validación en un grupo más amplio de pacientes y en otras poblaciones, es importante reconocer la importancia del desarrollo de este tipo de herramientas.
Es común encontrar en los paraclínicos de rutina anormalidades en el recuento total y diferencial de leucocitos, velocidad de sedimentación globular y PCR elevadas, o hemoglobina baja en la fase activa de la enfermedad, tanto en TBGI como en EC. En la EC, se puede ver un conteo elevado de plaquetas debido a un hipoesplenismo temporal4.
Otras patologías que se deben tener en cuenta como parte del diagnóstico diferencial de TBGI incluyen: linfoma, carcinoma, enfermedad diverticular y otros patógenos como Yersinia, Histoplasma, complejo de ataque a membrana y citomegalovirus.
El régimen de tratamiento indicado es el tetraconjugado, igual que para la TB pulmonar13; en los últimos años se encuentra en el mercado la presentación que incluye todos los medicamentos en una sola tableta, lo cual permite una mayor adherencia al tratamiento.
El pronóstico de un paciente con TBGI depende principalmente del estado de su sistema inmune y el inicio del tratamiento adecuado a tiempo. Es muy importante el seguimiento de los pacientes durante y después del tratamiento para evaluar las posibles recaídas. Los resultados tras iniciar la terapia son satisfactorios5,14 en su mayoría, incluso en pacientes inmunocomprometidos, cuando se inicia el tratamiento en un estadio temprano de la enfermedad.
ConclusionesAunque las formas extrapulmonares de TB y en particular la gastrointestinal han ido desapareciendo a lo largo de los años, este es un cuadro clínico que se puede presentar en nuestro medio. La presentación clínica es diversa, haciendo que el diagnóstico de la enfermedad sea muy difícil en algunas ocasiones.
El rendimiento de la mayoría de las pruebas diagnósticas no es muy bueno, y para un diagnóstico adecuado, en especial cuando como parte del diferencial está la EC, que tiene una presentación muy similar, se necesita la unión de varios hallazgos que permitan un diagnóstico preciso y, por ende, el tratamiento adecuado.
El principal síntoma de la enfermedad es el dolor abdominal, y el tratamiento es el mismo que para la TB pulmonar, con muy pocos casos que necesiten intervenciones quirúrgicas. El pronóstico de la enfermedad es muy bueno con un diagnóstico apropiado y un tratamiento adecuado.