La neumonía adquirida en la comunidad (NAC) es una enfermedad infecciosa respiratoria aguda que tiene una incidencia que oscila entre 3 y 8 casos por 1.000 habitantes por año. Esta incidencia aumenta con la edad y las comorbilidades. El 40% de los pacientes con NAC requieren ingreso hospitalario y alrededor del 10% necesitan ser admitidos en una Unidad de Cuidados Intensivos (UCI). La mortalidad global de la NAC está alrededor del 10%. Diversos estudios han sugerido que la implementación de guías clínicas mejora la evolución del paciente tanto en mortalidad como en estancia hospitalaria. Las guías clínicas más recientes y más utilizadas son la de la Infectious Diseases Society of America/American Thoracic Society, publicada en 2007, la de la British Thoracic Society, publicada en 2009, y la de la European Respiratory Society en colaboración con la European Society of Clinical Microbiology and Infectious Diseases, publicada en 2011. En España, la más reciente es la normativa de la Sociedad Española de Neumología y Cirugía Torácica, publicada en el año 2010. La presente guía clínica GNAC es multidisciplinar y ha contado con la ayuda del Centro Cochrane Iberoamericano (CCIB) para la síntesis de las guias previas y la selección de la bibliografía.
Esta guía clínica está diseñada para ser utilizada por todos los profesionales que pueden participar en el proceso asistencial de la NAC en sus vertientes diagnóstica, de caracterización de la gravedad, de tratamiento y de prevención.
Para cada uno de los siguientes apartados se han desarrollado tablas con recomendaciones donde se clasifica su evidencia, la fortaleza de la misma y su aplicabilidad práctica según la clasificación Grading of Recommendations of Assessment Development and Evaluations (GRADE):
- 1.
Epidemiología, etiología microbiana y resistencias microbianas.
- 2.
Diagnóstico clínico y microbiológico.
- 3.
Escalas pronósticas y decisión de ingreso hospitalario.
- 4.
Criterios de ingreso en la UCI.
- 5.
Tratamiento antibiótico empírico y tratamiento antibiótico definitivo.
- 6.
Falta de respuesta al tratamiento antibiótico.
- 7.
Vacunaciones en la prevención de la NAC.
Community-acquired pneumonia (CAP) is an infectious respiratory disease with an incidence that ranges from 3 to 8 cases per 1,000 inhabitants per year. This incidence increases with age and comorbidities. Forty per cent of CAP patients require hospitalization and around 10% of these patients are admitted in an Intensive Care Unit (ICU). Several studies have suggested that the implementation of clinical guidelines has a positive impact in the outcome of patients including mortality and length of stay. The more recent and used guidelines are those from Infectious Diseases Society of America/American Thoracic Society, published in 2007, the 2009 from the British Thoracic Society, and that from the European Respiratory Society/European Society of Clinical Microbiology and Infectious Diseases, published in 2010. In Spain, the most recently released guideline is the Sociedad Española de Neumología y Cirugía Torácica-2011 guideline.
The present guidelines GNAC are designed to be used by the majority of health-care professionals that can participate in the care of CAP patients including diagnosis, decision of hospital and ICU admission, treatment and prevention. The Centro Cochrane Iberoamericano (CCIB) has participated in summarizing the previous guidelines and in the bibliography search.
For each one of the following sections the panel of experts has developed a table with recommendations classified according to its evidence, strength and practical applicability using the Grading of Recommendations of Assessment Development and Evaluations (GRADE) system:
- 1.
Epidemiology, microbiological etiology and antibiotic resistances.
- 2.
Clinical and microbiological diagnosis.
- 3.
Prognostic scales and decision of hospital admission.
- 4.
ICU admission criteria.
- 5.
Empirical and definitive antibiotic treatment.
- 6.
Treatment failure.
- 7.
Prevention.
La neumonía adquirida en la comunidad (NAC) es una enfermedad infecciosa respiratoria aguda con una incidencia que oscila entre 3 y 8 casos por 1.000 habitantes por año. Esta incidencia aumenta con la edad y las comorbilidades. El 40% de los pacientes con NAC requieren ingreso hospitalario y alrededor del 10% necesitan ser admitidos en una Unidad de Cuidados Intensivos (UCI). La mortalidad global de la NAC está alrededor del 10%1. La mortalidad de la NAC hospitalizada parece haber disminuido en los últimos años. Ello es consecuencia de diversos factores, entre los que cabría destacar un mejor conocimiento de la epidemiología y de la microbiología de la enfermedad, una actuación más precoz en los casos más graves con sepsis2, y el desarrollo e implementación de guías clínicas3. Diversos estudios han sugerido que la implementación de guías clínicas mejora la evolución del paciente tanto en mortalidad como en estancia hospitalaria3.
Las guías clínicas más recientes y más utilizadas son las de la Infectious Diseases Society of America/American Thoracic Society (IDSA/ATS), publicada en 20074, la de la British Thoracic Society (BTS), publicada en 20095, y la de la European Respiratory Society en colaboración con la European Society of Clinical Microbiology and Infectious Diseases (ERS/ESCMID)6, publicada en 2011. En España, la más reciente es la normativa de la Sociedad Española de Neumología y Cirugía Torácica (SEPAR), publicada en el año 20107. Uno de los problemas que tienen las normativas es que se han llevado a cabo por una, 2 o como máximo 3 sociedades, lo que dificulta su diseminación e implementación posterior en la práctica clínica.
La presente guía GNAC ha sido una iniciativa de la SEPAR, y teniendo en cuenta la necesidad de participación de todas las especialidades que tratan con pacientes con NAC, se extendió una invitación a diferentes sociedades médicas y grupos de trabajo. El proyecto ha contado con la ayuda del Centro Cochrane Iberoamericano (CCIb) únicamente para la síntesis de las guías previas y la selección de la bibliografía.
Las fases del proyecto han sido las siguientes:
- 1.
Reunión presencial de presentación del proyecto y de la metodología de trabajo. Durante esta reunión un representante del Centro Cochrane Iberoamericano explicó las diversas formas de graduar la evidencia científica, seleccionándose el sistema Grading of Recommendations of Assessment Development and Evaluations (GRADE) (tabla 1). Marzo de 2010.
Tabla 1.Clasificación de las recomendaciones y calidad de la evidencia según el sistema GRADE (adaptado)
Grado de recomendación Nivel de evidencia Implicaciones Recomendación consistentea, calidad evidencia alta ECA bien realizados, de modo excepcional EO bien realizados Se puede aplicar a la mayoría de los pacientes en la mayoría de las ocasiones Recomendación consistentea, calidad evidencia moderada ECA con limitaciones o EO bien realizados con defectos importantes Se puede aplicar a la mayoría de los pacientes en la mayoría de las ocasiones Recomendación consistentea, calidad evidencia baja Al menos un resultado importante de ECA o EO con defectos importantes Puede cambiar cuando se disponga de una evidencia mayor Recomendación consistentea, calidad evidencia muy baja Al menos un resultado importante de observaciones clínicas no sistemáticas o evidencia muy indirecta Puede cambiar cuando se disponga de una evidencia mayor Recomendación débilb, calidad evidencia alta ECA bien realizados, de modo excepcional EO bien realizados Puede diferir dependiendo de las circunstancias o los pacientes Recomendación débilb, calidad evidencia moderada ECA con limitaciones o EO bien realizados con efectos importantes Otras opciones pueden ser mejores para algunos pacientes en determinadas circunstancias Recomendación débilc, calidad evidencia baja Al menos un resultado importante de ECA o EO con defectos importantes Otras opciones pueden ser de igual manera razonables Recomendación débild, calidad evidencia muy baja Al menos un resultado importante de observaciones clínicas no sistemáticas o evidencia muy indirecta Otras opciones pueden ser de igual manera razonables Fuente: GRADE Working Group. Grading of recommendations of assessment development and evaluations [consultadado 6 Jul 2007]. Disponible en: http://www.gradeworkinggroup.org/
ECA: estudios controlados y aleatorizados; EO: estudios observacionales.
- 2.
Selección de los apartados correspondientes que era necesario desarrollar y de las preguntas clave. Abril de 2010.
- 3.
Selección bibliográfica, fundamentalmente a partir de la publicación de las guías de la BTS en el año 2009, con la ayuda del Centro Cochrane Iberoamericano. Por lo tanto, estas guías aceptan como adecuada la revisión de la evidencia de la BTS sin olvidar la bibliografía fundamental previa.
- 4.
Creación de grupos de redacción para las diferentes preguntas. Marzo de 2011.
- 5.
Circulación a todo el grupo del manuscrito. Abril de 2012.
- 6.
Corrección del documento con las sugerencias y cambios de todo el grupo. Votación de los aspectos controvertidos. Mayo-junio de 2012.
- 7.
Redacción de la última versión del manuscrito. Julio de 2012.
La presente guía clínica está diseñada para ser utilizada por todos los profesionales que pueden participar en el proceso asistencial de la NAC en su vertiente diagnóstica, de caracterización de la gravedad, de tratamiento y de prevención: Medicina Primaria extrahospitalaria, servicios de Urgencias, servicios de Microbiología, servicios hospitalarios de Medicina Interna, Neumología y Enfermedades Infecciosas, y, finalmente, UCI.
La GNAC se ha dividido en los siguientes apartados:
- 1.
Epidemiología, etiología microbiana y resistencias microbianas.
- 2.
Diagnóstico clínico y microbiológico.
- 3.
Escalas pronósticas y decisión de ingreso hospitalario.
- 4.
Criterios de ingreso en la UCI.
- 5.
Tratamiento antibiótico empírico y tratamiento antibiótico definitivo.
- 6.
Falta de respuesta al tratamiento antibiótico.
- 7.
Vacunaciones en la prevención de la NAC.
La NAC no es una enfermedad de declaración obligatoria y en muchas ocasiones es tratada ambulatoriamente, por lo que determinar exactamente su incidencia no es posible.
Hay pocos estudios poblacionales que evalúen su incidencia, pero se estima que puede oscilar entre 1,6 y 13,4 casos por 1.000 habitantes/año, dependiendo del área geográfica analizada, y con cifras más elevadas en varones y en grupos de edad en ambos extremos de la vida. En Europa se encontrarían entre 5 y 11 casos por 1.000 habitantes/año en población adulta5, pero con grandes diferencias entre países, desde los 1-4,7 casos por 1.000 habitantes de Reino Unido8 o los 3,7-10 casos por 1.000 habitantes de Alemania9, hasta los 11,6 casos por 1.000 habitantes de Finlandia10, pasando por los 1,6-10 casos por 1.000 habitantes de España en diferentes estudios, en los que se objetiva un claro aumento de la incidencia en pacientes por encima de los 75 años11–13. En EE.UU. la incidencia en personas mayores es de 18,3 casos/1.000 habitantes/año14.
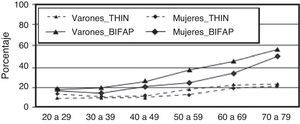
En la información recogida en la Base de datos para la Investigación Farmacoepidemiológica en Atención Primaria en España, la tasa de incidencia en sujetos de entre 20 y 79 años fue de 2,69 casos/1.000 personas/año (2,29 en mujeres y 3,16 en varones), aumenta con la edad y predomina en los meses fríos de otoño e invierno (fig. 1). El 32% de los casos de NAC fueron hospitalizados15. En Reino Unido, según datos de The Health Improvement Network, este porcentaje era del 17%16, y entre el 22 y el 42% según la BTS5. En ambos casos se observa un claro aumento con la edad (fig. 2). Estos resultados están descritos en múltiples estudios y pueden ser debidos a las diferentes estructuras de los sistemas sanitarios, criterios de derivación y de ingreso hospitalario heterogéneos, o posibilidad de atención en Urgencias, entre otros5.
Tasa de incidencia de la neumonía adquirida en la comunidadj por edad y sexo (Base de datos Investigación Farmacoepidemiológica en Atención Primaria [BIFAP]/The Health Improvement Network [THIN]).
Tomada de Chacón García et al.15.
Porcentaje de ingresos por neumonía adquirida en la comunidad por edad y sexo.
Tomada de Chacón García et al.15.
BIFAP: Base de datos Investigación Farmacoepidemiológica en Atención Primaria; THIN: The Health Improvement Network.
Las cifras obtenidas de bases de datos podrían infraestimar las tasas reales al no incluir pacientes dudosos o aquellos probables en los que no se tiene confirmación radiológica, circunstancia que no es rara en Atención Primaria.
Según estudios españoles y británicos, entre el 1,2 y el 10% de los pacientes que son hospitalizados por NAC finalmente precisan ingreso en una UCI, porcentaje que parece aumentar progresivamente en los últimos años17.
Además del sexo, la edad y la estacionalidad, la enfermedad pulmonar obstructiva crónica (EPOC), la diabetes, el consumo excesivo de alcohol y de tabaco, la comorbilidad cardiovascular y renal, y la desnutrición, se asocian con una mayor incidencia de NAC. Pero conviene destacar que es la edad el factor determinante en cuanto a la frecuencia de aparición de la NAC, los ingresos hospitalarios y la mortalidad en nuestro entorno asistencial. El trabajo de Ewig et al.18 muestra claramente cómo por encima de los 60 años la incidencia y la necesidad de ingreso hospitalario se duplica, y se triplica cuando se habla de pacientes mayores de 70 años. En resumen, se espera que la incidencia de NAC aumente en la próxima década debido al envejecimiento de la población y al consiguiente aumento de las comorbilidades asociadas al mismo18.
Determinar la mortalidad por NAC en diferentes países es también complejo. Sí parece claro que la mortalidad en los pacientes atendidos en Atención Primaria es baja, por debajo del 1%. Pero en el ámbito hospitalario los datos son muy variables, incluso en distintas zonas de un mismo país, alcanzando hasta el 48%1 dependiendo de las series, del nivel donde se atiende el episodio (entre el 5,7 y el 14% en los hospitalizados y del 34 al 50% en los ingresados en la UCI), de las comorbilidades que presentan los pacientes, de la utilización de corticoides orales, de la existencia de un ingreso previo reciente, fallo renal agudo o derrame pleural, de la propia gravedad de la NAC y, muy especialmente, de la edad. En Reino Unido la mortalidad en pacientes menores de 65 años es del 5,6%, mientras que en mayores de 85 años asciende al 47,2%19. El trabajo de Ewig et al.18 muestra igualmente una mortalidad inferior al 4% por debajo de los 50 años, mientras que por encima de los 80 es 5 veces mayor. Una vez más, la edad es un factor determinante de las tasas de mortalidad.
La mortalidad a medio y largo plazo es alta: el 8% a los 90 días, el 21% al año y el 36% a los 5 años20, si bien se evidencia un descenso de la mortalidad hospitalaria.
El aumento de las resistencias a antibióticos incrementa los costes sanitarios y las implicaciones clínicas y en calidad de vida, pero este hecho no conlleva un aumento de la mortalidad1.
La prevalencia de los diferentes microorganismos causantes de neumonía varía según los pacientes estén hospitalizados o no, pero también según la edad, los criterios diagnósticos utilizados, las pruebas empleadas, el índice de gravedad de la NAC, o la presencia de diferentes comorbilidades. Debe tenerse en cuenta que el porcentaje de casos cuyo agente causal es desconocido es muy elevado, cercano al 50% en las muy diversas series publicadas. En todos los casos, y en la práctica totalidad de los países, el más frecuente es el Streptococcus pneumoniae (S. peumoniae). En la tabla 2 podemos ver estos porcentajes en un reciente estudio español, en aquellos pacientes en los que se conocía la etiología en su nivel asistencial21.
Etiología de la neumonía adquirida en la comunidad según el lugar de atención
| Microorganismo | Ambulatorio, % (n=161) | Hospital, % (n=1.042) | UCI, % (n=260) |
| Streptococcus pneumoniae | 35 | 43 | 42 |
| Bacterias atípicas | 36 | 16 | 14 |
| Mycoplasma pneumoniae | 17 | 3 | 2 |
| Coxiella burnetii | 7 | 2 | 1 |
| Legionella pneumophila | 6 | 8 | 8 |
| Chlamydophila pneumoniae | 6 | 3 | 3 |
| Virus respiratorios | 9 | 12 | 10 |
| Haemophilus influenzae | 5 | 5 | 3 |
| Bacilos entéricos gramnegativos | 1 | 2 | 1 |
| Staphylococcus aureus | 1 | 2 | 2 |
| Pseudomonas aeruginosa | 1 | 4 | 5 |
| Polimicrobianas | 9 | 13 | 22 |
| Otros (varios) | 4 | 3 | 6 |
Fuente: Cillóniz et al21.
UCI: Unidad de Cuidados Intensivos.
En este mismo artículo se realiza una interesante valoración relacionando la etiología demostrada y las diferentes escalas de gravedad. En cualquiera de los niveles de gravedad el patógeno más habitual es S. pneumoniae. Sin embargo, las bacterias atípicas se presentan significativamente con más frecuencia como agente causal en NAC con índices de gravedad más bajos, y lo contrario ocurre con la presencia de enterobacterias y de Pseudomonas aeruginosa (P. aeruginosa), más habituales en NAC más graves. Cabe resaltar también en este apartado los similares porcentajes de Legionella pneumophila (L. pneumophila) como agente causal en los 3 niveles de atención (6-8%). La frecuencia de infecciones polimicrobianas es muy variable, dependiendo especialmente de la sistematización de la búsqueda del agente causal.
En cuanto a comorbilidades y gérmenes asociados causantes de NAC, las conclusiones presentan en muchos casos una gran variabilidad. Se ha encontrado relación entre la presencia de EPOC, la utilización de corticoides, la taquipnea al ingreso y el uso previo de antibióticos con la NAC por bacilos gramnegativos22, por otro lado menos frecuentes en pacientes mayores, en los que la NAC por aspiración y por Haemophilus influenzae (H. influenzae) se dan con mayor prevalencia. La asociación clásica entre infección por virus influenza y neumonía por Staphylococcus aureus (S. aureus) se ha confirmado en un estudio reciente23, constituyéndose como el factor de mayor relevancia para desarrollar una neumonía por este microorganismo. El antecedente de infección viral previa se recoge en casi la mitad de los pacientes, y en un tercio de los mismos la infección por el virus influenza se documenta microbiológicamente. Algunos autores relacionan la neumonía por Mycoplasma pneumoniae (M. pneumoniae) con pacientes jóvenes y cuadros clínicos más leves24.
Las resistencias de los microorganismos principales (S. pneumoniae) que causan NAC ha disminuido en los últimos años. Los datos más consistentes son los del estudio Sauce, publicado en el año 201025, y que aportan datos del período 2006-2007. En este estudio la penicilina y la cefotaxima demostraron un 99,8 y un 99,6% de sensibilidad, respectivamente. Únicamente un 0,9% de los aislados de S. pneumoniae presentaron una concentración mínima inhibitoria (CMI)≥0,2mg/ml. La prevalencia de cepas de H. influenzae productoras de beta-lactamasa fue del 15,7%. La resistencia de S. pneumoniae a la eritromicina, y por tanto a otros macrólidos como claritromicina y azitromicina, es de alrededor del 20-25%. La evidencia actual muestra que las resistencias de los microorganismos que causan infección respiratoria a los antimicrobianos han descendido en España, y que los principales problemas que deben tenerse en cuenta en el momento del tratamiento empírico son las resistencias de S. pneumoniae a macrólidos (20-25%) y las de H. influenzae a amoxicilina (15-20%). Ambos hechos deben tenerse en cuenta para el tratamiento antibiótico. En la tabla 3, modificada del estudio Sauce, se observa la sensibilidad de S. pneumoniae a los antibióticos más frecuentemente utilizados en infecciones respiratorias.
Actividad in vitro de 12 antibióticos frente a 2.559 aislados clínicos de Streptococcus pneumoniae recogidos en 2006-2007
| Antibiótico | CMI (μg/ml) | Sensibilidad CLSIa (% aislados) | PK/PD | ||||
| 50% | 90% | Sensible | Intermedio | Resistente | Sensible (% aislados) | Punto de corte (μg/ml) | |
| Penicilina (O) | ≤0,015 | 0,5 | 77,1 | 22,0 | 0,9 | NA | |
| Penicilina (P) | ≤0,015 | 0,5 | 99,8 | 0,2 | 0,0 | NA | |
| Ampicilina | ≤0,015 | 2 | NA | NA | NA | 93,4 | ≤ 2 |
| Amoxicilina-clavulanato | ≤0,015 | 1 | 94,8 | 4,0 | 1,2 | 94,8 | ≤ 2 |
| Amoxicilina-clavulanatob | NA | NA | NA | 98,8 | ≤4 | ||
| Cefuroxima (P) | ≤0,015 | 1 | 83,8 | 10,7 | 5,5 | 99,3 | ≤4 |
| Cefuroxima (O) | ≤0,015 | 1 | 94,5 | 4,3 | 1,3 | 94,5 | ≤1 |
| Cefaclor | 0,125 | 16 | 79,1 | 2,0 | 19,0 | 75,9 | ≤0,5 |
| Cefditoren | ≤0,015 | 0,125 | NA | NA | NA | 94,9 | ≤0,12 |
| Cefotaxima | ≤0,015 | 0,25 | 99,6 | 0,2 | 0,2 | 99,6 | ≤2 |
| Eritromicina | ≤0,015 | ≥128 | 78,9 | 0,0 | 21,1 | 78,9 | ≤0,25 |
| Claritromicina | ≤0,015 | ≥128 | 78,2 | 0,9 | 20,9 | 78,2 | ≤0,25 |
| Azitromicina | ≤0,015 | ≥128 | 77,6 | 1,6 | 20,8 | 74,3 | ≤0,12 |
| Ciprofloxacino | 0,25 | 0,5 | NA | NA | 2,2c | 97,0 | ≤1 |
| Levofloxacino | 0,125 | 0,25 | 97,6 | 1,9 | 0,5 | 97,7 | ≤2 |
NA: no aplicable (no hay puntos de corte establecidos por el CLSI); O: oral; P: parenteral.
Los puntos de corte utilizados por el CLSI fueron 0,06μg/ml (susceptible), 0,12 a 1μg/ml (intermedio) y 2μg/ml (resistente) para penicilina oral; 2μg/ml (susceptible), 4μg/ml (intermedio) y 8μg/ml (resistente) para penicilina parenteral, amoxicilina-clavulanato y levofloxacino; 0,5μg/ml (susceptible), 1μg/ml (intermedio) y ≥2μg/ml (resistente) para cefuroxima parenteral y azitromicina; ≤1μg/ml (susceptible), 2μg/ml (intermedio) y 4μg/ml (resistente) para cefuroxima axetilo (oral), cefaclor y cefotaxima; y 0,25μg/ml (susceptible), 0,5μg/ml (intermedio) y 1μg/ml (resistente) para eritromicina y claritromicina.
En la tabla 4 se refleja la clasificación de las recomendaciones y la calidad de la evidencia según el sistema GRADE, respecto a la epidemiología, la etiología y las resistencias microbianas.
Clasificación de las recomendaciones y calidad de la evidencia según el sistema GRADE: epidemiología, etiología microbiana y resistencias de los antibióticos
| Variable | Grado de recomendación | Nivel de evidencia | Implicaciones |
| La incidencia de NAC en población adulta es de 5-11/1.000 habitantes/año | Recomendación consistente. Calidad evidencia alta | EO bien realizados | Se puede aplicar a la mayoría de los pacientes en la mayoría de las ocasiones |
| La incidencia aumenta con la edad | Recomendación consistente. Calidad evidencia alta | EO bien realizados | Se puede aplicar a la mayoría de los pacientes en la mayoría de las ocasiones |
| El agente causal más frecuente es S. pneumoniae | Recomendación consistente. Calidad evidencia moderada | ECA con limitaciones. EO bien realizados con defectos importantes | Se puede aplicar a la mayoría de los pacientes en la mayoría de las ocasiones |
| La mortalidad por NAC aumenta con la edad | Recomendación consistente. Calidad evidencia alta | EO bien realizados | Se puede aplicar a la mayoría de los pacientes en la mayoría de las ocasiones |
| Los 2 principales problemas en las resistencias actualmente son S. pneumoniae frente a macrólidos y H. influenzae frente a amoxicilina | Recomendación consistente. Calidad evidencia alta | EO bien realizados | Se puede aplicar de forma consistente en todo el país |
ECA: estudios controlados y aleatorizados; EO: estudios observacionales; NAC: neumonía adquirida en la comunidad.
La utilidad de las manifestaciones clínicas, de la exploración física y de las pruebas de laboratorio en el diagnóstico de la NAC es controvertida. En una revisión en pacientes adultos con diagnóstico radiológico de NAC se ha observado un bajo rendimiento de estos aspectos, aunque en el caso de algunos signos (frecuencia cardiaca y respiratoria y temperatura) y parámetros de laboratorio (leucocitosis y proteína C reactiva [PCR]) dependía del punto de corte. Solo en pacientes ambulatorios, la presencia de tos, fiebre, taquicardia y crepitantes a la auscultación aumentaba la probabilidad de diagnóstico radiológico de NAC hasta un 50%26. Por el contrario, en un estudio de casos y controles algunos signos clínicos (fiebre>38°C, taquicardia>100lpm o taquipnea>20rpm) y alteraciones en la exploración (crepitantes, hipofonesis, matidez en la percusión o sibilancias) mostraron una sensibilidad del 95% y una especificidad del 56% para la detección de NAC con confirmación radiológica27.
Con respecto al papel de los marcadores biológicos de la respuesta inflamatoria (PCR y procalcitonina [PCT] han sido los más estudiados), su utilidad se limita, por el momento, a complementar las escalas pronósticas en la decisión del ingreso hospitalario y a la valoración de la gravedad del paciente hospitalizado28,29. Sin embargo, en un estudio se ha puesto de manifiesto una relación entre la elevación de estos biomarcadores y la etiología de neumonía. De forma general, el mayor ascenso se observó en los casos de hemocultivos positivos para S. pneumoniae, L. pneumophila y enterobacterias. Una PCT≥0,36mg/dl tenía una sensibilidad del 85%, una especificidad del 42% y un valor predictivo negativo del 98% para predecir la positividad de los hemocultivos; y una PCT≤0,5mg/dl mostraba una sensibilidad del 81-89%, una especificidad del 68%, un valor predictivo positivo (VPP) del 12-22% y un valor predictivo negativo del 97-99% para predecir si la NAC era vírica o atípica frente a bacteriana30. El uso de la PCR capilar en la consulta del médico de familia puede ser una herramienta útil para el tratamiento de la NAC en Atención Primaria. Esta técnica nos da valores en 3-5min y puede ayudar al médico en la decisión de remitir al paciente al hospital si los valores están elevados y la escala CRB65 no es indicativa de ingreso31.
Los síntomas y signos tampoco ayudan mucho en el diagnóstico etiológico. Sin embargo, la neumonía neumocócica se ha asociado significativamente en 2 estudios con menos días previos de clínica, más edad, presencia de infiltrados radiológicos, fiebre alta (>39°C), esputo hemoptoico y dolor torácico32,33. Los antecedentes personales también pueden ayudar en algún caso, como sucede con la asociación entre infección previa por virus influenza y la neumonía por S. aureus anteriormente comentada. La neumonía por M. pneumoniae se ha relacionado en un estudio, pero no en otros, con pacientes jóvenes y cuadros clínicos más leves, hallándose en sangre cifras de leucocitos y valores de PCR significativamente más bajos24,34. La neumonía por L. pneumophila, aunque no siempre, ha mostrado en varios estudios prospectivos una asociación significativa positiva con el sexo masculino, el antecedente de alcoholismo y los síntomas gastrointentinales (dolor abdominal, náuseas, vómitos o diarrea) y neurológicos (cefalea o confusión), y una asociación negativa con el esputo purulento, el dolor torácico pleurítico y la infección previa de tracto respiratorio superior35–40. Varias series han mostrado que en la neumonía por Coxiella burnetii los síntomas más comunes son fiebre elevada, tos, cefalea y mialgias, faltando los síntomas respiratorios en la mitad de los casos41–43. La neumonía por bacilos gramnegativos se ha relacionado con cuadros clínicos graves, riesgo de aspiración, ingreso hospitalario previo, tratamiento reciente con antibióticos o corticoides y comorbilidad pulmonar22,44.
Evaluación del oxígeno arterial (pulsioximetría u oximetría)La determinación de la oxigenación arterial mediante pulsioximetría u oximetría es importante en la evaluación en el primer nivel asistencial de los pacientes con NAC. Así, algunos de los índices pronóstico, como el Pneumonia Severity Index (PSI), incluyen la evaluación con pulsioximetría. En un estudio prospectivo en el que se incluyeron más de 2.000 pacientes con criterios clínicos y radiológicos de NAC, utilizando de forma indistinta ambos procedimientos, particularmente en los casos hospitalizados se ha observado una serie de factores que se asociaron con presentar hipoxemia (PaO2<60mmHg [oximetría], SaO2<90% [pulsioximetría]): edad>30 años, taquipnea (>24rpm), infiltrados en más de un lóbulo pulmonar, alteración del estado mental, EPOC e insuficiencia cardiaca. Por otro lado, la concordancia entre las 2 pruebas en los pacientes que recibieron ambas técnicas fue moderada45.
Estudios de imagenRadiografía de tóraxA diferencia de la inespecificidad de las manifestaciones clínicas de la NAC, la radiografía de tórax es de gran utilidad para establecer su diagnóstico, localización y extensión, sus posibles complicaciones, determinar la existencia de enfermedades pulmonares asociadas y otros posibles diagnósticos alternativos, y para evaluar su evolución. En un estudio reciente se comparó la habilidad de 2 radiólogos y un neumólogo en establecer el diagnóstico de neumonía, la presencia de derrame pleural y el número de lóbulos afectados, observándose una buena concordancia entre los 3 observadores46. Sin embargo, no permite establecer un diagnóstico etiológico, ya que no hay un patrón radiológico exclusivo para cada microorganismo. En un estudio se ha observado que los infiltrados homogéneos son más frecuentes en las NAC bacterianas, la afección multilobar predomina en las NAC neumocócicas bacteriémicas, hay un mayor deterioro radiológico en la Legionella y su resolución es más tardía, y en los casos por S. aureus es más común la cavitación y el neumotórax46–48.
Tomografía computarizadaLos estudios sobre la utilidad de la tomografía computarizada (TC) en el diagnóstico de la NAC son limitados. Un estudio con un número muy reducido de pacientes mostró que en aquellos con síntomas sugestivos de NAC la TC identificó un porcentaje más elevado de imágenes patológicas49.
Estudios microbiológicosTinción de Gram y cultivo de esputoVarios estudios han analizado el rendimiento de la tinción de Gram del esputo en pacientes con NAC en relación con el cultivo de esputo o una combinación de distintos procedimientos diagnósticos, mostrando grandes variaciones en la sensibilidad (15-100%) y especificidad (11-100%), que parecen depender de las características del centro donde se realiza50–55. La sensibilidad del cultivo es algo mayor, pero también variable53.
La rentabilidad de la tinción de Gram y del cultivo del esputo aumenta cuando se realizan en muestras respiratorias tomadas mediante medios invasivos, llegando a ser positivas en el 60% de los casos e incluso mayor en los pacientes graves. Un aspecto interesante de estos resultados es la influencia que pueden tener en la modificación del tratamiento antibiótico inicial56,57. Estos procedimientos también permiten el aislamiento de Mycobacterium tuberculosis en un porcentaje elevado de casos, aunque esta infección puede sospecharse por parámetros clínicos o radiológicos57.
HemocultivoLos hemocultivos en la NAC solo son positivos en un pequeño porcentaje y no siempre condicionan la modificación del tratamiento inicial55,58–60. La positividad de los resultados, así como la probabilidad de introducir cambios en el tratamiento dependiendo de los resultados se incrementan con la gravedad medida por el índice PSI58. Debido al escaso impacto clínico de los resultados del hemocultivo en pacientes con NAC no seleccionados, parece razonable limitar esta prueba a aquellos casos más graves en los que la probabilidad de mostrar un resultado positivo es superior, así como en los que la probabilidad de obtener un patógeno no cubierto adecuadamente por el tratamiento empírico sea superior61.
Técnicas de detección directa en la muestra clínica (reacción en cadena de la polimerasa)El rendimiento diagnóstico de la amplificación de ácidos nucleicos con la reacción en cadena de la polimerasa en muestras de sangre ha sido valorado en un estudio retrospectivo en pacientes con NAC con bacteriemia por S. pneumoniae y otros microorganismos. La sensibilidad fue del 57% y la especificidad varió entre el 97 y el 100%62. La técnica de reacción en cadena de la polimerasa en muestras respiratorias también se ha aplicado al diagnóstico de la neumonía por Legionella con una sensibilidad muy superior a la detección del antígeno en orina. No obstante, la escasa concordancia entre ambos métodos pone en duda la fiabilidad de alguna de ellas63.
Diagnóstico inmunológicoLos métodos inmunológicos más empleados en el diagnóstico de la NAC son la detección de antígenos y de anticuerpos. La detección del antígeno neumocócico específico se puede hacer en diferentes muestras biológicas y tiene la ventaja con respecto a los métodos clásicos de la tinción de Gram y el cultivo de no alterarse por la administración previa de antibióticos. Diferentes estudios han mostrado una sensibilidad y especificidad con respecto a los métodos microbiológicos estándar (tinción de Gram y cultivo) del 70,4 y del 89,7%, respectivamente64–68. Si bien la utilidad diagnóstica de la técnica parece contrastada, los beneficios prácticos que se derivan de su empleo rutinario resultan más controvertidos69–71. En el diagnóstico de la NAC por L. pneumophila la detección del antígeno urinario para el serotipo 1 tiene una sensibilidad de casi el 80% y una especificidad cercana al 100%72,73. Pero el rendimiento de la sensibilidad disminuye progresivamente con el tiempo debido a que la producción de antígeno se reduce a partir de las primeras 2 semanas72. En el diagnóstico de la NAC por M. pneumoniae se emplea fundamentalmente la determinación de anticuerpos.
En un estudio comparativo con la reacción en cadena de la polimerasa, aunque esta técnica no proporciona un diagnóstico definitivo, la sensibilidad y especificidad de la IgM a partir del sexto día del inicio de los síntomas fue del 35-77% y del 49-100%, respectivamente. Cuando la determinación de la IgM se hizo en los primeros días, la sensibilidad se redujo al 16-42%. La seroconversión (incrementos de al menos 3 veces los valores de IgG) se detectó en el 26-68% de las muestras. La sensibilidad se incrementó en la detección conjunta de IgM e IgG74.
La tabla 5 muestra la clasificación de las recomendaciones y la calidad de la evidencia según el sistema GRADE en referencia al diagnóstico clínico y microbiológico.
Clasificación de las recomendaciones y calidad de la evidencia según el sistema GRADE: diagnóstico clínico y microbiológico
| Variable | Grado de recomendación | Nivel de evidencia | Implicaciones |
| Signos, síntomas y pruebas de laboratorio | Recomendación consistente. Calidad evidencia moderada-baja | ECA con limitaciones. EO con limitaciones | Se puede aplicar a la mayoría de los pacientes en la mayoría de las ocasiones |
| Determinar la oxigenación arterial | Recomendación consistente. Calidad evidencia moderada | ECA bien realizados | Se puede aplicar a la mayoría de los pacientes en la mayoría de las ocasiones |
| Radiografía de tórax | Recomendación consistente. Calidad evidencia moderada | ECA bien realizados. EO con limitaciones | Se puede aplicar a la mayoría de los pacientes en la mayoría de las ocasiones |
| Tinción de Gram y cultivo de esputo | Recomendación débil. Calidad evidencia moderada-baja | ECA con limitaciones | Otras opciones pueden ser mejor para algunos pacientes en determinadas circunstancias |
| Hemocultivos | Recomendación débila. Calidad evidencia moderada-alta | ECA bien realizados. EO con limitaciones | Se puede limitar a pacientes graves |
| Diagnóstico microbiológico intensivo | Recomendación débil. Calidad evidencia moderada-baja | EO con limitaciones | Se puede aplicar en pacientes con mala respuesta al tratamiento |
| Reacción en cadena de la polimerasa | Recomendación débil. Calidad evidencia baja | EO con limitaciones | Otras opciones pueden ser de igual manera razonables |
| Diagnóstico inmunológico | Recomendación consistente. Calidad evidencia moderada-alta | ECA bien realizado. EO bien realizados | Se puede aplicar a la mayoría de los pacientes en la mayoría de las ocasiones |
ECA: estudios controlados y aleatorizados; EO: estudios observacionales.
La decisión de hospitalizar o no a un paciente continúa siendo una decisión clínica, la cual depende en gran medida de la experiencia del médico responsable. Esta limitación se intenta subsanar mediante la utilización de diversos índices de gravedad o escalas de pronóstico, cuyo propósito es categorizar a los pacientes en diferentes niveles o grupos de riesgo en función de la probabilidad de fallecer dentro de los 30 días y brindar soporte a la decisión clínica. Los índices más utilizados son el PSI75 y el CURB-6576 con sus variantes (CURB y CRB-65)77,78.
El índice PSI surgió de 2 cohortes retrospectivas y cuenta con una validación prospectiva que avala su utilización79,80. Para calcular el PSI se utilizan 20 variables, entre las que se incluyen edad, sexo, diversas comorbilidades, signos vitales, alteraciones analíticas y hallazgos radiológicos. A cada una de estas variables se le asigna una determinada puntuación y, de acuerdo con la sumatoria de las mismas, se puede clasificar a los pacientes en 5 categorías o clases (i-v) en función de la mortalidad a los 30 días. La mortalidad a los 30 días en el grupo de validación en las categorías i a v fue del 0,1, 0,6, 0,9, 9,3 y del 27%, respectivamente, sin diferencias significativas respecto a las 2 cohortes previas75. Así, en las clases i-iii se agrupan los pacientes con NAC leve y un riesgo bajo de mortalidad (<3%), en la clase iv se incluyen pacientes con riesgo intermedio de morir (8-10%), mientras que la clase v la conforman pacientes con elevado riesgo de morir (27-31%). De acuerdo con esta clasificación, se aconseja tratamiento ambulatorio en las clases i y ii, excepto que exista hipoxemia. Se recomienda ingreso a unidades de observación de corta estancia en la clase iii, e ingreso hospitalario en clases iv y v.
El índice CURB-6576, acrónimo de Confusion, Urea>44mg/dl, Respiratory rate>30rpm, Blood pressure (presión arterial sistólica<90mmHg o presión arterial diastólica<60mmHg) y edad>65 años, fue desarrollado a partir de los criterios establecidos en un estudio inicial de la BTS en el Reino Unido en el año 1987 (CURB)77, y modificado posteriormente con el agregado de la edad. Se ha establecido un punto para cada una de estas variables consideradas y el cálculo de la puntuación se realiza sumando cada variable presente. Esta escala permite clasificar a los pacientes en 3 niveles de riesgo o gravedad: a) bajo: entre 0 y 1 punto, cuya mortalidad es inferior al 2%; b) intermedio: con una puntuación de 2 y una mortalidad inferior al 10%, y c) alto: con una puntuación entre 3 y 5 puntos y una mortalidad del 22%. De acuerdo con esta escala, se recomienda el ingreso hospitalario cuando la puntuación es superior a 1 punto, especialmente si existen otros factores de gravedad asociados como la hipoxemia o la presencia de infiltrados multilobares en la radiografía de tórax.
Tanto el PSI como el CURB-65 son las escalas más utilizadas y validadas en el momento de evaluar la gravedad de los pacientes con NAC. Ambas escalas han demostrado una capacidad de discriminación similar para predecir el riesgo de muerte a los 30 días78,81, y además no se contraponen, por lo que pueden ser utilizadas como sistemas de valoración complementarios, ya que el CURB-65 está desarrollado más para identificar pacientes de alto riesgo, mientras que el PSI está más enfocado a identificar pacientes de bajo riesgo. Así, el PSI puede infravalorar la magnitud de la afectación aguda, especialmente en pacientes jóvenes, los cuales carecen de enfermedades concomitantes, pues esta escala hace recaer mucho peso sobre la edad y las comorbilidades. Además, tampoco valora adecuadamente a los pacientes con EPOC, ya que esta escala no reconoce a esta dolencia como un factor de riesgo. Sin embargo, estudios posteriores observaron una peor evolución en los pacientes con EPOC que sufren NAC82,83. Por su parte, el CURB-65 tiene como inconveniente no haber sido validado en mayores de 65 años y no considerar un dato tan importante como es la hipoxemia como un factor de riesgo.
Sin embargo, y reconociendo que cada una de las escalas presenta limitaciones en el momento de clasificar la gravedad de un paciente individual, lo que determina la implementación habitual de una u otra escala es la facilidad en la aplicación clínica diaria, tanto en los servicios de Urgencias como en los centros de atención primaria. Teniendo en mente estas consideraciones, este panel de revisores prefiere la utilización del CURB-65 por ser más simple y fácil de utilizar tanto en el ámbito hospitalario como en el de la atención primaria, donde una variable reducida de esta escala (CRB-65), en la cual se ha eliminado la «urea» de las variables, ha demostrado una excelente discriminación incluso en pacientes mayores de 65 años78,84.
Finalmente, este panel de revisión considera que la decisión de hospitalizar a un paciente depende de muchas variables que incluyen no solo la gravedad de la enfermedad aguda, sino también la presencia de enfermedades asociadas, así como otras causas no relacionadas directamente con la enfermedad, como las circunstancias sociales del paciente, la intolerancia a la medicación oral o bien el fracaso terapéutico previo85,86. Este panel considera necesario remarcar que se debe realizar de forma precoz la estimación de la SaO2, mediante un oxímetro de pulso, como uno de los pilares de la valoración de la gravedad del paciente con NAC tanto a nivel hospitalario como primario, lo cual se ha asociado a una mejor evolución de los pacientes87.
La tabla 6 muestra las recomendaciones y la calidad de la evidencia según el sistema GRADE respecto a las escalas pronósticas.
Clasificación de las recomendaciones y calidad de la evidencia según el sistema GRADE: escalas pronósticas y decisión de ingreso hospitalario
| Variable | Grado de recomendación | Nivel de evidencia | Implicaciones |
| Calcular el PSI en Urgencias para valorar la gravedad | Recomendación consistente. Calidad evidencia moderada | EO bien realizados con defectos importantes | Se puede aplicar a la mayoría de los pacientes en la mayoría de las ocasiones |
| Calcular el CURB-65 en Urgencias para valorar la gravedad | Recomendación consistente. Calidad evidencia moderada | EO bien realizados con defectos importantes | Se puede aplicar a la mayoría de los pacientes en la mayoría de las ocasiones |
CURB-65: Confusion, Urea>44mg/dl, Respiratory rate>30rpm; Blood pressure (presión arterial sistólica<90mmHg o presión arterial diastólica<60mmHg) y edad>65 años; EO: estudios observacionales; PSI: Pneumonia Severity index.
Niveles elevados de proteína C reactiva (PCR) o procalcitonina aconsejarían ingreso hospitalario cuando las escalas PSI o CURB-65 son de bajo riesgo.
En los pacientes más graves, la indicación de ingreso en una UCI puede variar de forma importante dependiendo de las características de los pacientes, el personal sanitario, los hospitales o los diferentes sistemas sanitarios, por lo que es difícil establecer criterios homogéneos de ingreso en UCI. De hecho, existen variaciones importantes en el porcentaje de pacientes con NAC que requieren ingreso en UCI, oscilando entre el 4 y el 17%88. Esta variabilidad depende en gran medida del juicio clínico de los médicos responsables del paciente, pero también de las prácticas de cada hospital y de las posibilidades de vigilancia y atención en áreas de cuidados intermedios o en otras áreas diferentes de la UCI.
Hasta el 30% de los pacientes ingresados en UCI pertenecen a las categorías de bajo riesgo, lo que demuestra que el PSI y el CURB-65 tienen una baja sensibilidad y especificidad para predecir el ingreso en UCI comparado con su poder predictivo de mortalidad en pacientes hospitalizados con NAC89. Sería necesario disponer de escalas específicas de predicción de ingreso en UCI. Para abordar este problema existen varias dificultades, que van desde la propia definición de NAC grave90, hasta la influencia en la evolución de las comorbilidades y edad de los pacientes, el momento de evaluación de la neumonía o aspectos más metodológicos como el número y tipo de variables incluidas en los modelos predictivos91. Sin embargo, tratar de predecir qué paciente requiere monitorización o tratamiento más agresivo tiene utilidad, ya que se ha demostrado que retrasos en el ingreso en UCI de pacientes con NAC que lo precisan se acompañan de un incremento considerable de la mortalidad92,93.
Se han propuesto y validado 4 reglas para predecir la adecuación del ingreso en UCI. La primera, desarrollada a partir de las guías de la ATS de 200194, requiere la presencia de al menos 2 de 3 criterios menores (presión sistólica<90mmHg, afectación multilobar y PaO2/FiO2<250) o uno de los criterios mayores al ingreso o durante el seguimiento (necesidad de ventilación mecánica o shock séptico con necesidad de vasopresores). Fue validada posteriormente81, conociéndose como Criterios de ATS modificados. En la revisión posterior de las guías (junto con IDSA)4 se añadieron más criterios menores (tabla 7), requiriéndose para sugerir el ingreso en UCI uno de los 2 criterios mayores o 3 criterios menores. Esta regla de IDSA/ATS ha sido validada por distintos grupos tanto desde un aspecto general95,96, como específicamente los criterios menores en pacientes sin criterios mayores o contraindicaciones de ingreso en UCI97,98. Para predecir el ingreso en UCI, el área bajo la curva de al menos 3 criterios menores es 0,85, para PSI 0,75 y para el CURB-65 0,68 (p<0,05). Por lo tanto, según los autores, los criterios menores, en ausencia de criterios mayores, son útiles para predecir tanto la mortalidad como para guiar el ingreso en UCI, y en ello se apoya la recomendación de IDSA/ATS. El problema conceptual de estas 2 reglas es que los criterios mayores son absolutamente obvios y no predicen por sí mismos quiénes son los pacientes en riesgo de insuficiencia respiratoria (y quizá necesidad de ventilación mecánica) y/o shock o empeoramiento de sus comorbilidades durante el desarrollo de la NAC. Algunos de los criterios menores añadidos (ver pie de tabla 7) son en realidad reflejo de la respuesta inflamatoria y el estado séptico, como son la hipoglucemia o la acidosis láctica. Trabajos recientes recomiendan que los pacientes que presenten hipoglucemia al ingreso hospitalario deben ser tratados en unidades de monitorización intensiva, ya que hay una asociación significativa con la mortalidad a corto y largo plazo99,100. Sin embargo, este factor no ha sido estudiado como parámetro independiente relacionado con la necesidad de ingreso en UCI.
Criterios de ingreso en Unidad de Cuidados Intensivos según las guías de la Infectious Diseases Society of America/American Thoracic Society
| Criterios menoresa |
| Frecuencia respiratoria>30/rpmb |
| Índice PaO2/FiO2b≤250 |
| Infiltrados multilobares |
| Confusión/desorientación |
| Uremia (valor BUN≥20mg/dl) |
| Leucopeniac (recuento leucocitario<4.000cél/mm3) |
| Trombocitopenia (recuento de plaquetas<100.000cél/mm3) |
| Hipotermia (temperatura central<36°C) |
| Hipotensión con necesidad de administración agresiva de fluidos |
| Criterios mayores |
| Necesidad de ventilación mecánica |
| Shock con necesidad de vasopresores |
Fuente: Mandell et al.4.
Otros criterios a considerar incluyen: hipoglucemia (en pacientes no diabéticos), síndrome de abstinencia alcohólico agudo, hiponatremia, acidosis metabólica no explicable o una elevación en el valor de lactato, cirrosis y asplenia.
Para solventar este problema se han desarrollado otras reglas validadas. La primera, denominada101Severity Community-Acquired Pneumonia (SCAP), utiliza 8 variables de forma ponderada y es útil para determinar la mortalidad hospitalaria y/o la necesidad de ventilación mecánica o soporte inotrópico (tabla 8). La SCAP tiene un mayor poder discriminativo para los resultados adversos que el PSI y el CURB-65, pero las diferencias son pequeñas y de relevancia clínica incierta. La principal utilidad es su capacidad para identificar a los pacientes que precisan vigilancia y tratamiento más agresivo tras su primera evaluación en la puerta de Urgencias del hospital102. Más recientemente se ha desarrollado otra escala con el mismo objetivo, aunque sin predecir necesariamente el ingreso en UCI. Esta escala, denominada SMART-COP103 (tabla 9), clasifica los pacientes, desde riesgo bajo a muy elevado, en 4 categorías según la puntuación obtenida a partir de 8 variables clínicas y analíticas. Estas 2 últimas escalas precisan ser validadas en diferentes cohortes y ámbitos geográficos y no han demostrado una superioridad con respecto a las escalas descritas previamente91. Se han estudiado otras 2 escalas por grupos franceses104 y españoles105, que hasta el presente no han sido validadas por grupos externos.
Escala Severity Community-Acquired Pneumonia
| Variable | Puntos | Criterio |
| pH<7,30 | 13 | Mayor |
| Presión arterial sistólica<90mmHg | 11 | Mayor |
| Frecuencia respiratoria>30rpm | 9 | Menor |
| Urea>30mg/dl | 5 | Menor |
| Confusión | 5 | Menor |
| PO2<54 o PaO2/FiO2<250 | 6 | Menor |
| Edad≥80 años | 5 | Menor |
| Afectación multilobular o bilateral en Rx | 5 | Menor |
Puntos de corte para la gravedad: 0-9 puntos, bajo riesgo; 10-19 puntos, riesgo intermedio; ≥20 puntos, riesgo alto.
Escala SMART-COP. Necesidad de ventilación mecánica o tratamiento inotrópico
| Variable | Puntos |
| Presión arterial sistólica<90mmHg | 2 |
| Afectación multilobular en Rx | 1 |
| Albúmina<3,5g/dl | 1 |
| Frecuencia respiratoria ajustada a la edad | 1 |
| Taquicardia>125lpm | 1 |
| Confusión (nueva aparición) | 1 |
| Oxigenación ajustada a la edad | 2 |
| pH arterial<7,35 | 2 |
Puntos de corte: 0-2 puntos, bajo riesgo; 3-4 puntos, riesgo moderado; 5-6 puntos, riesgo alto; ≥7 puntos: riesgo muy alto.
En pacientes sin razones obvias para ingreso inmediato en UCI desde Urgencias, Renaud et al.104 identifican 11 características basales (hasta 17 puntos) que se asocian de manera independiente con el ingreso en UCI entre los días primero y tercero desde la admisión en planta de hospitalización. Esta escala permite clasificar a los pacientes en 4 categorías. La frecuencia de ingreso en UCI es del 1,1% en los pacientes con puntuación más baja, y del 27,1% en los de puntuación más alta (mayor de 8 puntos).
De acuerdo con todo ello, se considera que lo importante es identificar los pacientes con fallo respiratorio agudo, sepsis grave o shock séptico o descompensación importante de las comorbilidades y, en este caso, considerar el ingreso en UCI o Unidades de Cuidados Intermedios (grado de recomendación fuerte, calidad de evidencia moderada [A-2]). Las escalas que predicen el ingreso en UCI deben ser usadas para recomendar la necesidad de tratamiento intensivo más que el destino en una unidad especial, pero la presencia de al menos 2 de los criterios menores, a saber: hipotensión sistólica (<90mmHg), fallo respiratorio grave (PaO2/FiO2<250) o afectación radiológica multilobar, o al menos uno de los criterios mayores (necesidad de ventilación mecánica o requerimiento de vasopresores), indica la gravedad de la neumonía y la necesidad de reconocer mala evolución a fin de evitar el retraso de ingreso en UCI (grado de recomendación fuerte, calidad de evidencia moderada [A-2]).
Diversos biomarcadores de sepsis (sus niveles iniciales y las variaciones diarias) se han relacionado con el diagnóstico, la etiología y el pronóstico de la NAC, así como para dirigir la duración del tratamiento antibiótico, pero hasta ahora no se han utilizado como criterio de ingreso en UCI. Recientemente, Ramírez et al.106 han estudiado la relación entre los valores de diversos biomarcadores y la necesidad de ingreso en UCI. Los autores concluyen que, combinado con los criterios de IDSA/ATS, los biomarcadores de inflamación pueden identificar pacientes que requieren el ingreso en UCI, incluyendo aquellos ingresados previamente en planta, y además, evitar el ingreso en UCI de aquellos pacientes solamente con criterios menores y valores de PCT bajos.
La tabla 10 muestra las recomendaciones y la calidad de la evidencia según el sistema GRADE respecto a los criterios de ingreso en UCI.
Clasificación de las recomendaciones y calidad de la evidencia según el sistema GRADE: criterios de ingreso en la Unidad de Cuidados Intensivos
| Variable | Grado de recomendación | Nivel de evidencia | Implicaciones |
| Utilizar escalas (IDSA/ATS modificada, SCAP o SMART-COP) para recomendar la necesidad de tratamiento intensivo | Consistente. Calidad evidencia moderada | EO bien realizados con defectos importantes | Se puede aplicar a la mayoría de los pacientes en la mayoría de las ocasiones |
| Considerar el ingreso en UCI de pacientes con fallo respiratorio agudo, sepsis grave o shock séptico o descompensación grave de sus comorbilidades | Consistente. Calidad evidencia moderada | EO bien realizados con defectos importantes | Se puede aplicar a la mayoría de los pacientes en la mayoría de las ocasiones. Pueden ser condicionantes la edad y la limitación del esfuerzo terapéutico |
EO: estudios observacionales; UCI: Unidad de Cuidados Intensivos.
Por el momento, y hasta que no se disponga en la práctica clínica de medios diagnósticos rápidos y con una sensibilidad y especificidad del 100%, el tratamiento inicial de la NAC es empírico en la mayoría de los pacientes. Los resultados de estudios prospectivos aleatorizados que han comparado el tratamiento antimicrobiano empírico con el dirigido basado en los resultados de pruebas rápidas (antígenos urinarios para S. pneumoniae y L. pneumophila) no han demostrado diferencias en la evolución de los pacientes69. La elección del tratamiento empírico se fundamenta en los microorganismos que causan NAC y en los patrones locales de sensibilidad antibiótica de dichos microorganismos. La decisión del tipo de tratamiento antibiótico depende de la gravedad de la NAC y de los factores de riesgo del paciente4–6. La aplicación de escalas pronósticas, como el PSI75 y el CURB-6579, han sistematizado la decisión de ingreso en el hospital y, por lo tanto, un tratamiento empírico basado en el ingreso hospitalario, o no, es totalmente razonable. A efectos prácticos, las recomendaciones para el tratamiento empírico se dividen en 3 categorías: tratamiento ambulatorio, tratamiento en sala de hospitalización y tratamiento para los pacientes que ingresan en una UCI.
Tratamiento ambulatorioEn el caso de los pacientes con NAC que no requieren ingreso hospitalario y pueden ser tratados ambulatoriamente, el espectro del tratamiento antimicrobiano debe abarcar las etiologías principales, es decir, S. pneumoniae, M. pneumoniae, Chlamydophila pneumoniae y L. pneumophila. Conviene tener presente que, en España, las resistencias de S. pneumoniae a macrólidos son alrededor de un 25%107 y existe evidencia clínica de fracasos terapéuticos cuando la neumonía neumocócica comprobada se trata únicamente con macrólidos108. Por otra parte, aunque las resistencias de S. pneumoniae han ido disminuyendo con el tiempo y los puntos de corte que definen la CMI se han modificado al alza, es aconsejable administrar dosis elevadas de penicilinas o beta-lactámicos que permitan alcanzar valores séricos de antibióticos que actúen eficazmente en caso de resistencias de nivel intermedio4–6,107. Por otra parte, y en relación con L. pneumophila, estudios recientes en España21 demuestran que el porcentaje de este microorganismo en la neumonía no grave es parecido al de la neumonía hospitalizada o la que requiere ingreso en UCI (6%). Debe tenerse en cuenta, además, que en el ámbito de Atención Primaria no suele disponerse de inmediato de la prueba para la detección del antígeno de L. pneumophila en orina (cuya sensibilidad global es del 70%) y que los microorganismos atípicos como M. pneumoniae son frecuentes en la neumonía leve.
Una de las controversias aún existentes es si puede administrarse un beta-lactámico en monoterapia como amoxicilina, sin asociarlo a un macrólido109. En Atención Primaria se aconseja la administración de amoxicilina en dosis elevadas en monoterapia y solo asociar un macrólido cuando puedan existir factores de riesgo para L. pneumophila, lo que concuerda con sus recomendaciones recientes. Por otra parte, los estudios clínicos demuestran que la administración de un beta-lactámico más un macrólido o una quinolona sola tienen la misma eficacia clínica4. Esta última recomendación es la que prefiere la mayoría de expertos de este panel.
El cefditoren debe considerarse solo si no puede administrarse amoxicilina o quinolonas.
En los pacientes que llegan a los Servicios de Urgencias, con una gravedad moderada-baja (iii en el PSI) y que quizá deberían estar en observación durante 24-48h, un estudio aleatorizado realizado en España demostró la eficacia clínica y la seguridad de levofloxacino en monoterapia en esta población de pacientes con NAC110.
Tratamiento en pacientes con neumonía adquirida en la comunidad que precisan ingreso en una sala de hospitalizaciónLa mayoría de los pacientes ingresados en el hospital cumplen criterios adecuados de hospitalización según las escalas PSI75 o CURB-6578, pero siempre hay un porcentaje de pacientes en los que por diversas razones se ha decidido el ingreso hospitalario cuando podrían haber sido tratados ambulatoriamente. En aras de las recomendaciones de tratamiento antimicrobiano, se considera que todos los pacientes cumplen teóricamente los criterios de ingreso para este grupo. Asimismo, puede haber pacientes que cumplan criterios de ingreso en UCI y estén hospitalizados en una planta convencional. Dado que en este caso se podrían beneficiar de un tratamiento antibiótico más agresivo, es aconsejable administrar una combinación de antibióticos en lugar de monoterapia.
Los ensayos clínicos efectuados hasta la fecha en este grupo de pacientes no demuestran diferencias en la eficacia clínica al comparar la combinación de un agente beta-lactámico con un macrólido frente a una quinolona en monoterapia4,107,111. Sin embargo, los estudios publicados incluyen pocos pacientes de la clase de riesgo v de la escala PSI, que son los que presentan una mayor mortalidad y un mayor porcentaje de falta de respuesta111. Por lo tanto, la evidencia científica respecto a la eficacia de un antibiótico beta-lactámico asociado a un macrólido frente a una quinolona es limitada. Así pues, para los pacientes con NAC que ingresan en una sala de hospitalización, el tratamiento empírico recomendable sería el siguiente: a) administración de una quinolona en monoterapia (levofloxacino o moxifloxacino por vía oral o intravenosa), o b) combinación de una cefalosporina de tercera generación (cefotaxima o ceftriaxona) o amoxicilina-clavulanato con un macrólido.
Tratamiento en pacientes con neumonía adquirida en la comunidad que precisan ingreso en la Unidad de Cuidados IntensivosEn general, esta población representa un 10% de los pacientes hospitalizados con NAC y, al igual que en el caso anterior, no es infrecuente que algunos sujetos en los que no se requiere tratamiento en la UCI sean ingresados en los servicios de Medicina Intensiva. En cualquier caso, estos pacientes deben ser tratados siguiendo las recomendaciones que atañen a los que verdaderamente requieren ingreso en la UCI. Además, los resultados de estudios retrospectivos y prospectivos112–114 indican que la administración de una combinación de antibióticos, concretamente un beta-lactámico con un macrólido, disminuye la mortalidad. Las poblaciones estudiadas han sido mayoritariamente pacientes con neumonía neumocócica bacteriémica, sepsis y shock séptico, de modo que parecería prudente aconsejar prioritariamente la asociación de un beta-lactámico con un macrólido. De hecho, las últimas guías de la BTS ya lo aconsejan así5. En un único estudio en pacientes con NAC ingresados en UCI, en el que se ha comparado la eficacia clínica de una quinolona con combinaciones de antibióticos (beta-lactámico y quinolona), no se demostraron diferencias significativas115. En dicho estudio, sin embargo, se excluyó a los pacientes con shock séptico.
Por lo tanto, las recomendaciones de tratamiento empírico serían las siguientes: a) administrar preferiblemente un beta-lactámico por vía intravenosa (los recomendados anteriormente) asociado a un macrólido por la misma vía, y b) en caso de imposibilidad de administrar macrólidos se debería optar por la combinación de beta-lactámico más quinolona por vía intravenosa.
Neumonía por microorganismos que requieren un tratamiento no habitual o pueden ser potencialmente multirresistentes: Pseudomonas aeruginosa, Enterobacteriaceae y Staphylococcus aureus meticilín-sensible y meticilín-resistente: concepto de microorganismos Pseudomonas aeruginosa-Enterobacteriaceae-Staphylococcus aureusEn estas normativas el panel de expertos ha decidido no incluir el concepto americano de health care associated pneumonia (HCAP, «neumonías asociadas al cuidado de la salud») y englobar a todas las NAC en su conjunto, sin hacer distinciones. Sin embargo, en un porcentaje pequeño de pacientes con NAC (tabla 2) esta puede estar causada por P. aeruginosa, Enterobacteriaceae o S. aureus (PES). Un porcentaje (aún no bien delimitado) de estos microorganismos puede presentar resistencias a los antibióticos con los que se tratan habitualmente: P. aeruginosa multirresistente, enterobacterias productoras de beta-lactamasas y S. aureus meticilín-resistentes. Un estudio reciente de Aliberti et al.116 propone la utilización de un score de riesgo para este tipo de microorganismos en la NAC. Este score incluye principalmente las comorbilidades, la hospitalización previa de más de 2 días en los 3 meses previos y el proceder de una institución extrahospitalaria sanitaria (nursing home). Este score podría ayudar a sospechar de forma más predictiva los microorganismos PES. La propuesta de Aliberti et al. podría resolver la confusión creada hasta ahora con el concepto «HCAP», pero debe ser validada en otras instituciones y países antes de poder aconsejarla de forma sistematizada.
Sospecha clínica de neumonía adquirida en la comunidad causada por Pseudomonas aeruginosaHasta el momento presente, se recomienda tratar a los pacientes con sospecha de infección por P. aeruginosa con la asociación de 2 antibióticos. Recientemente se ha observado que la incidencia de NAC por P. aeruginosa es inferior a lo que inicialmente se había creído3,117, por el motivo de que buena parte de estas neumonías corresponden a HCAP. Sin embargo, y excluyendo a esta población, aún pueden existir pacientes con neumonía grave por P. aeruginosa en los que, además, la mortalidad está aumentada. En los pacientes con EPOC avanzada (FEV1>30%) o con bronquiectasias generalizadas y que hayan recibido antibióticos de forma repetida en el último año es recomendable el tratamiento antibiótico empírico para cubrir este microorganismo. Además de administrar una combinación de antibióticos, se debe cubrir a S. pneumoniae y L. pneumophila. La combinación de un carbapenémico(meropenem o imipenem) o piperacilina/tazobactam con levofloxacino es probablemente la más indicada en la actualidad, aunque existen otras posibilidades. Si se utiliza ceftazidima debe recordarse que no cubre adecuadamente a S. pneumoniae. En general, estas recomendaciones sobre P. aeruginosa deben restringirse a los pacientes ingresados en la UCI.
Neumonía causada por enterobacterias potencialmente resistentesTal como se expresa en la tabla 2, un porcentaje reducido de NAC pueden estar causadas por enterobacterias, y de estas, alrededor de un 10% pueden ser productoras de beta-lactamasas y, por lo tanto, resistentes a los beta-lactámicos. En este caso, los carbapenémicos en monoterapia serán el tratamiento de elección (meropenem, imipenem, ertapenem). Dentro del grupo de los carbapenémicos, ertapenem sería una buena elección para el tratamiento empírico, con la ventaja adicional de cobertura para anaerobios que pueden estar implicados en la neumonía de los pacientes muy ancianos.
Sospecha clínica de neumonía adquirida en la comunidad causada por Staphylococcus aureus meticilín-resistenteEn la actualidad, y muy especialmente en EE.UU., se han venido observando casos de NAC por cepas de S. aureus meticilín-resistente que secretan la leucocidina de Panton-Valentine. En general, estos casos ocurren en pacientes jóvenes y se presentan como formas necrotizantes muy graves. Esta situación es infrecuente en Europa y en España, pero debe ser considerada en alguna ocasión. En estas circunstancias también hay que proporcionar cobertura para S. pneumoniae y L. pneumophila, y por ello, la combinación de linezolid o vancomicina con levofloxacino es probablemente la más adecuada.
Sospecha clínica de neumonía adquirida en la comunidad causada por microorganismos anaerobios y neumonía aspirativaEn pacientes con boca séptica y/o antecedentes de pérdida de conciencia, el absceso pulmonar o una neumonía necrotizante pueden ser las formas de presentación de la NAC. En el paciente anciano esta situación es bastante frecuente. Los microorganismos anaerobios y/o gramnegativos pueden ser los agentes causales implicados. Los anaerobios y/o gramnegativos también deben considerarse en el caso de la neumonía aspirativa de contenido gástrico. En todas estas situaciones, la recomendación es la administración empírica de amoxicilina a dosis elevadas con ácido clavulánico, ertapenem, clindamicina o moxifloxacino. La elección del antibiótico varía en función de la tolerancia y disponibilidad por vía oral, ya que serán necesarios tratamientos prolongados en el caso de absceso pulmonar y de la neumonía necrotizante. El ertapenem tendría la ventaja adicional de cubrir enterobacterias productoras de beta-lactamasas.
Otros aspectos del tratamiento empíricoCon respecto a la administración de la primera dosis de antibiótico en pacientes con NAC, 2 estudios retrospectivos118,119 sugieren que la primera dosis administrada en las primeras 4 u 8h de la llegada del paciente a un Servicio de Urgencias disminuye la mortalidad. Estos hallazgos han sido confirmados en un estudio prospectivo de pacientes con NAC y sepsis, habiéndose observado que la mortalidad disminuía, especialmente en los pacientes con NAC y shock séptico120. Estos datos han generado bastante controversia, sobre todo en EE.UU., donde la Sociedad de Emergencias Americana ha recomendado que no se monitorice el tiempo transcurrido hasta la administración de la primera dosis de antibiótico121 como parámetro de calidad. Sin embargo, el Medicare americano ha establecido en 6h el tiempo máximo para administrar la primera dosis de antibióticos en los servicios de Urgencias.
Nuestra recomendación es muy similar a la incluida en la actualización de la BTS5, de modo que la primera dosis de antibiótico debe administrarse en Urgencias y antes de que el paciente sea trasladado a una planta de hospitalización. En el caso del paciente ambulatorio visitado por primera vez, se aconseja administrar una primera dosis de antibiótico por vía oral o intramuscular antes de ser remitido al hospital.
En referencia a la duración del tratamiento antibiótico, la pauta estándar es de 5 a 7 días en pacientes ambulatorios y un mínimo de 7 días en pacientes hospitalizados. En las recomendaciones de la IDSA/ATS4, las situaciones en las que conviene prolongar el tratamiento son las siguientes: persistencia de fiebre más de 72h, persistencia de más de un criterio de inestabilidad clínica, cobertura inicial inadecuada y aparición de complicaciones extrapulmonares, como meningitis y endocarditis.
La disminución de los valores de biomarcadores como procalcitonina y proteína C reactiva es útil para acortar la duración del tratamiento antibiótico.
En las tablas 11 y 12 se muestran las pautas de tratamiento y las dosis recomendadas para los apartados principales descritos en esta sección.
Tratamiento antibiótico empírico de la neumonía adquirida en la comunidad
| Tratamiento ambulatorio | Moxifloxacino o levofloxacino: 5 a 7 días |
| Amoxicilina o amoxicilina-clavulánico (7 días)±macrólidos (azitromicina 3-5 días o claritromicina 7 días)a. Cefditoren es una alternativa cuando no pueden administrarse amoxicilina ni quinolonas | |
| Todos por vía oral | |
| Tratamiento cuando se precisa ingreso en una sala de hospitalización | Cefalosporinas de tercera generación (cefotaxima o ceftriaxona) o amoxicilina-clavulánico+macrólido (azitromicina o claritromicina) |
| Moxifloxacino o levofloxacino en monoterapia | |
| En todos los casos, inicio del tratamiento por vía intravenosa. El moxifloxacino y el levofloxacino pueden iniciarse por vía oral. Duración del tratamiento: 7-10 días | |
| Tratamiento cuando se precisa ingreso en la Unidad de Cuidados Intensivos | Cefalosporina no antiseudomónica a dosis altas (ceftriaxona 2g/24h, cefotaxima 2g/6-8h) por vía intravenosa+macrólido (azitromicina 500mg/día o claritromicina 500mg/12h) por vía intravenosa |
| Alternativa: moxifloxacino (400mg/24h) vía intravenosa o levofloxacino por vía intravenosa (500mg/12h) en vez de macrólidos | |
| Duración del tratamiento: 7-14 días | |
| Sospecha de aspiración | Amoxicilina-clavulánico por vía intravenosa (amoxicilina 2g/8h) 14 días o moxifloxacino, ertapenem o bien clindamicina |
| Sospecha de infección por P. aeruginosa | Piperacilina-tazobactam o cefepimab o carbapenem (imipenem o meropenem) por vía intravenosa+ciprofloxacino por vía intravenosa (400mg/8h) o levofloxacino (500mg/12h) |
| O bien+aminoglucósido en lugar de la quinolona: tobramicina por vía intravenosa (6mg/kg/24h) o amikacina por vía intravenosa (15mg/kg/24h) | |
| Duración del tratamiento: 14 días |
Dosis y vías de administración de antibióticos en la neumonía adquirida en la comunidad
| Fármaco | Vía | Dosis |
| Amikacina | Intravenosa | 15mg/kg/24h |
| Amoxicilina-ácido clavulánico | Oral | 875/125mg/8h |
| Amoxicilina-ácido clavulánico | Oral | 2.000/135mg/12h |
| Amoxicilina-ácido clavulánico | Intravenosa | 1.000-2.000/200mg/8h |
| Azitromicina | Oral-intravenosa | 500mg/24h (3-5 días) |
| Cefepima | Intravenosa | 2g/8h |
| Cefotaxima | Intravenosa | 1-2g/8h |
| Ceftriaxona | Intravenosa | 1-2g/24h |
| Ciprofloxacino | Oral | 500-750mg/12h |
| Ciprofloxacino | Intravenosa | 400mg/8-12ha |
| Claritromicina | Oral | 500mg/12h o 1.000mg/24hb |
| Claritromicina | Intravenosa | 500mg/12h |
| Clindamicina | Oral | 300mg/12h |
| Clindamicina | Intravenosa | 600mg/8h |
| Ertapenem | Intravenosa | 1g/12-24h |
| Imipenem | Intravenosa | 1g/8h |
| Levofloxacino | Oral | 500mg/24h (dosis inicial 1.000mg) |
| Levofloxacino | Intravenosa | 500mg/12h |
| Linezolid | Oral/intravenosa | 600mg/12h |
| Meropenem | Intravenosa | 1g/8h |
| Moxifloxacino | Intravenosa y oral | 400mg/24h |
| Piperacilina-tazobactam | Intravenosa | 4-0,5g/6-8h |
| Tobramicina | Intravenosa | 6mg/kg/24h |
En la tabla 13 se reflejan las recomendaciones y la calidad de la evidencia según el sistema GRADE respecto al tratamiento antibiótico empírico de la NAC.
Clasificación de las recomendaciones y calidad de la evidencia según el sistema GRADE: tratamiento antibiótico empírico y tratamiento antibiótico definitivo
| Variable | Grado recomendación | Nivel de evidencia | Implicaciones |
| Quinolonas en monoterapia para la NAC no hospitalizada o beta-lactámico+macrólido para la NAC no hospitalizada | Recomendación consistente. Calidad evidencia alta | ECA bien realizados | Se puede aplicar a la mayoría de pacientes en la mayoría de las ocasiones |
| Beta-lactámico en monoterapia en pacientes jóvenes sin comorbilidades | Recomendación consistente. Calidad evidencia baja | Un solo ECA bien realizado | Otras opciones pueden ser mejor para algunos pacientes en determinadas circunstancias |
| Quinolonas en monoterapia para la NAC hospitalizada | Recomendación consistente. Calidad evidencia alta | ECA bien realizados | Se puede aplicar a la mayoría de los pacientes en la mayoría de las ocasiones |
| Beta-lactámico+macrólido para la NAC hospitalizada | Recomendación consistente. Calidad evidencia alta | ECA bien realizados | Se puede aplicar a la mayoría de pacientes en la mayoría de las ocasiones |
| Beta-lactámico+quinolona para la NAC grave | Recomendación consistente. Calidad evidencia baja | ECA con limitaciones | Puede cambiar cuando se disponga de una evidencia mejor |
| Beta-lactámico+macrólido para la NAC grave | Recomendación consistente. Calidad evidencia baja | EO bien realizado con efectos importantes | Puede cambiar cuando se disponga de una evidencia mejor |
| Cobertura antiseudomónica en pacientes de riesgo con NAC grave | Consistente. Calidad evidencia baja | EO bien realizado con efectos importantes | Puede cambiar cuando se disponga de una evidencia mejor |
ECA: estudios controlados y aleatorizados; EO: estudios observacionales; NAC: neumonía adquirida en la comunidad.
La respuesta adecuada al tratamiento supone alcanzar la estabilidad clínica a los 3-4 días tras el tratamiento antibiótico4. Una respuesta inadecuada puede dar lugar a distintos cuadros clínicos. La forma más grave cursa con un deterioro clínico, en general en las 72h iniciales, con grave insuficiencia respiratoria con necesidad de ventilación mecánica y/o la aparición de shock séptico122,123 o requerimiento de UCI124. La falta de respuesta puede manifestarse por la persistencia de síntomas y signos de infección sin alcanzar estabilidad clínica125, que en promedio es de 3-4 días. Por último, la resolución completa de los infiltrados en la radiografía puede precisar de hasta más de 4 semanas.
Entre un 10 y un 15% de los pacientes hospitalizados122,123,126 y hasta un 21% de los pacientes ambulatorios127 pueden desarrollar una NAC que no responde. La respuesta inadecuada depende de factores relacionados con la gravedad inicial, con el microorganismo causal y con las características del huésped.
El estudio de valores séricos de biomarcadores como la PCT y la PCR tanto al inicio como su monitorización al tercer o cuarto día de tratamiento antibiótico, ha mostrado su utilidad para predecir NAC no respondedora. Hay varios estudios prospectivos de cohorte que muestran que el aumento de valores iniciales de PCR (>210mg/dl; OR 2,6) constituye un factor de riesgo28, mientras que valores bajos (PCR<100mg/l; OR 0,21) son protectores128. De forma similar, los valores iniciales de PCT<0,35ng/ml descartaron la progresión de la NAC con requerimiento posterior en UCI106. La monitorización con biomarcadores muestra que la reducción de PCR a los 3-4 días de tratamiento inferior al 40-50% del valor inicial se asocia con NAC no respondedora o de lenta resolución129,130. Cuando los valores de PCT y de PCR a las 72h de tratamiento son iguales o inferiores a 0,3 y 30mg/dl, respectivamente, con un alto VPP (>95%), no se producirá progresión131 o en el día 4 se puede discriminar entre fracaso o respuesta lenta132.
EtiologíaLos microorganismos y las etiologías no infecciosas más frecuentes se detallan en la tabla 14, aunque hasta en el 40% de los casos no se encuentra un diagnóstico133,134. Las causas infecciosas son más frecuentes en la NAC que no responde en las primeras 72h, y puede ser por tratamiento inadecuado inicial, resistencias o microorganismos inusuales. S. pneumoniae, Legionella, S. aureus y Pseudomonas siempre son los microorganismos más frecuentemente encontrados en la NAC129,135. En ancianos institucionalizados, los más frecuentes fueron S. aureus (33%), bacilos entéricos gramnegativos (24%) y P. aeruginosa (14%)136.
Microorganismos y etiologías infecciosas y no infecciosas más frecuentes en pacientes con neumonía adquirida en la comunidad que no responden al tratamiento inicial
| Infecciosas |
| Microorganismos resistentes |
| Streptococcus pneumoniae |
| Staphylococcus aureus |
| Microorganismos infrecuentes |
| Pseudomonas aeruginosa |
| Anaerobios |
| Mycobacterium tuberculosis |
| Nocardia spp |
| Hongos |
| Pneumocystis jirovecii |
| Hantavirus |
| No infecciosas |
| Neoplasia |
| Hemorragia pulmonar |
| Edema pulmonar |
| Eosinofilia pulmonar |
| Distrés respiratorio del adulto |
| Bronquiolitis obliterante con neumonía organizativa |
| Vasculitis |
La actuación ante un paciente que no responde incluye una reevaluación completa con estudios microbiológicos y de imagen, así como descartar otros diagnósticos alternativos. La rentabilidad diagnóstica de estudios microbiológicos para obtener muestras invasivas, como cepillo y/o lavado broncoalveolar, y de estudios radiográficos como TC, es alta, entre 40-75%127. Los hallazgos de la TC permiten examinar, además del parénquima, la pleura y el mediastino. La morfología de los infiltrados es importante para el enfoque diagnóstico y para indicar el área más idónea de la que obtener las muestras137.
La aproximación al diagnóstico completo, o no, dependerá de la gravedad -compromiso respiratorio-, de la aparición de sepsis, de las características del huésped y de la existencia de otros factores que puedan explicar una respuesta lenta (recomendación consistente, calidad de evidencia baja). Así, en ancianos o inmunodeprimidos o microorganismos como Legionella, una aproximación conservadora, como control radiográfico con radiografía o TC, es una opción.
TratamientoLa recomendación de pautas terapéuticas en la NAC que no responde surge de los microorganismos más frecuentemente encontrados y no hay estudios aleatorizados que lo sustenten. Por ello, se recomienda ampliar el espectro microbiológico de la pauta antibiótica inicial y ajustar posteriormente cuando se reciben los resultados de los estudios microbiológicos (evidencia insuficiente, pero recomendación consistente, calidad de evidencia baja). Las terapias combinadas proporcionan un espectro más amplio: beta-lactámico anti-Pseudomonas (cefepime, imipenem, meropenem, piperacilina/tazobactam) más fluoroquinolonas y valorar un macrólido (azitromicina o claritromicina) (recomendación consistente, calidad de evidencia baja-moderada). Si es un anciano institucionalizado o si hubo exposición previa a antibióticos o colonización con S. aureus, incluir vancomicina o linezolid hasta descartar S. aureus meticilín-resistente136 (recomendación consistente, calidad de evidencia baja). En pacientes con EPOC grave, inmunodeprimidos y/o toma de corticoides sistémicos como factores de riesgo de Aspergillus spp., iniciar tratamiento antifúngico hasta descartarse este microorganismo (recomendación consistente, calidad de evidencia baja).
La tabla 15 muestra las recomendaciones y la calidad de la evidencia según el sistema GRADE respecto a la falta de respuesta al tratamiento antibiótico.
Recomendaciones diagnóstico-terapéuticas ante la falta de respuesta al tratamiento antibiótico
| Variable | Grado de recomendación | Nivel de evidencia | Implicaciones |
| Realizar una reevaluación diagnóstica ante falta de respuesta | Recomendación consistente. Calidad evidencia moderada | EO con efectos importantes | Se puede aplicar a la mayoría de los pacientes en la mayoría de las ocasiones |
| Practicar estudios microbiológicos con muestras respiratorias invasivas | Recomendación consistente. Calidad evidencia moderada | EO con efectos importantes limitaciones | Otras opciones pueden ser mejor en determinadas circunstancias |
| Estudios de valores de biomarcadores para evaluar falta de respuesta | Recomendación débil. Calidad evidencia moderada | EO con efectos importantes | Otras opciones pueden ser razonables |
| Solicitar estudios de imagen para diagnóstico de falta de respuesta | Recomendación consistente. Calidad evidencia moderada | EO con evidencias indirectas | Otras opciones pueden ser mejor en determinadas circunstancias |
| Proceder a indicar un cambio empírico de tratamiento antibiótico | Recomendación consistente. Calidad evidencia baja | EO con evidencias indirectas | Se puede aplicar a la mayoría de los pacientes en la mayoría de las ocasiones |
EO: estudios observacionales.
Las medidas preventivas son más beneficiosas cuando se dirigen a evitar situaciones graves y frecuentes. No es de extrañar, pues, que frente a la NAC los mayores esfuerzos se destinen a luchar contra la infección neumocócica, el patógeno más frecuente, y la gripe, responsable de infecciones respiratorias potencialmente graves, incluyendo la neumonía, y facilitadora de infecciones por otros microorganismos más agresivos.
Vacuna antineumocócicaComo sabemos, el objetivo primordial de cualquier pauta de tratamiento antibiótico en pacientes con NAC es una cobertura exquisita de la infección por S. pneumoniae. A pesar de ello, la neumonía neumocócica sigue constituyendo una enfermedad frecuente y mortal en una proporción demasiado elevada de casos, y puede causar empiema o derrame pleural complicado, bacteriemia u otras complicaciones a distancia tales como meningitis o endocarditis, todas ellas asociadas a una mayor morbimortalidad. La aparición de cepas cada vez más resistentes, o al menos con sensibilidad reducida a los antibióticos habituales, refuerza el interés que podamos tener en prevenir su aparición. Para ello disponemos en la actualidad de 2 tipos de vacunas frente al neumococo: la vacuna polisacárida y la vacuna conjugada.
Cronológicamente, la primera en aparecer fue la vacuna antineumocócica polisacárida 23-valente, la cual ha sido utilizada con mayor o menor difusión desde hace unas 2 décadas en población adulta considerada altamente susceptible de adquirir infección neumocócica. Se elabora a partir de los polisacáridos purificados presentes en la cápsula de 23 de los serotipos más frecuentes causantes de infección neumocócica comunitaria. No obstante, la controversia relativa a su eficacia real sigue estando presente en la literatura médica. Estudios clínicos prospectivos y aleatorizados han concluido que la vacuna polisacárida no es eficaz en reducir la incidencia de NAC138. Por el contrario, numerosos estudios clínicos observacionales han constatado la utilidad de la vacuna en disminuir la gravedad de la neumonía neumocócica en adultos inmunocompetentes; así, comporta una menor incidencia de neumonía neumocócica invasiva, fundamentalmente bacteriemia, y probablemente una menor mortalidad138–141.
En la actualidad, esta vacuna está recomendada para todas las personas adultas a partir de los 65 años, y para personas más jóvenes cuando se cumplen aquellas circunstancias que suponen un aumento en el riesgo de sufrir dicha enfermedad, tales como enfermedades cardiacas o respiratorias crónicas, incluyendo el asma, hepatopatías crónicas, diabetes mellitus, alcoholismo, tabaquismo y portadores de fístula de líquido cefalorraquídeo. También se recomienda para personas en riesgo de sufrir un cuadro clínico más grave, considerándose en este capítulo los pacientes con esplenectomía funcional o anatómica, anemia de células falciformes o cualquier tipo de inmunodepresión (infección por el VIH, leucemia, linfoma, mieloma múltiple, neoplasia diseminada, insuficiencia renal crónica o síndrome nefrótico), así como la producida por tratamientos con inmunodepresores, incluyendo corticoides, y los receptores de trasplantes de órgano sólido o médula ósea. La administración de la vacuna es segura y no comporta mayores inconvenientes que la reacción local que se presenta en el punto de administración y se manifiesta por dolor, eritema o induración, o raramente fiebre o síntomas sistémicos, que no suelen persistir más de 48h142.
Sin embargo, esta vacuna, además de no reducir la incidencia global de la enfermedad, como ya hemos mencionado, presenta otros inconvenientes relevantes. Así, por una parte, los niveles de anticuerpos disminuyen progresivamente tras la vacunación hasta alcanzar los valores prevacunales tras un periodo de 3 a 10 años. Por ello, la revacunación, que no suele comportar mayores efectos secundarios que la administración de la primera dosis, se aconseja para todas las personas vacunadas antes de los 65 años, particularmente para aquellas que tienen un alto riesgo de enfermedad grave. Por otra parte, cabe destacar que precisamente las poblaciones de mayor riesgo, particularmente los niños menores de 2 años, las personas ancianas y los pacientes inmunodeprimidos presentan una pobre respuesta inmunitaria, resultando clínicamente ineficaz la vacuna. En estos casos, particularmente en la población pediátrica, se ha venido aplicando, desde hace alrededor de una década, la vacuna conjugada heptavalente, que incluye los polisacáridos correspondientes a los serotipos de neumococo más frecuentes. Esta vacuna, al ser conjugada, es altamente inmunogénica ya que produce una respuesta inmune asociada a los linfocitos T, independiente de la respuesta humoral, comprometida en lactantes y personas con inmunodepresión, y es además de larga duración, ya que produce memoria inmunológica, lo que la diferencia completamente de la vacuna polisacárida anteriormente descrita.
La formulación inicial, que se ha utilizado hasta 2010, contenía siete serotipos (4, 6B, 9V, 14, 18C, 19F y 23F) que abarcaban alrededor del 80% de las infecciones neumocócicas. Ha resultado extraordinariamente eficaz en la edad pediátrica, reduciendo de forma significativa la incidencia de neumonía y otras infecciones neumocócicas, así como los episodios de enfermedad neumocócica invasiva143. Además, se ha reportado una reducción en la incidencia de infección neumocócica también en los adultos no vacunados, relativa a las infecciones neumocócicas causadas por los serotipos incluidos en la vacuna conjugada heptavalente144. La eliminación de los portadores, mayoritariamente niños pequeños, reduciría el riesgo de transmisión de la enfermedad y justificaría este hallazgo relativamente inesperado.
Administrada a la población adulta, la vacuna conjugada induce a una mayor respuesta inmune que la vacuna polisacárida, augurándole un futuro prometedor también en esta población145.
No cabe duda de que la cobertura de solo siete serotipos suponía una limitación obvia a la eficacia clínica de la vacuna conjugada, aunque se haya sugerido que otros serotipos inmunológicamente emparentados puedan beneficiarse también, al menos parcialmente, de la respuesta a la vacuna. Además, diferencias regionales pueden comportar que algunos serotipos incluidos en la vacuna no sean tan prevalentes y conducir a menores beneficios en dichas áreas geográficas.
La comercialización de vacunas conjugadas eficaces frente a un mayor número de serotipos(como la vacuna 10-valenteen 2009 o la vacuna 13-valente en 2010, que añaden los serotipos 1, 3, 5, 6A, 7F y 19A a los siete contenidos en su predecesora, la vacuna heptavalente) aportará seguramente importantes beneficios clínicos. Estudios recientes de la efectividad de la vacuna 13-valente, a menos de dos años de su comercialización, indican una disminución de aproximadamente el 50% en la incidencia de enfermedad neumocócica invasiva en niños menores de 2 años146,147.
El uso de la vacuna conjugada 13-valente en la población adulta, ya autorizado por la EMA en octubre de 2011, y en nuestro país en julio de 2012, para la prevención de la enfermedad neumocócica invasiva en adultos de 50 o más años de edad, permitirá evaluar su impacto en los próximos años.
La Sociedad Española de Medicina Preventiva Salud Pública e Higiene (SEMPSPH), en sus recomendaciones de vacunación antineumocócica en el adulto por indicación médica recientemente publicadas, recomienda el uso preferencial de la vacuna conjugada 13-valente (1 dosis) en todas las personas pertenecientes a grupos de riesgo independientemente de su estado de vacunación previo con la vacuna polisacárida. Entre los grupos considerados de riesgo, se incluyen las inmunodeficiencias primarias y secundarias, las fístulas de líquido cefalorraquídeo, los implantes cocleares y la cirrosis, así como condiciones médicas subyacentes (como las enfermedades crónicas respiratorias, incluidas el asma, cardiacas y hepáticas, la diabetes mellitus, enfermedades hereditarias, el tabaquismo, el alcoholismo crónico y otras indicaciones como el antecedente de enfermedad neumocócica invasiva)148.
Según el ACIP (AdvisoryCommitteeonImmunizationPractices) de EEUU, la vacuna conjugada 13-valente está indicada en todos los niños desde los 2 meses a los 5 años de edad y de riesgo hasta los 18 años149, así como en adultos a partir de los 19 años con inmunocompromiso, asplenia anatómica o funcional, fístulas de líquido cefalorraquídeo e implantes cocleares150.
Vacuna antigripalDurante los últimos años han coincidido en nuestro país 2 cepas del virus influenza: la cepa H3N2, habitual en nuestro medio y responsable de la práctica totalidad de casos en el invierno de 2012, con la más recientemente introducida nueva cepa H1N1, responsable de las epidemias acaecidas en el período otoño-invierno de 2009-2010. La reciente epidemia causada por el nuevo virus influenza H1N1 comportó un gran impacto mediático y puso el tema de la vacunación antigripal de plena actualidad. Hasta esa fecha, la vacuna estaba recomendada para personal sanitario, personas mayores y pacientes con enfermedades crónicas. La aparición de numerosos casos graves entre personas no incluidas en estos subgrupos poblacionales ha ampliado las recomendaciones, aconsejándose actualmente la vacunación de toda la población, cuando no existan contraindicaciones, si bien las personas con enfermedades crónicas, los pacientes inmunocomprometidos, los ancianos, particularmente si residen en asilos o instituciones cerradas, y las mujeres embarazadas serán las poblaciones donde la vacunación resultaría más adecuada. Las personas con obesidad mórbida constituyen también un subgrupo de población con un peor pronóstico tras la infección por el virus influenza, en los cuales la vacunación podría ser más beneficiosa151. Dado que existe un período de latencia de más de 2 semanas entre la administración de la vacuna y la elaboración de una respuesta inmunitaria eficaz, la quimioprofilaxis con antivirales será más adecuada para los contactos de riesgo y los convivientes de pacientes que sufren la enfermedad.
Existen 2 tipos de vacuna antigripal de eficacia parecida: la vacuna inactivada, elaborada con virus no viables, que se administra por vía intramuscular y se recomienda para la mayor parte de la población, y la vacuna atenuada, fabricada con virus vivos atenuados, capaces de replicarse y diseminarse, que se administra por vía intranasal, pero está contraindicada, lógicamente, en mujeres embarazadas y en pacientes inmunodeprimidos. Ambos tipos de vacunas son seguras y no suelen ocasionar más que un cuadro seudogripal autolimitado, particularmente cuando se utiliza la vacunación con virus atenuado, manifestando fiebre, cefalea, artromialgias y síntomas respiratorios de vías altas. Sin embargo, la incertidumbre sobre mayores riesgos potenciales, en especial tras la rápida elaboración de la vacuna frente al nuevo virus H1N1, limitó su difusión y provocó un enorme debate. El riesgo de síndrome de Guillain-Barré tras la vacunación parece ser real, pero muy poco frecuente, superando los beneficios obtenidos a los riesgos potenciales152.
El virus influenza es causa directa de algunos casos de NAC, como claramente ha demostrado la reciente pandemia provocada por el virus influenza H1N1. Por otra parte, el virus puede actuar como facilitador de la infección pulmonar causada por otros microorganismos, fundamentalmente S. pneumoniae o S. aureus. Ciertamente, la vacuna antigripal previene la infección por el virus influenza con una eficacia que oscila entre el 70-90%, evitando por tanto la mayor parte de los casos de neumonía causados directamente por el propio virus153. Sin embargo, los beneficios de la vacuna antigripal en la prevención global de la NAC resultan mucho más controvertidos154–157. Algunos estudios sugieren que podría reducir la mortalidad y mejorar el pronóstico en pacientes con NAC.
Las recomendaciones actuales sobre la vacunación antigripal se muestran en la tabla 16.
Recomendaciones para la administración de la vacuna antigripal en la población adulta
| Todos los adultos, especialmente personas con enfermedades crónicas, pacientes inmunocomprometidos, ancianos, particularmente si residen en asilos o instituciones cerradas, personal sanitario y mujeres embarazadas |
| La vacuna elaborada con virus vivos atenuados está indicada solo para adultos sanos de edad inferior a 50 años, excluyendo a las embarazadas |
Adaptada de las recomendaciones de los Centers for Disease Control americanos.
Existe una estrecha correlación entre el hábito tabáquico y la NAC, aumentando tanto la incidencia como la gravedad de la misma158–160. Atendiendo a esta circunstancia, se recomienda la vacunación antineumocócica a toda la población fumadora. Sin duda, resultaría una medida mucho más eficaz el abandono del hábito tabáquico, objetivo que debería ser prioritario.
Finalmente, el reciente resurgimiento de la tos ferina, particularmente en lactantes y adultos, hace que en este momento se estén replanteando los esquemas actuales de vacunación contra esta enfermedad161. El impacto que pueda tener esta medida sobre la NAC es desconocido.
En la tabla 17 se muestran las recomendaciones y la calidad de la evidencia según el sistema GRADE respecto a las vacunaciones en la prevención de la NAC.
Clasificación de las recomendaciones y calidad de la evidencia según el sistema GRADE: vacunaciones en la prevención de la neumonía adquirida en la comunidad
| Variable | Grado de recomendación | Nivel de evidencia | Implicaciones |
| Vacunación antineumocócica para los individuos incluidos en los grupos de riesgo | Recomendación consistente. Calidad evidencia moderada | EO bien realizados | Aplicar a los pacientes en grupos de riesgo |
| Vacunación antigripal a toda la población, particularmente para los individuos incluidos en los grupos de riesgo | Recomendación débil. Calidad evidencia baja | EO con limitaciones | Se puede aplicar en la mayoría de las ocasiones |
| Abandono del tabaquismo para todos los individuos fumadores | Recomendación consistente. Calidad evidencia moderada | EO bien realizados | Se puede aplicar en la mayoría de las ocasiones |
EO: estudios observacionales.
Los laboratorios farmacéuticos Bayer, Brahms, Boehringer, Esteve, GSK, Lilly, MSD, Pfizer, Tedec Meijy y Uriach han patrocinado la elaboración de la Guía Multidisciplinar para el Manejo de la Neumonía Adquirida en la Comunidad.
Conflicto de interesesLos autores declaran no haber recibido soporte económico por parte de los laboratorios farmacéuticos patrocinadores que han financiado la elaboración de esta Guía.
Antoni Torres y Rosario Menéndez, de la Sociedad Española de Neumología y Cirugía Torácica (SEPAR-CIBERES); José Barberán y Miquel Falguera, de la Sociedad Española de Medicina Interna (SEMI); Mario Bárcena y Fernando Gómez, de la Sociedad Española de Médicos Generales y de Familia (SEMG); José L. Cañada y José A. Quintano, de la Sociedad Española de Médicos de Atención Primaria (SEMERGEN); José M. Cots y Jesús Molina, de la Sociedad Española de Medicina de Familia y Comunitaria (semFYC); José A. García-Rodríguez y José Mensa, de la Sociedad Española de Quimioterapia (SEQ); Juan González del Castillo y Agustín Julián, de la Sociedad Española de Medicina de Urgencias y Emergencias (SEMES); Francesc Gudiol y Ferrán Segura, de la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica (SEIMC); Karlos Naberán, del Grupo de Respiratorio en Atención Primaria (GRAP), y Pedro Olaechea y Alejandro Rodríguez, de la Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias (SEMICYUC).
Los componentes del grupo están relacionados en el Anexo 1.
El Grupo de la Guía Multidisciplinar para el Manejo de la Neumonía Adquirida en la Comunidad está formado por miembros de las siguientes sociedades: Sociedad Española de Neumología y Cirugía Torácica (SEPAR), Centro de Investigación Biomédica en Red de Enfermedades Respiratorias (CIBERES), Sociedad Española de Medicina Interna (SEMI), Sociedad Española de Médicos Generales y de Familia (SEMG), Sociedad Española de Médicos de Atención Primaria (SEMERGEN), Sociedad Española de Medicina de Familia y Comunitaria (semFYC), Sociedad Española de Quimioterapia (SEQ), Sociedad Española de Medicina de Urgencias y Emergencias (SEMES), Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica (SEIMC) y Grupo de Respiratorio en Atención Primaria.






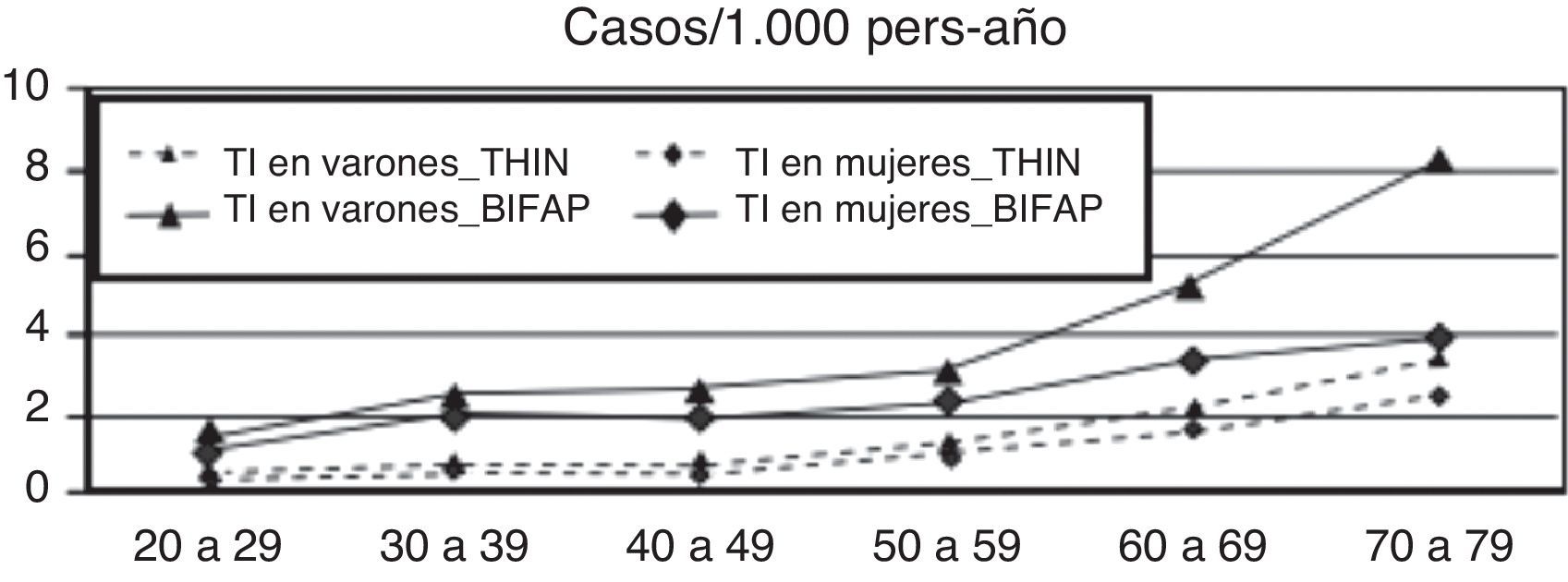
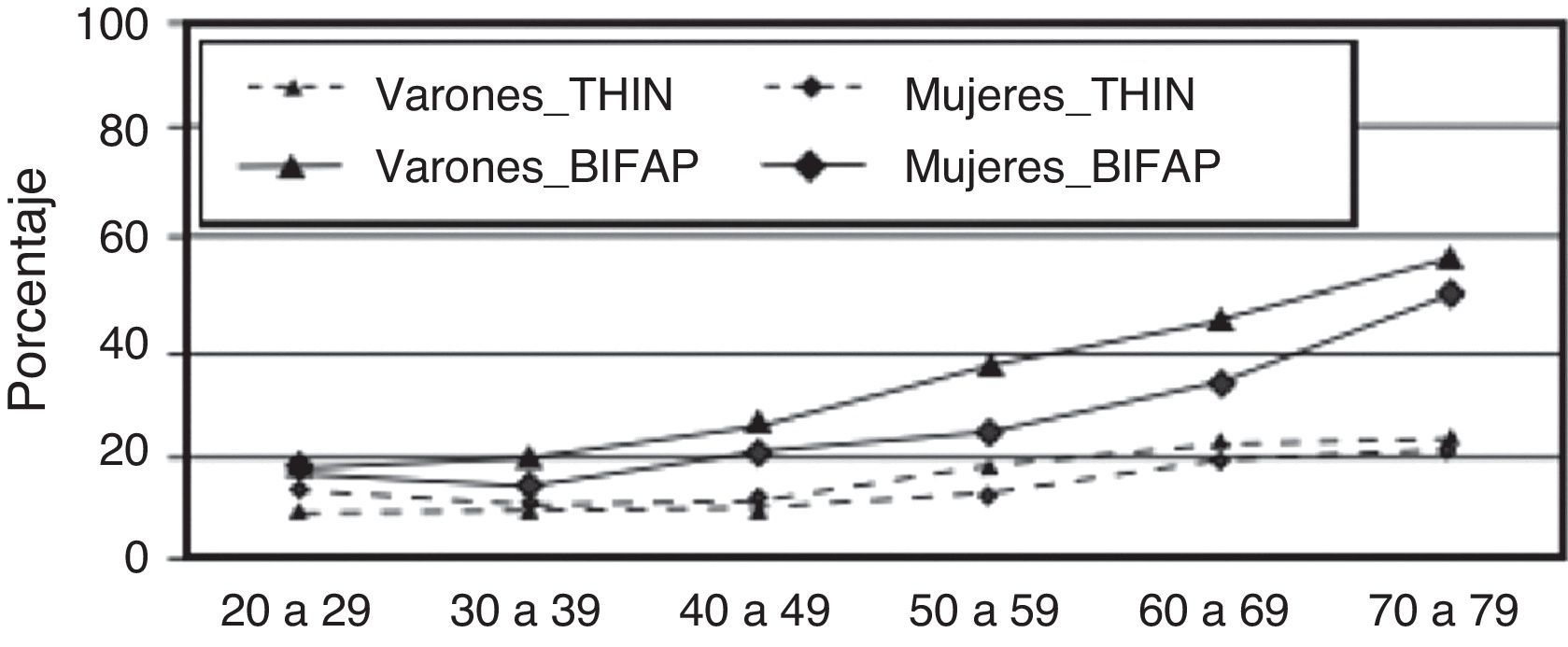

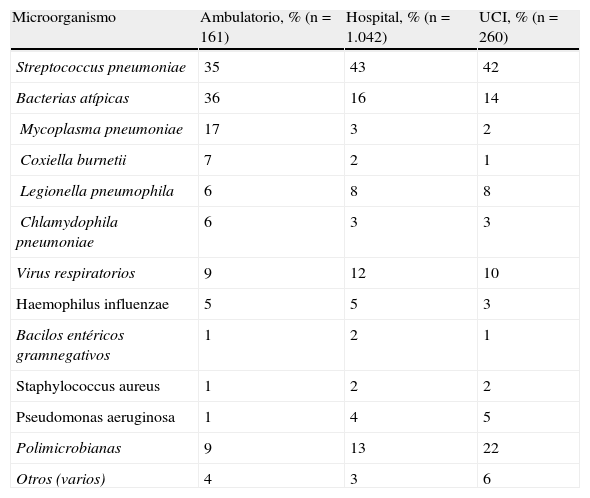


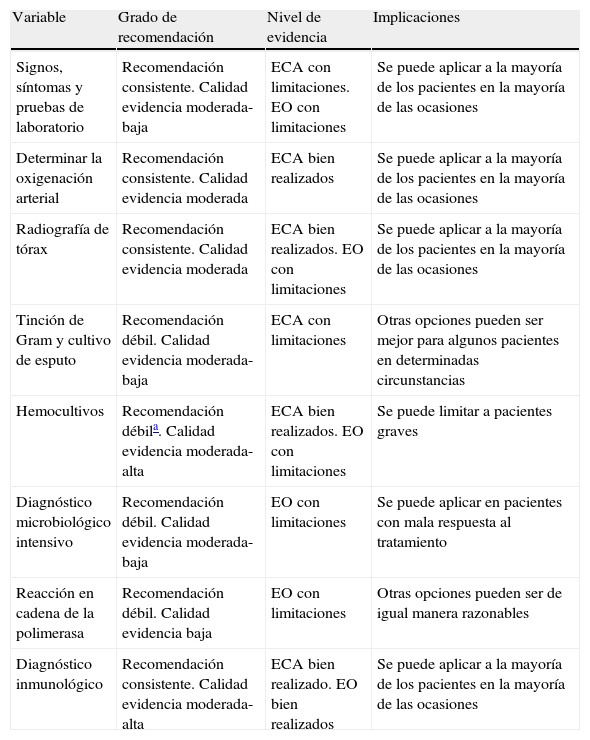
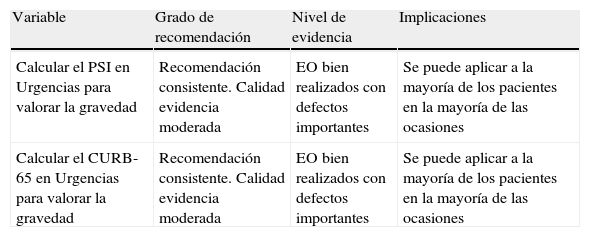

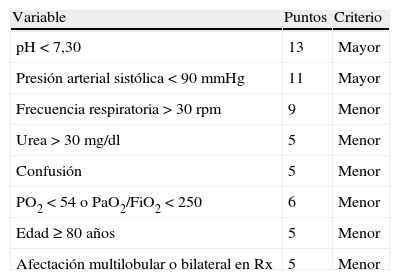
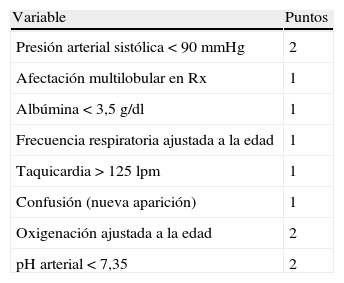
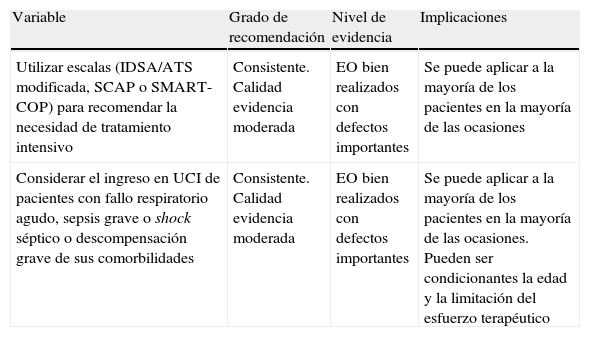
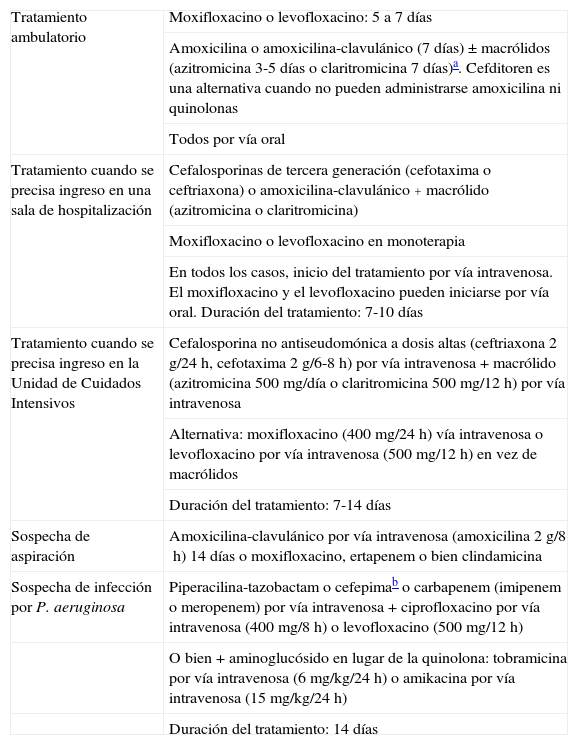
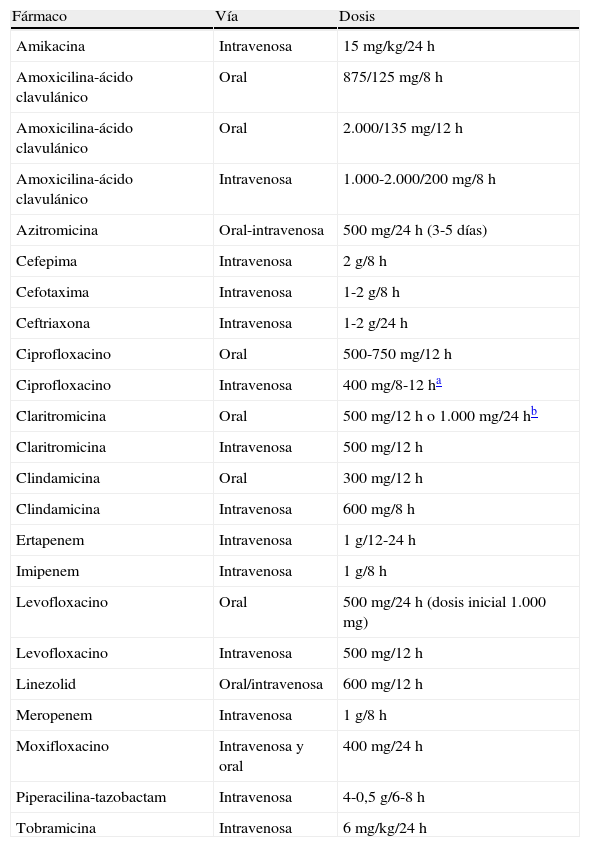
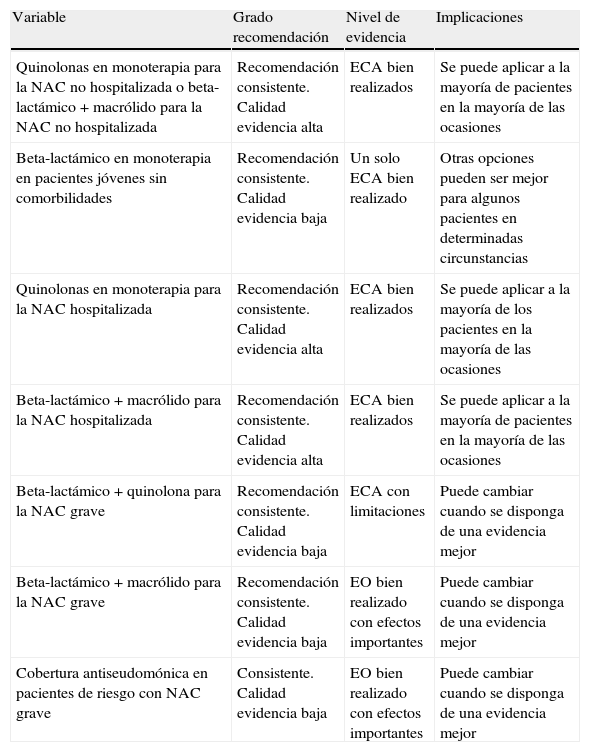

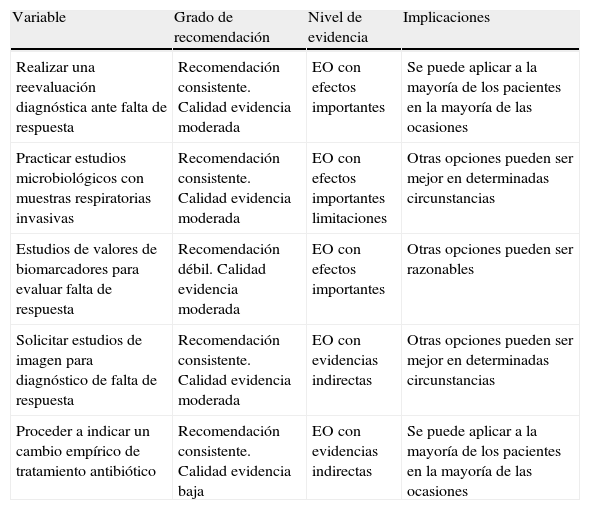

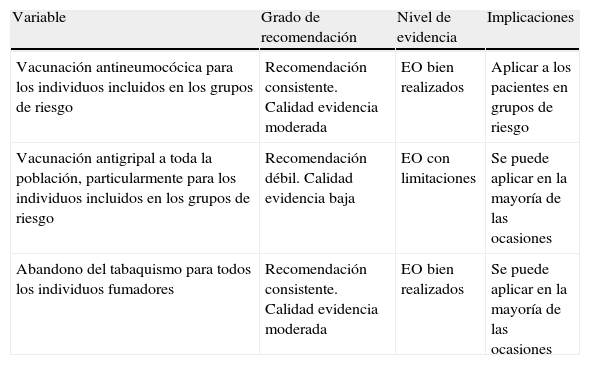
![Tasa de incidencia de la neumonía adquirida en la comunidadj por edad y sexo (Base de datos Investigación Farmacoepidemiológica en Atención Primaria [BIFAP]/The Health Improvement Network [THIN]). Tomada de Chacón García et al.15. Tasa de incidencia de la neumonía adquirida en la comunidadj por edad y sexo (Base de datos Investigación Farmacoepidemiológica en Atención Primaria [BIFAP]/The Health Improvement Network [THIN]). Tomada de Chacón García et al.15.](https://static.elsevier.es/multimedia/00257753/0000014000000005/v1_201304301822/S002577531200855X/v1_201304301822/es/main.assets/thumbnail/gr1.jpeg?xkr=ue/ImdikoIMrsJoerZ+w96p5LBcBpyJTqfwgorxm+Ow=)