La pandemia por el nuevo coronavirus SARS-CoV-2ha afectado a 15.785.641 personas en 188 países y ocasionado 640.016 muertes desde la comunicación de los primeros casos en Wuhan, China1,2. España es uno de los países con mayor afectación, con una incidencia de 272.421 casos y 28.432 fallecimientos a fecha de 26 de julio1. La enfermedad producida por el SARS-CoV-2, denominada COVID-19, se manifiesta con cuadros de diferente gravedad. Se calcula que aproximadamente el 80% de los pacientes tienen una enfermedad leve, el 20% requiere ingreso hospitalario y el 5% precisa ingreso en unidades de críticos3. Los pacientes que desarrollan una infección grave habitualmente lo hacen en forma de insuficiencia respiratoria hipoxémica4. Los síntomas principales son fiebre, tos, disnea, astenia y mialgias5. Una parte de los pacientes no desarrollan síntomas, pero actúan como potenciales transmisores6. La mortalidad se estima en un 4% de los casos diagnosticados1.
La atención a la COVID-19ha ocasionado un impacto sin precedentes en el sistema de salud español. La respuesta a la pandemia ha obligado, para afrontar la alta demanda de atención de pacientes graves, a la movilización de recursos sanitarios (contratación de estudiantes de medicina y enfermería de último año, reclutamiento de médicos recientemente jubilados, habilitación de unidades de críticos adicionales, multiplicación de la capacidad diagnóstica de laboratorios, entre otras) y extrasanitarios (habilitación de pabellones médicos y hoteles, etc.)7. Todos los ámbitos asistenciales, desde la Atención Primaria, sociosanitario, residencial, Salud Mental, Urgencias y hospitalario, se han reorganizado rápidamente para transformar los espacios y los equipos.
En el ámbito hospitalario los equipos asistenciales se han organizado en las denominadas unidades COVID, compuestas de profesionales de diversas especialidades liderados clínicamente por especialistas en Medicina Interna, Enfermedades Infecciosas o Medicina Intensiva. Han atendido a pacientes con COVID-19 siguiendo protocolos de diagnóstico, tratamiento y gestión de caso que han sido rápidamente adaptados a la cambiante información disponible8. Uno de los muchos retos que han afrontado las unidades COVID ha sido la atención a un gran volumen de pacientes (con enfermedades crónicas avanzadas o previamente sanas) que precipitadamente han entrado en situación de últimos días y han fallecido.
En el ámbito extrahospitalario (domicilios y residencias) las dificultades han sido enormes: a la escasez de equipos de protección individuales (EPI) se han sumado la dificultad en la sectorización de los circuitos de pacientes infectados y el limitado acceso a la realización de pruebas confirmatorias de infección. La atención sanitaria a los pacientes ha sido calificada como insuficiente por diversos agentes, destacando especialmente el difícil acceso a la atención paliativa y la derivación hospitalaria como aspectos más relevantes.
Los profesionales de los equipos de Cuidados Paliativos (CP) también hemos sido arrollados como el resto de colegas de otras disciplinas por la nueva e inesperada situación generada por la COVID-19. Ahora, quizás, con cierta perspectiva desde las semanas siguientes al 13 de marzo, nos atrevemos modestamente a compartir algunas de nuestras vivencias y reflexiones con el fin de proponer algunos aprendizajes que puedan ser de utilidad. En este artículo reflexionamos sobre las dificultades de la atención al final de la vida en estos pacientes, sobre cómo la pandemia ha afectado a los pacientes previamente atendidos por los equipos de CP, sobre la transversalidad de las competencias en CP y aportaciones en la atención a los pacientes en situación de final de vida ante una posible nueva epidemia.
Las dificultades en la atención al final de la vida de los pacientes afectados por COVID-19La principal causa de muerte de los pacientes afectados por COVID-19 es la insuficiencia respiratoria secundaria al síndrome respiratorio agudo severo, que puede agravarse con otras complicaciones como el shock séptico, la coagulación intravascular diseminada o el daño cardíaco9. En aquellos casos en que acontece insuficiencia respiratoria, los pacientes necesitan diversos grados de tratamiento de soporte ventilatorio desde la administración de oxigenoterapia hasta la ventilación mecánica invasiva y terapias de alta complejidad, como la oxigenación a través de membrana extracorpórea o bien tratamiento exclusivamente sintomático.
El control de síntomas se centra en el tratamiento de la disnea y de los síntomas propios de la situación de últimos días como los estertores, la fiebre y el delirium10. La mayor dificultad en el manejo sintomático por profesionales no expertos en el manejo de estas situaciones es su escasa familiarización en la indicación y el uso de los opioides, las benzodiacepinas o los neurolépticos en situaciones de final de vida. Para subsanar parcialmente este déficit, se han desarrollado «guías de tratamiento rápido» de los síntomas10,11, que han sido ampliamente difundidas entre profesionales a través de los canales oficiales de información, así como en redes sociales12. El uso de estas guías son un elemento de homogenización indebida de la atención médica cuando no son balanceadas con la experiencia en el uso de estos fármacos y su adaptación a la situación individual del paciente y su pronóstico. No se dispone de datos sobre sedaciones paliativas en los pacientes con COVID ni sobre su adecuada indicación con relación a los estándares de la comunidad científica pero sí tenemos testimonio de sus dificultades13.
El diagnóstico de COVID-19 está asociado a la indicación de aislamiento de contacto y gotas8. El aislamiento y las restricciones en los EPI ha provocado la ausencia de contacto del paciente con su entorno familiar más cercano en todos los ámbitos asistenciales, así como de los familiares con el equipo asistencial y de este con el paciente. Las nuevas tecnologías han compensado en parte este déficit de contacto y se han extendido las iniciativas de llamada y videollamada para compartir la visita o información médica del paciente con los familiares. Este proceder, junto a la rápida mala evolución de algunos de los pacientes ha dificultado, en muchos casos, el establecimiento de un vínculo de confianza entre profesionales y familiares, así como de algunos pacientes. Aunque generalmente los pacientes y los familiares se han mostrado agradecidos, todavía desconocemos el impacto real de este canal de comunicación en la adaptación de los familiares al proceso de enfermedad, así como en caso de fallecimiento su papel en la elaboración del duelo. Tampoco se conoce el efecto de este procedimiento en los propios profesionales, generalmente no habituados a la gestión telefónica de aspectos médicos graves, especialmente en situaciones de últimos días.
El necesario aislamiento y la insuficiente disponibilidad de EPI al inicio de la pandemia han condicionado en gran manera el modo de morir de muchos pacientes14. No fue hasta varias semanas después del inicio de la pandemia que algunas instituciones, como residencias, sociosanitarios u hospitales, modificaron sus protocolos de actuación y permitieron el confinamiento de un familiar adecuadamente protegido junto al enfermo en situación de final de vida. La muerte del paciente en soledad y sin posibilidad de despedida ni contacto visual o físico entre paciente y familiar es citado reiteradamente como uno de los factores de mayor malestar profesional entre los sanitarios.
Lo previamente comentado ha llevado a que la necesidad de atención emocional a pacientes, familiares y profesionales ha sido rápidamente identificada y se hayan elaborado en otros países protocolos de actuación para contemplar las múltiples necesidades psicológicas15,16. La posibilidad de ser contagiados o de contagiar a seres queridos se ha descrito como una fuente importante de malestar emocional entre los profesionales de las unidades COVID. El contacto con repetidas situaciones inesperadas de final de vida de los profesionales poco avezados a tratar con el sufrimiento y la muerte es causa reconocida de necesidad de soporte psicológico específico17.
El contagio de la infección por SARS-CoV-2 a múltiples miembros de una misma familia, ha provocado la inusual situación, en nuestro entorno, de pacientes tributarios de control de síntomas por COVID-19 que, a su vez, han vivido la muerte de familiares cercanos por la misma enfermedad en los días o semanas precedentes. Esta toma de conciencia de la potencial gravedad de la propia situación ha contribuido a incrementar el malestar emocional de muchos pacientes, los cuales estaban necesariamente aislados de sus familiares. Finalmente, la angustia por la separación, el escaso contacto físico con el paciente y la rapidez en la evolución de la enfermedad han contribuido y continúan siendo causa de malestar emocional por parte de muchos familiares. Adicionalmente, la limitada participación en ritos funerarios y de despedida se han identificado como factores de riesgo en la aparición de un proceso de duelo patológico.
La atención de los pacientes con enfermedades avanzadas en el contexto COVID-19El impacto de la situación se podría describir muy bien en palabras de una paciente que decía «Ahora me fastidiaría mucho morirme del virus… con lo que llevo luchado para aceptar mi cáncer…». La pandemia ha supuesto un nuevo paradigma para los pacientes que se saben más vulnerables y, por lo tanto, evitan ir al hospital aun cuando hubiese sido lo recomendable. En estas circunstancias, muchas personas presentan miedo al propio contagio y el riesgo de ser portadores e infectar a sus familiares y cuidadores. Los equipos de CP han convertido la inmensa mayoría de sus visitas en atención telefónica a pacientes y familiares a pesar del riesgo, en los casos más complejos, de un control sintomático y emocional subóptimo. Este seguimiento médico telemático ha supuesto un alud de demandas con el incremento del estrés, físico y emocional, de los profesionales de los equipos de CP, con particular intensidad en la atención domiciliaria debido al mayor número de casos a asumir, la limitación de disponibilidad de EPI y en algunos casos de disponibilidad de fármacos o toma de decisiones ético-clínicas complejas ante una nueva situación abrupta, cambiante y compleja. Lo anterior, a nuestro entender, ha puesto de manifiesto 2aspectos clave, que requieren reflexión y una necesaria mejora, fruto de la frágil posición de los CP en nuestro sistema sanitario. En la tabla 1 se muestran los criterios propuestos18 de identificación de los pacientes con una mayor necesidad de ser atendidos por un equipo específico de CP.
Criterios de intervención de equipos específicos de CP
| Pacientes con necesidades de control de síntomas complejos |
| Pacientes en seguimiento por equipos de CP |
| Pacientes con síntomas no adecuadamente controlados con base en protocolos estandarizados |
| Pacientes jóvenes con hijos a cargo |
CP: cuidados paliativos.
Adaptado de Sownar y Seccareccia18.
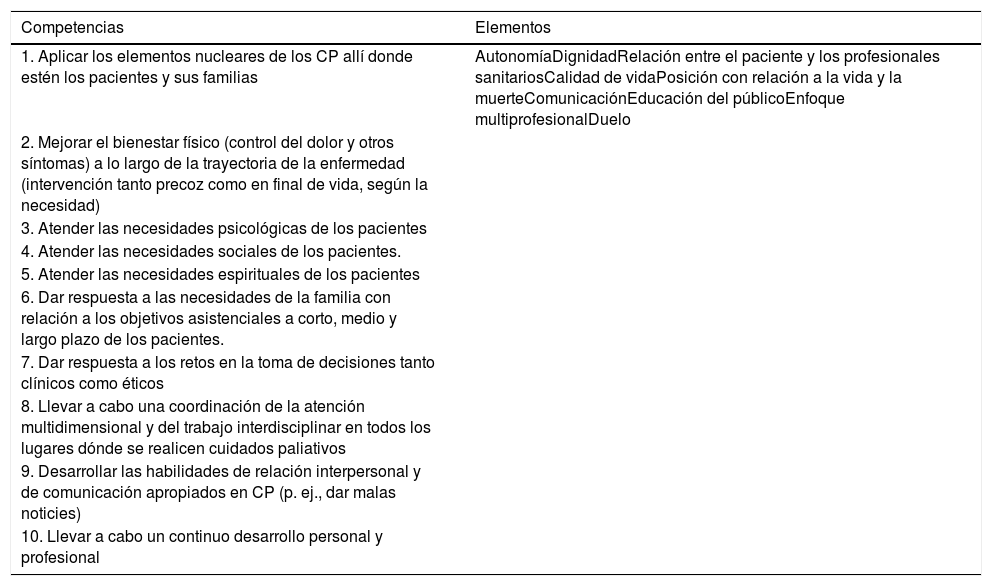
Diversas instituciones han insistido que los CP deben ser una competencia transversal19 a todos los profesionales sanitarios, independientemente de su área específica de conocimiento, pero quizás con especial énfasis en el manejo del final de vida20,21. Estas competencias (tabla 2) serían la identificación de la situación de final de vida, el control de síntomas, el soporte emocional, social y espiritual, y la habilidad en la comunicación, especialmente de malas noticias. Este marco competencial debe ser complementado con un trabajo personal respecto a la muerte, así como habilidades de trabajo en equipo y formación en bioética.
Competencias y elementos nucleares de los CP según la European Association for Palliative Care
| Competencias | Elementos |
|---|---|
| 1. Aplicar los elementos nucleares de los CP allí donde estén los pacientes y sus familias | AutonomíaDignidadRelación entre el paciente y los profesionales sanitariosCalidad de vidaPosición con relación a la vida y la muerteComunicaciónEducación del públicoEnfoque multiprofesionalDuelo |
| 2. Mejorar el bienestar físico (control del dolor y otros síntomas) a lo largo de la trayectoria de la enfermedad (intervención tanto precoz como en final de vida, según la necesidad) | |
| 3. Atender las necesidades psicológicas de los pacientes | |
| 4. Atender las necesidades sociales de los pacientes. | |
| 5. Atender las necesidades espirituales de los pacientes | |
| 6. Dar respuesta a las necesidades de la familia con relación a los objetivos asistenciales a corto, medio y largo plazo de los pacientes. | |
| 7. Dar respuesta a los retos en la toma de decisiones tanto clínicos como éticos | |
| 8. Llevar a cabo una coordinación de la atención multidimensional y del trabajo interdisciplinar en todos los lugares dónde se realicen cuidados paliativos | |
| 9. Desarrollar las habilidades de relación interpersonal y de comunicación apropiados en CP (p. ej., dar malas noticies) | |
| 10. Llevar a cabo un continuo desarrollo personal y profesional |
CP: cuidados paliativos.
Fuente: Gamondi et al.19.
La tensión a la que ha sido sometido el sistema ha hecho aflorar las debilidades en competencias en CP y en la atención al final de vida de muchos de los integrantes de las unidades COVID de los hospitales y de los equipos sanitarios en domicilios y residencias. En los últimos meses, han cobrado fuerza conceptos que parecían olvidados como «agonía» o «cóctel lítico», que ponen de manifiesto necesidades formativas no cubiertas, así como la dificultad para un abordaje empático que incorpora el hablar sobre la muerte, como una realidad natural e ineludible de la vida, especialmente entre profesionales no expertos.
Un factor de importancia en el control de síntomas en la COVID-19ha sido la dificultad en la toma de decisiones de los profesionales. La escasa evidencia y la heterogeneidad de los protocolos disponibles han propiciado la aparición de dificultades en la adecuación del esfuerzo terapéutico y, en ocasiones, un escaso control de síntomas, frecuentemente condicionado por el miedo y el desconocimiento a los efectos secundarios de los fármacos en el contexto de insuficiencia respiratoria.
Aportaciones en la atención a los pacientes en situación de final de vida ante una posible nueva epidemiaLos retos para mejorar la respuesta a la epidemia desde la visión de los CP recaen en los profesionales asistenciales, las sociedades científicas y profesionales referentes en CP.
Los equipos de CP deben saber leer la complejidad de estos pacientes y posicionarse como referentes asistenciales en su atención en situación final de vida. Sugerimos que las próximas unidades COVID estén vinculadas a un equipo de CP de referencia para compartir la toma de decisiones, asesorar y supervisar el control de síntomas, y atender rápidamente el malestar emocional. Los equipos sanitarios domiciliarios (incluyendo residencias) deben incorporar a los equipos de CP domiciliarios para tener el soporte necesario en el control de síntomas y la toma de decisiones. Este paso solo se conseguirá si aprendemos que los CP deben integrarse funcionalmente en los diferentes equipos que atienden pacientes con enfermedades avanzadas y que amenazan la vida, pero también que las aportaciones son diferenciadas y con un conocimiento y habilidades que les son específicos. A buen seguro muchos de los equipos de CP de nuestro país aportarán también su visión, lo cual esperamos y deseamos, y añadirán con su experiencia y trabajo elementos que mejoren la atención de los pacientes con necesidad de atención paliativa.
Esperemos que las sociedades científicas acepten el reto de aglutinar el conocimiento generado en la pandemia y contribuir a incrementar su generación y difusión. También tienen la obligación de continuar su trabajo para el reconocimiento de los CP como área de conocimiento propio en la fórmula que se determine y su implantación en todos los programas docentes de pregrado de las disciplinas vinculadas para garantizar la adquisición de estas competencias transversales en final de vida de los profesionales sanitarios.
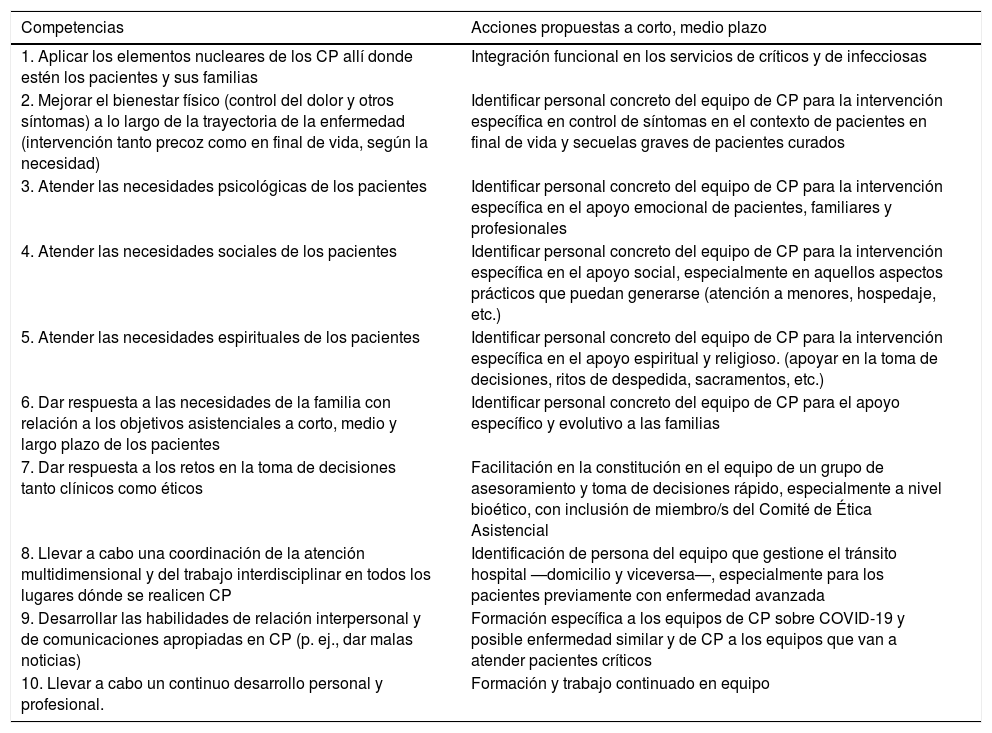
ConclusionesLa pandemia de COVID-19 que en el momento actual todavía vivimos empieza a dejarnos elementos de reflexión que creemos interesantes. En la tabla 3 hemos sugerido de forma resumida algunas acciones a llevar a cabo que mejore la intervención de los equipos de CP. En síntesis, la sorpresa con que han acontecido (y acontecen) los hechos de la actual pandemia puede que haga comprensible todo lo que hemos vivido hasta ahora y que hemos expuesto anteriormente, pero difícilmente lo sería no haber aprendido la lección y continuar tropezando en la misma piedra.
Propuestas concretas ante nuevos brotes de COVID-19 o enfermedades relacionadas en referencia a las competencias en CP
| Competencias | Acciones propuestas a corto, medio plazo |
|---|---|
| 1. Aplicar los elementos nucleares de los CP allí donde estén los pacientes y sus familias | Integración funcional en los servicios de críticos y de infecciosas |
| 2. Mejorar el bienestar físico (control del dolor y otros síntomas) a lo largo de la trayectoria de la enfermedad (intervención tanto precoz como en final de vida, según la necesidad) | Identificar personal concreto del equipo de CP para la intervención específica en control de síntomas en el contexto de pacientes en final de vida y secuelas graves de pacientes curados |
| 3. Atender las necesidades psicológicas de los pacientes | Identificar personal concreto del equipo de CP para la intervención específica en el apoyo emocional de pacientes, familiares y profesionales |
| 4. Atender las necesidades sociales de los pacientes | Identificar personal concreto del equipo de CP para la intervención específica en el apoyo social, especialmente en aquellos aspectos prácticos que puedan generarse (atención a menores, hospedaje, etc.) |
| 5. Atender las necesidades espirituales de los pacientes | Identificar personal concreto del equipo de CP para la intervención específica en el apoyo espiritual y religioso. (apoyar en la toma de decisiones, ritos de despedida, sacramentos, etc.) |
| 6. Dar respuesta a las necesidades de la familia con relación a los objetivos asistenciales a corto, medio y largo plazo de los pacientes | Identificar personal concreto del equipo de CP para el apoyo específico y evolutivo a las familias |
| 7. Dar respuesta a los retos en la toma de decisiones tanto clínicos como éticos | Facilitación en la constitución en el equipo de un grupo de asesoramiento y toma de decisiones rápido, especialmente a nivel bioético, con inclusión de miembro/s del Comité de Ética Asistencial |
| 8. Llevar a cabo una coordinación de la atención multidimensional y del trabajo interdisciplinar en todos los lugares dónde se realicen CP | Identificación de persona del equipo que gestione el tránsito hospital —domicilio y viceversa—, especialmente para los pacientes previamente con enfermedad avanzada |
| 9. Desarrollar las habilidades de relación interpersonal y de comunicaciones apropiadas en CP (p. ej., dar malas noticias) | Formación específica a los equipos de CP sobre COVID-19 y posible enfermedad similar y de CP a los equipos que van a atender pacientes críticos |
| 10. Llevar a cabo un continuo desarrollo personal y profesional. | Formación y trabajo continuado en equipo |
CP: cuidados paliativos.
El presente original no ha recibido financiación de ninguna clase.
Conflicto de interesesNinguno.
Cátedra WeCare de la Universitat Internacional de Catalunya.