El dolor de espalda y/o región glútea es un motivo de consulta frecuente en atención primaria y en muchas ocasiones resulta difícil precisar su origen. Cuando un paciente consulta por este motivo solemos dirigir el foco de atención hacia el estudio de las estructuras óseas y nerviosas, sin tener en cuenta que en un gran número de casos está implicado el sistema miofascial. En un estudio realizado en 250 pacientes con el objetivo de determinar la prevalencia de tendinosis y roturas del glúteo medio o menor, se comprobó por medio de RM que el 14% de los pacientes que acudían al médico por dolor en la nalga, cadera o ingle presentaban este tipo de lesión en alguno de los músculos mencionados. En estos casos un diagnóstico y tratamiento precoz con infiltraciones es fundamental para evitar la progresión a un dolor persistente y disminución de la función muscular.
Back pain and/or gluteal region pain is a frequent complaint in primary care and often is difficult to determine their origin. When a patient consults us for this reason we tend to direct the focus to the study of bone and nerve structures, without considering that in a large number of cases the myofascial system is involved. In a study with 250 patients in order to determine the prevalence of tendinosis and tear of the gluteus medius or minimus muscles, was found by MRI that 14% of patients who went to the doctor for pain in the buttock, hip or groin had this type of injury in any of the muscles mentioned (1). In these cases a diagnosis and early treatment with injections is essential to prevent progression to persistent pain and decreased muscle function.
Presentamos el caso de una mujer de 50 años con antecedentes personales de hipotiroidismo subclínico y alergia a betalactámicos, que acude a nuestra consulta por dolor de varios días de evolución localizado inicialmente en la zona sacra y parte posterosuperior de la región glútea derecha y que posteriormente se extendió por la cara posterior del muslo hasta la proximidad del hueco poplíteo. Describe el dolor como tirante, de intensidad que oscila entre moderada-fuerte y con exacerbaciones a modo de punzadas. Refiere que le empeora al caminar y que presenta dificultad para dormir cuando se acuesta sobre el lado afectado, desapareciéndole la molestia cuando lo hace sobre el lado sano y que se alivia parcialmente con diclofenaco 50mg.
En la exploración física apreciamos una cojera en la extremidad inferior derecha durante la marcha. La movilidad de la columna lumbar era indolora y no limitada en todos sus ejes, la presión sobre apófisis espinosas, ligamentos supra e interespinosos, musculatura paravertebral lumbar, tuberosidad isquiática y nervio ciático a su paso por la región glútea era también indolora. Asimismo fueron normales las maniobras de exploración de las articulaciones sacroilíacas. Subrayar como dato positivo de la exploración de la articulación coxofemoral, la aparición de dolor en la zona glútea derecha al flexionar la cadera. En relación con la exploración de la masa muscular de la región glútea derecha, cabe destacar que cuando presionábamos con firmeza (estando el paciente en posición de decúbito lateral izquierdo) en las porciones media y posterior del glúteo medio, la paciente realizaba un movimiento de evitación desplazándose hacia delante para aliviar el dolor que se le extendía por la cara posterior del muslo. El dolor aumentaba también al realizar la abducción de la extremidad contra resistencia manteniendo el decúbito lateral izquierdo.
Como parte del estudio se solicitó una radiografía simple de la región lumbar y de pelvis, y una analítica con hemograma y bioquímica. A la espera del resultado de las pruebas complementarias y con el diagnóstico de presunción de síndrome del glúteo medio derecho se procedió a la infiltración de los puntos dolorosos con anestésico local y corticoide, logrando la analgesia inmediata, persistiendo la paciente asintomática desde entonces. Los resultados de las pruebas complementarias fueron normales.
Síndromes miofascialesEl síndrome de dolor miofascial es uno de los cuadros dolorosos crónicos más frecuente del sistema musculoesquelético1. En un estudio realizado en 250 pacientes con el objetivo de determinar la prevalencia de tendinosis y rotura del glúteo medio o menor, se comprobó por medio de resonancia magnética que el 14% de los pacientes que acudía al médico por dolor en la nalga, cadera o ingle presentaba este tipo de lesión en alguno de los músculos mencionados2. El síndrome miofascial se define como la presencia de síntomas sensitivos, motores y/o autonómicos relacionados con la presencia de puntos gatillo miofasciales. Simons et al. definen un punto gatillo como «un punto hiperirritable en el músculo esquelético, asociado a un nódulo hipersensible y palpable, presente en una banda tensional, el cual es doloroso a la compresión y que puede dar origen a dolor referido (tanto espontáneo como desencadenado al presionar el nódulo), disfunción motora y a fenómenos autonómicos que son característicos»3. La existencia de un dolor referido es un hecho que diferencia el dolor miofascial de la fibromialgia. Los músculos más comúnmente afectados en la práctica clínica son el trapecio y el cuadrado lumbar. Los puntos gatillo se localizan habitualmente en el vientre muscular próximo a la unión tendinosa y en los bordes musculares libres.
El diagnóstico del síndrome miofascial se realiza fundamentalmente por las características clínicas del dolor unido a una correcta exploración física. Simons et al. señalan que un criterio mínimo para el diagnóstico de un punto gatillo es la presencia de dolor puntual a la presión en una banda tensa palpable, con reconocimiento del dolor por parte del paciente como el dolor por el que consulta; este reconocimiento indica la presencia de un punto gatillo activo. Los puntos gatillo pueden activarse por traumatismos o microtraumatismos de repetición. Un estudio realizado en 1994 por Njoo et al. concluyó que los criterios más indicativos y claros que nos permiten confirmar la existencia de puntos gatillo miofasciales en la exploración del cuadrado lumbar y del glúteo medio son: dolor local, presencia del signo de sobresalto y el reconocimiento del dolor por parte del paciente4. En la exploración física, además, puede existir una limitación en la amplitud del movimiento, una respuesta contráctil local, una sensibilidad alterada en la zona o la presencia de debilidad muscular5. En ocasiones también se pueden encontrar alteraciones en la textura y temperatura de la piel o un aumento de sudoración cutánea.
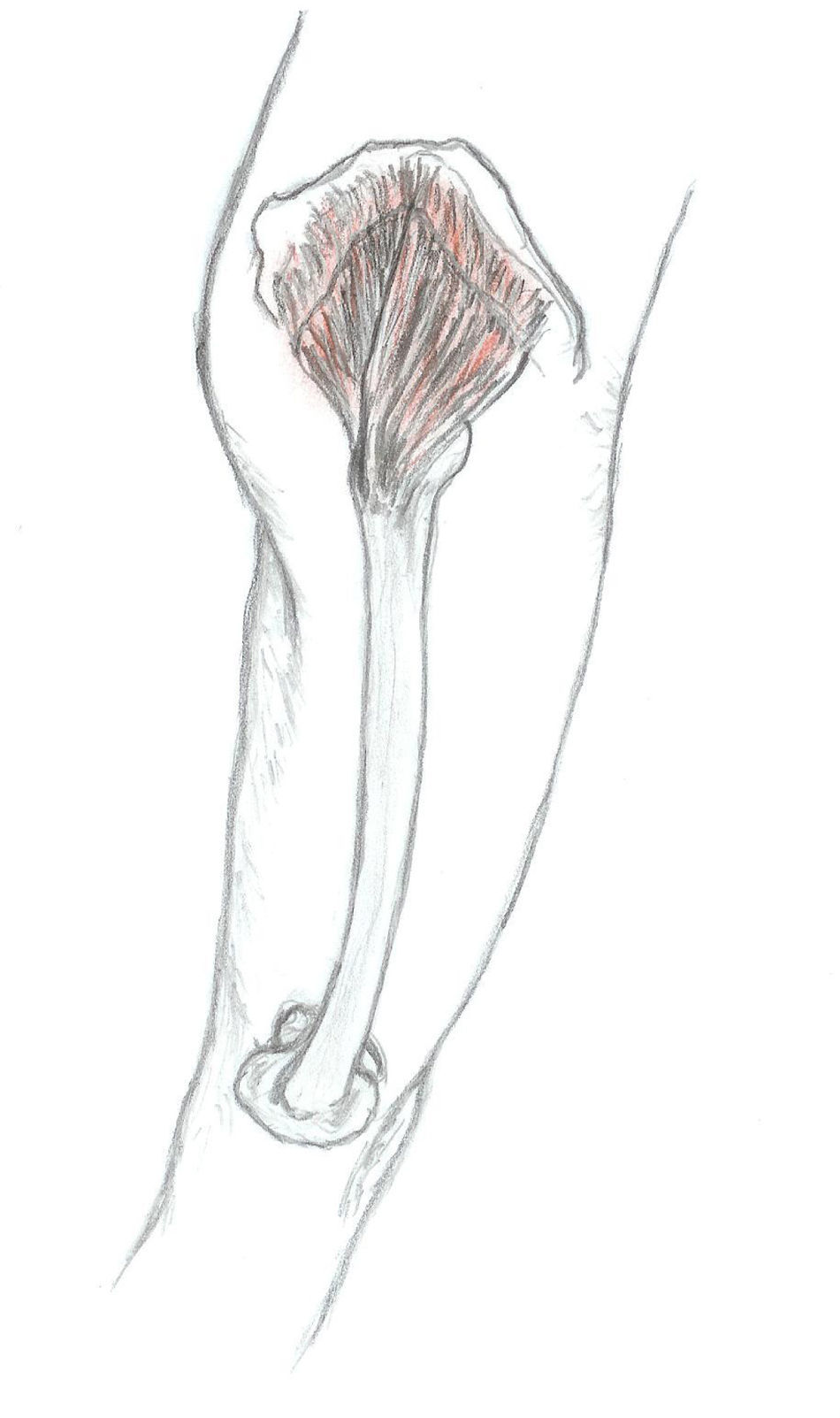
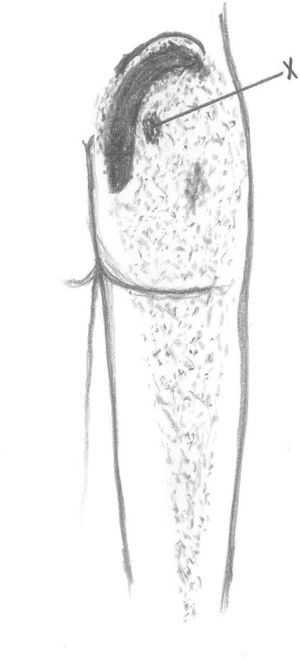
Síndrome del glúteo medioEl glúteo medio es el principal abductor de la cadera y su función principal es la de estabilizar la pelvis durante la marcha. Su origen se localiza justo por debajo de la cresta ilíaca, entre las líneas glúteas anterior y posterior. Tiene forma de abanico (fig. 1) y el vientre muscular es palpable hasta su inserción en el trocánter mayor (cara anterior y lateral). Se palpa con más facilidad cuando el paciente se encuentra recostado de lado, con la pierna libre elevada con una ligera abducción. El síndrome del glúteo medio puede ser la causa del dolor localizado en la región lumbar y/o en la zona glútea. Durante las últimas etapas del embarazo es un origen frecuente de dolor de cadera.
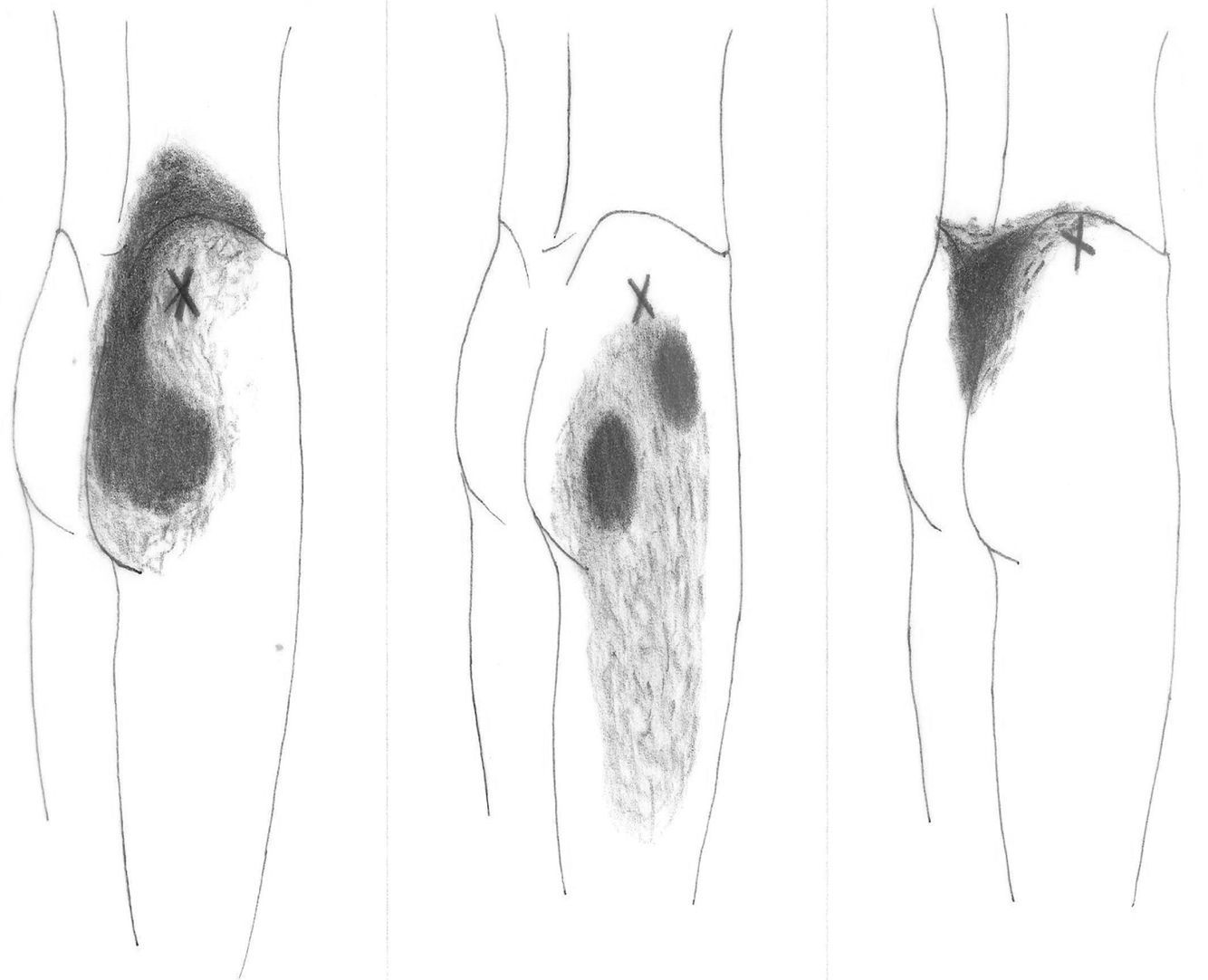
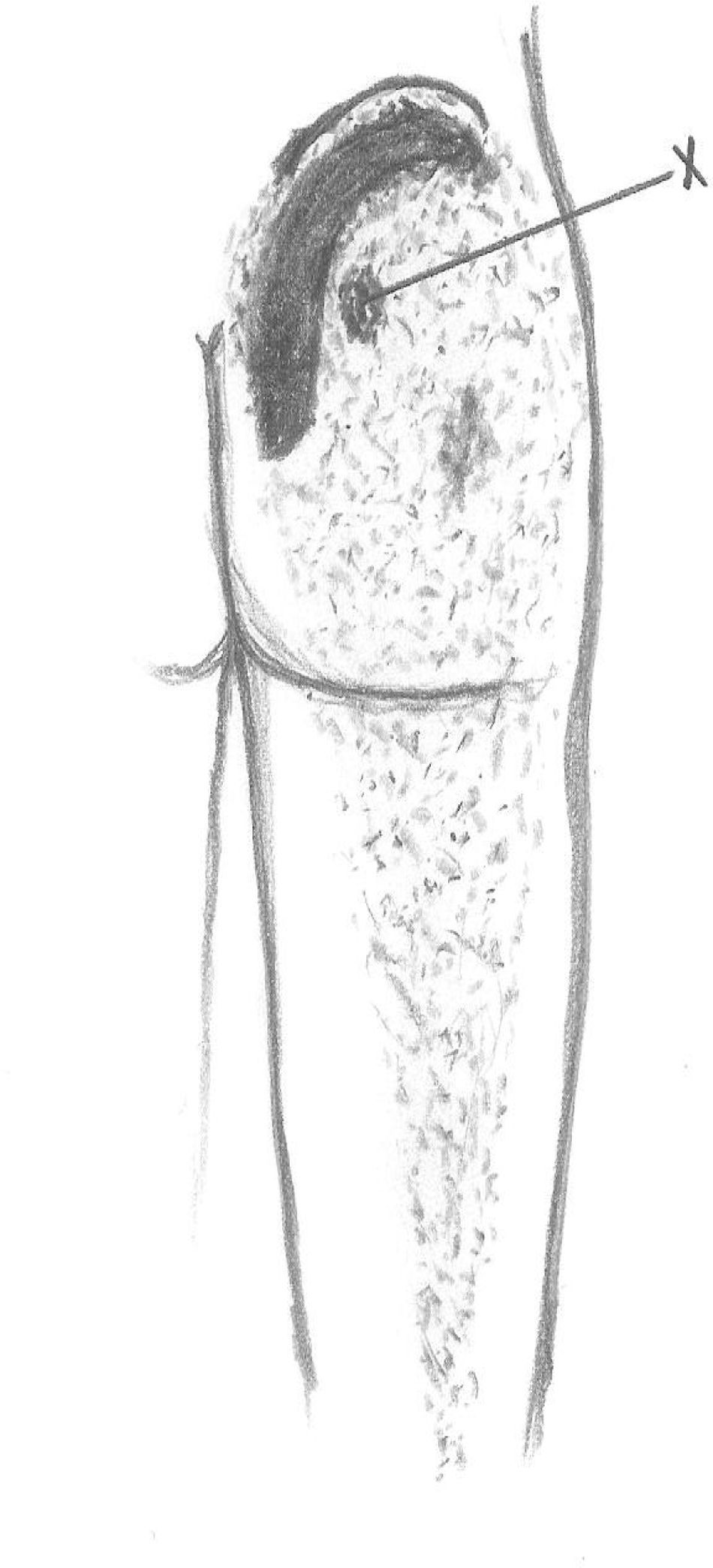
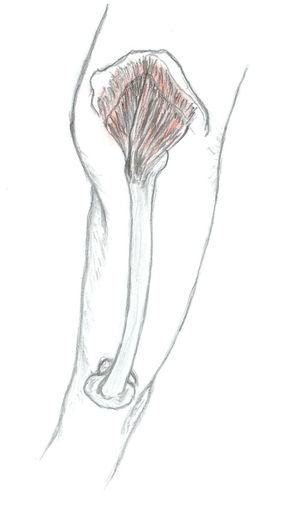
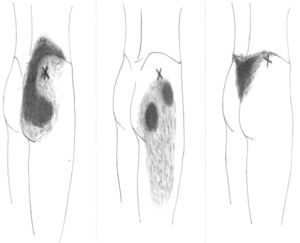
Para explorar al paciente es preciso colocarlo en posición de decúbito contralateral, con el muslo del lado doloroso flexionado 90°. El glúteo medio tiene 3 porciones (posterior, media y anterior) y en cada una de ellas se pueden encontrar puntos gatillo (P1, P2 y P3, respectivamente) (fig. 2). El P1 se encuentra próximo a la cresta ilíaca, al lado de la articulación sacroilíaca. Al presionarlo, el dolor es referido a lo largo de la cresta ilíaca, a la articulación sacroilíaca y al sacro del mismo lado. Puede abarcar también una parte importante de la nalga. El segundo punto gatillo (P2) se localiza por debajo de la cresta ilíaca, casi en el medio de ella. El dolor se proyecta más lateralmente y hacia el medio de la nalga, pudiendo extenderse a lo largo del muslo (cara superior y posterior). El tercer punto (P3) es muy infrecuente. Se localiza cerca de la espina ilíaca anterosuperior y provoca dolor a lo largo de la cresta ilíaca, zona lumbar inferior y sobre ambos lados del sacro. No es infrecuente ver una combinación de algunos de estos puntos gatillo, apareciendo cuadros que representan la suma de ellos. Cuando esto ocurre, el foco de mayor intensidad suele localizarse en la parte posterior de la cresta ilíaca y en el sacro, extendiéndose el dolor por la región glútea (zona posterior y lateral), y por la cara posterior del muslo (fig. 3). Este patrón doloroso puede ser confundido fácilmente con el producido por enfermedad de la articulación sacroilíaca, con el de la inflamación de la bolsa trocantérica anterior del glúteo medio e incluso con el síndrome facetario lumbar. Podemos utilizar para el diagnóstico diferencial el hecho de que la infiltración de los puntos gatillo con anestésicos mejora la sintomatología6. Al igual de lo que ocurría en nuestra paciente, las personas que sufren de un síndrome del glúteo medio suelen quejarse de dolor al caminar y al permanecer sentadas, y suelen dormir en decúbito supino y en decúbito contralateral ya que al hacerlo homolateralmente la presión ejercida sobre los puntos gatillo desencadena el dolor.
Debemos diferenciar el síndrome del glúteo medio de otros cuadros clínicos como la disfunción y enfermedad de la articulación sacroilíaca, la enfermedad de las articulaciones interapofisarias posteriores de la columna, la inflamación de las bolsas trocantéricas, la aracnorradiculitis posquirúrgica, la claudicación intermitente y los síndromes miofasciales del glúteo mayor, glúteo menor y músculo piriforme.
La inflamación de las bolsas trocantéricas de los glúteos medio y mayor se caracteriza por un cuadro de dolor localizado en la zona adyacente al trocánter mayor que irradia con frecuencia hacia la ingle o a la cara lateral del muslo, pudiendo extenderse también cranealmente por la nalga y distalmente por debajo de la rodilla. Se agrava con la marcha y alivia con el reposo. Durante la exploración encontramos que la presión de las bolsas desencadena el dolor, al igual que la rotación interna y/o la abducción de la cadera, siempre cursa sin pérdida de movilidad articular.
Otros síndromes miofascialesSíndrome del glúteo mayorEl punto gatillo más frecuente en este síndrome se localiza por encima de la tuberosidad isquiática, provocando dolor en toda la nalga, en el sacro y por debajo de la cresta ilíaca. El dolor referido puede llegar a abarcar la zona más proximal de muslo, pero no alcanza los límites del dolor del glúteo medio. Otros puntos los hallamos en la proximidad del cóccix (pudiendo simular una coccigodínia) y en la vecindad de la articulación sacroilíaca, en una zona con forma de media luna.
Los síntomas se agravan con la sedestación prolongada o caminando cuesta arriba, especialmente en una postura de flexión del tronco. El dolor también puede aparecer cuando se contrae enérgicamente el músculo, como ocurre en algunos deportes, siendo un síndrome típico de los nadadores de crol, que normalmente se quejan de dolor semejante a un calambre. Además del dolor, los pacientes tienen restringida la flexión de la cadera con el miembro inferior extendido debido a la rigidez de los músculos de la corva y del glúteo mayor6. En el glúteo medio están limitadas, por dolor, tanto la aducción como la abducción contra resistencia de la extremidad afectada. Con relativa frecuencia a los pacientes se les prescribe un flotador para aliviar el dolor, que puede verse agravado si la presión que ejerce el aro se concentra sobre el punto gatillo.
Síndrome del glúteo menorCon frecuencia simula una radiculopatía L5 o S1. La presión de los puntos gatillo produce un dolor intenso en la parte inferior y externa de la nalga y cara externa del muslo, rodilla y pierna, hasta el tobillo (no se extiende más allá de él), o bien puede provocar dolor en casi toda la nalga (concentrándose más en la región inferointerna) para descender por la parte posterior del muslo y pantorrilla.
El dolor aparece, sobre todo, al levantarse de una silla o al caminar, incluso obliga al paciente a cojear o a necesitar un bastón durante la marcha. Cuando el paciente está sentado y los puntos son muy irritables, es incapaz de cruzar la pierna sobre la rodilla contraria. El estiramiento del músculo es doloroso y de amplitud restringida. No se observan déficit neurológicos. Rara vez cursa con dolor en la región lumbar y sacroilíaca. Si el paciente se quejase de un dolor muy profundo en la articulación coxofemoral, el origen más probable sería un punto gatillo del tensor de la fascia lata más que un síndrome del glúteo menor.
Síndrome del músculo piriformeEl músculo piriforme, por su disposición anatómica, puede dar lugar a síndromes dolorosos complejos que afectan a la región sacroilíaca, nalga y cara posterior de cadera y muslo. El músculo piriforme se inserta en la cara anterior del sacro y en la cara superior del trocánter mayor del fémur. Para ello tiene que salir de la pelvis atravesando el agujero ciático mayor, donde se relaciona con vasos y nervios (uno de ellos el ciático) que discurren también por él. Cuando el músculo es grande, puede llegar a comprimir dichas estructuras, provocando por tanto cuadros secundarios a dicha compresión y no solo síntomas derivados de los puntos gatillo. Por otra parte, existe una peculiaridad anatómica bastante frecuente, en la cual el músculo se divide en 2 vientres entre los que pasa el nervio ciático, pudiendo provocar lesión del nervio por un mecanismo de pinzamiento. El componente de dolor miofascial del piriforme incluye dolor en la región lumbar, zona sacroilíaca, nalga, parte posterior de la cadera y dos tercios proximales de la cara posterior del muslo. Suele incrementar al sentarse, permanecer de pie y al caminar.
En la exploración se aprecia dolor y debilidad en la extremidad afectada al realizar abducción resistida con la cadera a 90° de flexión. Si observamos al paciente en decúbito supino podemos ver que la cadera está rotada externamente y que el pie está girado hacia afuera al menos en 45°. Permaneciendo en esta posición, si realizamos una rotación interna pasiva de la cadera, comprobaremos que está limitada y es dolorosa (Freiberg positivo). Un dato característico del síndrome piriforme es la aparición de dolor similar a una ciatalgia en la maniobra de rotación interna combinada con aducción (Onnet positivo). Estando sentado, el paciente presenta dificultad para cruzar la pierna sobre la otra. Otra prueba muy valiosa es la prueba de abducción de Pace: al pedirle al paciente que separe sus rodillas contrarresistencia mientras permanece sentado, podemos evidenciar disminución de la fuerza y dolor durante el movimiento7.
Si el piriforme atrapa al nervio ciático en su salida por el agujero ciático mayor, da lugar a una radiculopatía. Se ha visto que la coexistencia de atrapamiento nervioso y de puntos gatillo activos es relativamente frecuente. El patrón doloroso de los puntos gatillo puede simular la distribución del ciático, pero hay que destacar que en los síndromes miofasciales puros no existen cambios en los reflejos osteotendinososo ni los déficit sensitivos característicos de las radiculopatías. Además, la infiltración de los puntos mejora la sintomatología facilitando el diagnóstico diferencial6. El atrapamiento de vasos y otros nervios puede hacer que el paciente acuda aquejando edema en el miembro doloroso, disfunción sexual (dispareunia en la mujer e impotencia en varones), dolor inguinal e incluso atrofia de los músculos glúteos.
Manejo del dolor en los síndromes miofascialesEl manejo de los síndromes miofasciales incluye técnicas no invasivas y técnicas invasivas (infiltraciones). Entre las técnicas no invasivas se encuentran los inhaladores fríos y el estiramiento muscular, fisioterapia, estimulación eléctrica transcutánea (TENS), ultrasonidos, masajes y técnicas de compresión isquémica8,9. El tratamiento más utilizado10 y que cuenta con una mayor evidencia científica en cuanto a eficacia son las infiltraciones. Su efectividad se relaciona con la correcta localización de los puntos gatillo. Entre la medicación utilizada en las infiltraciones destacan los anestésicos locales (los más investigados y los que mostraron mayor grado de mejoría medidos por una escala de dolor y rango de movilidad), aunque también se pueden realizar con corticoides, toxina botulínica o suero salino, además de las técnicas de punción seca11–13. El objetivo principal de las infiltraciones es inactivar los puntos gatillo y con ello reducir el dolor y restaurar la función. En muchas ocasiones esta mejoría se utiliza como prueba de confirmación para establecer que el origen del dolor es el punto gatillo10,14. Aunque los efectos de las infiltraciones han sido demostrados a nivel molecular, el mecanismo preciso por el cual mejoran los puntos gatillo es todavía desconocido15. Las complicaciones son poco frecuentes siendo las más comunes las infecciones y los hematomas9. Puede asegurarse que en manos expertas la infiltración de los puntos gatillo es una técnica segura5.
Técnica para la correcta infiltración de los puntos gatilloEn primer lugar, cabe destacar que el paciente debe estar en posición de decúbito para prevenir un posible síncope. A continuación debemos identificar correctamente el punto gatillo y para ello la identificación de una banda palpable se considera crítica. Podemos decir que existen 3 métodos para la identificación de un punto gatillo: palpación plana, palpación en pinza y palpación profunda. La palpación plana se refiere al deslizamiento de la yema de los dedos a través de las fibras del grupo muscular afectado. De este modo empujamos la piel mientras la yema de los dedos corre a través de las fibras musculares. De este modo podemos sentir una banda tirante bajo los dedos del explorador. La palpación en pinza implica agarrar firmemente el músculo entre el primer y segundo dedo. Las fibras son presionadas entre los dedos, rodeándolas mientras se intenta localizar la banda tensa. La palpación profunda puede utilizarse para encontrar un punto gatillo difícil de localizar por la palpación superficial. La yema del dedo se sitúa sobre el área donde sospechamos que se localiza el punto gatillo y a continuación presionamos hasta que los síntomas del paciente se reproducen.
Una vez identificado el punto gatillo procedemos a marcarlo. A continuación se esteriliza la superficie cutánea aplicando una solución alcohólica y posteriormente pintando con povidona yodada. Para los puntos gatillo superficiales es suficiente una aguja del calibre 22 (1,5 inch); para los más profundos puede ser necesario una del calibre 21 (2 o 2,5 inch). A continuación comprimimos la piel que circunda el punto gatillo con los dedos índice y medio. Insertamos la aguja aproximadamente a 1-1,5cm de distancia del punto gatillo para facilitar el avance de la aguja en un ángulo de 30°. El empuje firme de los dedos aísla la banda tensa y previene que se desplace de la trayectoria de la aguja (fig. 4). Una vez situada la aguja en el punto gatillo (la provocación de una respuesta/movimiento de evitación confirmará que estamos en el mismo), se procederá a una aspiración para asegurarnos de no pinchar un vaso. Si el médico administra alguna sustancia (lo que no sucede en una punción seca), debe inyectar un volumen bajo, la aguja será retirada hasta el nivel de la piel y será redirigida al punto gatillo repitiendo el proceso para asegurar una correcta infiltración del punto. Una parte integral de la terapia del punto gatillo es el estiramiento postinyección.
Las complicaciones de la infiltración son poco frecuentes, destacando las infecciones cutáneas o de tejidos blandos, por ello la infiltración sobre zonas de piel infectada está contraindicada. También hay que mencionar que no se debe infiltrar en los espacios intercostales para evitar un posible neumotórax. La formación de un hematoma pospunción puede ser minimizada si se presiona sobre la zona tras extraer la aguja.
Entre las contraindicaciones de la técnica están: pacientes tratados con anticoagulantes orales o que presentan transtornos de la coagulación, toma de ácido acetilsalicílico en los 3 últimos días, presencia de infección local o sistémica, alergia a los fármacos administrados, traumatismos musculares en el momento agudo.
Además de las infiltraciones, también forman parte esencial del tratamiento, la aplicación de calor local y la movilización precoz pasiva y activa del músculo afectado, procurando detener el movimiento antes de que aparezca o justo cuando aparece el dolor. La estimulación eléctrica transcutánea podría ayudar a la curación, al igual que la realización por parte del paciente de ejercicios de relajación y estiramiento del músculo al menos tres veces al día.
ConclusiónLos síndromes miofasciales están entre las causas más frecuentes de dolor que afectan a la región lumbar y a la región glútea. Con infiltraciones el dolor y la patología asociada suelen mejorar, mientras que si no se reconocen confundiéndolos con otras causas de dolor, y no reciben el tratamiento adecuado, el paciente puede desarrollar cambios fibróticos en los puntos gatillo y progresar a un dolor persistente con disminución de la función muscular.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.