La pandemia generada por el coronavirus SARS-CoV-2, ha afectado especialmente a España, generando una crisis sanitaria sin precedentes. La enfermedad producida por este virus (COVID-19), puede causar diversas manifestaciones clínicas, desde cuadros respiratorios leves, síntomas gastrointestinales, dermatológicos hasta manifestaciones más graves como el síndrome de distrés respiratorio agudo (SDRA), choque séptico y fallo multiorgánico1.
La pericarditis aguda es la afectación inflamatoria que afecta el saco que rodea el corazón, que con mayor frecuencia se debe a infecciones virales. Actualmente, para establecer el diagnóstico, es imprescindible cumplir dos de cuatro criterios2: dolor torácico típico, roce pericárdico a la auscultación, elevación del segmento ST en el electrocardiograma o presencia de derrame pericárdico en la ecocardiografía.
Presentamos el caso de una mujer de 29 años sin antecedentes clínicos de interés, que consulta por dolor torácico de larga evolución. Es enfermera de nuestro centro. La paciente fue diagnosticada de COVID-19, seis semanas antes, por presentar cuadro de febrícula de hasta 37,5°C, astenia y dolor centrotorácico con irradiación a región interescapular de características pleuríticas. Al inicio del cuadro, se le realizó una radiografía de tórax, sin hallazgos patológicos. En ese momento, se le realizó un test por reacción en cadena de la transcriptasa reversa (RT-PCR) para SARS-CoV-2, resultando negativo. Consultó nuevamente seis días más tarde por persistencia de los síntomas, se le repitió la RT-PCR, en esta ocasión siendo positiva. Dada la persistencia del dolor torácico, se decidió realizar una nueva radiografía de tórax, no mostrando alteraciones patológicas. Con el diagnóstico de probable afectación pulmonar por COVID-19, se le recomendó tratamiento sintomático con paracetamol 1 g cada ocho horas.
Vuelve a consultar dos semanas más tarde por persistencia del dolor torácico, que es continuo y no se ha modificado desde el inicio del cuadro. En ese momento se le realizó una nueva radiografía de tórax, sin cambios con respecto a las dos previas. En esta ocasión se extrajo una analítica sanguínea, sin mostrar alteraciones relevantes del hemograma y la bioquímica, con niveles de proteína C reactiva < 0,5 mg/L (valor normal – VN: 0 – 5), ferritina de 17 ng/mL (VN: 10 - 291), troponina I (hs-TnI) < 2,5 ng/L (0 – 34,1) y dímero D 170 ng/mL (VN: 0 - 500). La paciente recibe el alta con diagnóstico de dolor de características musculares.
Una semana más tarde los síntomas no han variado, pero tampoco limitan su actividad diaria, produciéndose su reincorporación laboral al servicio. En ese momento decide consultar de nuevo con el fin de tratar de filiar el origen del cuadro. A la exploración física se encuentra apirética, presenta buena perfusión periférica con tensión arterial de 102/82 mmHg, frecuencia cardíaca de 84 lpm y saturación de oxígeno basal del 97%. La auscultación cardíaca y pulmonar es normal.
Se le realizó un electrocardiograma que presentaba un ritmo sinusal a 68 lpm, con conducción AV e IV conservada y sin alteraciones en la repolarización sugestivas de isquemia aguda.
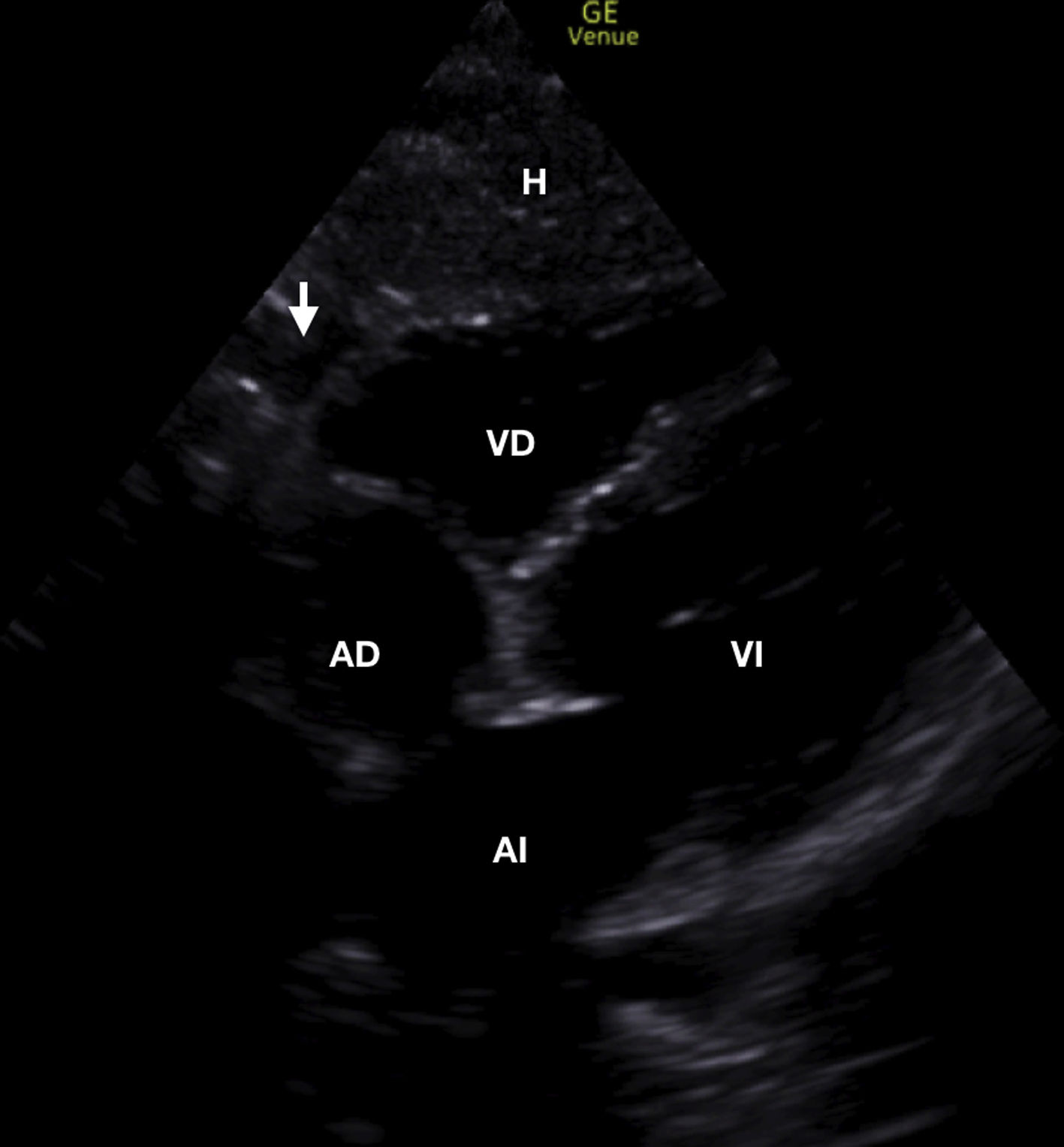
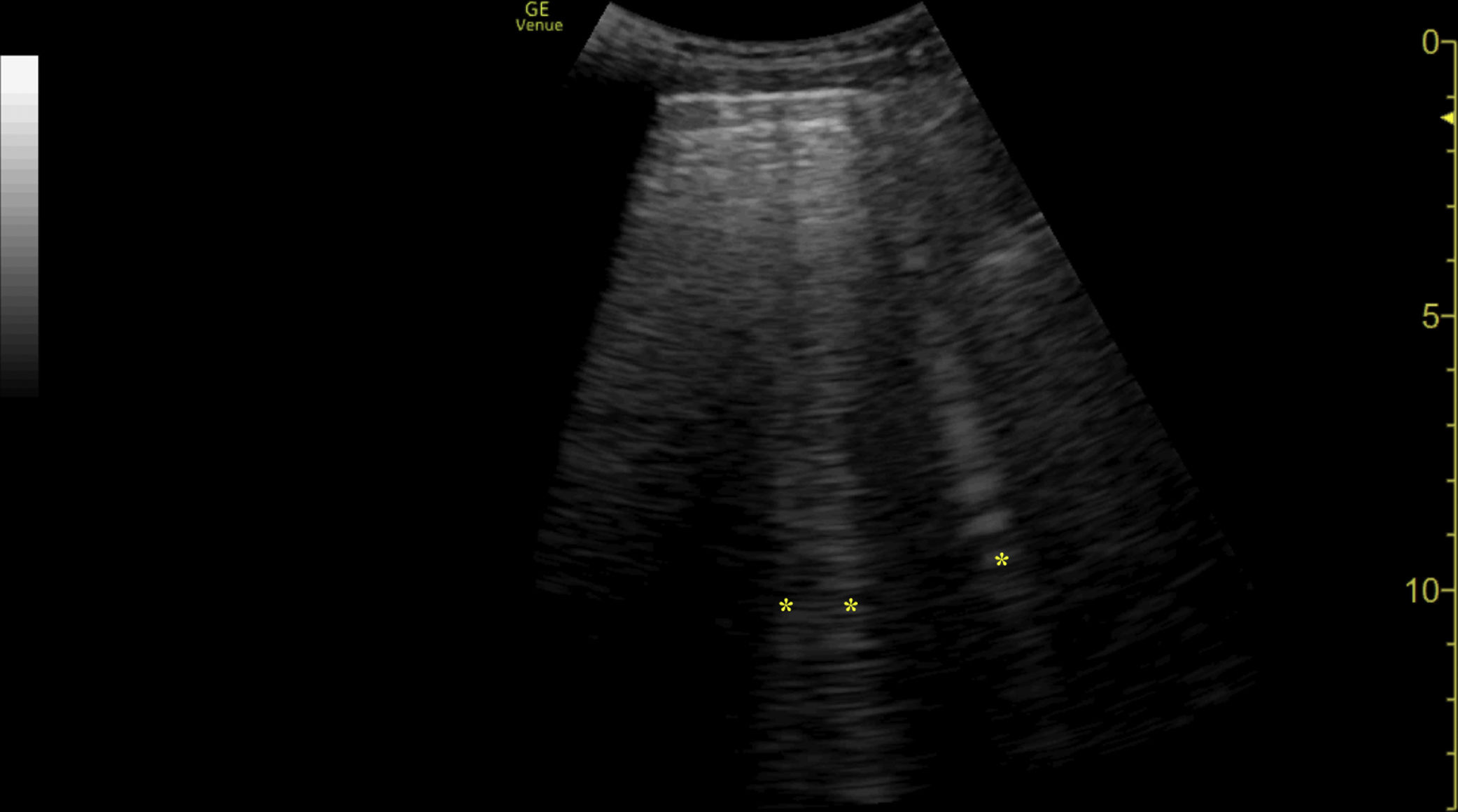
Se decidió completar el estudio con una ecografía torácica. En la ecocardioscopia se observó una función conservada del ventrículo izquierdo y un pequeño derrame pericárdico, que no producía compromiso hemodinámico (figura 1y video 1 del material suplementario). En la ecografía pulmonar se observó un patrón de líneas B a nivel paraesternal derecho (figura 2y video 2 del material suplementario).
Con el diagnostico de pericarditis aguda no complicada secundaria a infección por SARS-CoV-2, se le indicó el inicio de colchicina 1 mg al día e ibuprofeno 600 mg cada ocho horas durante dos semanas. Su evolución fue satisfactoria, encontrándose asintomática una semana después.
En este contexto de pandemia, es fundamental organizar de forma eficiente nuestros recursos materiales y humanos, racionalizando su uso o sustituyéndolo por métodos alternativos más eficientes. Será fundamental la capacidad de confirmar rápidamente los casos sospechosos o descartar complicaciones como pueda ser la afectación pulmonar. Sin embargo, el método de diagnóstico principal, la RT-PCR, tiene muchas limitaciones, como la baja sensibilidad de la prueba en la presentación inicial o las dificultades técnicas para realizarla correctamente3.
Este caso es ilustrativo de la diferencia que supuso la realización de la ecografía, así como las ventajas que supone para el clínico: es sencilla, rápida, inocua, de bajo coste y no conlleva radiación o el uso de contrastes, pudiendo realizarlo inmediatamente a la cabecera del paciente. Tal y como se ha observado en nuestro caso, su realización puede ser de utilidad durante el seguimiento de los pacientes recuperados de una infección por COVID-19.
La prueba de imagen con mayor disponibilidad es la radiografía de tórax, sin embargo, su sensibilidad para la detección de alteraciones intersticiales en COVID-19 es de alrededor del 60%4. Nuestra paciente se realizó en total tres radiografías de tórax (anteroposterior y lateral), sin hallazgos. Sin embargo, en la ecografía torácica se observaron alteraciones patológicas evidentes seis semanas más tarde desde el inicio de los síntomas.
Debido al aumento de casos de COVID-19, a medida que se propague el brote, es esperable que la incidencia de complicaciones se incremente también. En nuestra práctica diaria es frecuente ver pacientes con síntomas persistentes tras la infección (segunda o tercera semana desde el inicio de los síntomas). En estos pacientes puede ser de utilidad la ecografía para descartar patologías como son la pericarditis aguda, el embolismo pulmonar, la fibrosis pulmonar o la sobreinfección bacteriana5.
La ecografía clínica puede ser de utilidad en el paciente con persistencia de síntomas tras la infección pasada por COVID-19. Es fundamental en este periodo de pandemia generalizar esta formación a todos los médicos que atiendan esta patología con la mayor celeridad posible.
Consentimiento éticoSe ha contado con el consentimiento del paciente y se han seguido los protocolos del centro de trabajo sobre tratamiento de la información de los pacientes.
Conflicto de interesesDeclaramos que no existe financiación externa ni conflicto de intereses por parte de los autores.