CASO 1
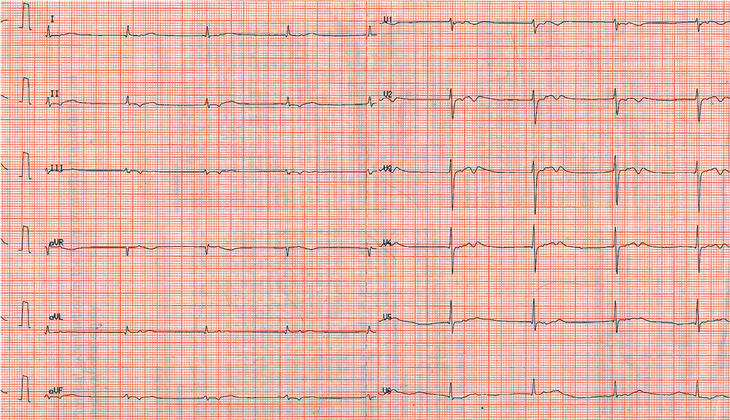
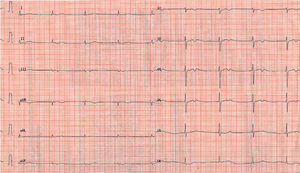
Varón de 65 años con antecedentes de hipercolesterolemia y tabaquismo, que acude al servicio de urgencias por haber presentado dos episodios de dolor torácico estando en reposo. Duraron 15 min y se separaban por una hora entre ellos. El dolor era opresivo, retrosternal e irradiado al cuello. A su llegada está sintomático y con buen estado general. Se realiza el ECG número 1. Mientras está en el servicio de urgencias pendiente de una radiografía de tórax, hemograma, enzimas cardíacas y estudio de coagulación, presenta dolor intenso similar a los previos, con intenso cortejo vegetativo. Se realiza el ECG número 2. El paciente es tratado, de modo que el dolor se alivia. Veinte minutos después de ceder el dolor se realiza el ECG número 3.
CASO 2
Mujer de 67 años con hipertensión arterial que acude por presentar palpitaciones con sensación de inestabilidad de 2 h de duración. Empezaron en reposo, de forma brusca, y es la primera vez que le sucede. Se realiza el ECG número 4 mientras se realiza una maniobra diagnóstica.
COMENTARIO
CASO 1
El primer ECG objetiva un ritmo sinusal normal, con PR menor de 200 ms y un eje normal. Únicamente llama la atención la existencia de una onda T acuminada, picuda, en la cara anterior. Ese patrón es común en pacientes jóvenes, y menos habitual en pacientes de mayor edad. No obstante, por sí mismo no puede ser un criterio diagnóstico, más aún en un paciente ya sin dolor. Desde el punto de vista clínico, el paciente es un individuo de riesgo elevado a priori por sus antecedentes, edad y sexo, y puede establecerse el diagnóstico de angina inestable por la existencia de dolor típico en reposo. La actitud terapéutica en ese momento debería incluir reposo absoluto, aporte de oxígeno, acceso venoso y 300 mg de aspirina, y podría incluir ya la anticoagulación y los nitratos según el grado de seguridad obtenido con la anamnesis, que es el único criterio diagnóstico en este momento.
El segundo ECG del mismo paciente demuestra un ritmo sinusal que puede valorarse en la tira de ritmo en derivación II (abajo), con PR normal y actividad ectópica ventricular frecuente, con una salva de tres latidos ventriculares (taquicardia ventricular no sostenida) y una pareja. La muy notable elevación del ST de V2 a V6, en I y aVL (anteroseptal y lateral alta) crea una impresión de QRS ensanchado, muy semejante a los latidos ventriculares. No obstante, la presencia de ondas P delante de los complejos indica un ritmo sinusal. Este ECG indica la existencia de lesión subepicárdica anteroseptal extensa y sugiere un infarto de miocardio en curso, o un espasmo coronario con una angina de Prinzmetal. En este momento, al tratamiento indicado de forma previa debe añadirse necesariamente la terapia con nitratos y la anticoagulación cuando es posible. Si es un espasmo coronario, debe ceder en pocos minutos con nitroglicerina, tanto el dolor como la elevación del ST. Si no cediera, el diagnóstico debe ser de infarto. Este diagnóstico debe llevar a considerar varios puntos: a) debe realizarse fibrinólisis en la mayor brevedad posible; b) hay que prepararse para una eventual resucitación, dada la existencia de arritmias ventriculares, y c) es necesario evitar inyecciones intramusculares que pueden suponer problemas a la hora de la fibrinólisis. El tratamiento del paciente con antiarrítmicos, como la lidocaína, deberá hacerse por vía intravenosa. La administración de morfina deberá ser también de forma preferente por vía intravenosa, ya que la subcutánea puede suponer una distribución errática del fármaco debida a una posible mala perfusión periférica. Es preferible usar la morfina diluida y en bolos de pequeña cantidad (p.ej., un tercio de ampolla), repetidos cada 10 min, para evitar la depresión del centro respiratorio.
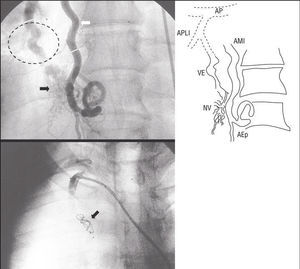
El tercer ECG del mismo paciente ya sin dolor revela una inversión de la onda T de V1 a V5, en I y a VL (isquemia subepicárdica), las mismas derivaciones en las que se produjo la imagen de lesión subepicárdica. La persistencia de esta imagen, sin la resolución completa de los trastornos, hace pensar en la existencia de algo más que un espasmo coronario. De hecho, los factores de riesgo coronario que presenta el paciente hacen más probable que éste tenga aterosclerosis coronaria, y no sólo espasmo. El cuadro previo podría deberse a un espasmo coronario sobre una placa de ateroma, probablemente complicada. El cateterismo cardíaco practicado demostró la existencia de una lesión significativa en la porción proximal de la arteria descendente anterior, que fue tratada con una angioplastia seguida de la implantación de un stent. No llegó a haber infarto.
CASO 2
La tira de ritmo que se presenta demuestra una taquicardia regular (rítmica) con QRS estrecho a 150 lat/min. Ante esta situación se puede llegar al diagnóstico mediante el bloqueo del nodo auriculoventricular. Eso se logra con maniobras que estimulen el vago (provocar el vómito), el masaje del seno carotídeo o los fármacos (verapamilo intravenoso, adenosina, adenosin-trifosfato). La resolución de la arritmia con paso brusco a ritmo sinusal indica la existencia de una taquicardia de reentrada que utiliza el nodo (taquicardia nodal o por vía accesoria, tipo Wolf-Parkinson-White o vía oculta). En el caso que se presenta se observa la persistencia de la arritmia ventricular, aunque se reduce la conducción al ventrículo. Este hecho (la taquicardia "se abre") indica una taquicardia que no utiliza el nodo en su génesis, normalmente taquicardia auricular o flúter. En este paciente se inyectó un bolo de 3 mg de adenosina, observándose una secuencia de ondas F de flúter a 300 lat/min. El diagnóstico definitivo de la arritmia inicial sería de flúter con conducción 2:1.
Correspondencia: Dr. J.A. García Lledó.Dpto. de Medicina.Edificio de Medicina. Campus Universitario.Ctra. de Alcalá Meco, Km 33,600.
28871 Alcalá de Henares. Madrid.