Analizar el riesgo de COVID-19 con relación a la morbilidad previa, así como el riesgo de nuevos eventos cardiovasculares (ECV) en pacientes COVID-19 y la supervivencia a un año.
MetodologíaEstudio casos-control y estudio de cohortes prospectivo. Se incluyeron 275 pacientes aleatorizados >18 años diagnosticados de COVID-19 y se aparearon con 825 COVID-19 negativos por edad y sexo (proporción 1:3). Las variables principales fueron diagnóstico de COVID-19 y eventos post-COVID-19. Se estudiaron variables sociodemográficas, comorbilidad y ECV previo. Se realizaron sendos modelos predictivos de factores asociados al desarrollo de COVID-19 y de ECV post-COVID-19, así como un análisis de supervivencia a un año.
ResultadosLos varones con ECV previo duplican el riesgo de padecer COVID-19 (odds ratio [OR] 2,11; intervalo de confianza [IC] 95% 1,32–3,36). En las mujeres el riesgo aumenta con la edad (OR 1,01; IC 95% 1,00–1,02), la diabetes mellitus (DM) (OR 1,90; IC 95% 1,14–3,17) y el deterioro cognitivo (OR 4,88; IC 95% 2,50–9,53). La inmunosupresión actúa como factor protector en ambos sexos. La edad (OR 1,02; IC 95% 1,00–1,04), hipertensión arterial (HTA) (OR 2,21; IC 95% 1,17–4,17), la infección COVID-19 (OR 4,81; IC 95% 2,89–7,98) y el ECV previo (OR 4,46; IC 95% 2,56–7,75) predicen el desarrollo de un nuevo ECV post-COVID-19. Los pacientes COVID-19 positivos tienen menor supervivencia (mediana de siete vs. 184 días).
ConclusionesEl ECV previo en varones y la DM junto al deterioro cognitivo en mujeres aumentan el riesgo de presentar COVID-19. La edad, HTA, ECV previo y la infección COVID-19 predicen la aparición de un ECV.
To analyze the risk of COVID-19 in relation to previous morbidity; to analyze the risk of new cardiovascular events (CVE) in COVID-19 patients and one-year survival.
MethodologyCase–control study and prospective cohort study. Two hundred and seventy-five randomized patients >18 years old with COVID-19 were included and matched with 825 without COVID-19 by age and sex (ratio 1:3). The main variables were diagnosis of COVID-19 and post-COVID-19 events. Sociodemographic variables, comorbidity, and previous CVD were studied. Two predictive models of factors associated with the development of COVID-19 and post-COVID-19 CVE were performed, as well as a one-year survival analysis.
ResultsMen with a previous CVE double the risk of suffering from COVID-19 (OR 2.11; 95% CI: 1.32–3.36). In women, the risk increases with age (OR 1.01; 95% CI: 1.00–1.02), diabetes (DM) (OR 1.90; 95% CI: 1.14–3.17) and cognitive impairment (OR 4.88; 95% CI: 2.50–9.53). Immunosuppression acts as a protective factor in both sexes. Age (OR 1.02; 95% CI: 1.00–1.04), arterial hypertension (OR 2.21; 95% CI: 1.17–4.17), COVID-19 infection (OR 4.81; 95% CI: 2.89–7.98) and previous CVE (OR 4.46; 95% CI: 2.56–7.75) predict the development of a new post-COVID-19 CVE. Positive COVID-19 has lower survival (median 7 days vs. 184 days).
ConclusionsPrevious CVE in men and DM along with cognitive impairment in women increase the risk of presenting COVID-19. Age, arterial hypertension, previous CVE, and COVID-19 infection predict the appearance of new CVE.
La COVID-19 es una infección respiratoria causada por el virus SARS-CoV-21. Surgió en Wuhan (China) en diciembre de 2019 y, dada su velocidad de expansión por todo el mundo, la Organización Mundial de la Salud (OMS) la declaró pandemia el 11 de marzo 20202. Desde entonces la enfermedad ha significado una crisis sanitaria mundial que ha puesto a prueba los sistemas sanitarios de los diferentes países, provocando una elevada mortalidad a nivel mundial3. Según datos oficiales hasta el 13 de junio de 2020, se notificaron 7.625.883 casos de COVID-19 en el mundo, registrándose 425.931 fallecidos; en España el número de afectados y fallecidos ascendió a 243.209 y 27.136, respectivamente. Las consecuencias de la pandemia han perdurado en el tiempo de forma que a fecha 1 de febrero de 2023 el número de infectados en el mundo supera los 670 millones de personas y el de los fallecidos más de 6,8 millones4.
El SARS-CoV-2 se manifiesta con síntomas variados y de diferente gravedad, desde un cuadro clínico de resfriado común con tos y fiebre (80% de los casos) hasta neumonías graves con síndrome de distrés respiratorio agudo (SDRA) y disfunción multiorgánica5. Actualmente, se desconoce el porcentaje de pacientes que no desarrollan síntomas.
Por un lado, las condiciones de salud preexistentes más prevalentes en los infectados por COVID-19 incluyen diabetes mellitus (DM), hipertensión arterial (HTA), eventos cardiovasculares (ECV), enfermedad pulmonar obstructiva crónica (EPOC) y malignidad. Por otro lado, la edad avanzada y ciertas afecciones médicas crónicas6 se han asociado con mayor gravedad y mortalidad por COVID-197; sin embargo, todavía queda por conocer el impacto de cada uno de estos factores en el desarrollo de enfermedad grave.
Comprender las causas de riesgo de la COVID-19 es relevante tanto en el ámbito clínico como a nivel epidemiológico, por ello nuestro estudio busca analizar el riesgo de presentar COVID-19 en relación con la morbilidad previa de los pacientes, estudiar el riesgo de presentar nuevos ECV en los pacientes afectos de COVID-19 en el año siguiente y analizar la supervivencia en un año.
Material y métodosDiseño: Estudio observacional de casos-control para el objetivo de analizar el riesgo de presentar COVID-19 y estudio observacional de cohortes para el objetivo de analizar el riesgo de nuevos ECV y la supervivencia a un año.
Población de estudio: Individuos >18 años de la Gerencia de Atención Integrada (GAI) de Talavera de la Reina.
Cálculo muestral: A partir de las 709 reacciones en cadena de la polimerasa (PCR) positivas registradas en el laboratorio del área entre marzo y mayo de 2020, se obtuvo una muestra aleatorizada simple de 275 pacientes (Epidat 4.1.); tomando la máxima indeterminación (prevalencia 50%), precisión de 5% y nivel de confianza de 95% (p < 0,05), el tamaño muestral mínimo necesario fue de 250 pacientes incrementándose 10% como tasa de no respuesta.
A partir del registro de pacientes atendidos en Atención Primaria entre marzo y mayo de 2020 sin clínica compatible con COVID-19 ni PCR positiva entre marzo de 2020 y mayo de 2021, se seleccionaron aleatoriamente 825 pacientes no afectos de COVID-19 apareados por edad y sexo en proporción 3:1 con los pacientes COVID positivos. El total de la muestra está constituida por 1.100 pacientes.
Variables: Las variables principales del estudio son: el diagnóstico de COVID-19, entendido como la presencia de PCR + en resultado del laboratorio, para el análisis retrospectivo; y ECV post-COVID-19 para el análisis prospectivo.
Como variables secundarias se analizan:
- 1.
Variables sociodemográficas.
- 2.
Antecedentes patológicos, cuando existe un registro diagnóstico y/o tratamiento pautado para el mismo en los siguientes procesos: HTA, DM, dislipemia (DL), EPOC, asma, obesidad, cáncer, enfermedad metastática, accidente cerebrovascular (ACV), infarto agudo de miocardio (IAM), insuficiencia cardiaca crónica (ICC) o cardiopatía isquémica, tromboembolismo pulmonar (TEP), trombosis venosa profunda (TVP), enfermedad arterial periférica (EAP), fibrilación auricular (FA), enfermedad renal crónica (ERC), deterioro cognitivo, inmunosupresión, hepatopatía crónica, hiperplasia benigna de próstata (HBP), hipotiroidismo, litiasis renal, depresión/ansiedad, tabaquismo, enolismo, adicto a drogas por vía parenteral (ADVP).
- 3.
Comorbilidad según Índice de Charlson Abreviado8, que comprende: ACV, DM, EPOC, ICC o cardiopatía isquémica, deterioro cognitivo, EAP, ERC en diálisis y cáncer. Considerando comorbilidad baja 2 puntos y alta ≥ 3 puntos.
- 4.
ECV Previo: antecedente previo a COVID-19 de ICC/cardiopatía isquémica, FA, EAP, ACV, IAM o TEP.
- 5.
Fallecimiento.
Recogida de la información: Las fuentes de datos son el listado de PCR positivas para COVID-19 y la base de datos de pacientes atendidos en Atención Primaria sin diagnóstico registrado de infección COVID-19. Las variables secundarias se obtienen utilizando siempre tres fuentes de información: registros informatizados de Atención Primaria (Programa Turriano), Atención Hospitalaria y Urgencias (Programa Mambrino). Las variables del análisis prospectivo se recogen hasta fecha 31 de mayo de 2021.
Aspectos éticos: El estudio respetó los principios de la Declaración de Helsinki y la normativa legal sobre confidencialidad de los datos mediante pseudoanonimización de pacientes. El Comité Ético de Investigación del Área Integrada de Talavera de la Reina aprobó el protocolo (Código CEIm:50/2020) previo a su puesta en marcha.
Análisis estadístico: Análisis descriptivo de variables cualitativas (frecuencias absolutas y relativas) y cuantitativas (media y desviación estándar [DE]; mediana y rango intercuartílico si la distribución no sigue la normalidad según la prueba de Kolmogorov). Se realizó un análisis bivariado de las variables asociadas a infección mediante X2 de Pearson con significación estadística de 0,05 y análisis multivariante a través de regresión logística binaria introduciendo en el modelo las variables con significación < 0,1 del bivariado. Para calcular la probabilidad de ECV post-COVID-19 se creó un modelo multivariante de regresión logística binaria introduciendo todas las variables con significación < 0,1 del bivariado y se obtuvo una fórmula de predicción. La bondad del ajuste se expresó con la R2 de Nagelkerke y la prueba de Hosmer y Lemeshow (p > 0,05). La probabilidad se determinó con el área bajo la curva ROC. Asimismo, se realizó un análisis de supervivencia mediante Kaplan-Meier y regresión de Cox. Para el análisis de datos se empleó el programa SPSS 29.0 (SPSS fabricado por IBM Corp. Released 2023. IBM SPSS Statistics for Windows, Version 29.0. Armonk, NY: IBM Corp.).
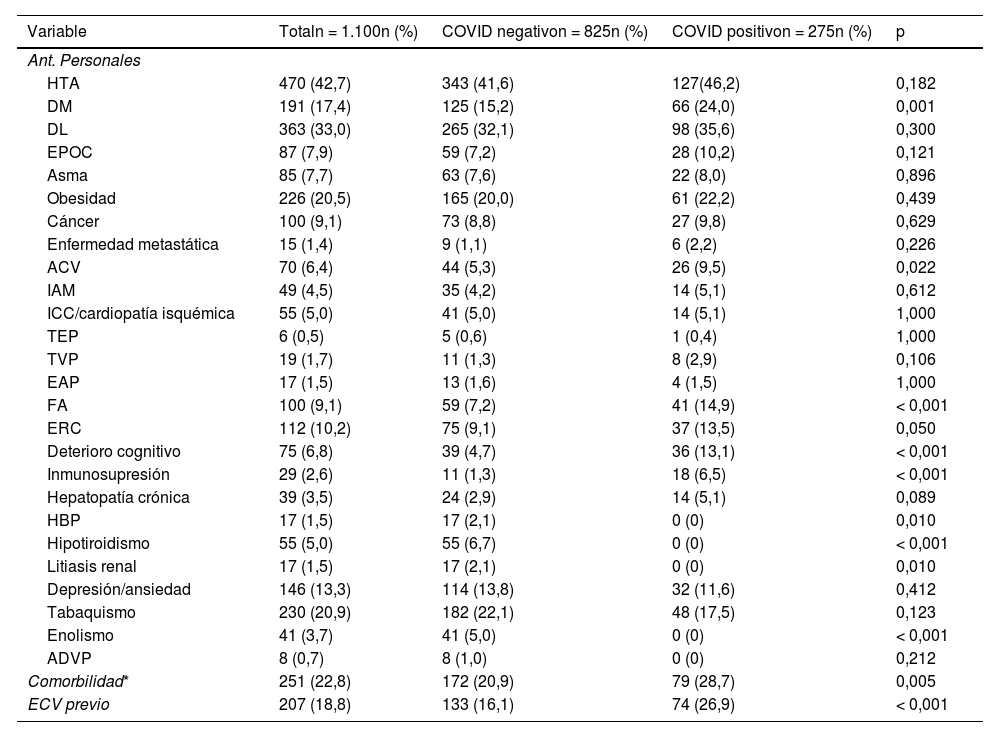
ResultadosSe recogen datos de 1.100 pacientes (275 COVID-19 positivo y 825 negativo) con una edad media de 64 ± 19 años y rango [19–101]. Del total, 55,6% eran mujeres. Entre los COVID-19 positivos destaca una mayor proporción de DM, inmunosupresión y deterioro cognitivo (tabla 1). De los COVID-19 positivos, 18,2% presentan comorbilidad alta vs. 10,7% en COVID-19 negativo (p = 0,005) y 26,9% tienen antecedente de ECV previo (vs. 16,1%; p < 0,001). De los pacientes COVID-19 positivos, 28,7% presentan comorbilidad frente a 20,9% en los negativos (p = 0,005); estas diferencias se mantienen entre mujeres (p = 0,011) y se asocian a menor edad (77,8 ± 11,8 vs. 82,0 ± 9,3 años; p < 0,001).
Características basales de la muestra según afectación COVID-19. Análisis bivariado
| Variable | Totaln = 1.100n (%) | COVID negativon = 825n (%) | COVID positivon = 275n (%) | p |
|---|---|---|---|---|
| Ant. Personales | ||||
| HTA | 470 (42,7) | 343 (41,6) | 127(46,2) | 0,182 |
| DM | 191 (17,4) | 125 (15,2) | 66 (24,0) | 0,001 |
| DL | 363 (33,0) | 265 (32,1) | 98 (35,6) | 0,300 |
| EPOC | 87 (7,9) | 59 (7,2) | 28 (10,2) | 0,121 |
| Asma | 85 (7,7) | 63 (7,6) | 22 (8,0) | 0,896 |
| Obesidad | 226 (20,5) | 165 (20,0) | 61 (22,2) | 0,439 |
| Cáncer | 100 (9,1) | 73 (8,8) | 27 (9,8) | 0,629 |
| Enfermedad metastática | 15 (1,4) | 9 (1,1) | 6 (2,2) | 0,226 |
| ACV | 70 (6,4) | 44 (5,3) | 26 (9,5) | 0,022 |
| IAM | 49 (4,5) | 35 (4,2) | 14 (5,1) | 0,612 |
| ICC/cardiopatía isquémica | 55 (5,0) | 41 (5,0) | 14 (5,1) | 1,000 |
| TEP | 6 (0,5) | 5 (0,6) | 1 (0,4) | 1,000 |
| TVP | 19 (1,7) | 11 (1,3) | 8 (2,9) | 0,106 |
| EAP | 17 (1,5) | 13 (1,6) | 4 (1,5) | 1,000 |
| FA | 100 (9,1) | 59 (7,2) | 41 (14,9) | < 0,001 |
| ERC | 112 (10,2) | 75 (9,1) | 37 (13,5) | 0,050 |
| Deterioro cognitivo | 75 (6,8) | 39 (4,7) | 36 (13,1) | < 0,001 |
| Inmunosupresión | 29 (2,6) | 11 (1,3) | 18 (6,5) | < 0,001 |
| Hepatopatía crónica | 39 (3,5) | 24 (2,9) | 14 (5,1) | 0,089 |
| HBP | 17 (1,5) | 17 (2,1) | 0 (0) | 0,010 |
| Hipotiroidismo | 55 (5,0) | 55 (6,7) | 0 (0) | < 0,001 |
| Litiasis renal | 17 (1,5) | 17 (2,1) | 0 (0) | 0,010 |
| Depresión/ansiedad | 146 (13,3) | 114 (13,8) | 32 (11,6) | 0,412 |
| Tabaquismo | 230 (20,9) | 182 (22,1) | 48 (17,5) | 0,123 |
| Enolismo | 41 (3,7) | 41 (5,0) | 0 (0) | < 0,001 |
| ADVP | 8 (0,7) | 8 (1,0) | 0 (0) | 0,212 |
| Comorbilidad* | 251 (22,8) | 172 (20,9) | 79 (28,7) | 0,005 |
| ECV previo | 207 (18,8) | 133 (16,1) | 74 (26,9) | < 0,001 |
ACV: accidente cerebrovascular; ADVP: adicto a drogas por vía parenteral; DL: dislipemias; DM: diabetes mellitus; EAP: enfermedad arterial periférica; ECV: evento cardiovascular previo; EPOC: enfermedad pulmonar obstructiva crónica; ERC: enfermedad renal crónica; FA: fibrilación auricular; HBP: hiperplasia benigna de próstata; HTA: hipertensión arterial; IAM: infarto agudo de miocardio; ICC: insuficiencia cardiaca crónica; TEP: tromboembolismo pulmonar; TVP: trombosis venosa profunda.
De los pacientes, 18,8% presentan ECV previo, siendo más frecuente entre varones, (22,3 vs, 16,0%; p = 0,005). Tener un ECV previo es más frecuente entre los COVID-19 positivo, tanto en hombres como en mujeres. La edad media de los pacientes con ECV previo es 80,3 ± 11,6 años, siendo más jóvenes los COVID-19 positivo (78,6 ± 12,4 años; p < 0,001).
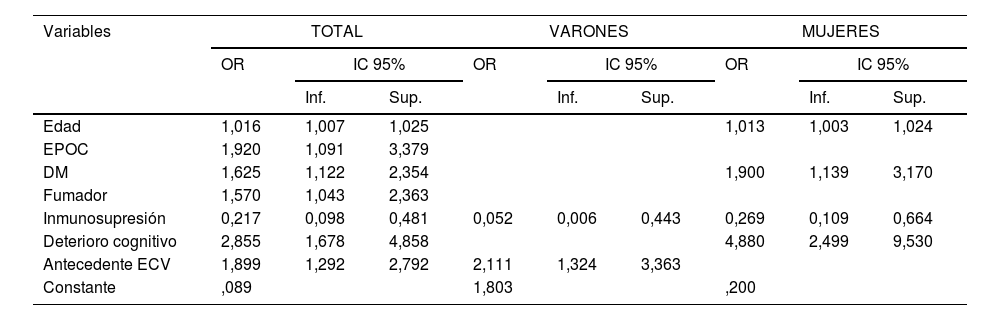
El análisis multivariante (tabla 2) indica un riesgo superior de presentar COVID-19 entre los pacientes fumadores, con EPOC, DM, deterioro cognitivo y con antecedente de ECV. La infección por COVID-19 aumenta con la edad (1,6% por cada año de edad). La inmunosupresión constituye un factor protector (OR 0,22; IC 95% 0,10-0,48). Este modelo predice 75,7% de los casos correctamente según la fórmula: logit (p)=-2,415+0,016*[Edad]+0,652*[EPOC]+0,486*[DM]+0,451*[Fumador] –1,526*[Inmunosupresión]+1,049 *[Deterioro cognitivo]+0,641 *[ECV]. De este modo, obtenemos el área bajo la curva ROC de 0,586 (IC 95% 0,546-0,626).
Antecedentes personales asociados al desarrollo de COVID-19. Análisis multivariante por sexo
| Variables | TOTAL | VARONES | MUJERES | ||||||
|---|---|---|---|---|---|---|---|---|---|
| OR | IC 95% | OR | IC 95% | OR | IC 95% | ||||
| Inf. | Sup. | Inf. | Sup. | Inf. | Sup. | ||||
| Edad | 1,016 | 1,007 | 1,025 | 1,013 | 1,003 | 1,024 | |||
| EPOC | 1,920 | 1,091 | 3,379 | ||||||
| DM | 1,625 | 1,122 | 2,354 | 1,900 | 1,139 | 3,170 | |||
| Fumador | 1,570 | 1,043 | 2,363 | ||||||
| Inmunosupresión | 0,217 | 0,098 | 0,481 | 0,052 | 0,006 | 0,443 | 0,269 | 0,109 | 0,664 |
| Deterioro cognitivo | 2,855 | 1,678 | 4,858 | 4,880 | 2,499 | 9,530 | |||
| Antecedente ECV | 1,899 | 1,292 | 2,792 | 2,111 | 1,324 | 3,363 | |||
| Constante | ,089 | 1,803 | ,200 | ||||||
DM: diabetes mellitus; ECV: evento cardiovascular; EPOC: enfermedad pulmonar obstructiva crónica; IC: intervalo de confianza; Inf: inferior; OR: odds ratio; Sup: Superior.
Estratificando por sexo, el análisis multivariante muestra que los varones con ECV previo duplican el riesgo de padecer COVID-19 (OR 2,11; IC 95% 1,32–3,36). En las mujeres aumenta con la edad (OR 1,01; IC 95% 1,00–1,02), la DM (OR 1,90; IC 95% 1,14–3,17) y el deterioro cognitivo (OR 4,88; IC 95% 2,50–9,53). La inmunosupresión actúa como factor protector en ambos sexos.
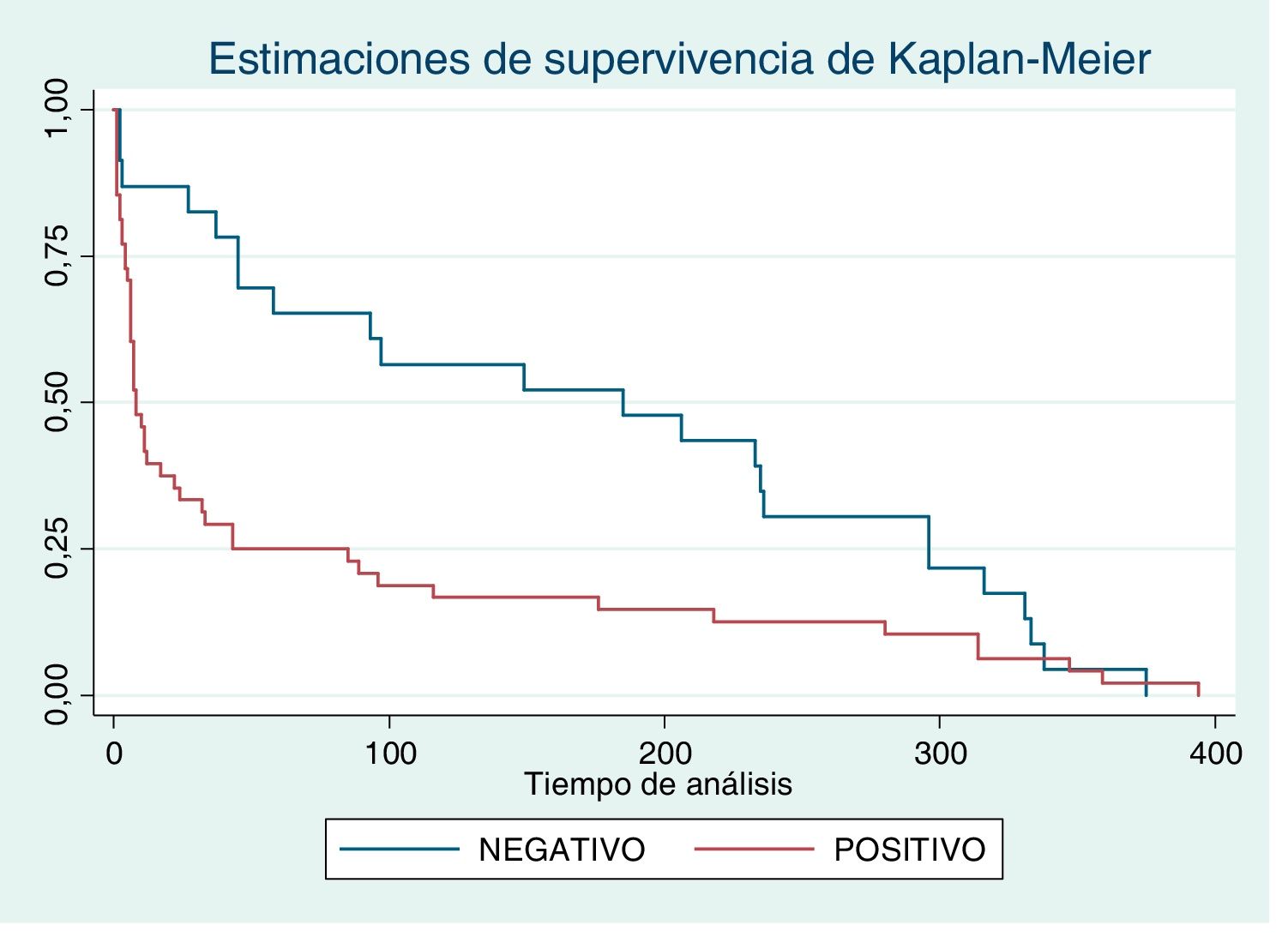
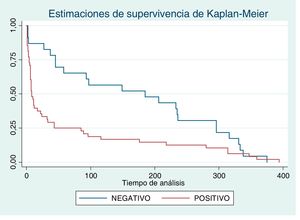
Fallecieron 71 personas (48 COVID-19 positivo) con edad media de 81,58±11,41 años y rango [41-101 años], sin diferencias significativas en cuanto a edad entre COVID-19 positivos y negativos. Asimismo, los individuos COVID-19 positivos fallecen siete veces más que los negativos (OR 7,4; IC 95% 4,4–12,4). La figura 1 muestra una menor supervivencia de los COVID-19 positivos con una mediana de fallecimiento a los siete días (IC 95% 3,2–10,8) del diagnóstico vs. 184 días [IC 95% 13,4–354,6] entre los negativos (p = 0,012).
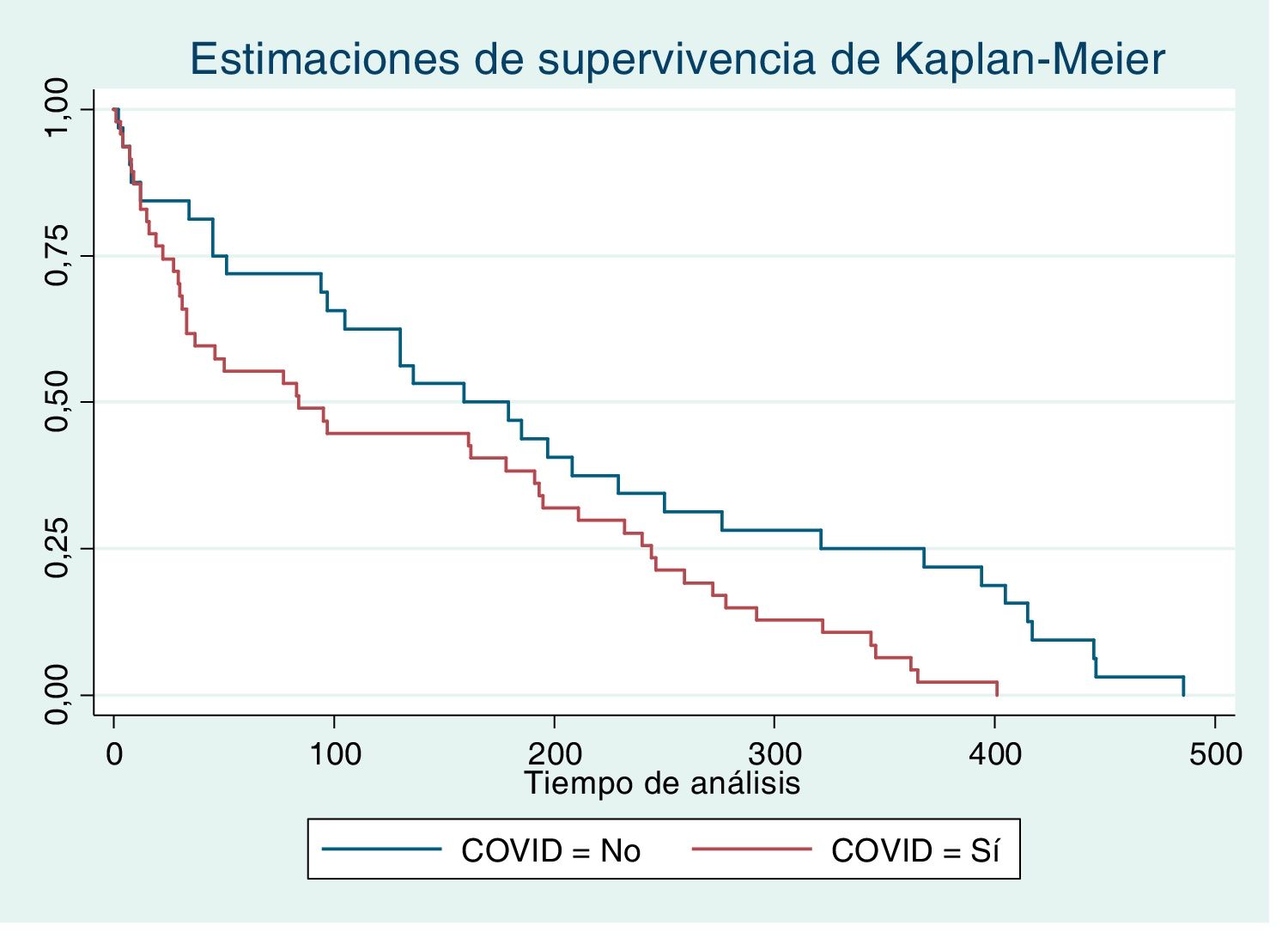
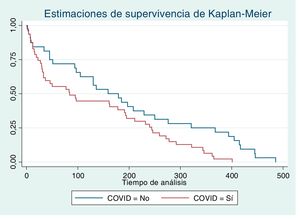
En el año siguiente, 79 personas presentaron al menos un ECV, siendo el riesgo cinco veces superior entre los que padecieron COVID-19 previamente (OR 5,1; IC 95% 3,2–8,2). El rango de edad osciló entre 36–101 años y la edad media fue 76,9±15,6 años, siendo inferior entre COVID-19 positivos (73,02±17,83 años vs. 82,53±9,41 años; p = 0,003). El tiempo hasta la aparición del primer ECV es inferior entre COVID-19 positivos (fig. 2), con una mediana de 83 días (IC 95% 32,0–191,5) tras el diagnóstico vs. 168 días (IC 95% 95,99-249,1) (p = 0,017).
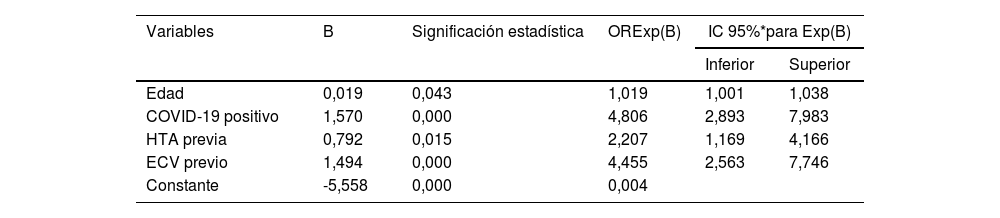
El análisis multivariante (tabla 3) muestra los factores predictores para el desarrollo de un ECV post-COVID-19, objetivando la relación con la edad (incremento de 19% en 10 años), la HTA y el ECV previo. Asimismo, tener COVID-19 multiplica el riesgo por cinco (OR 4,81; IC 95% 2,89–7,98). Este modelo predice 92,7% de los casos correctamente según la fórmula: logit (p)=-5,558+0,019*[Edad]+1,570*[COVID-19 positivo]+0,792*[HTA previo]+1,494*[ECV previo]. El área bajo la curva ROC es de 0,834 (IC 95%: 0,806–0,862).
Variables predictoras de ECV postCOVID-19. Análisis multivariante
| Variables | B | Significación estadística | ORExp(B) | IC 95%*para Exp(B) | |
|---|---|---|---|---|---|
| Inferior | Superior | ||||
| Edad | 0,019 | 0,043 | 1,019 | 1,001 | 1,038 |
| COVID-19 positivo | 1,570 | 0,000 | 4,806 | 2,893 | 7,983 |
| HTA previa | 0,792 | 0,015 | 2,207 | 1,169 | 4,166 |
| ECV previo | 1,494 | 0,000 | 4,455 | 2,563 | 7,746 |
| Constante | -5,558 | 0,000 | 0,004 | ||
B: coeficiente beta; ECV: evento cardiovascular; Exp(B): exponencial de beta; HTA: hipertensión arterial; OR: odds ratio.
IC 95%: intervalo de confianza al 95%. Prueba de Hosmer y Lemeshow X2 = 16,622 (p = 0,034; p > 0,05). R2 de Nagelkerke = 0,277.
Variables introducidas en el modelo: edad, sexo, COVID-19, HTA, DM, DL, EPOC, obesidad, cáncer, ECV previo, ERC, deterioro cognitivo, inmunosupresión, hepatopatía crónica, depresión/ansiedad, estado vacunal.
La presencia de enfermedades crónicas aumenta el riesgo de infección por COVID-19 independientemente de la edad, así lo sugieren los resultados obtenidos en el presente estudio destacando la presencia de deterioro cognitivo que triplica el riesgo y de ECV previa que lo duplica.
Un estudio retrospectivo en España apunta al deterioro cognitivo, con 29,1%, como una de las comorbilidades más frecuentes en pacientes fallecidos por COVID-199. Otro estudio observacional en España informó de una mayor proporción de casos infectados por COVID-19 en pacientes con enfermedad de Alzheimer, hasta 15,1%10. Algunos estudios de cohortes implican al Alzheimer como un factor de riesgo poblacional esencial para la mortalidad por COVID-1911. La expresión excesiva de la enzima convertidora de angiotensina 2 (ACE2) del receptor viral y de las moléculas proinflamatorias junto con diversas complicaciones de la enfermedad de Alzheimer, incluida la DM, alteraciones del estilo de vida e interacciones fármaco-fármaco, estarían en la base patogénica de esta mayor morbimortalidad11.
Existe evidencia que sugiere que las ECV y ciertos factores de riesgo cardiovascular, como HTA, DM, tabaquismo, entre otros, se asocian con una mayor probabilidad de COVID-19 grave y/o mortalidad12. En esta línea, un estudio realizado en Bangladesh muestra mayor riesgo de muerte entre pacientes con COVID-19, ECV y DM (OR 6,98; IC 95% 4,21–7,34), seguido de COVID-19 y ECV (OR 4,65; IC 95%, 2,87– 6,42) y de COVID-19 y DM (OR 4,17; IC 95% 2,34–5,19), respectivamente6. Dado que el receptor de la ACE2 es el sitio principal de unión del SARS-CoV-2 en las células humanas, se propone que la presencia de estos receptores en el páncreas y el corazón aumenta el riesgo de infección y gravedad por SARS-CoV-26.
Un hallazgo relevante de este estudio es la diferente influencia de los antecedentes patológicos según el sexo. Así, en los hombres la presencia de ECV duplica el riesgo de presentar COVID-19 y en las mujeres la DM (OR 2,1 y OR 1,9 respectivamente). Diferentes estudios han detectado que las mujeres tienen una inmunidad innata y adaptativa más fuerte contra las infecciones virales y como resultado tienen menos frecuencia de comorbilidades como DM y ECV6. En nuestro caso, la prevalencia de ECV encontrada es superior entre los hombres (22,3 vs. 16,0%), pero el predominio de DM es similar en ambos sexos (alrededor de 17,4%). De cualquier forma, tanto las ECV como la DM son estados de inflamación crónica y protrombótica con múltiples anomalías metabólicas, vasculares, inmunitarias y hematológicas que pueden afectar negativamente a la respuesta a la infección y, sin embargo, la distinta forma de comportarse los antecedentes patológicos según el sexo, implica la necesidad de adoptar diferentes estrategias de prevención en la práctica clínica diaria.
En una serie de casos de 5.700 pacientes hospitalizados con COVID-19 en Nueva York13, existe una comorbilidad de 88% según Índice de Charlson con una mayor proporción de hipertensos, diabéticos y obesos, datos muy superiores a los encontrados en nuestro estudio (28,7% de comorbilidad). La HTA (56,6%) y la DM (33,8%) son las comorbilidades más prevalentes entre las personas con COVID-19, que requieren hospitalización14. En nuestra muestra, casi la mitad de los infectados por COVID-19 (46,2%) son hipertensos. Esta fuerte asociación posiblemente es debida al estado proinflamatorio de la misma junto a la hipercitocinemia que ocurre en COVID-1914. Por otro lado, parece haber una interacción bidireccional entre DM y COVID-19: así, los diabéticos corren un mayor riesgo de sufrir COVID-19 severo y complicaciones posteriores en comparación con las personas sin DM. Además, los datos clínicos hasta el momento sugieren que el SARS-CoV-2 puede provocar una desregulación metabólica y una alteración de la homeostasis de la glucosa15.
En la población estudiada, la inmunosupresión supone un factor protector para la aparición de COVID-19, reduciendo el riesgo a la quinta parte (OR 0,22), protección que permanece tanto en hombres como en mujeres. Si bien los pacientes con cáncer y tratamiento oncológico reciente tienen peor pronóstico al infectarse por SARS-CoV-2, los inmunodeprimidos en situación estable no parecen tener peor evolución16. La tormenta de citoquinas se relaciona con la gravedad y el pronóstico de la enfermedad, por ello los pacientes en tratamiento con inmunomoduladores (tocilizumab, anakinra o siltuximab) pueden presentar protección frente a dichas consecuencias y por ello han sido utilizados en el tratamiento de la fase proinflamatoria de la infección17. Es importante destacar que el autocuidado de los pacientes con patologías graves que se dio a lo largo de las diferentes oleadas podría ser una causa añadida que justifique un menor grado de infección por COVID-19 tras ajustarlo por las diferentes variables.
Los resultados de nuestro estudio reflejan un aumento del riesgo de COVID-19 con la edad solo en mujeres: 1,3% por cada año tras ajustarlo por patologías crónicas. Diferentes publicaciones muestran que el fuerte impacto de la edad en el COVID-19 en adultos puede ser debido a un efecto combinado de múltiples factores asociados al envejecimiento18 como el desarrollo progresivo de la hiporrespuesta inflamatoria y la desregulación de la inmunidad19,20. Se cree que este proceso, llamado inmunosenescencia, es una importante fuerza impulsora de la patogénesis de COVID-1921. Hay que tener en cuenta, sin embargo, que dada la sobrecarga asistencial, los servicios sanitarios priorizaron la atención de pacientes más jóvenes, por lo que los datos en relación a la influencia de la edad en la incidencia de la COVID-19 deben ser analizados con cautela22.
Análisis posterior a la infección por COVID-19El análisis multivariante de los factores predictores de ECV en el año posterior muestra como factores más influyentes el haber padecido COVID-19 y el antecedente de ECV previo, que multiplican por 4,8 y 4,5 el riesgo, respectivamente. Según diversos estudios, la ECV preexistente parece relacionarse con peores resultados y mayor riesgo de muerte en COVID-19 positivos, mientras que el propio COVID-19 también puede inducir lesión miocárdica, arritmia, síndrome coronario agudo y tromboembolismo venoso23. Asimismo, la lesión miocárdica es una complicación prevalente en pacientes hospitalizados, con o sin ECV previa, y presenta una asociación significativa con mortalidad intrahospitalaria y peor pronóstico evolutivo14. La mayor morbimortalidad sufrida por los pacientes con COVID-19 queda también reflejada en los datos de supervivencia, siendo esta mucho menor entre los pacientes infectados (mediana de siete vs. 184 días). De la misma forma, la aparición del primer ECV en COVID-19 positivos se presenta con una mediana de 83 vs. 168 días en COVID-19 negativos.
Muchos de los factores de riesgo cardiovascular asociados con COVID-19 son modificables24. En esta línea nuestros resultados muestran que el antecedente de HTA duplica el riesgo de un nuevo ECV, confirmando una vez más la importancia de mantener un buen control de la presión arterial a lo largo de la vida.
De forma sistemática los estudios refieren un aumento exponencial de la tasa de mortalidad por COVID-19 con la edad, duplicando el riesgo de muerte aproximadamente cada seis a siete años, y superando 1% entre los 65 y 75 años durante la primera ola de pandemia 25. Si bien nuestro estudio no encuentra diferencias significativas en relación a la edad de los fallecidos por COVID-19, la enfermedad grave (pacientes ingresados en UCI o fallecidos durante el ingreso) ascendió a 18,9%26, resultado que podría justificarse en parte por el envejecimiento y por la multimorbilidad de la población estudiada. Asimismo, hubiera sido esperable un mayor tiempo de supervivencia entre los COVID-19 negativos, pero el colapso asistencial que tuvo lugar en la primera ola de pandemia puede haber influido en la supervivencia del global de los pacientes. Sin embargo, la edad sí parece relacionarse en nuestro estudio con la aparición de un primer ECV, aumentando 1,9% el riesgo por cada año de edad y estableciéndose una edad media nueve años inferior para la aparición de un nuevo ECV en los individuos infectados. Como sustrato fisiopatológico a estos hallazgos se encuentra la correlación entre la COVID-19 grave y la edad avanzada con biomarcadores de inflamación sistémica, como la proporción de neutrófilos/leucocitos (NLR), la respuesta de IFN tipo I más débil, la activación del inflamasoma NLRP3, y/o la secreción de IL-6, IL-12 e IL-1β18.
La COVID-19 nos ha obligado a una reflexión sobre el funcionamiento de los sistemas sanitarios. Hemos visto cómo las implicaciones cardiovasculares mencionadas se traducen en un peor pronóstico14. Por ello, debemos fomentar actividades preventivas y estrategias terapéuticas óptimas a corto y medio plazo. Dado que la ECV sigue siendo la primera causa de mortalidad es necesario continuar apostando por disminuir el riesgo cardiovascular, muy especialmente a través del adecuado control de la HTA y la DM.
Entre las limitaciones del estudio destaca un posible sesgo de selección al considerar como paciente COVID-19 negativo a aquel con enfermedad no reflejada en la Historia Clínica y paciente COVID-19 positivo aquel con PCR falsamente positiva (error diagnóstico). El apareamiento de la muestra en proporción 3:1 (COVID-19 negativo: COVID-19 positivo) pretende minimizar este sesgo. Por otro lado, la posible falta de datos registrados en el sistema (sesgo de información) se trató de limitar a través de la búsqueda de información simultáneamente en varias fuentes. La validez externa puede verse afectada al incluir datos solamente de un área sanitaria extensa; sin embargo, se estima una buena validez interna dada la meticulosa selección de pacientes.
ConclusionesEl ECV previo en los varones y la DM, junto al deterioro cognitivo en las mujeres, aumentan el riesgo de presentar COVID-19. La edad, la HTA, el ECV previo y el antecedente de COVID-19 predicen la aparición de un ECV.
Pese a que nuestro estudio se centra en las primeras fases de la pandemia, antes de la implementación de la vacunación generalizada, pensamos que los hallazgos obtenidos pueden dar pie a nuevas investigaciones para abordar la situación actual de la COVID-19 y a intensificar la aplicación de protocolos relacionados con la prevención del riesgo cardiovascular. Una comprensión adecuada de la interacción entre COVID-19 y enfermedad cardiovascular (CV) puede ayudar a las decisiones a nivel de salud pública y en la práctica clínica.
Consideraciones éticasEl estudio respeta los principios de la Declaración de Helsinki y la normativa legal sobre la confidencialidad de los datos mediante pseudoanonimización de pacientes. El protocolo del estudio ha sido aprobado por el Comité Ético de Investigación del Área Integrada de Talavera de la Reina (Código CEIm: 50/2020) previo a su puesta en marcha.
FinanciaciónLos autores declaran no tener financiación con relación al presente artículo.
Conflicto de interesesLos autores declaran no tener conflictos de interés con relación al presente artículo.