La exploración neurológica es, junto con la anamnesis, la base del diagnóstico de la patología del sistema nervioso. El médico de atención primaria, con un acceso limitado a pruebas de alta resolución, debe de conocer los aspectos más importantes de dicha exploración, siendo importante que ésta se realice de manera sistemática.
Para una mejor compresión se ha dividido los diferentes apartados de la exploración neurológica en dos bloques: un primer bloque en el que se abordan la exploración de los pares craneales, la sensibilidad, signos meníngeos, cerebelo y coordinación, y un segundo bloque en que se analizan la función motora, las funciones corticales superiores y los movimientos anómalos.
The neurological examination is, along with the anamnesis, the diagnostic basis of diseases of the nervous system. The Primary Care physician, with limited access to high resolution tests, must know the most important aspects of this examination. It is important that this examination is performed systematically.
For a better understanding, the different sections of the neurological examination has been divided into two parts: the first one looks at the examination of the cranial pairs, sensitivity, meningeal signs, cerebellum and coordination, and the second will analyse motor function, higher cortical functions, and abnormal movements.
No se realiza su examen de rutina. La alteración del olfato se debe principalmente a causas locales (tabaquismo, rinitis) y en menor medida a causas de tipo nervioso, destacando la afectación de los nervios olfatorios por traumatismos craneales con fractura de la lámina cribosa del etmoides.
La exploración de este nervio se realiza ofreciendo al paciente sustancias conocidas y no irritantes (estimulan el V par craneal): chocolate, café, jabón. Se alternan las fosas nasales ocluyendo la contralateral. El paciente debe identificar el olor en cada lado.
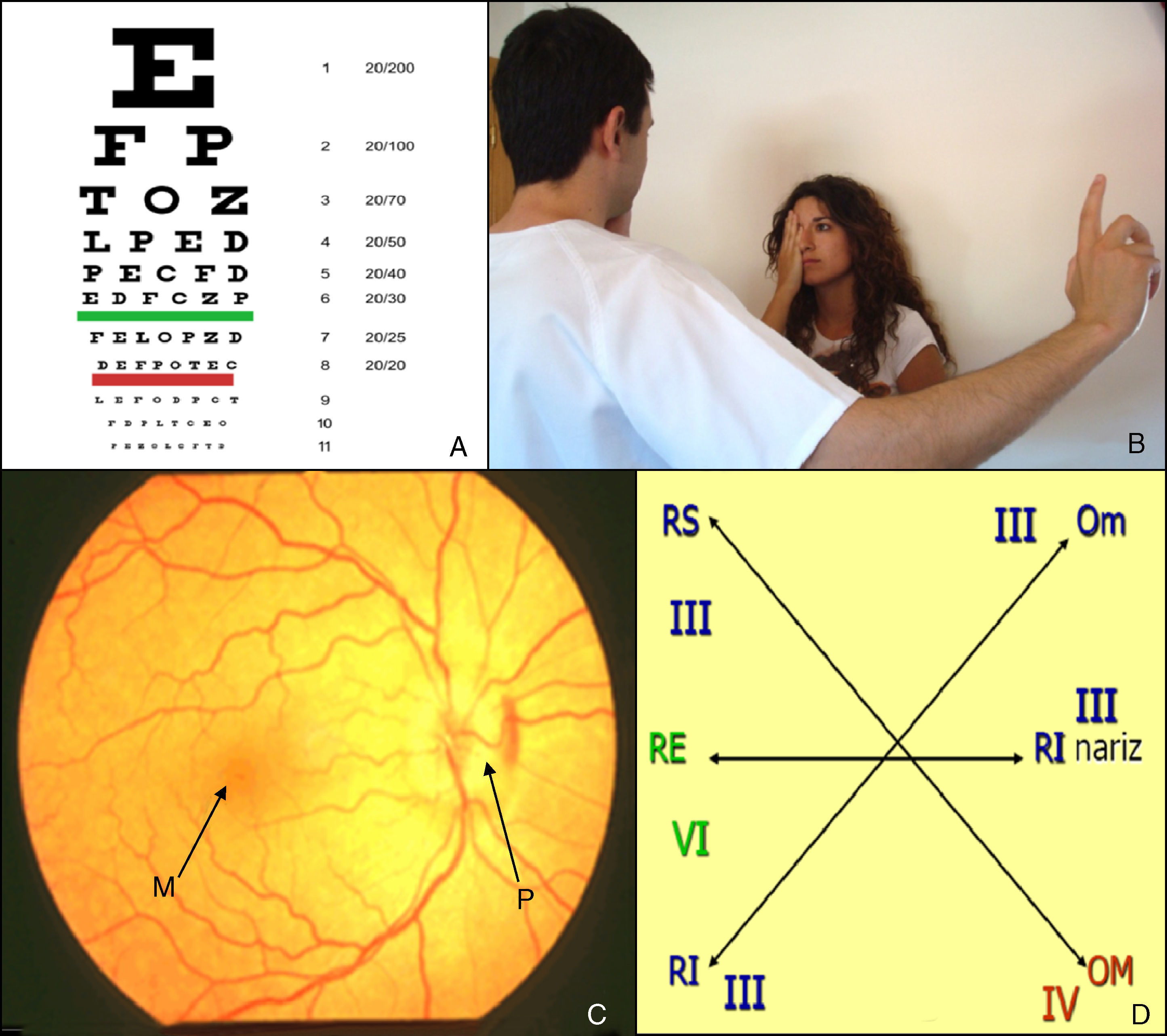
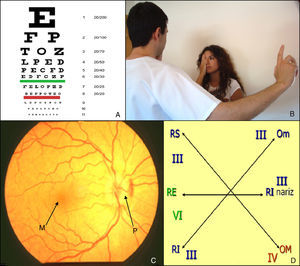
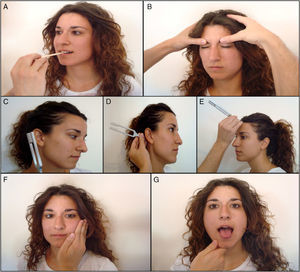
Oftálmico/óptico (II) (fig. 1)Se explora mediante los exámenes de agudeza visual, campimetría y fondo de ojo.
La agudeza visual se valora con las pruebas específicas para visión de lejos (tabla de Snellen) y visión cercana (cartilla de Jaeger). La tabla de Snellen consiste en una serie de letras de tamaño decreciente colocadas a una distancia de 6 metros: el paciente debe leer cada línea desde la primera hasta que no sea capaz de distinguir más detalles. La cartilla de Jaeger muestra una serie de texto en tamaño decreciente a una distancia de 30cm. El clínico puede obtener una valoración global de la agudeza visual solicitando que el paciente cuente los dedos de la mano a una distancia de un metro y que lea el periódico a una distancia habitual.
La exploración del campo visual normalmente se omite, pero debe efectuarse en pacientes con patología cerebrovascular. La campimetría por confrontación es la prueba más sencilla por la cual se compara el campo visual del paciente con el propio que se utiliza como patrón normal. El explorador coloca su cara frente a la del paciente y mueve un lápiz desde el exterior hacia el interior. Deben explorarse separadamente los cuatro cuadrantes de ambos ojos. Según su extensión, los defectos del campo visual se clasifican como escotomas, cuadrantanopsias o hemianopsias.
El examen del fondo ojo debe realizarse con un oftalmoscopio, en principio sin dilatar farmacológicamente las pupilas del paciente. Inicialmente, se valora la papila que es el aspecto más rentable en atención primaria buscando signos de edema o atrofia. Después se solicita al paciente que mire la luz del oftalmoscopio y se examina la mácula en busca de cambios degenerativos, pigmentación, alteraciones de la vascularización y hemorragias.
Nervios motor ocular común (III), patético (IV) y motor ocular externo (VI): oculomotores (fig. 1)Se exploran conjuntamente ya que todos inervan la musculatura que mueve el ojo.
Exploración de pares craneales: óptico (II) y oculomotores (III, IV, VI): A) Tabla de Snellen. B) Campimetría por confrontación. C) Fondo de ojo. D) Exploración de la motilidad ocular extrínseca.
M: mácula, Om: oblicuo menor, OM: oblicuo mayor; P: papila; RE: recto externo; RI: rector inferior; RS: recto superior.
Determina la existencia de ptosis palpebral; el elevador del párpado superior está inervado por el motor ocular común.
Examen de la fijación y la mirada sostenidaEl médico fija la cabeza con la mano y pide al paciente que siga con la vista un dedo o lápiz colocado a una distancia entre 30 y 60cm. Este objeto se mueve en las direcciones cardinales dentro del campo visual (lateral: recto externo; medial: recto interno, arriba y lateral: recto superior; abajo y lateral: recto inferior; arriba y medial: oblicuo menor; y abajo y medial: oblicuo mayor). El signo externo que indica las parálisis de los oculomotores es el estrabismo, que el paciente percibirá como sensación de diplopía o confusión al proyectarse dos imágenes sobre puntos diferentes de la retina.
Destaca por su interés la parálisis del III par craneal. Existen dos tipos:
- 1.
Parálisis completa: signos por afectación de las fibras motoras propias del nervio (ptosis palpebral y ojo desviado hacia fuera por acción del recto externo que depende del VI par), más midriasis pupilar por afectación de las fibras parasimpáticas que caminan junto al nervio. Este tipo de parálisis es propia de enfermedades compresivas como aneurismas o tumores.
- 2.
Parálisis incompleta: ptosis palpebral, ojo desviado pero sin midriasis. Este tipo de parálisis es propia de enfermedades que afectan a la microvasculatura del nervio (diabetes, hipertensión). Suele ser reversible.
Se explora valorando el tamaño y simetría pupilar, así como los reflejos fotomotor, consensual y de acomodación de la pupila. La inervación de la pupila corresponde al sistema nervioso vegetativo, aunque se suele explorar conjuntamente cuando se examinan los pares craneales oculomotores.
Tamaño y simetría pupilarSe ha de valorar el grado de igualdad o desigualdad en tamaño de ambas pupilas. La diferencia en tamaño se conoce como anisocoria, que puede ser debida a dilatación de una pupila (midriasis) o contracción de la misma (miosis) con afectación unilateral o bilateral según la causa (tabla 1).
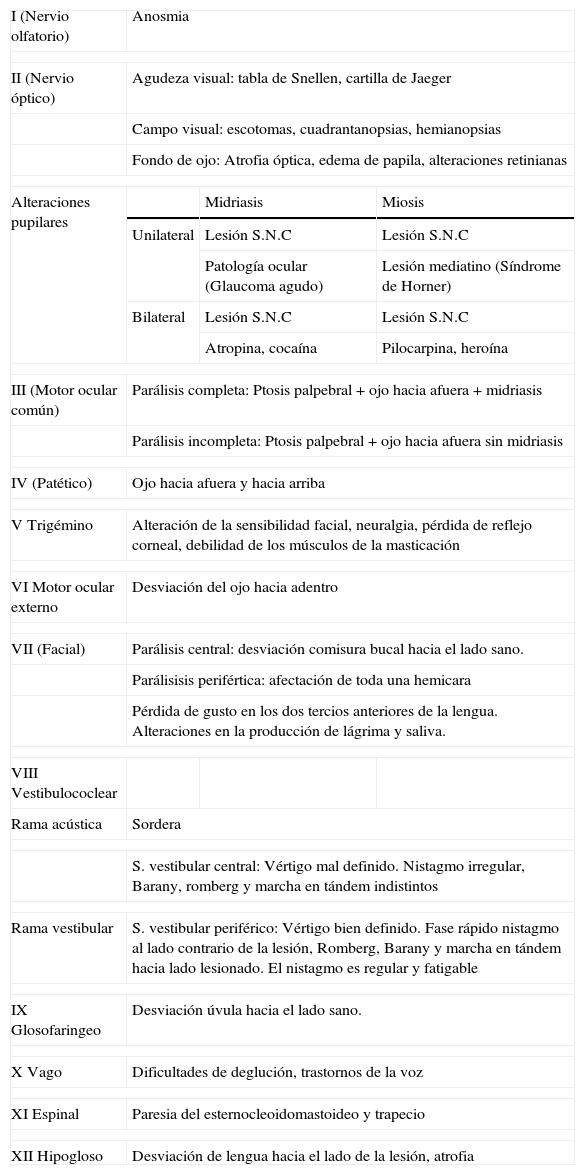
Hallazgos en las alteraciones de los pares craneales
| I (Nervio olfatorio) | Anosmia | ||
| II (Nervio óptico) | Agudeza visual: tabla de Snellen, cartilla de Jaeger | ||
| Campo visual: escotomas, cuadrantanopsias, hemianopsias | |||
| Fondo de ojo: Atrofia óptica, edema de papila, alteraciones retinianas | |||
| Alteraciones pupilares | Midriasis | Miosis | |
| Unilateral | Lesión S.N.C | Lesión S.N.C | |
| Patología ocular (Glaucoma agudo) | Lesión mediatino (Síndrome de Horner) | ||
| Bilateral | Lesión S.N.C | Lesión S.N.C | |
| Atropina, cocaína | Pilocarpina, heroína | ||
| III (Motor ocular común) | Parálisis completa: Ptosis palpebral+ojo hacia afuera+midriasis | ||
| Parálisis incompleta: Ptosis palpebral+ojo hacia afuera sin midriasis | |||
| IV (Patético) | Ojo hacia afuera y hacia arriba | ||
| V Trigémino | Alteración de la sensibilidad facial, neuralgia, pérdida de reflejo corneal, debilidad de los músculos de la masticación | ||
| VI Motor ocular externo | Desviación del ojo hacia adentro | ||
| VII (Facial) | Parálisis central: desviación comisura bucal hacia el lado sano. | ||
| Parálisisis perifértica: afectación de toda una hemicara | |||
| Pérdida de gusto en los dos tercios anteriores de la lengua. Alteraciones en la producción de lágrima y saliva. | |||
| VIII Vestibulococlear | |||
| Rama acústica | Sordera | ||
| S. vestibular central: Vértigo mal definido. Nistagmo irregular, Barany, romberg y marcha en tándem indistintos | |||
| Rama vestibular | S. vestibular periférico: Vértigo bien definido. Fase rápido nistagmo al lado contrario de la lesión, Romberg, Barany y marcha en tándem hacia lado lesionado. El nistagmo es regular y fatigable | ||
| IX Glosofaringeo | Desviación úvula hacia el lado sano. | ||
| X Vago | Dificultades de deglución, trastornos de la voz | ||
| XI Espinal | Paresia del esternocleoidomastoideo y trapecio | ||
| XII Hipogloso | Desviación de lengua hacia el lado de la lesión, atrofia | ||
Al iluminar cada uno de los ojos con una fuente de luz (lámpara o linterna) se comprueba la contracción pupilar del ojo iluminado (reflejo fotomotor) y del contralateral (reflejo consensual).
Reflejo de acomodaciónDespués de mirar un objeto lejano, se fija la vista sobre uno próximo, se asiste a un cambio de midriasis por miosis.
Nervio trigémino (V)Se trata de un nervio mixto, que recoge la sensibilidad de las mucosas nasal y bucal. Asimismo, se trata del nervio motor de la musculatura de la masticación (pterigoideos, temporales y maseteros). Su exploración se divide en tres partes:
- 1.
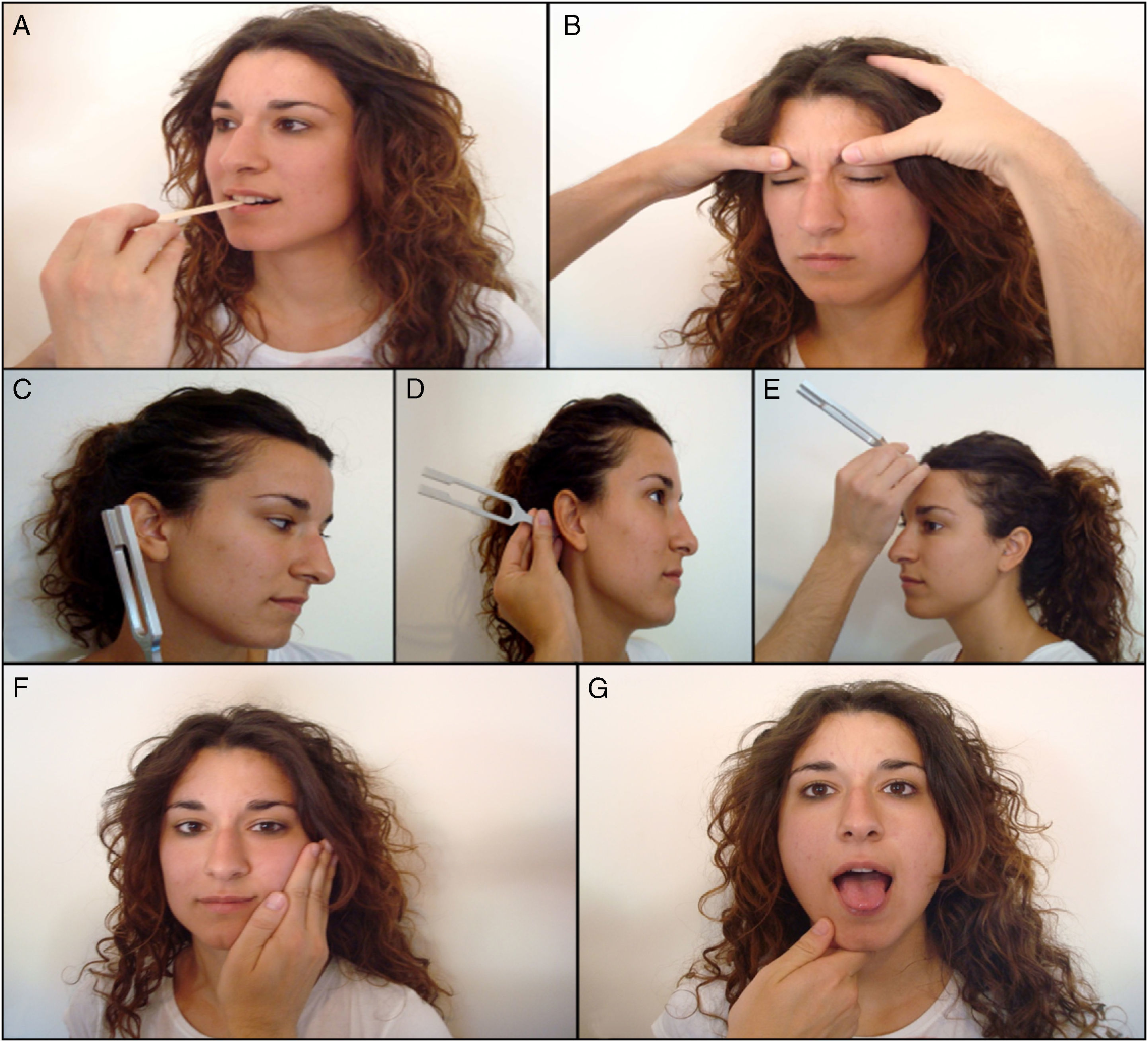
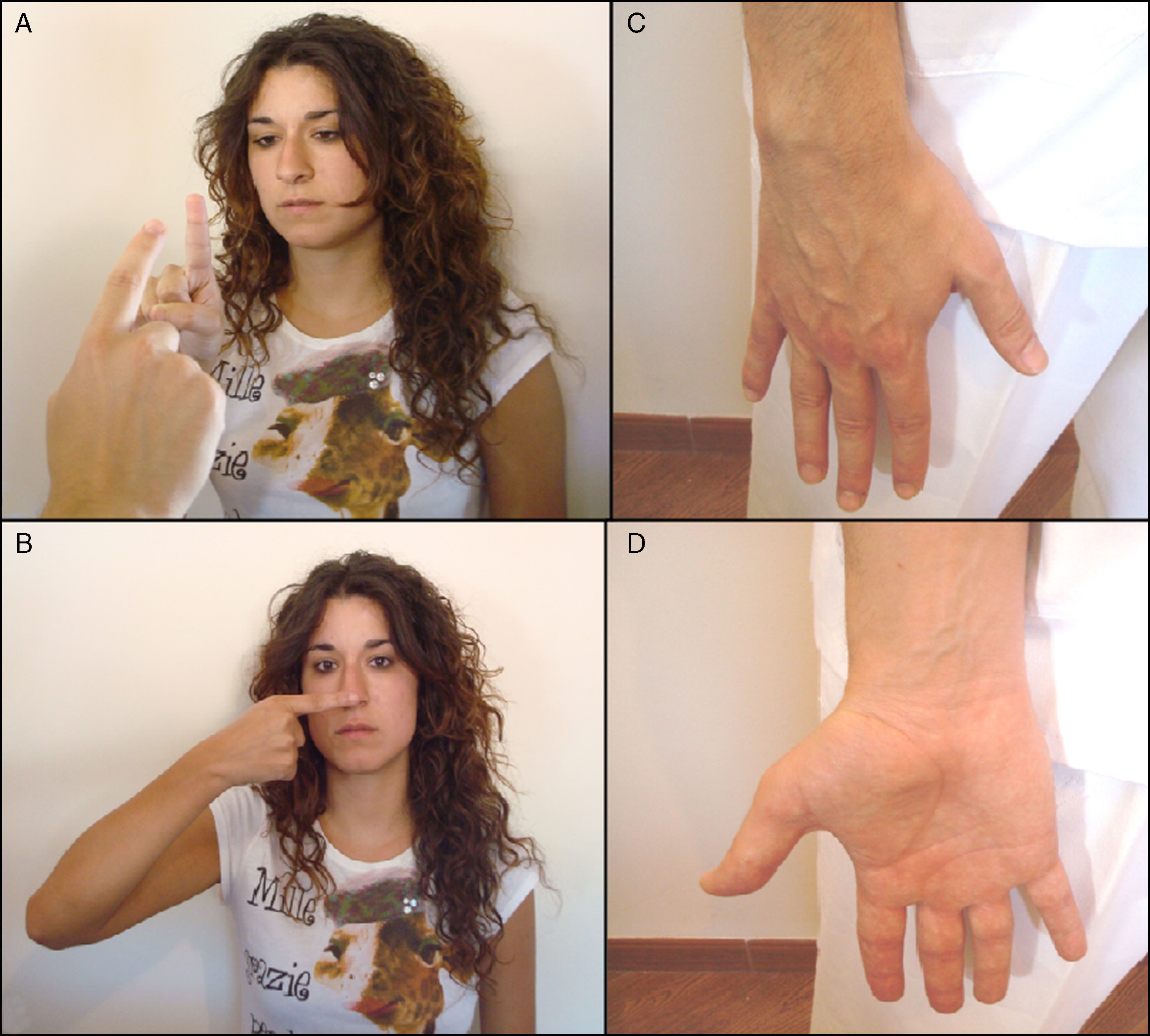
Función motora. Corresponde al nervio mandibular, que también presenta fibras sensitivas (3.a rama del trigémino). Se explora pidiendo al paciente que apriete un objeto entre los dientes (maseteros) o abra la boca contra resistencia (pterigoideos) (fig. 2). Con la inspección se valoran signos de atrofia de los músculos temporales y maseteros.
- 2.
Función sensitiva. Es la más importante. Se explora valorando la sensibilidad facial táctil y dolorosa de sus tres ramas faciales: oftálmica (1.a) maxilar (2.a) y mandibular (3.a), de abajo arriba y comparativamente de ambos lados. Podrán utilizarse un algodón y un alfiler. Se sugiere explorar cada lado de la cara en tres puntos situados aproximadamente en una misma línea vertical pero a diferentes alturas: por encima de la ceja (la frente), el labio superior, y el mentón.
La patología principal por afectación del V par se manifiesta por alteraciones en su función sensitiva. Hay que delimitar la región afectada, teniendo en cuenta que la anestesia del ángulo de la mandíbula corresponde al plexo cervical y no al trigémino. Un déficit con una topografía concéntrica semejante a «bulbos de cebolla» es propio de afectación periférica del nervio y no de patología central. La neuralgia del trigémino se caracteriza por paroxismos recidivantes de dolor en el territorio sensitivo del V par; la zona más frecuentemente afectada corresponde a la segunda y tercera ramas, solas o en combinación, siendo la oftálmica la de menor frecuencia.
- 3.
Función refleja. Se explora con el reflejo corneal: al tocar suavemente la cornea del paciente con un bastoncillo de algodón se produce el cierre palpebral de ambos ojos. Advertir previamente al paciente que desvíe la mirada hacia un lado lo más posible.
Por tratarse de un nervio mixto su exploración se divide en tres partes:
- –
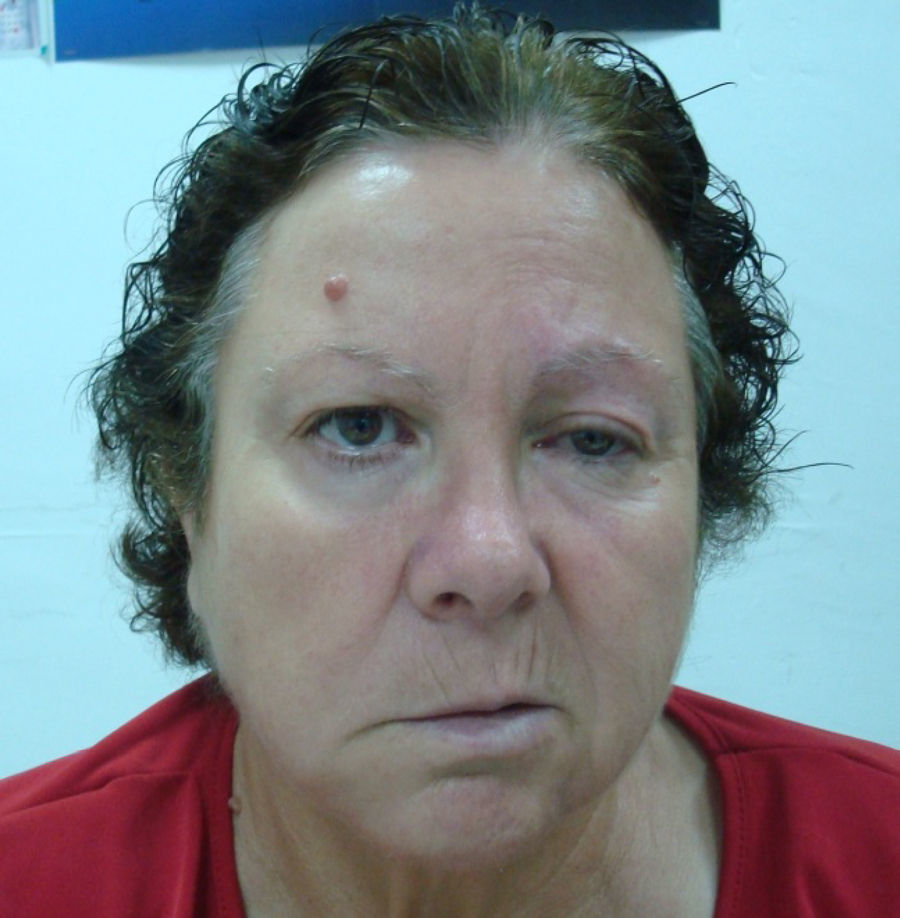
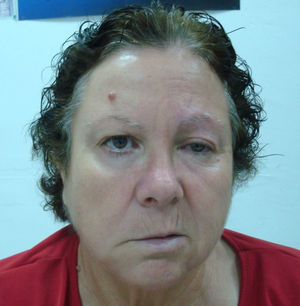
Función motora. Se valora en primer lugar con la inspección buscando asimetrías en la expresión facial. Posteriormente se examinan los siguientes movimientos: fruncir el entrecejo, cerrar los ojos, enseñar los dientes e hinchar las mejillas. Es útil es la prueba de fuerza del orbicular de los ojos: se ruega al paciente que cierre los ojos con fuerza y luego el explorador intenta elevar el párpado superior para determinar el grado de resistencia que ofrece. Tiene interés el diagnóstico diferencial entre una parálisis facial periférica y central: debido a la inervación cruzada de la porción superior de la cara, en las lesiones centrales el paciente conserva el facial superior (frente y ojos) y no el inferior (labios y mejilla). En las lesiones periféricas se afectan por igual las porciones superior e inferior (fig. 3).
- –
Funciones sensitiva y vegetativa. Consiste en determinar el gusto de los dos tercios anteriores de la lengua usando soluciones acuosas débiles de azúcar o sal. La función vegetativa se explora comprobando la producción de lágrimas y de saliva.
Tiene dos porciones, acústica y vestibular y deben de explorarse por separado.
- –
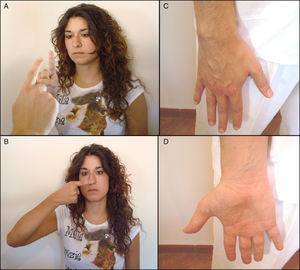
Componente acústico. Se valora inicialmente notando si el paciente es capaz de percibir el sonido al frotar los dedos frente al meato auditivo externo. Si esta exploración es anormal (hipoacusia) debe valorarse la conducción aérea (CA) y ósea (CO) del sonido usando un diapasón, mediante las pruebas de Rinne y de Weber (fig. 2).
En la prueba de Rinne, el objetivo es comparar la vía aérea con la vía ósea. Se coloca el mango del diapasón en la apófisis mastoides del sujeto examinado, pidiéndole que nos diga cuándo deja de percibirlo; a continuación acercamos las varillas del diapasón al pabellón auditivo pidiéndole que nos diga si percibe aún por vía aérea. La vibración del diapasón colocado frente al pabellón auricular (CA) debe de ser más fuerte y duradera que la percibida al colocarlo sobre la apófisis mastoides (CO). Hablamos entonces de Rinne normal o positivo, y existe una audición normal o una hipoacusia de percepción. En las hipoacusias o sorderas por afectación del aparato de conducción (oído medio), hay disminución o desaparición de la CA, mientras que la CO se conserva, el Rinne es negativo, y existe una hipoacusia de transmisión.
En la prueba de Weber se coloca el mango del diapasón en el centro de la frente del paciente y se comprueba la resonancia de la vibración en ambos oídos. En condiciones normales (o idéntica patología en ambos oídos) la resonancia debe de ser la misma en ambos oídos. Cuando el sonido se escucha más en un lado que en otro hablamos de lateralización del Weber, que puede deberse a una lesión del aparato de conducción de ese oído (hipoacusia o sordera de transmisión) o a nivel del nervio coclear del lado contrario (hipoacusia de percepción).
- –
Componente vestibular. El aparato vestibular (vía vestibular y laberinto) constituye junto con el cerebelo una unidad funcional que interviene en la coordinación motora, del equilibrio y de la marcha, por lo que su exploración suele realizarse de manera conjunta. Su déficit funcional se conoce como síndrome vestibular, cuyo síntoma principal es el vértigo que consiste en una sensación de giro percibida por el paciente.
La exploración clínica del síndrome vestibular debe comenzar por la inspección de los ojos, por ser ésta la forma de descubrir el nistagmo. El nistagmo se define como movimientos oculares, rítmicos e involuntarios en dirección horizontal, vertical o rotatoria. Consta de dos fases, una rápida y otra lenta. La fase lenta es la más importante ya que localiza la lesión, pero es la fase rápida la que lo califica al ser ésta más fácil de apreciar (nistagmo a la derecha o a la izquierda). Completan la exploración de la función vestibular la observación de la marcha en tándem, la prueba de Barany y la de Romberg.
La marcha en tándem consiste en hacer avanzar al paciente mediante contactos del talón de un pie con la punta del otro, y con los ojos cerrados.
La prueba de Barany consiste en colocar al paciente con los ojos cerrados y ambos brazos extendidos en ángulo recto frente a las manos del explorador y valorar las desviaciones de lo brazos.
La prueba de Romberg se explicará a propósito del estudio de la estación.
Las características del vértigo así como la exploración clínica podrán orientarnos hacia un síndrome de origen periférico o central.
En la tabla 1 se resumen las principales manifestación clínicas por afectación de cada par craneal.
Nervios glosofaríngeo (IX) y vago (X)Se examinan juntos porque inervan estructuras relacionadas funcionalmente. Con la boca abierta explorar la faringe y comprobar si los pilares se contraen simultáneamente al tocar la faringe con el depresor y si esta maniobra produce náuseas (reflejo nauseoso). A continuación, se solicita al paciente que diga «a» y se observa si la elevación de la úvula es simétrica; en caso de lesión, se desvía hacia el lado sano. También deben valorarse la fonación, la existencia de disartria, tos o salivación. Pueden existir trastornos en el gusto del tercio posterior de la lengua.
Nervio espinal o accesorio (XI)Se explora con dos maniobras: ordenando al paciente girar la cabeza contra la mano del observador mientras éste con la otra mano palpa el músculo esternocleidomastoideo, o pidiendo al paciente que eleve o encoja los hombros contra resistencia.
Nervio hipogloso (XII)Se explora solicitando al paciente que protruya la lengua y que la movilice en todas las direcciones. Deben de valorarse atrofias, fasciculaciones y pérdidas de fuerza, que originan una desviación de la lengua hacia el lado de la lesión.
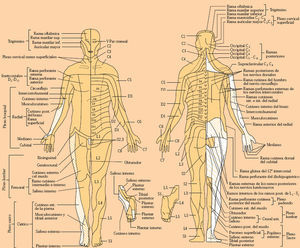
SensibilidadEn primer lugar debemos de pedir al paciente que cierre los ojos. Se compara la sensibilidad en puntos simétricos de ambos lados del cuerpo así como en las áreas proximales y distales de las extremidades cuando se examina la sensibilidad dolorosa, táctil y la temperatura. Las sensibilidades posicional y vibratoria se valoran primero en áreas distales y, si estas son normales, se omiten las proximales.
El estudio se divide en sensibilidad superficial (táctil, dolorosa y térmica) y sensibilidad profunda (artrocinética, posicional y vibratoria).
- –
Sensibilidad táctil. Se explora con ayuda de un algodón o trozo de papel, que se desliza por la superficie cutánea. El paciente debe de indicar si nota o no el roce.
- –
Sensibilidad dolorosa. Se explora puncionando la piel del paciente con la punta de un alfiler hasta que refiera la aparición de dolor. Se debe de interrogar sobre las áreas de mayor o menor intensidad de dolor y las zonas en las que cambia la intensidad. Debe de dejarse un tiempo de unos dos segundos para evitar el efecto sumatorio.
- –
Sensibilidad térmica. Se omite muchas veces si la sensación de dolor es normal. Puede usarse un diapasón frío o calentado por agua.
- –
Sensibilidad artrocinética o posicional. Se explora moviendo pasivamente una articulación, frecuentemente las metacarpofalángicas y metatarsofalángicas; el paciente debe de señalar la posición en que queda ésta.
- –
Sensibilidad vibratoria. Se explora con ayuda de un diapasón de 128Hz que, después de hacerlo vibrar se coloca sobre los salientes óseos (maléolos, crestas tibiales, etc.). En circunstancias normales el paciente debe de percibir un extraño cosquilleo.
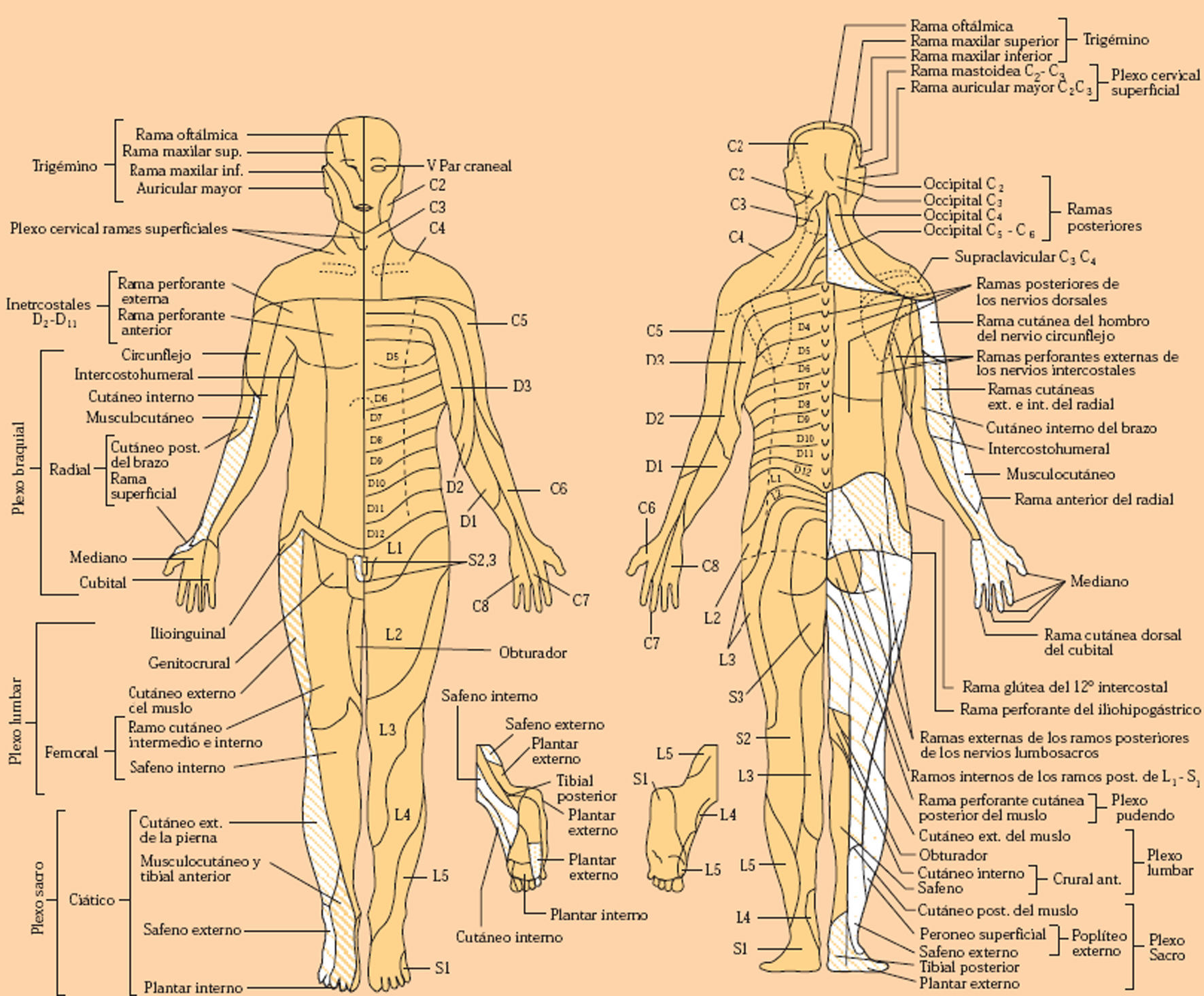
Tanto la sensibilidad superficial como la profunda se alteran en caso de lesiones del nervio periférico (polineuropatías, mononeuritis, etc.), raíces raquídeas, cordones medulares, tronco cerebral, tálamo, radiaciones talamocorticales y corteza cerebral. Dependiendo de las áreas lesionadas y del tipo de sensibilidad alterada, es posible localizar el lugar de la lesión, los trastornos de la sensibilidad adoptan una topografía específica (fig. 4).
Clasificación de los trastornos de la sensibilidadPositivosIncluyen el dolor, las parestesias y las hiperestesias. Las parestesias son sensaciones extrañas, percibidas generalmente como hormigueo o adormecimiento y espontáneas, sin estímulo. La hiperestesia es la percepción de los estímulos como si fueran más intensos de lo que realmente son.
NegativosIncluyen la hipoestesia y la anestesia, que consisten respectivamente en la reducción o anulación de la capacidad de percibir estímulos.
Cerebelo y coordinaciónLa coordinación es una actividad refleja mediante la cual se integran los movimientos voluntarios para que puedan realizarse de forma precisa y armónica. Esta función está principalmente regulada por el cerebelo con ayuda de las vías de sensibilidad profunda y de los centros vestibulares y ópticos. La falta de esta función es lo que se denomina ataxia.
La exploración de la coordinación se realiza básicamente mediante las siguientes pruebas:
Examen de la coordinación dinámica (fig. 5)Éste se realiza mediante una serie de pruebas que tratan de valorar la precisión de los movimientos y de los contactos que se solicitan:
- –
Prueba dedo-nariz-dedo. Se solicita al paciente que con el miembro superior toque su nariz con la punta de su dedo índice. Después se le pide que toque el índice del examinador.
- –
Prueba «índice-nariz». Similar a la prueba anterior se solicita al paciente que con el miembro superior totalmente extendido con su dedo índice toque la punta de su nariz. La maniobra se realiza con ambas extremidades y con los ojos cerrados y abiertos.
- –
Prueba «talón-rodilla». Con el paciente en decúbito supino se solicita que tras colocar el talón sobre la rodilla de la otra extremidad lo haga resbalar hacia abajo sobre la cresta tibial. Esta maniobra se realiza igualmente con los ojos abiertos y cerrados y con ambas extremidades.
- –
Prueba de movimientos alternantes rápidos. Se solicita al paciente que haga girar rápida y simultáneamente ambas manos en un sentido y otro (prueba de las marionetas). El equivalente en miembros inferiores es el golpeteo rápido con el pie sobre la palma de la mano del examinador. Cuando los movimientos alternativos son torpes e irregulares hablamos de disdiadococinesia.
- –
Prueba de Miller-Fisher. Se le indica al paciente que con su dedo pulgar toque el resto de los dedos de la mano.
- –
Prueba de Romberg (fig. 6). Se solicita al paciente que se mantenga en posición de firmes con los talones juntos. El paciente debe de realizar esta maniobra primero con los ojos abiertos y después cerrados durante 30s. Se debe de estar preparado para apoyar al paciente en caso de pérdida de equilibrio. La prueba es positiva cuando el paciente puede permanecer de pie con los ojos abiertos pero pierde el equilibrio cuando los cierra. Ello indica una lesión de la sensibilidad propioceptiva y/o una alteración vestibular. En caso de afectación exclusivamente cerebelosa el paciente tendrá problemas para mantenerse en esta posición tanto con los ojos abiertos como cerrados.
La marcha puede explorarse de diferentes maneras. La forma más sencilla de explorar la marcha consiste en solicitar al paciente que camine lentamente en línea recta y que vuelva al punto de partida. Mientras lo hace, se debe de valorar la simetría de los movimientos, posibles desviaciones en recorrido, así como los movimientos asociados como el balanceo de los brazos. Seguidamente se solicitará al paciente que camine de puntillas, después, apoyándose en los talones y por último en tándem, es decir, colocando un pie delante del otro siguiendo una línea recta.
Cuando la prueba es patológica hablamos de ataxia de la marcha.
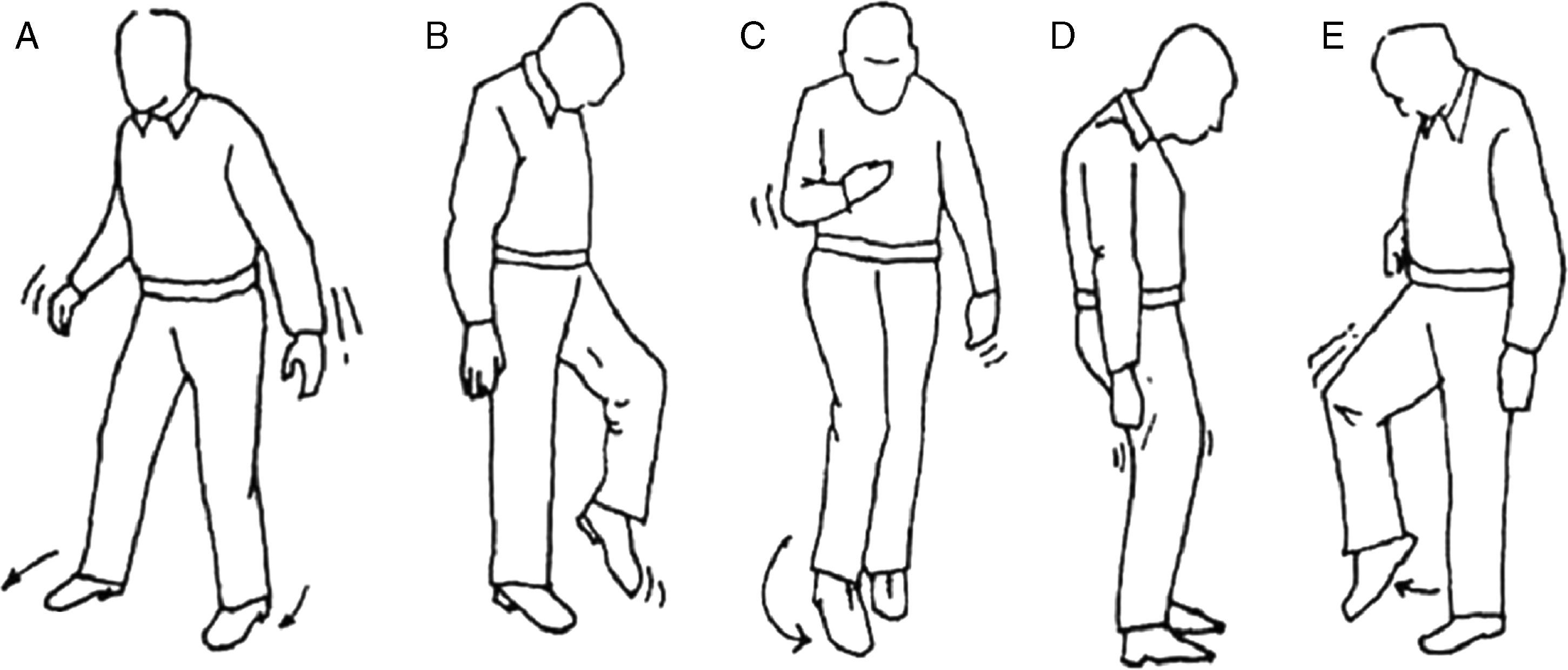
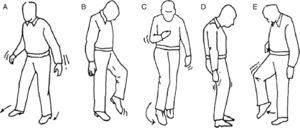
La exploración de la marcha puede ayudarnos a diagnosticar el síndrome que afecta al paciente, así pues podemos hablar de diferentes tipos de marcha patológica (fig. 7).
El paciente con trastornos cerebelosos camina con las piernas y los brazos separados, lo primero para ampliar la base de sustentación y lo segundo para utilizar los brazos como balancín, y pese a ello camina en zigzag como si estuviera borracho (marcha de ebrio). En caso de lesión de un hemisferio cerebeloso, presentará una lateropulsión hacia el lado afectado.
Marcha sensitiva tabética: ataxia sensorialEn caso de lesión de la conducción de la sensibilidad propioceptiva, el paciente no es consciente de la posición de sus extremidades por lo que al andar lo hace lanzando los pies, con grandes zancadas, golpeando fuertemente el suelo.
Marcha espática: «en segador»Esta marcha es propia de pacientes con afectación de la vía piramidal que presentan una parálisis que no es total (paresia), por lo que caminan rozando el suelo con el pie y describiendo con éste un semicírculo.
Marcha parkinsonianaSe caracteriza por pasos cortos, con el tronco hacia adelante, sin braceo y con dificultades en los giros. Estos pacientes tienen problemas para iniciar la marcha pero aceleran progresivamente y les cuesta detenerse (marcha festinante).
Marcha en estepajeEs propia de lesiones con afectación de los nervios periféricos (p. ej., nervio ciático poplíteo externo) con la consiguiente pérdida de fuerza distal de las extremidades inferiores, por lo que el paciente tiene que elevar la cadera para lanzar el paso (para que el paciente tiene que elevar mucho el pie para lanzar el paso) y que no choque la punta del pie con el suelo.
Marcha vestibularPropia de patologías con afectación de la vía vestibular. Se caracteriza por la tendencia a desviarse hacia un lado, por ello si se solicita al paciente que recorra un trayecto hacia delante y hacia atrás repetidas veces con los ojos cerrados el camino seguido tiene forma de estrella (marcha en estrella). Así mismo es muy característica la incapacidad para la marcha en tándem.
Marcha miopática: «de pato»Es propia de la distrofia muscular; la debilidad de musculatura del tronco y de la cintura pelviana originan una marcha en la que el paciente camina con los pies separados y balanceando el tronco.
Signos meníngeosSe aconseja practicar tres pruebas para descartar un cuadro de irritación meníngea:
- –
Examen de la rigidez de la nuca. Se colocan ambas manos debajo del occipucio y se procede a flexionar el cuello hasta que la barbilla choque con el esternón. En caso de existir irritación de las meninges, además de la dificultad para realizar la maniobra el paciente refiere dolor y espasmos de los músculos del cuello. Estos signos de observan clásicamente en las meningitis, pero también pueden observarse en caso de hipertensión endocraneal y artrosis cervical.
- –
Signo de Kerning. Con el paciente en decúbito supino se flexionan la cadera y la rodilla a 90°. A continuación se intenta extender la rodilla completamente. En caso de meningitis o de una radiculopatía, el paciente refiere dolor en la parte posterior del muslo y no es posible realizar la maniobra.
- –
Signo de Brudzinski. Con el paciente en decúbito supino se procede a flexionar el cuello. En caso de irritación meníngea, el paciente flexionará de forma inconsciente ambas rodillas.
Los autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Bibliografía recomendadaIriarte J. Exploración del sistema nervioso. En: Prieto Valtueña JM, Noguer-Balcells, editors. Exploración clínica práctica. 26.a ed. Barcelona: Masson; 2005.
Peña Lora D., Cubero González P. Exploración neurológica básica. AMF. 2009;5:3034.Rodríguez-García PL, Rodríguez-Pupo L, Rodríguez-García D. Técnicas clínicas para el examen físico neurológico. I. Organización general, nervios craneales y nervios raquídeos periféricos. Rev Neurol. 2004;39:757–766.Rodríguez-García PL, Rodríguez-Pupo L, Rodríguez-García D. Técnicas clínicas para el examen físico neurológico. III. Función sensitiva. Rev Neurol. 2004;39:966–971.
Timoner Aguilera J. Exploración neurológica en atención primaria. Semergen. 2002;28:573–582.
Tranche Iparraguirre. Neurología y atención primaria. El mito de la exploración neurológica. 1.a ed. Madrid: Egraf. S.A; 2004.
Urbano Márquez A, Estruch Riba R. Estudio clínico del paciente con sintomatología neurológica. En: Farreras P, Rozman C, editors. Medicina interna. 13.a ed. Madrid: Mosby/Doyma Libros S.A; 1995.
Yusta Izquierdo A. Guía de neurología para atención primaria. Barcelona: EdiDe; 2004.