INTRODUCCIÓN
La ventilación, y por tanto la permeabilización y el aislamiento de la vía aérea (VA) en el paciente portador de una emergencia vital, es uno de los retos a los que cotidianamente se deben enfrentar los médicos y enfermeros dedicados a las urgencias y emergencias tanto prehospitalarias como hospitalarias.
Este apoyo a la ventilación se ha venido realizando mediante dos procedimientos principalmente, uno no invasivo como es la ventilación con presión positiva mediante mascarilla facial y balón de resucitación autohinchable, y otro invasivo como es la intubación naso u orotraqueal (IOT) mediante laringoscopia directa.
Se han desarrollado multitud de programas formativos y cursos en los que se han formado tanto en teoría como en práctica a los profesionales más relacionados con los pacientes candidatos de estas técnicas (Urgencias de Atención Primaria de Salud [APS], sistemas de Emergencia, Servicios de Urgencias Hospitalarios, etc.). Pero tras una adecuada formación teórico-práctica, es la actividad diaria y la realización frecuente de estas técnicas lo que permite mantener y alcanzar un alto grado de experiencia y destreza en las mismas.
Igualmente, existen situaciones en las que estas técnicas no son fácilmente aplicables, debido al contexto donde las debemos realizar, así como a las alteraciones anatómicas y patológicas que presenta el paciente, encontrándonos con relativa frecuencia ante pacientes en los que la IOT es complicada o imposible, debiendo ser mantenidos ventilatoriamente mediante ventilación con balón resucitador. La situación se complica aún más cuando, ante la imposibilidad de aislar la VA mediante IOT, somos incapaces de mantener una saturación de oxígeno (SatO2) > 90% mediante la ventilación con balón resucitador + bolsa reservorio conectada a oxígeno al 100% (15 litros de flujo). Esta situación de no intubación y no ventilación con balón resucitador es lo que define una VA difícil (VAD).
Se han elaborado una serie de recomendaciones en base a las cuales podemos predecir y sospechar una VAD, siempre que dispongamos de tiempo para realizarlas. En la medicina de urgencias y emergencias habitualmente no disponemos de este tiempo, siendo durante el procedimiento de IOT y/o ventilación con balón resucitador cuando detectamos dicha dificultad, debiendo estar preparados mediante un conocimiento y formación previa adecuados en el manejo de técnicas y materiales alternativos a la IOT.
DEFINICIONES
Como hemos indicado anteriormente, la ventilación con balón resucitador y la IOT son los pilares fundamentales en el manejo de la VA de pacientes con fallo para mantener una adecuada permeabilidad de la misma y una óptima ventilación. Dependiendo de la dificultad que encontremos en la aplicación de estas técnicas podemos hablar de:
– Ventilación con mascarilla facial difícil: incapacidad de mantener una SatO2 superior al 90% aplicando oxígeno al 100% un reanimador solo.
– Laringoscopia difícil: cuando no es posible visualizar ninguna porción de las cuerdas vocales mediante laringoscopia directa. Gracias a la aplicación de diferentes manio-bras se puede mejorar esta visualización o bien intentar IOT a ciegas.
– Intubación traqueal difícil: necesidad de más de tres intentos para realizar intubación traqueal ante una laringoscopia no difícil.
– VAD: es aquella situación clínica en la que nos encontramos ante una ventilación con mascarilla facial difícil más una intubación traqueal difícil, es decir, en la que personal experimentado en manejo de la VA tiene dificultad para mantener una SatO2 del 90% ventilando con ambú conectado a oxígeno al 100% y dificultad para la IOT tras tres intentos consecutivos.
Aunque no es el objetivo del presente artículo, queremos realizar unos breves comentarios sobre las medidas y técnicas que se han venido desarrollando con la finalidad de poder hacer frente a las situaciones antes definidas. En multitud de ocasiones la asistencia de un colaborador en el desarrollo de la técnica, o aplicando maniobras coadyuvantes, va a permitir la ventilación del paciente, superando con ello la tan temida situación de VAD. En otros casos es el uso de guías flexibles y un adecuado alineamiento de los ejes oro-faringo-laríngeos lo que va a permitir hacer frente a cada una de estas eventualidades.
BREVES APUNTES QUE PERMITEN MEJORAR LAS SITUACIONES DEFINIDAS EN EL PUNTO ANTERIOR
Ventilación difícil con mascarilla facial
Debemos asegurarnos de que se está realizando una adecuada apertura de la VA, la cual se facilitará con el empleo de cánulas orofaríngeas. Del mismo modo, la petición de ayuda y la ventilación con 2 reanimadores (uno fijaría con ambas manos la mascarilla a la cara del paciente, mientras que el otro comprime el balón autohinchable) mejoran los resultados de la ventilación, obteniéndose un mejor sellado de la mascarilla a la cara del paciente, con lo que evitamos fugas. Maniobras de compresión de cartílagos laríngeos como las expuestas más adelante pueden ayudar en parte dicha ventilación, dificultando el paso de aire a vía digestiva y, por ende, facilitándolo hacia la VA.
Laringoscopia difícil
Clasificaciones como la de Mallampati y la de Cormack y Lehane nos predicen y clasifican, respectivamente, la dificultad de la visión glótica mediante laringoscopia. Ante esta situación debemos recolocar, en la medida de lo posible, la posición del paciente, teniendo en cuenta que cuando realicemos diferentes intentos de laringoscopia en cada uno de ellos debemos haber modificado algo.
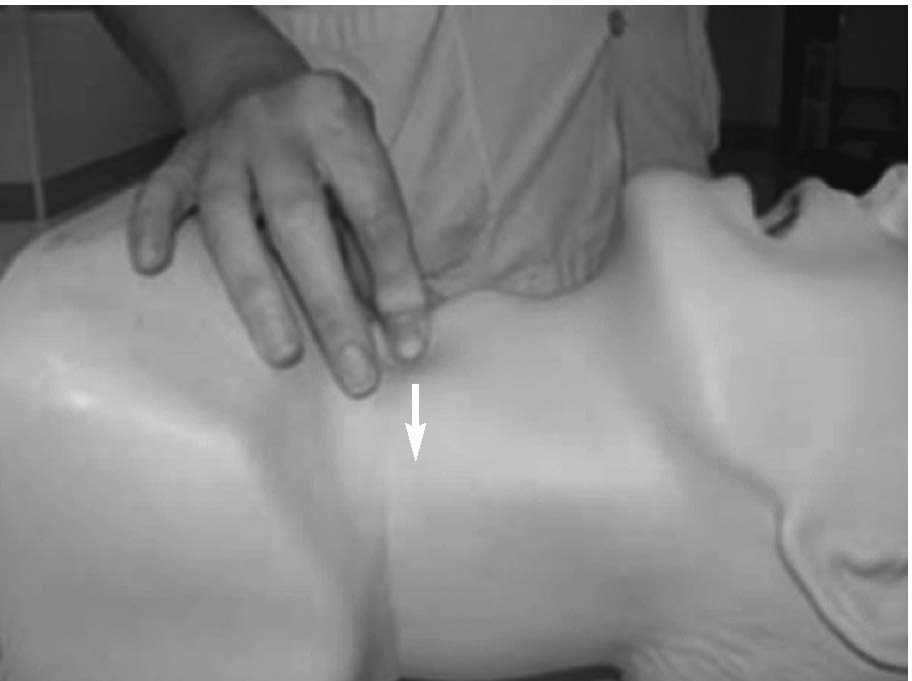
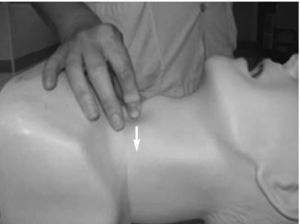
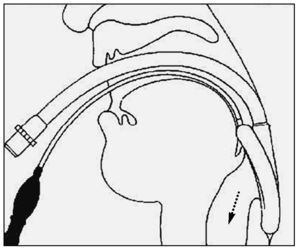
La realización de técnicas como la de Sellick (fig. 1) o la de BURP (back, up, right, pressure), ambas basadas en la compresión externa de cartílagos laríngeos, van a producir un desplazamiento dorsal de la glotis, permitiendo una mejor visualización de la misma.
Figura 1. Maniobra de Sellick
Otra técnica de gran utilidad es colocar una manta doblada o almohada bajo la nuca, elevando la misma unos 10 cm sobre el plano dorsal, con lo que se alinearán los ejes faríngeo y laríngeo, facilitando la visualización de la glotis.
Intubación traqueal difícil
Puede producirse por la visión parcial de la glotis o por dificultad en la progresión del tubo endotraqueal (TET) a través de la misma. Se han diseñado multitud de guías, tanto flexibles como semirrígidas, que sirven para que introducidas en la luz del TET le podamos dar forma y consistencia suficiente para llevar a cabo la IOT. De ellas mencionaremos los estiletes flexibles (son las guías convencionales), guías semiflexibles de Eschmann o Frova (guías que presentan una angulación del 45% en su extremo distal, confiriéndole al TET una forma en “palo de golf” muy eficaz para la IOT en situaciones difíciles). La de Frova posee una “camisa” por la que ventilar de emergencia al paciente, y los estiletes luminosos son guías semiflexibles, con una luz fría en su extremo distal, la cual mediante transiluminación de los tejidos laríngeos nos permite conocer su situación en la luz laríngea y realizar la IOT a ciegas.
Últimamente se han realizado modificaciones en los TET, permitiendo redireccionar su punta mediante un dispositivo situado en la porción proximal. Son los denominados tubos Endotrol (fig. 2), en los que al traccionar de una anilla proximal conseguimos una angulación en el extremo distal del TET.
Figura 2. Tubo Endotrol. www.unipa.it/-lanza/esiait/0699
Siempre que sospechemos que el aislamiento de la VA nos va a ocupar un tiempo prolongado (entendiendo por tal más de 30-60 segundos), debemos realizar una adecuada preoxigenación del paciente, ya que si no las complicaciones secundarias a la apnea prolongada van a ir apareciendo según el grado de hipoxia que se vaya alcanzando (90 segundos de apnea de un paciente que respira aire ambiente puede sufrir daño cerebral hipóxico si no se puede ventilar o intubar). Con esta preoxigenación lo que hacemos es aumentar la capacidad de oxígeno en el volumen residual funcional de los pulmones mediante desplazamiento del nitrógeno. Esta preoxigenación la realizaremos dependiendo de la situación ventilatoria del paciente. En pacientes conscientes en los que podemos demorar la IOT, aplicaremos oxígeno a alto flujo y utilizando mascarillas faciales con reservorio durante 3-5 minutos. Los pacientes en apnea serán ventilados con balón resucitador más bolsa reservorio, conectados a oxígeno; siempre tendremos la precaución de realizar presión cricoidea para evitar insuflación gástrica, y en lugar de los tres minutos citados lo que haremos será realizar 4 insuflaciones profundas en unos 30 segundos, evitando con ello el peligro de insuflación gástrica.
ALTERNATIVAS A LA INTUBACIÓN OROTRAQUEAL ANTE UNA VÍA AÉREA DIFÍCIL
Diferentes sociedades científicas están en continua valoración y revisión de las indicaciones de IOT, así como de las alternativas a la misma ante una VAD. Así pues, basándonos en las recomendaciones de la Eastern Association for the Surgery of Trauma (EAST), del Colegio Americano de Cirujanos para el soporte vital avanzado en el paciente traumatizado (ATLS) y Las guías 2005 para Resucitación Cardiopulmonar (RCP) y cuidados cardiovasculares de emergencia (AHA e ILCOR), podemos reseñar las indicaciones de aislamiento de la VA mediante IOT (tabla 1).
Como venimos exponiendo, no siempre tenemos los conocimientos, el hábito o la posibilidad física o patológica de llevar a cabo una IOT, por lo que a lo largo de la historia, y más aún en los últimos años, se han ido desarrollando y perfeccionando un amplio arsenal de instrumentos para hacer frente a esta situación.
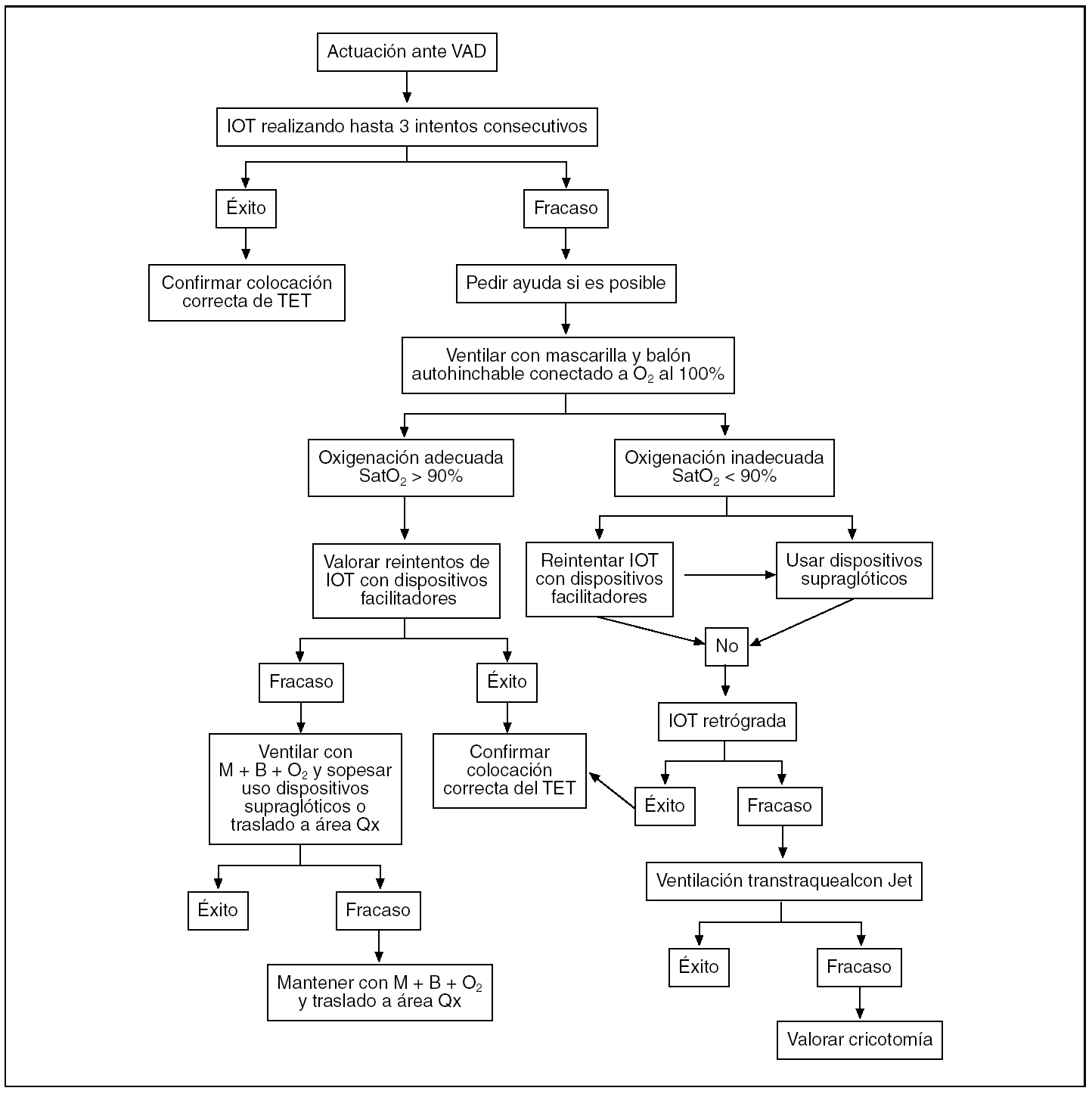
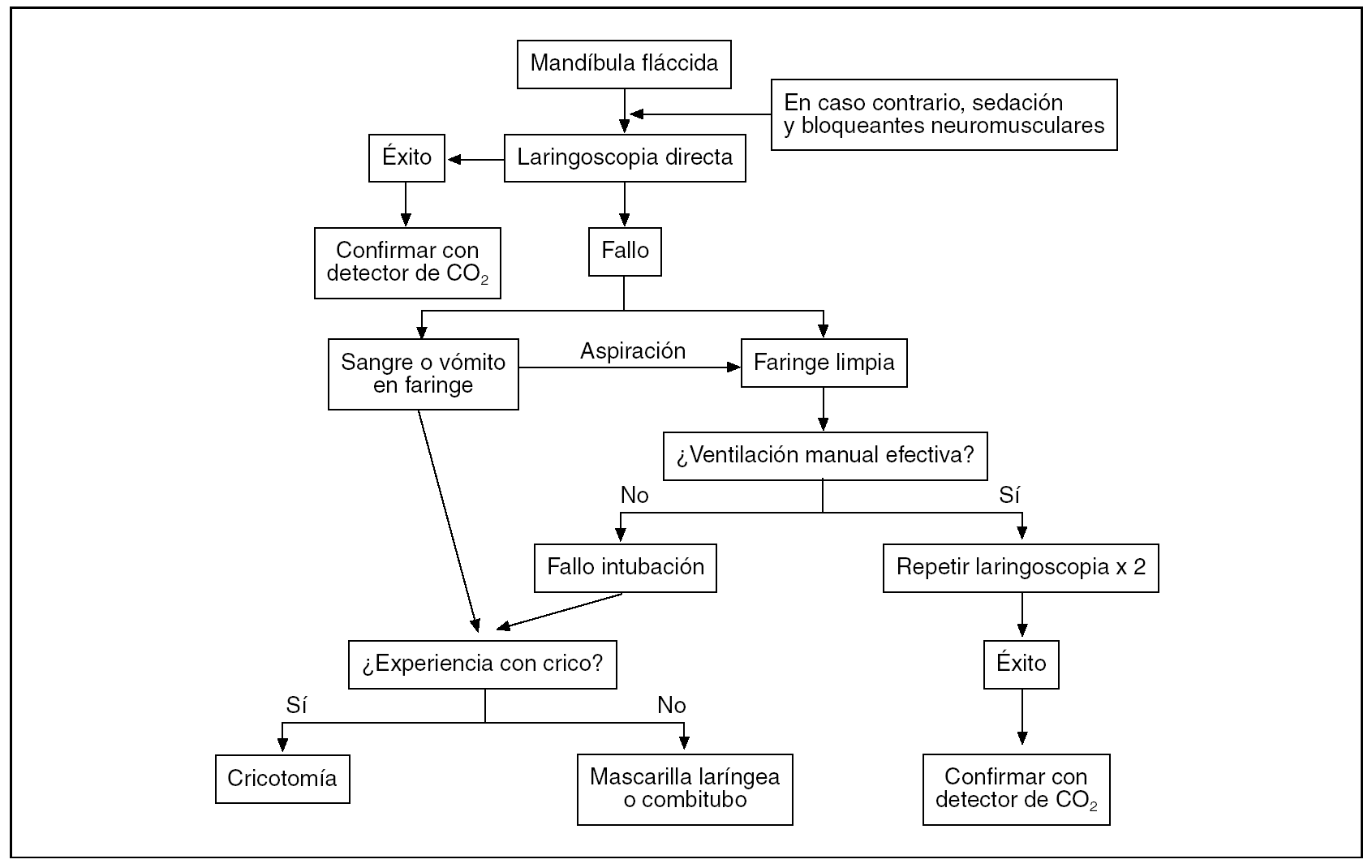
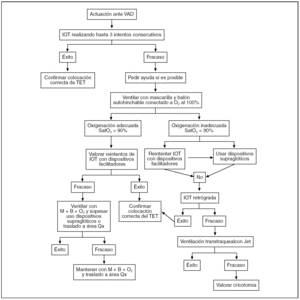
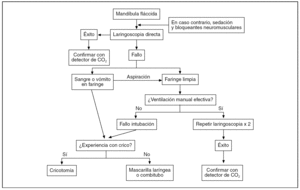
La exposición de los dispositivos y las técnicas alternativas a la IOT ante una VAD, así como de las indicaciones y el modo de realización, extenderían de forma excesiva el presente artículo, por lo que, basándonos en el algoritmo que elaboró en 1990 la Sociedad Americana de Anestesia (ASA) y entró en vigor en 1993 (fig. 3) y el algoritmo que en 2002 la EAST propuso ante una IOT fallida (fig. 4), expondremos los tres métodos alternativos a la IOT propuestos, como son:
Figura 3. Algoritmo de la Sociedad Americana de Anestesia modificado para situaciones críticas. *Dispositivos facilitadotes de la IOT: estilete flexible, estilete luminoso, guía Frova, fibrobroncoscopio, etc. **Dispositivos supraglóticos: tubo laríngeo, combitubo, mascarilla laríngea, Fastrach, Pax-press, etc.B: bolsa reservorio; IET: intubación endotraqueal; IOT: intubación orotraqueal; M: mascarilla facial; Qx: quirúrgica; SatO2: saturación de oxígeno; TET: tubo endotraqueal; VAD: vía aérea difícil.
Figura 4. Algoritmo de la Eastern Association for the Surgery of Trauma. Tomada de: http://www.east.org/tpg/intubation.pdf
– Mascarilla laríngea (ML).
– Combitubo.
– Cricotiroidotomía.
Insistir una vez más en que, ante la imposibilidad de realizar una IOT mediante laringoscopia directa, no debemos olvidar la gran eficacia de la ventilación con balón resucitador, que nos permite en multitud de ocasiones mantener una adecuada oxigenación del paciente mientras solicitamos ayuda o lo trasladamos a un centro hospitalario. Por tanto, ante intentos fallidos de IOT en pacientes que no presentan invasión de la VA por secreciones abundantes, sangre o vómito, debemos iniciar ventilación manual. En estos casos está indicado la colocación de una sonda nasogástrica (SNG) que permita la salida de aire del estomago, así como la compresión de cartílago cricotiroideo para evitar la hiperinsuflación gástrica.
Todos los elementos que vamos a citar a continuación son medidas y técnicas temporales y siempre como alter-nativa a la IOT, ya que no alcanzan un aislamiento de la VA como la IOT, existiendo el riesgo de paso de aire al estómago durante la ventilación y de regurgitación. Para evitar esto, cuando estemos ventilando con estos dispositivos supraglóticos debemos reducir el volumen de aire que se mueve en cada respiración, conocido como volumen tidal (VT); en el adulto en lugar de los 700-1.000 habituales aplicaremos 500 ml.
Mascarilla laríngea
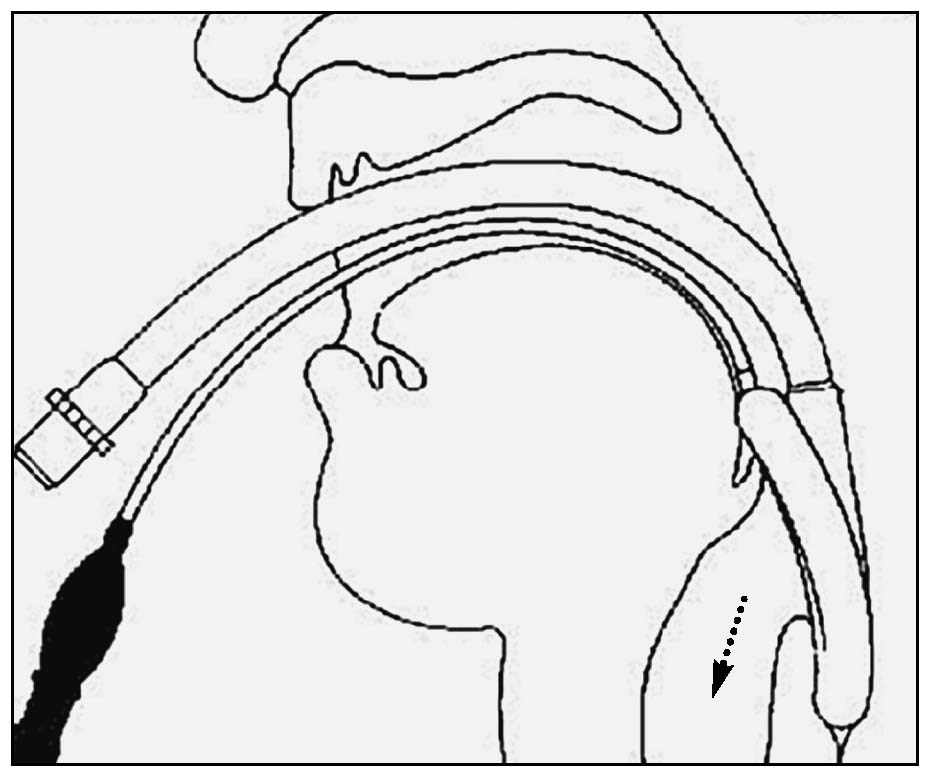
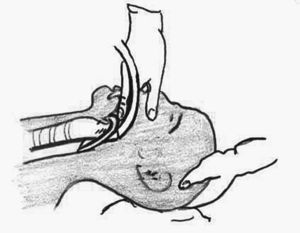
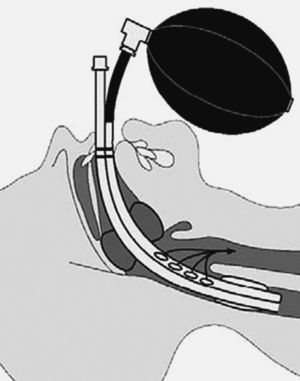
Es un tubo de silicona similar a los TET, que presenta en su porción distal una mascarilla (dilatación piriforme) con un reborde neumático que una vez introducida en la VA superior se adapta y sella a nivel de la hipofaringe.
La porción distal de la mascarilla descansa en el esfínter esofágico superior, mientras que la porción proximal de la mascarilla se apoya en la epiglotis, de forma que el orificio de salida del tubo que se conecta a la mascarilla queda enfrentado a la glotis (fig. 5).
Figura 5. Mascarilla laríngea. Ubicación en laringe. Tomada de www.unipa.it/-lanza/esiait/0699
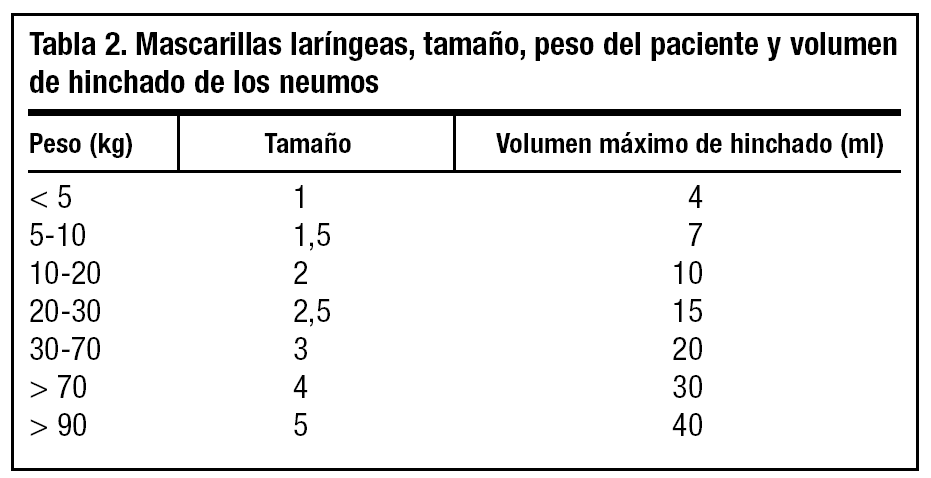
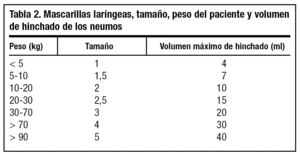
Existen 7 tamaños. Está fabricada con silicona, no existiendo látex en su estructura. Son de múltiples usos, tras esterilización en autoclave.
Técnica de colocación
Se procede a un vaciado total del manguito y lo lubricamos con lubricante hidrosoluble por la pared posterior.
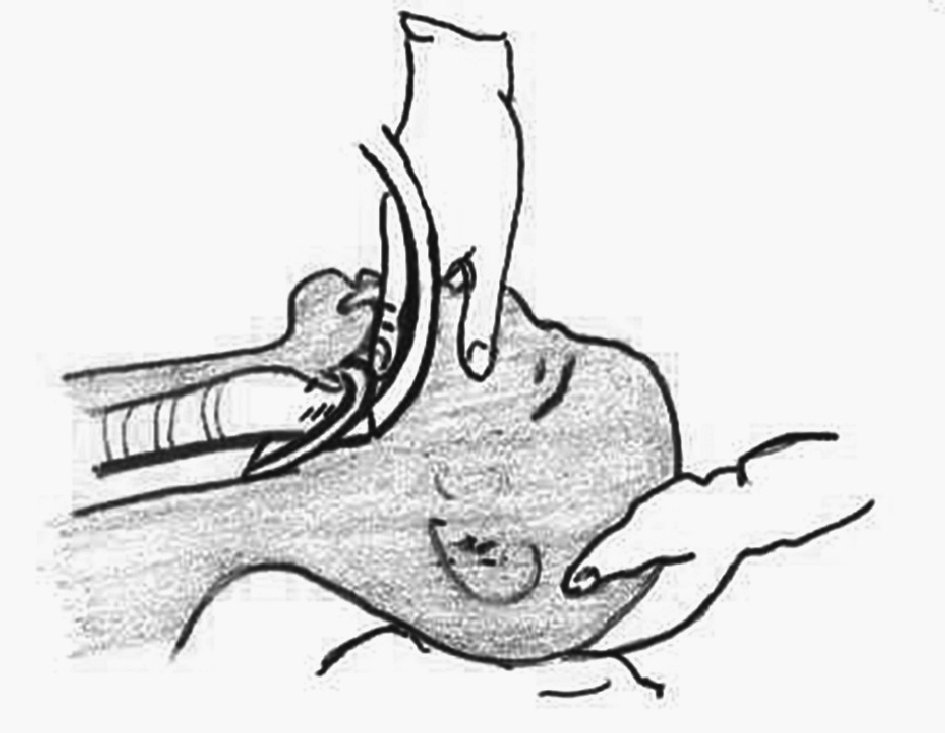
El reanimador se debe colocar a la cabeza del paciente, aunque se puede hacer mediante abordaje frontal. Con la mano no dominante realizaremos una extensión de la cabeza en pacientes no traumatizados. Ante sospecha o evidencia de trauma esta mano fijará la cabeza en posición neutra para evitar movimientos de cuello. Se coge con la mano dominante la ML a modo de lápiz, introduciendo el índice en el ángulo anterior existente entre el tubo y la dilatación piriforme. Se introduce la ML en la boca y se avanza realizando una discreta presión contra el paladar (fig. 6). Progresamos hasta donde nuestros dedos alcancen, dejando en ese lugar la ML y retirando la mano al tiempo que con la otra presionamos el tubo hacia abajo para que no se salga. Mediante la válvula que existe en el extremo proximal rellenamos de aire la estructura piriforme, notando como se produce una discreta elevación del tubo. La cantidad de aire depende del número de la mascarilla seleccionada (tabla 2).
Figura 6. Colocación de mascarilla laríngea.
Iniciar ventilación al tiempo que comprobamos mediante auscultación la correcta colocación y adecuada ventilación.
Las ventajas que presenta la ML son las siguientes:
– No precisa laringoscopia directa.
– No precisa movilización cervical.
– Su entrenamiento y colocación son mucho más fáciles que la IOT por laringoscopia.
– Existe menos respuesta hemodinámica del paciente.
– Permite ventilaciones de pacientes a los que tenemos dificultad para acceder.
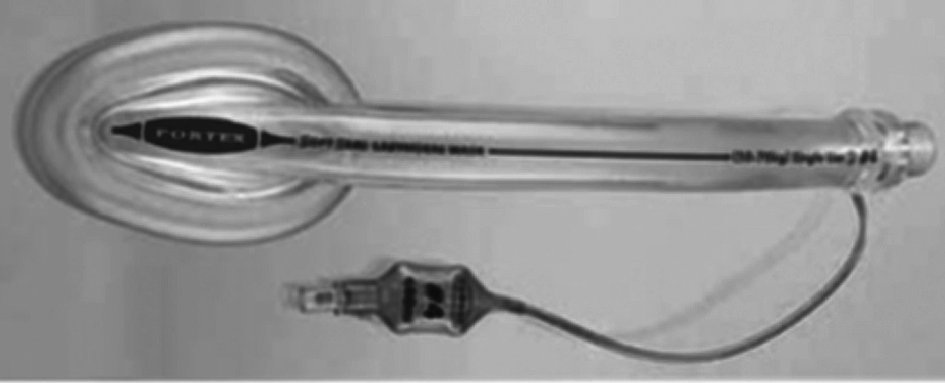
Una variante es la ML Portex Solf-Seal (fig. 7), la cual es de un solo uso. En ella se han modificado la curvatura y angulación del tubo, lo que permite que su colocación no requiera que hagamos tracción mandibular ni depresión lingual. Su diámetro es mayor, lo que permite el paso de TET y fibrobroncoscopios.
Figura 7. Mascarilla laríngea Portex Solf-Seal
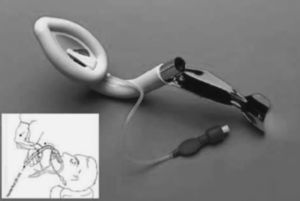
Otra variación de la ML es la Fastrach O ML de intubación (fig. 8), la cual viene montada en un tubo de acero que facilita su agarre e introducción. Permite que, debido al mayor diámetro y menor longitud de su tubo, podamos realizar a su través IOT, para lo que necesitamos un TET especial para Fastrach. No existen tamaños de Fastrach para niños de menos de 30 kg.
Figura 8. Mascarilla Fastrach. Tomada de www.unipa.it/-lanza/esiait/0699
Para su introducción nos situamos a la cabeza del paciente y agarrando el mando metálico de la mascarilla, mediante un movimiento de vasculación, la progresaremos hasta que quede insertada. Se infla la mascarilla al igual que la ML clásica y podemos ventilar. Una vez oxigenado el paciente podemos colocar a través de la Fastrach un TET diseñado para tal fin, siendo de longitud algo mayor y de punta roma y flexible evitando traumatismos. Una vez realizada la intubación procederemos a desinflar y retirar la ML, quedando el TET colocado.
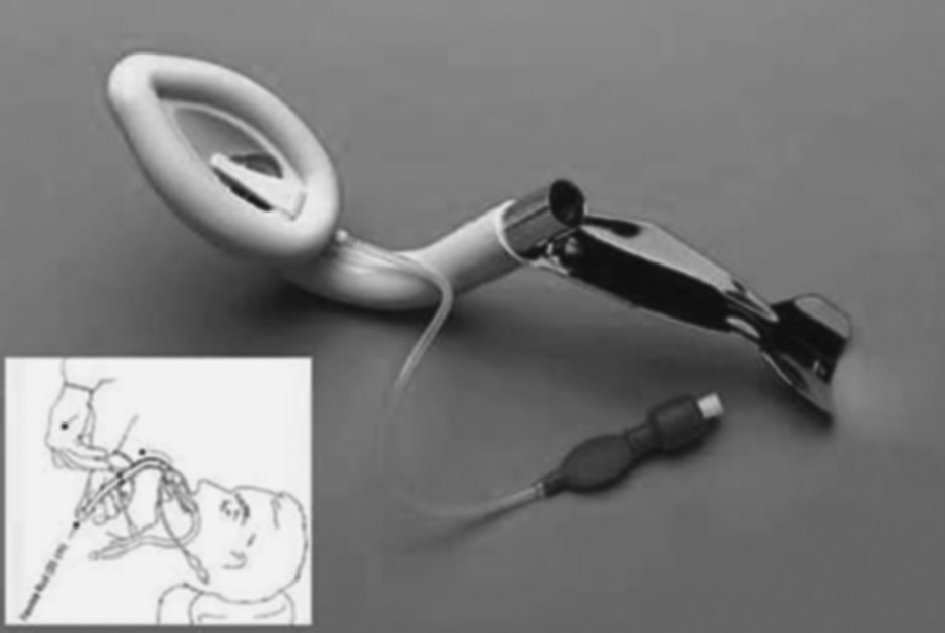
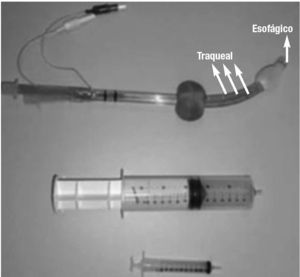
Combitubo
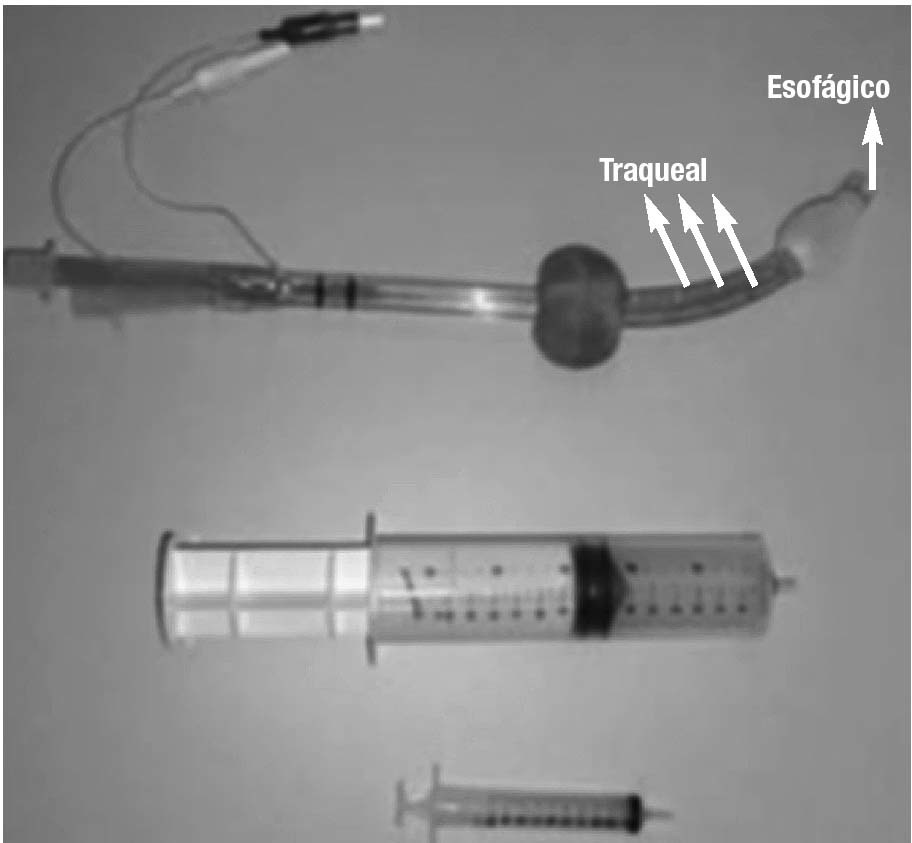
Es el resultado de la unión de un tubo esofágico (más largo) y un tubo traqueal (más corto). Ambos tubos tienen una apertura proximal universal de 15 mm (blanca el esofágico y azul el traqueal) y una apertura distal. Igualmente posee dos neumotaponamientos, uno distal (esofágico) y otro proximal (orofaríngeo). El tubo traqueal tiene su salida distal entre ambos neumos, mientras que el tubo esofágico lo tiene por debajo del neumo más distal (fig. 9).
Figura 9. Combitubo
Su utilización se basa en que en un 95% de los casos, ante una intubación a ciegas nos introduciremos en vía digestiva donde quedará alojado el tubo esofágico, mientras que al ventilar por el tubo traqueal el aire saldrá a nivel de la laringe, continuando hacia la tráquea, ya que la faringe y el esófago estarán bloqueados por los neumos.
Existen 2 tamaños, 37F, útil para adultos pequeños (estudios recientes demuestran que es útil para todos los adultos) y 41F, para adultos grandes, no existiendo tamaños pediátricos (< 122 cm).
Aunque el fabricante dice que es de un solo uso, diferentes estudios han demostrado que la descontaminación y esterilización permite diferentes usos (la esterilización con óxido de etileno permite su uso hasta 20 veces).
Técnica de colocación
El paciente debe tener abolidos los reflejos faríngeos y laríngeos.
Se recomienda que el reanimador se sitúe a la cabeza del paciente o a la izquierda, aunque se puede insertar desde cualquier situación.
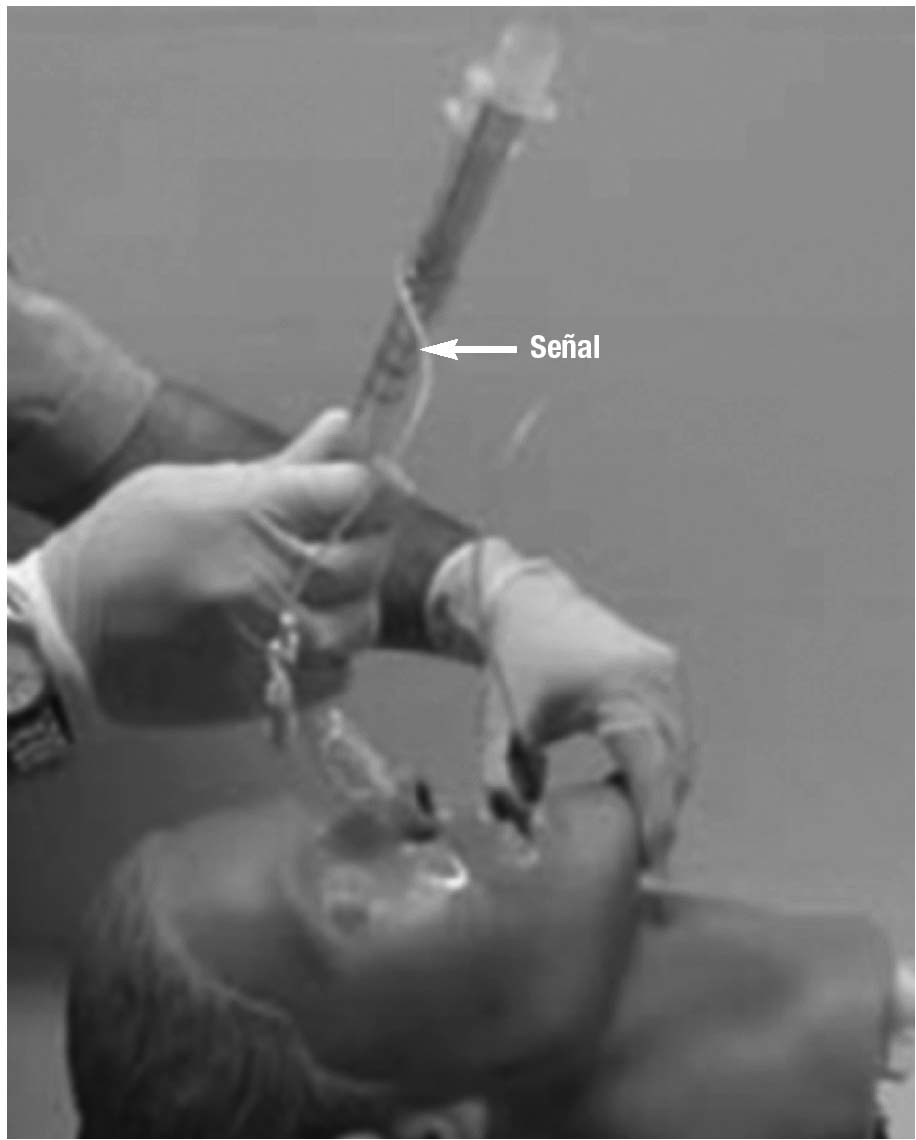
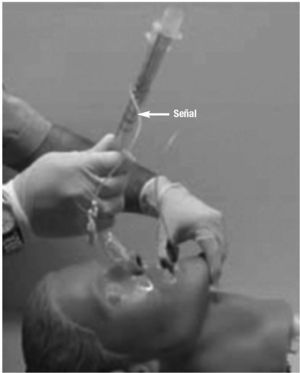
Con el pulgar de la mano no dominante realizaremos una depresión lingual al tiempo que con la otra mano iremos introduciendo el combitubo, con la curvatura hacia abajo, realizando una discreta compresión contra la lengua. Avanzaremos hasta que una señal existente en el tubo quede a la altura de los incisivos superiores (fig. 10). Procederemos a inflar ambos balones, comenzando por el azul (proximal) en el cual introduciremos 85 o 100 ml, dependiendo del tamaño elegido, y posteriormente inflaremos el blanco (distal) con 5-12 ml (según tamaño).
Figura 10. Técnica de colocación del combitubo. www.anestesiae
Iniciaremos la ventilación por el tubo azul al tiempo que auscultamos. Debemos notar la entrada de aire en los pulmones y observar la expansión de los mismos. Si esto no es así, quiere decir que el extremo distal se ha introducido en la tráquea, por lo que procederemos a ventilar por el tubo blanco (fig. 11) y comprobar.
Figura 11. Combitubo. Situación en vía.
Por el tubo esofágico podemos introducir una SNG. Entre las ventajas que presenta el combitubo podemos enumerar las siguientes:
– No precisa laringoscopia directa.
– Permite su inserción con el paciente en posición neutra o discreta flexión cervical, siendo posible su colocación incluso en portadores de collarín cervical.
– Su entrenamiento y colocación es mucho más fácil que la IOT por laringoscopia.
– Permite su colocación desde diferentes posiciones.
– Existe menos respuesta hemodinámica del paciente.
– Permite ventilaciones de pacientes en los que tenemos dificultad para acceder y aislar VA o ventilar de alguna otra forma.
– Permite ventilaciones con presiones más altas que la ML.
– Protege algo más que la ML frente a regurgitaciones.
Como problemas tiene que no permite aspiración de zona laringotraqueal, pudiéndose acumular secreciones que dificulten la ventilación.
Está formalmente contraindicada ante la ingesta de cáusticos.
Cricotiroidotomía
En las situaciones en que no podemos tener un buen acceso vía oral o en aquellos casos en los que nos encontramos con cuerpos extraños supraglóticos que van a impedir una adecuada ventilación del paciente, debemos recurrir a procedimientos más invasivos, con los que conseguiremos acceso a la VA a nivel subglótico. La EAST considera a la cricotiroidotomía como la alternativa de nivel 1 cuando no hemos conseguido IOT por laringoscopia y existe sangre o vómito en faringe.
Esta técnica se puede realizar de diferentes formas, dependiendo de la experiencia del reanimador, el tiempo del que disponemos y el material, pudiéndose realizar cricotiroidotomía de diferentes formas
Cricotiroidotomía por punción
Es una técnica fácil de aprender y realizar, consistente en la punción mediante un angiocatéter grueso (del n.º 12 o 14) de la membrana cricotiroidea. Nos va a permitir una oxigenación mediante Jet durante 35-40 minutos. Cuando no disponemos de sistema Jet podemos conectar la cánula del angiocatéter a un “macarrón” conectado a oxígeno, o bien realizar un montaje con TET y así poder ventilar con balón de resucitación (ver más adelante).
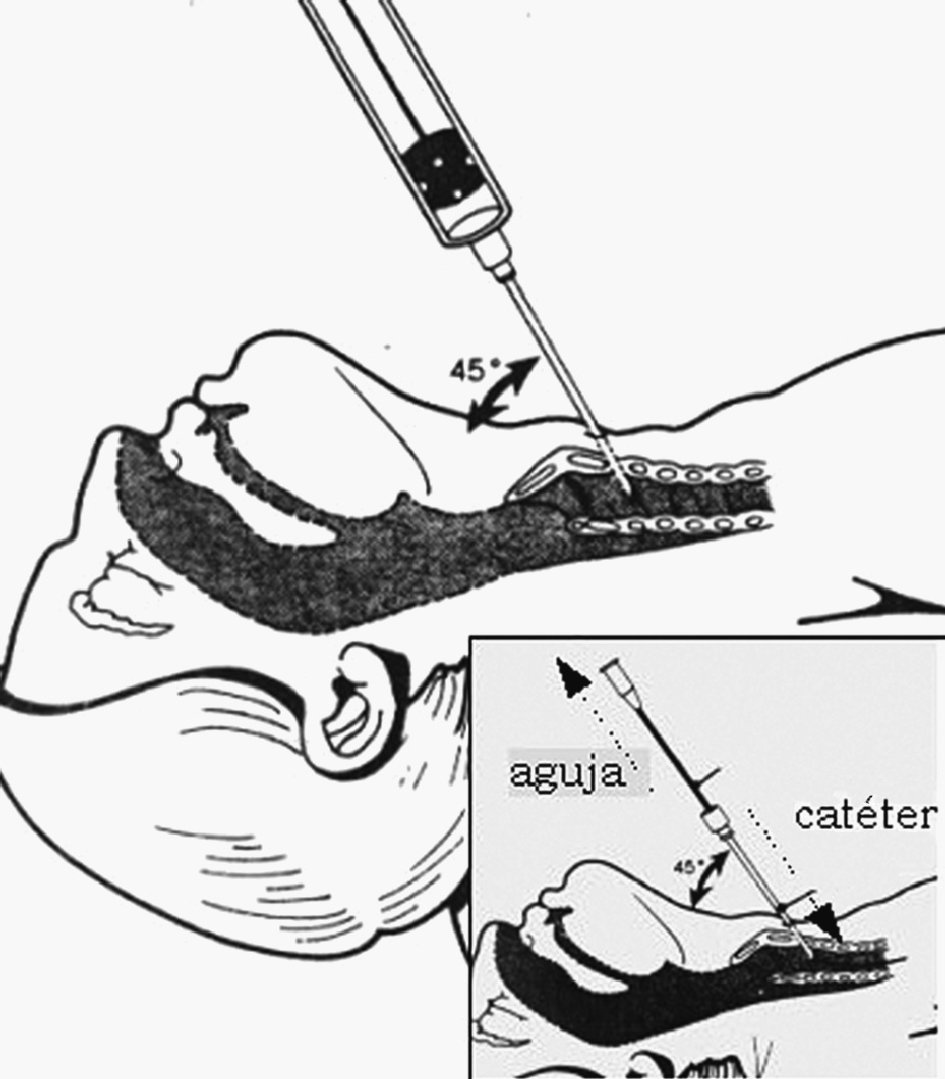
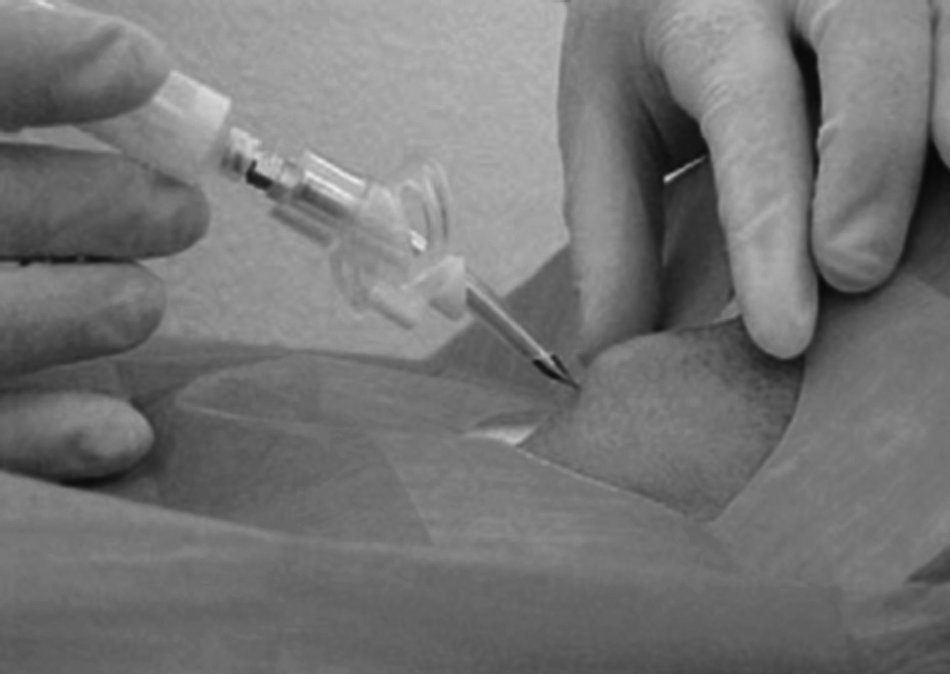
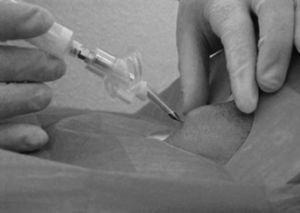
– Técnica. Procederemos a la desinfección y preparación del campo. Con el paciente en decúbito supino y el cuello en posición neutra localizaremos por palpación la membrana cricotiroidea. Con un angiocatéter grueso, montado en una jeringa con suero, realizaremos una punción sobre la membrana en sentido caudal, al tiempo que aspiramos con la jeringa. Una vez que hayamos penetrado en luz traqueal se nos llenará el suero de burbujas, en ese momento progresamos el catéter a la vez que retiramos la guía (fig. 12).
Figura 12. Punción cricotiroidea.
Por el catéter podremos ventilar de diferentes formas:
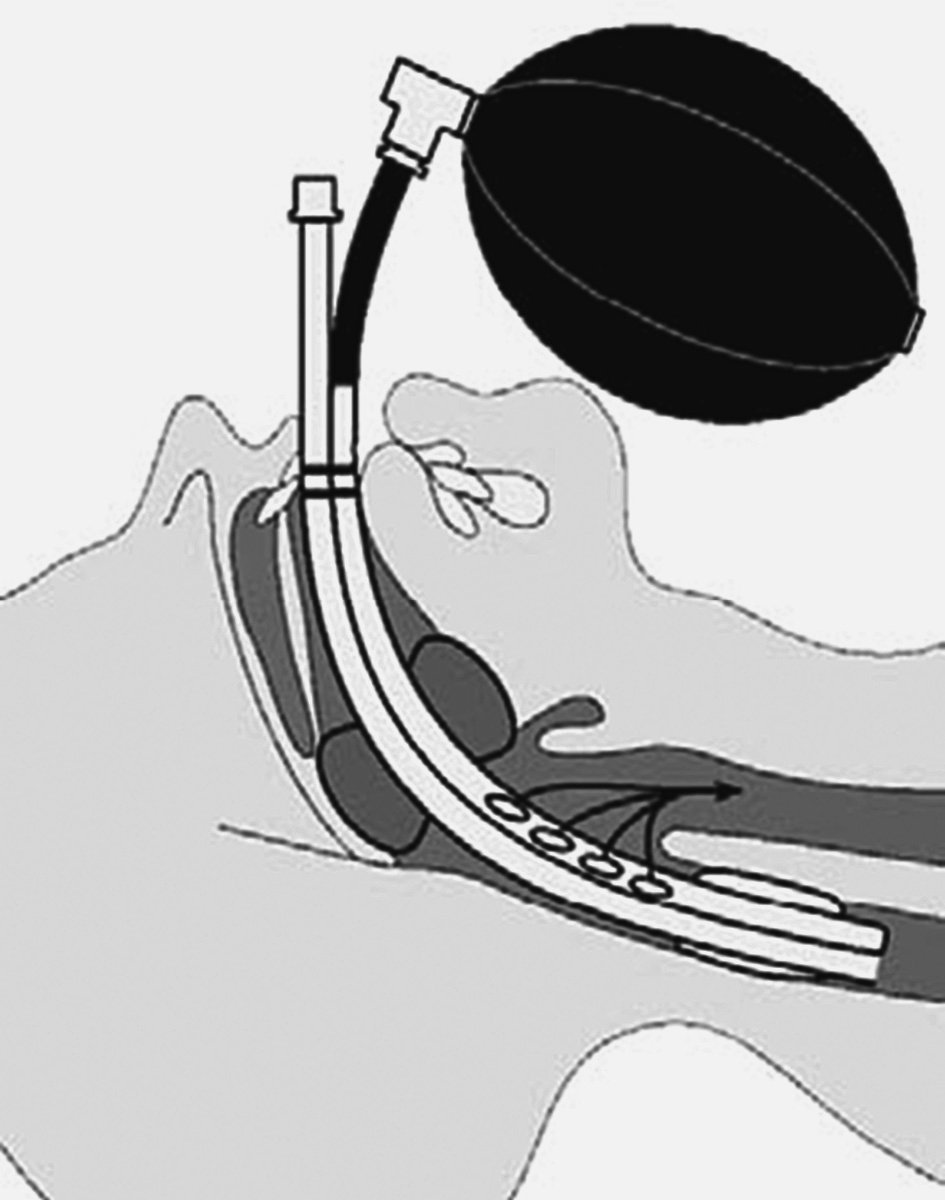
1) Mediante sistema de muy alto flujo, denominado Jet, el cual, mediante un manómetro y un inyector especial, permite administrar oxígeno a altas presiones en un breve espacio de tiempo (fig. 13).
Figura 13. Sistema Jet.
2) Mediante una cánula conectada a fuente de oxígeno a 15 litros por un extremo y por el otro a una llave de tres pasos. Cuando cerramos el orificio lateral se produce la insuflación, y cuando lo abrimos se permite la expiración.
3) Uniendo al angiocatéter una jeringa a la cual añadiremos la conexión de un TET del 7,5 (la jeringa debe ser de 2 cc), y en esta conexión podremos acoplar al balón resucitador y ventilar (fig. 14). O bien, mediante una jeringa de 5 cc en la que retirado el émbolo podemos introducir en su interior un TET (si es pequeño, inflaremos el neumo), conectando el TET a un balón de resucitación y la jeringa al angiocatéter (fig. 15).
Figura 14. Ventilar mediante conector de tubo endotraqueal del 7,5 unido a jeringa de 2 cc.
Figura 15. Ventilación mediante tubo endotraqueal introducido en jeringa de 5 cc.
Se han definido varias alternativas a las expuestas que nos prolongarían en exceso el presente artículo.
– Inconvenientes. La ventilación que estamos realizando es a todas luces insuficiente, produciéndose hipercapnia y acidosis respiratoria, por lo que debemos variar la relación inspiración/espiración (I/E), prolongando la espiración (relación 1/3-6). Esto nos obligará a mantener frecuencias respiratorias algo más bajas (en torno a 10 rpm).
No debe existir obstrucción completa de la VA superior, ya que no se produciría una adecuada espiración. Es una contraindicación absoluta.
Siempre debemos tener colocado un Guedel para evitar obstrucción de la VA superior por lengua.
Cricotiroidotomía incisión clásica: técnica Seldinger
Con ella colocaremos un catéter en el espacio cricotiroideo, obteniendo un acceso a la VA de mayor diámetro que con la técnica anterior.
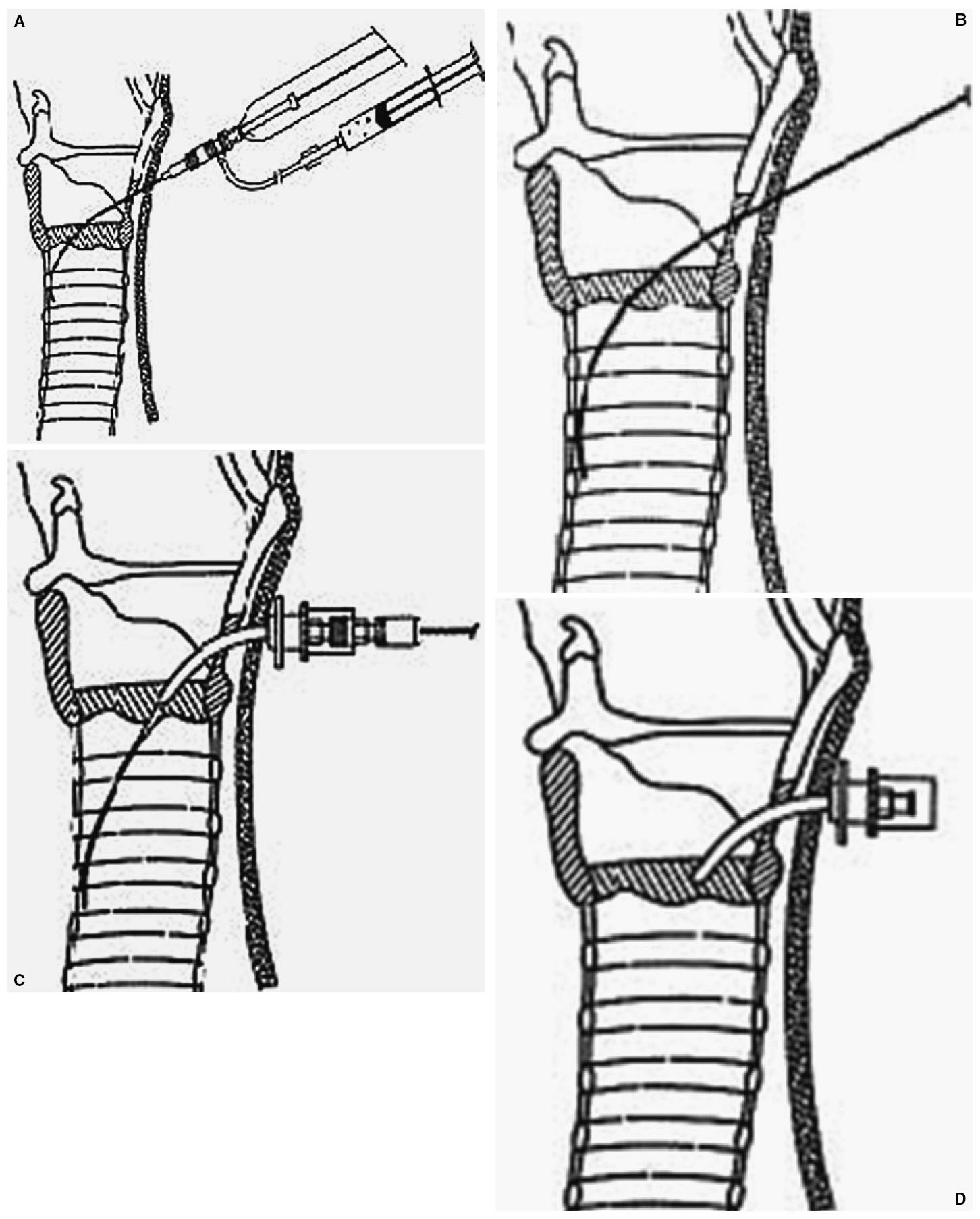
– Técnica. El paciente se colocará en decúbito supino con el cuello en posición neutra o ligera extensión. El reanimador se colocará a la izquierda del paciente. Existen equipos en el mercado con todo el material necesario para llevarla a cabo (fig. 16).
Figura 16. Material para cricotiroidotomía por técnica Seldinger.
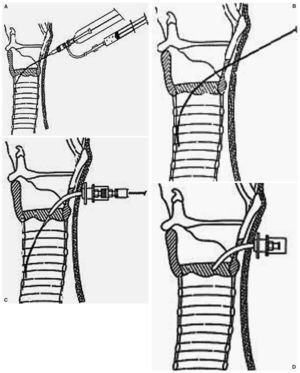
Realizaremos desinfección y localización del espacio cricotiroideo. Fijando con la mano no dominante la laringe realizaremos en la piel y el tejido celular subcutáneo una incisión transversal, con bisturí, de unos 2 cm, o vertical de unos 3 cm. Quedará a la vista la membrana cricotiroidea, la cual puncionaremos de la misma forma que hacíamos en la técnica por punción ya vista. Retiraremos la aguja y dejaremos el catéter, por el que introduciremos la guía, retirándolo cuando estemos con la guía en luz traqueal.
Posteriormente montaremos la cánula sobre el dilatador y procederemos a introducirla sobre la guía, ampliando la incisión en caso de necesidad. Cuando hayamos introducido aproximadamente la mitad de la cánula procederemos a la retirada del dilatador, al tiempo que acabamos de introducir la cánula.
En los kits que disponen de varios dilatadores éstos se irán introduciendo sucesivamente para conseguir un acceso más amplio por el que introducir finalmente la cánula (fig. 17).
Figura 17. Pasos de la cricotiroidotomía. Técnica de Seldinger.
Fijaremos cánula al cuello y mediante la conexión a balón resucitador iniciaremos la ventilación.
– Una variación de esta técnica, cuando no disponemos de set comercializado, consiste en obtener un acceso por punción, tras al cual realizaremos una incisión en la piel y el tejido celular subcutáneo. Una vez tengamos visión de la membrana cricotiroidea haremos un corte transversal en la misma de 1-2 cm en la zona más próxima al cricoides. Con tijera roma o mango de bisturí dilataremos la incisión realizada y por la vía obtenida podremos introducir un TET del 5-6, posteriormente inflaremos neumo y ventilaremos, comprobando mediante auscultación y visión directa el adecuado llenado pulmonar.
Cricotiroidotomía por técnica percutánea directa
Para su realización debemos disponer de set comercializado, que incluye una cánula montada sobre un mandril metálico con bisel muy afilado.
El paciente lo colocaremos en decúbito supino en extensión de cuello.
El acceso que se obtiene es del mismo calibre que con la técnica clásica, pero requiere menos tiempo para su realización.
– Técnica. Localización, desinfección y fijación de laringe igual que lo expuesto en las técnicas anteriores.
Realizar una incisión mediante bisturí en la piel y el tejido celular subcutáneo (son estructuras de gran resistencia que van a dificultar la introducción del mandril).
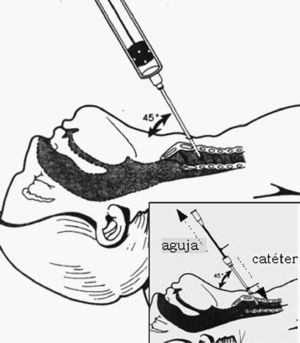
Con la cánula unida a una jeringa con suero procederemos a puncionar la membrana cricotiroidea en sentido caudal con un ángulo de 45º, al tiempo que realizamos presión negativa en el émbolo de la jeringa (fig. 18). Cuando penetremos en luz traqueal veremos burbujas de aire en suero de jeringa, momento en el que avanzaremos la cánula y retiraremos el mandril.
Figura 18. Set de cricotfiroidotomía percutánea directa.
Fijaremos la cánula al cuello del paciente mediante unas correas que trae el set y procederemos a ventilar, comprobando la adecuada ventilación pulmonar.
RESUMEN
El control avanzado de la VA es una técnica habitual en el manejo de pacientes críticos. Una ventilación inadecuada del paciente va a condicionar el tratamiento y la evolución del mismo, por lo que los médicos de urgencias-emergencias deben estar preparados para tal eventualidad, disponiendo y estando familiarizados con al menos un dispositivo alternativo con el que dominar la situación.
Pensamos, a diferencia de lo aconsejado por la AEST, que las técnicas quirúrgicas en el medio prehospitalario deben quedar relegadas a un último intento de control de la VA. Del resto de dispositivos supraglóticos expuestos no nos decantamos por ninguno en concreto, ya que el control de la VA, el tiempo de formación y el coste del material son muy similares, debiendo ser los equipos sanitarios los encargados de evaluar el material y, en consonancia con lo que se dispone en los hospitales de su zona, habilitarse del dispositivo más acorde.
Correspondencia:
G. Jiménez Moral.
Apartado de Correos 5091
14080 Córdoba
Correo electrónico: gjiménez@co.epes.es
Recibido el 11-09-07; aceptado para su publicación el 11-02-08.
BIBLIOGRAFÍA RECOMENDADA
Advanced Cardiovascular Life Support: Section 3: Adjuncts for Oxygenation, Ventilation, and Airway Control. Circulation. 2000;102 Suppl I:I-95-I-104.
Benumof JL. The LMA and the ASA difficult airway algorithm. Anesthesiology. 1996;84:686-99.
Brimacombe J, López-Gil M, Costa E, Silva L, Mesa Mesa A. La Mascarilla Laríngea. En: Mesa A, Villalonga A, Sánchez AF, editores. Manual Clínico de la Vía Aérea. El Manual Moderno; 2001. p. 147-94.
De la Torre F, Nolan J, Robertson C, et al. Recomendaciones 2000 del European Resucitation Council para soporte vital avanzado en adultos. Med Intensiva. 2001;25:355-64.
Díaz Castellanos MA, Cantalapiedra Santiago JA, Ruiz Bailén M, Fierro Rosón LJ, Cárdenas Cruz A, Ramos Cuadra JA. Asistencia respiratoria y circulatoria avanzadas. En: Ruano Marco MI, director. Manual de Soporte Vital Avanzado. 2.ª ed. Madrid: Masson; 1999. p. 49-78.
Dimitriou V, Voyagis GS, Brimacombe JR. Flexible Lightwand-guided. Tracheal Intubation with the Intubating Laryngeal Mask FastrachTM in Adults after Unpredicted Failed Laryngoscope-guided Tracheal Intubation. Anesthesiology. 2002;96:296-9.
Enlund M. Miregard M, Wennmalm K. The combitube for failed intubation instructtions for use. Acta Anaesthesiol Scand (Denmark). 2001;45:127-8.
Enrique J, Moya Rosa DR, Marco A, et al. Vía aérea quirúrgica en el paciente politraumatizado. Disponible en: www.uninet.edu/cimc2001/ comunicaciones/emoya/
Gabbott DA. El “Combitubo”, su papel en el abordaje de la vía respiratoria y la reanimación. Puesta al día en Urgencias, Emergencias y Catástrofes. 2001;10:141-4.
González Jorrin N. Técnicas más habituales en urgencias. En: Marco Garde P, Azaldegui Berroeta F, García Urra F, Arcega Fernández I, Artaetxebarria Zuazo JJ, editores. Master en Urgencias y Emergencias Médico-Quirúrgicas. Madrid: Jarpoy editores; 1997. p. 879-95.
Hartmann T, Krenn CG, Zoeggeler A, Hoerauf K, Benumof JL, Krafft P. The oesophageal-tracheal Combitube Small Adult. Anaesthesia. 2000;55:670-5.
Herrera González A, Pérez Torres MC, Luis Navarro JC, Marenco de la Fuente ML. Control Integral de la Vía Aérea. Granada: Grupo Editorial Universitario; 2004.
http://www.east.org/tpg/intubation.pdf
Zimmermenn JL, et al. editor, Fundamentos de Cuidados críticos en Soporte inicial programa internacional (FCCS). Buenos Aires: Sociedad de medicina crítica. 2003;2:1-15.
Jarma N. Vía aérea no visible inicialmente (VANVI). Propuesta de algoritmo para su manejo. Emergencias. 2006;18:236-9.
Jiménez Moral G, Ayuso Baptista F, Bertomeu Cornejo M, Requena López A, Navarrete Espejo M, Garujo Pérez A. Manejo de la maniobra de BURP ante intubaciones difíciles en medicina de emergencias. Puesta al día en Urgencias, Emergencias y Catástrofes. 2003;4:12-25.
Jiménez Moral G, Ayuso Baptista F, Garijo Pérez A, Navarrete Espejo M, Requena López A, Baptista García F. Alternativas a la IOT ante una Vía Aérea Difícil (VAD). Emergencias. 2003;14:302-10.
Madrid V, Charco P, Company R, Valdivia J, Alcalá MA, Sánchez-Gómez J. Vía aérea e intubación endotraqueal. En: Torres LM, editor. Tratado de Anestesia y Reanimación. Madrid: Arán; 2001. p. 1575-628.
Martín Álamo S. Algoritmo de la Vía aérea Difícil. En: Fundación Europea de Enseñanza a la Anestesiología (FEEA). Manual del Curso Teórico-Práctico en el manejo de la vía aérea difícil. Cádiz; 2002.
Orebaugh SL. Difficult airway management in the emergency department. J Emerg Med. 2002;22:31-48.
Quesada A, Rabanal JM, editores. Procedimientos técnicos en Urgencias y Emergencias. Madrid: Ergon S.A.; 2003.
Rodríguez Serra M, Chaves Vinagre, Vicent Perales C. Manejo de la vía aérea y ventilación. En: Manual de Soporte Vital avanzado en Trauma. Elsevier Masson. 2006;5:77-95.
Urtubia RM, Águila CM, Cumsille MA. Combitube: a study for proper use. Anesth Analg. 2000;90:958-62.