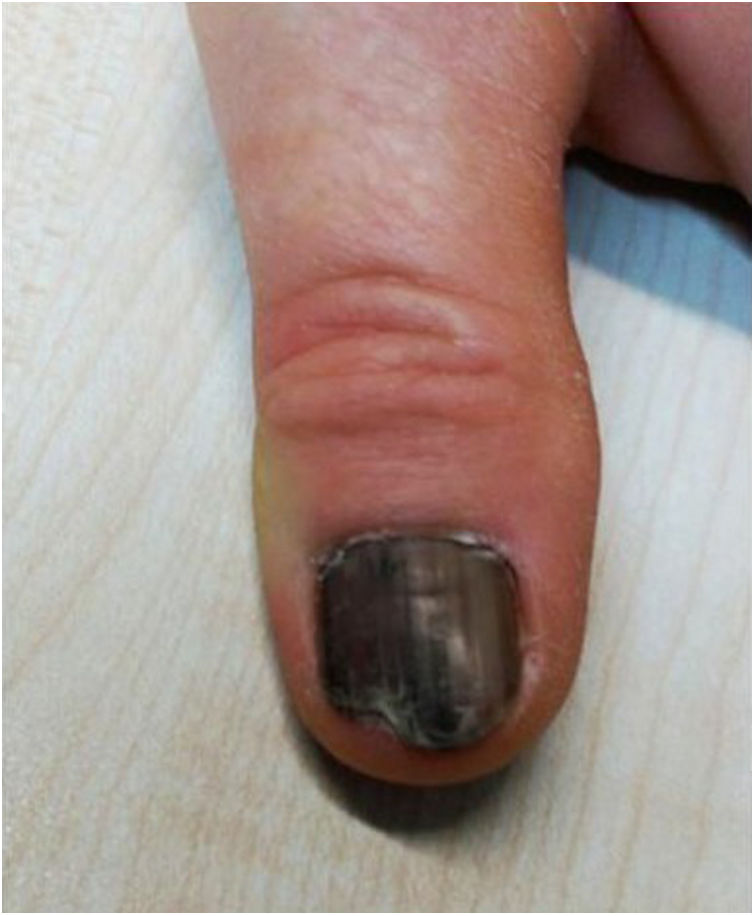
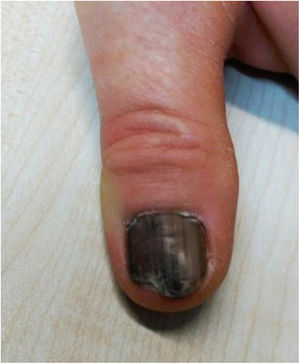
En este artículo se presenta el caso de una mujer de 49 años de origen rumano sin antecedentes personales de interés, salvo hipotiroidismo en tratamiento sustitutivo, que acude a consulta porque, desde hacía un año, tenía la uña del primer dedo de la mano izquierda con coloración negruzca, tacto rugoso y aspecto frágil. La paciente contaba que, al principio, se notó una banda única longitudinal desde hacía dos años, que fue aumentando de extensión y evolucionó hasta tener el aspecto que aparece en la imagen (fig. 1). Lo relacionaba con que se ponía uñas postizas. Como antecedente familiar, refirió que su padre había fallecido por melanoma.
En la exploración física se observó que la uña del primer dedo de la mano izquierda presentaba melanoniquia que afectaba a la totalidad de la lámina ungueal, con bandas longitudinales heterogéneas en amplitud y coloración, con tonalidad marrón de fondo y signo de Hutchinson por afectación del pliegue proximal. Se apreciaban áreas de onicosquisis y onicolisis distal, sin dolor a la palpación. La movilidad y la exploración neurovascular distal del dedo afectado estaban conservadas. No presentaba afectación en ninguna otra uña ni otras lesiones dérmicas de interés en la exploración.
La auscultación cardiopulmonar, la exploración abdominal y la valoración neurológica fueron normales.
Con los antecedentes familiares y dada la clínica de presentación de la lesión, se sospechó un posible melanoma ungueal. Derivamos el caso a la consulta especializada como paciente con sospecha de malignidad. Esta fue valorada por el dermatólogo después de pocos días en el hospital de referencia, donde se llevó a cabo una cirugía tridimensional con resección completa de la uña y matricectomía asociada.
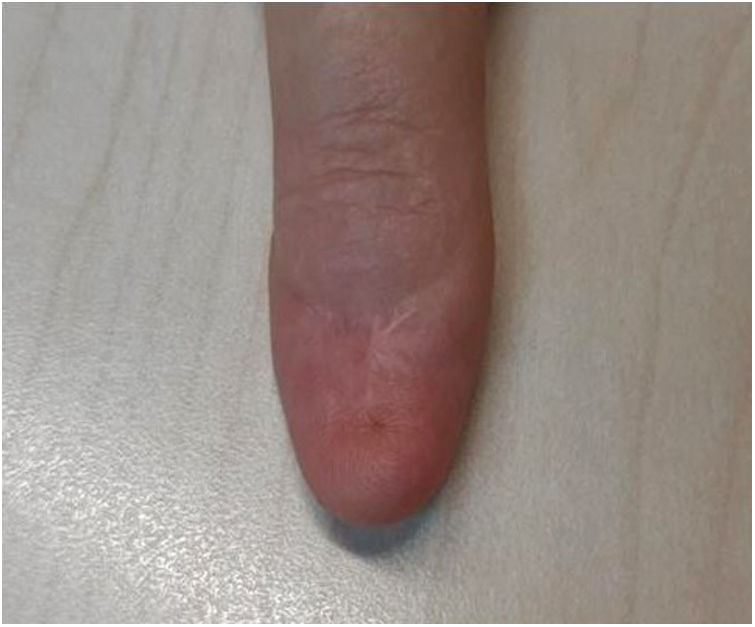
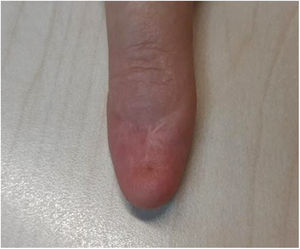
La anatomía patológica confirmó un melanoma lentiginoso acral in situ, con bordes de resección libres. En la segunda y en la tercera revisión, se realizaron ampliaciones de los bordes quirúrgicos, sin evidencia de melanoma residual en el análisis histopatológico (fig. 2). El seguimiento durante dos años no necesitó ningún estudio complementario.
Diagnóstico diferencial:
- -
Melanoma ungueal
- -
Pigmentación exógena, inducida por tóxicos (utilización de uñas postizas)
- -
Onicomicosis, con la uña hipertrófica desde el lecho ungueal
- -
Nevus ungueal
- -
Hiperpigmentación ungueal postinflamatoria
- -
Melanoniquia por hiperplasia melanocítica
- -
Hematoma subungueal, suele haber antecedente traumático
- -
Nevus juntural, lesión única sin patrón rayado
- -
Enfermedad de Peutz-Jeghers, con lesiones hiperpigmentadas en varias uñas y cara palmar y dorsal de la mano, así como en la región perioral y las mucosas
- -
Enfermedad de Addison, hiperpigmentación en la epidermis que se extiende a las uñas sin patrón rayado1.
La mayoría de las series de casos de melanoma ungueal in situ incluyen muestras con pocos pacientes. El retraso medio del diagnóstico puede ser de uno o dos años.
Hasta hace tiempo se había optado por la amputación del dedo según el nivel de afectación anatómica del tumor, pero últimamente se tiende a realizar cirugías más conservadoras que aseguren los bordes quirúrgicos resecados libres de tumor. No se demostró un beneficio significativo en términos de pronóstico o de supervivencia, cuando los bordes quirúrgicos están libres, respecto a la amputación digital1. La mayoría de los estudios avalan que, a largo plazo, el pronóstico es bueno y sin recurrencias, y se da preferencia a la cirugía sin amputación porque tiene mejor resultado estético y funcional2.
Se debe propiciar un margen quirúrgico libre de 5 a 10 mm. Las complicaciones que pueden aparecer son quistes de inclusión y espículas ungueales3, aunque se evita la amputación digital.
La dermatoscopia revela el depósito de pigmento en forma de bandas longitudinales marrones o negras, irregulares, con coloración heterogénea, con amplitud y espaciado irregular, habitualmente asociada con pigmentación marronácea de fondo. En ocasiones, puede detectarse el signo de micro-Hutchinson (pigmentación de la cutícula del pliegue proximal que no se evidencia solo por la clínica). Se recomienda realizar una biopsia incisional de la matriz ungueal con márgenes ajustados, y en los casos en los que esta no sea posible, por el tamaño o la localización de la lesión, se sugiere una biopsia parcial de la zona afectada, incluyendo el espesor total de la matriz ungueal3.
Es importante valorar no solo la profundidad de la lesión sino también los márgenes laterales y establecer los criterios histopatológicos para completar la escisión de estos tumores, y el empleo de marcadores inmunohistoquímicos: factor de transcripción de la cresta neural crucial para la diferenciación, maduración y mantenimiento de melanocitos (SOX-10), anticuerpo monoclonal dirigido contra una glicoproteína componente del premelanosoma (HMB-45) y gen que origina un componente de la membrana de premelanosoma (MART-1), para una evaluación precisa del margen quirúrgico4.
El origen del melanoma subungueal tiene lugar en la matriz de la uña, se extiende al lecho ungueal adyacente, al hiponiquio y/o a los pliegues ungueales, invade la dermis y puede llegar al hueso. La pigmentación de los pliegues de las uñas y de la cutícula (signo de Hutchinson) es una pista clave en el diagnóstico. En el estudio histopatológico, se aprecia la proliferación de melanocitos aislados (sin forma de nidos) a lo largo de la unión dermoepidérmica. Con la progresión, hay un incremento en la densidad celular y los melanocitos junturales confluyen en agregados. Los melanocitos tienen atipia citológica, de leve a moderada al inicio, con núcleos hipercromáticos.
En la población infantil, se puede confundir con la melanoniquia estriada. En estudios en población asiática, la prevalencia del melanoma subungueal es relativamente alta y la detección clínica temprana mejora tanto la calidad de vida como la supervivencia. Lee et al. publicaron una estrategia para identificar el melanoma subungueal in situ.
Definieron las características clínicas del melanoma acral in situ subungueal con nuevos criterios categorizados como ABCD.
- -
«A» significa edad adulta (edad > 18 años).
- -
«B» para bandas marrones en fondo marrón.
- -
«C» para color en periungueal de la piel.
- -
«D» para un dígito.
La estrategia que utilizan es sospechar que es un melanoma ungueal in situ cuando hay melanoniquia longitudinal solitaria en adultos, con criterio «B» o «C». Todos los casos fueron sospechosos con la clasificación ABCD de uñas, coincidiendo con el diagnóstico histológico con una sensibilidad del 100% y una especificidad de 96,6%. La regla ABCD de uñas puede ser una herramienta clínica simple, sensible y específica para el cribado de melanoma ungueal in situ5.
Imakado et al. han publicado dos casos clínicos en los que había una coexistencia previa de tumores malignos en otras localizaciones, con la aparición posterior de melanoma subungueal in situ: una paciente con cáncer de cuello uterino y un varón con cáncer de estómago, asociados con una mutación del gen CDKN2A. Puede haber un aumento de riesgo de cánceres de páncreas y de mama, por lo que en casos de melanomas múltiples o varios miembros de la familia afectados, está indicada la valoración en consulta de asesoramiento genético6.
El melanoma in situ ungueal es un tumor maligno que podemos ver en consulta en casos con lesión hiperpigmentada en uña de manos o de pies. El diagnóstico puede demorarse entre uno y dos años si el paciente no va a consulta por no atribuirle importancia al proceso. La derivación a dermatología debe ser lo más rápida posible.
El reconocimiento clínico y el estudio de la anatomía patológica tempranos del melanoma subungueal in situ son las herramientas más eficaces para un buen pronóstico ante el diagnóstico de este tipo de tumor, cuyo tratamiento de elección es la cirugía conservadora con márgenes libres, evitando la amputación digital.
Se ha contado con el consentimiento de la paciente y se han seguido los protocolos de los centro de trabajo sobre tratamiento de la información de los pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.