La anamnesis y la exploración física son las herramientas básicas con las que cuenta el médico de familia en la consulta diaria. Se definen las pruebas diagnósticas en Atención Primaria como aquellas pruebas que son solicitadas directamente por el médico de Atención Primaria y, aún siendo realizadas fuera de la consulta, no suponen una transferencia en la responsabilidad clínica sobre el paciente.
Debemos tener claras cuáles son sus indicaciones y una serie de cuestiones básicas para poder realizar un uso racional de las mismas.
The anamnesis and the physical examination are the basic tools of the Family Doctors in their daily clinics. Diagnostic tests in Primary Care are defined as those tests that are requested directly by the Primary Care doctor and, although they are performed outside the clinic, this does not assume a transfer of clinical responsibility of the patient.
We must be clear what their indications are and a have series of basic questions to be able to make rational use of them.
En 1989 Borrell definió las pruebas diagnósticas en Atención Primaria (AP) como aquellas pruebas que son solicitadas directamente por el médico de AP y, aún siendo realizadas fuera de la consulta, no suponen transferencia en la responsabilidad clínica sobre el paciente1.
La anamnesis y la exploración física del paciente son los pilares fundamentales del proceso diagnóstico con que cuenta el médico de AP, siendo las pruebas diagnósticas una herramienta complementaria en la toma de decisiones en la consulta médica.
Antes de solicitar una prueba de laboratorio, el médico de AP debe reflexionar sobre las ventajas y molestias que ésta puede reportar al paciente y el coste sanitario que está ocasionando. Es fundamental relacionar el diagnóstico diferencial que se plantee con las pruebas más útiles para llevarlo a cabo. Por tanto, deberá conocer el valor predictivo de las pruebas solicitadas en cada caso concreto y los requerimientos necesarios que el paciente debe llevar a cabo en su preparación.
Pruebas de laboratorio en Atención PrimariaSon los exámenes diagnósticos más utilizados en AP (se ha visto que aproximadamente del 4-9% de las visitas al médico de AP incluye una prueba de laboratorio)1.
¿Para que se utilizan?- -
Control de una patología ya diagnosticada.
- -
Confirmación o exclusión de una patología de la cual se sospecha.
- -
Detección o cribado de casos.
- -
En un pequeño porcentaje se solicitan por un asunto administrativo, legal o a petición del paciente.
Según algunos autores se solicitan excesivamente y muchas veces de forma innecesaria, no adaptándose a los protocolos existentes, por lo que es muy importante saber cuáles son sus indicaciones para que sean realmente rentables.
Aspectos claves en la petición de pruebas de laboratorio- -
Establecer mecanismos de garantía de calidad.
- -
La selección de pruebas de laboratorio.
- -
*¿Le han hecho ya esta misma prueba? Debemos evitar la duplicidad de pruebas que ya se han realizado previamente (en otro hospital, en consultas externas o en urgencias).
- -
¿Necesito la prueba? Pedir pruebas complementarias que seguramente no alterarán la atención al paciente, bien porque los hallazgos ‘positivos’ que se espera obtener suelen ser irrelevantes, bien por el carácter altamente improbable de un resultado positivo, no aporta ningún beneficio al paciente.
- -
¿Es la prueba más adecuada? Debemos evitar la realización de pruebas inadecuadas y considerar si otra prueba puede aportar más información o la misma información de manera menos agresiva para el paciente. A veces, y en caso de duda, es conveniente comentar el caso con otro facultativo antes de pedir las pruebas complementarias.
- -
¿He incluido la información mínima sobre el caso en su solicitud? No dar la información clínica necesaria, o no plantear cuestiones que las pruebas de diagnóstico deben resolver, puede ocasionar determinaciones analíticas o pruebas incompletas o inadecuadas
- -
¿Se están realizando demasiadas pruebas complementarias? En muchas ocasiones existe un exceso de pruebas complementarias (unos médicos recurren a las pruebas complementarias más que otros, a algunos pacientes les tranquiliza someterse a exploraciones complementarias).
Antes de realizarlas, se deben tener en cuenta unas normas a seguir por los profesionales, para garantizar los procedimientos y evitar los falsos procedimientos:
- -
Advertir si requiere ayuno (glucemia, colesterol) y/o la retirada de previa de algún fármaco.
- -
Registrar la hora del día de la extracción (el cortisol por ejemplo tiene ritmo circadiano).
- -
Recoger cultivos antes de iniciar tratamiento antibiótico.
- -
No realizar la extracción en el brazo de una fístula arterio -venosa en paciente en hemodiálisis.
- -
No realizar extracciones en el lado donde se haya realizado la mastectomía o disección de ganglios linfáticos axilares por riesgo de celulitis.
Son un grupo de pruebas de sangre periférica que proporciona una cantidad enorme de información sobre el sistema sanguíneo y muchos otros órganos. Se trata de pruebas accesibles de detección sistemática que se realiza de forma fácil y rápida.
Parámetros hematológicos básicos (tabla 1)- •
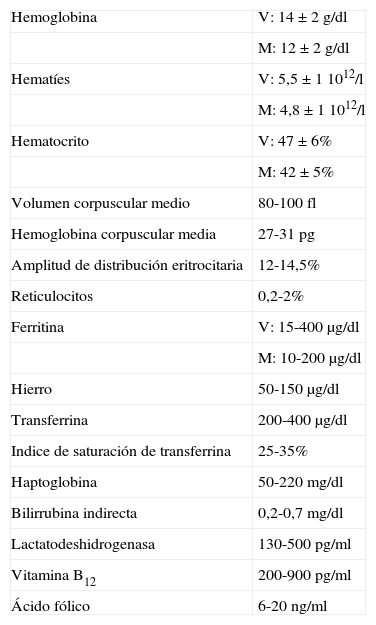
Hemoglobina (Hb): define la presencia de anemia. Transporta el oxígeno en sangre. En el adulto el 96% es HbA, un 2-3% HbA2 y un 1% HbF2.
- •
Hematíes: células transportadoras de hemoglobina. No son un buen marcador para el diagnóstico de anemia puesto que anemias microcíticas importantes pueden cursar con un recuento de hematíes relativamente conservado y al contrario, en macrocitosis puede existir un recuento bajo con una Hb normal2.
- •
Hematocrito: proporción entre el volumen de hematíes y el volumen de plasma total.
- •
Volumen corpuscular medio: valor medio del volumen de cada hematíe. Permite clasificar las anemias según el tamaño del eritrocito3.
- •
Hemoglobina corpuscular media: valor medio de Hb en cada hematíe.
- •
Concentración de hemoglobina corpuscular media: concentración de hemoglobina por unidad de volumen de hematíes. La buena correlación existente entre volumen corpuscular medio y hemoglobina corpuscular media resta utilidad a este índice.
- •
Amplitud de distribución eritrocitaria: mide el grado de heterogeneidad en el tamaño de los hematíes. Es importante en el diagnóstico diferencial de la anemia ferropénica y la talasemia. Se eleva en la anemia ferropénica, estados hemolíticos, hemorragia aguda o en el tratamiento con hierro2.
- •
Reticulocitos: hematíes inmaduros, grandes y con resto de núcleo. Es la respuesta medular a la anemia. Refleja el grado de eritropoyesis y la capacidad regenerativa de la médula. Su aumento es característico de las anemias regenerativas (hemolíticas o post-hemorragia aguda). El recuento de reticulocitos tiene interés también cuando queremos valorar la respuesta al tratamiento y para medir la capacidad de regeneración medular. La administración de hierro, ácido fólico o vitamina B12 origina un aumento de la cifra de los reticulocitos a los 7-10 días del inicio del tratamiento (es la llamada crisis reticulocitaria).
- •
Ferritina: depósitos de hierro. Alta sensibilidad y especificidad en el diagnóstico de ferropenia. Es un reactante de fase aguda, por lo que puede elevarse en procesos inflamatorios, enfermedades hepáticas o neoplasias4.
- •
Hierro: tiene una alta variabilidad analítica y biológica. Disminuye en las ferropenias, anemia por enfermedad crónica y en hipoproteinemias. Aumenta en la hemocromatosis, talasemias y anemias hemolíticas5.
- •
Transferrina: transporta el hierro en el plasma. Aumenta su síntesis en la anemia ferropénica y disminuye en las hipoproteinemias y estados inflamatorios (reactante inverso de fase aguda).
- •
Vitamina B12 (cobalamina): interviene en la síntesis de hemoglobina. Su sensibilidad es alta en pacientes con clínica típica bien establecida pero, ante síntomas incipientes, valores en el rango inferior de la normalidad pueden ocultar un déficit real. Podemos encontrar falsos positivos en embarazadas, infección por el virus de la inmunodeficiencia adquirida (VIH), mieloma, déficit de folatos o de transcobalamina5.
Tabla 1.Parámetros hematológicos básicos
Hemoglobina V: 14±2 g/dl M: 12±2 g/dl Hematíes V: 5,5±1 1012/l M: 4,8±1 1012/l Hematocrito V: 47±6% M: 42±5% Volumen corpuscular medio 80-100 fl Hemoglobina corpuscular media 27-31 pg Amplitud de distribución eritrocitaria 12-14,5% Reticulocitos 0,2-2% Ferritina V: 15-400μg/dl M: 10-200μg/dl Hierro 50-150μg/dl Transferrina 200-400μg/dl Indice de saturación de transferrina 25-35% Haptoglobina 50-220 mg/dl Bilirrubina indirecta 0,2-0,7 mg/dl Lactatodeshidrogenasa 130-500 pg/ml Vitamina B12 200-900 pg/ml Ácido fólico 6-20 ng/ml
La serie blanca es el componente leucocitario de los elementos formes de la sangre. Se estudia con el recuento total de leucocitos (4.800-10.800/μl) y la llamada fórmula leucocitaria (recuento diferencial de cada uno de los tipos de células blancas presentes en sangre periférica)6.
La fórmula leucocitaria se realiza generalmente con métodos automatizados que pueden completarse con la observación al microscopio.
En la interpretación de la fórmula deben considerarse especialmente valores absolutos de cada tipo celular (los valores porcentuales tiene menor significación).
No debemos olvidar que no todas las alteraciones fórmula leucocitaria se deben a enfermedades puesto que existen variaciones fisiológicas (edad, raza, embarazo, ritmo circadiano) que producen desviaciones de la misma7.
Principales alteraciones de la serie blanca- •
Neutrofilia: aumento del número absoluto de neutrófilos circulantes por encima de dos desviaciones estándar del valor medio (1.900-8.000/μl (40-74%)). Es la causa más frecuente de leucocitosis (aumento del número total de glóbulos blancos por encima de 11.000/mm3. Puede también deberse a causas fisiológicas (edad, embarazo), infecciones (sobre todo bacterianas por grampostivos), inflamación o estrés (enfermedades reumáticas, metabólicas, hemorragias agudas, tabaquismo), fármacos (corticoides, litio, factores de crecimiento granulocítico, ranitidina o alopurinol), neoplasias (carcinoma pulmonar, melanoma, tumores cerebrales o cáncer de próstata), aesplenia (anatómica o funcional) y hemopatías (leucemias agudas mieloides o síndromes mieloproliferativos crónicos)8.
- •
Debemos derivar a Hematología toda neutrofilia con > 50.000células/mm3 o leucocitosis junto con anemia y/o trombopenia, aparición de blastos, bastones de Auer o cuadro leucoeritoblástico en sangre periférica.
- •
Neutropenia: disminución en el número absoluto de neutrófilos circulantes, por debajo de dos derivaciones estándar del valor medio en individuos normales. Los términos de leucopenia y granulocitopenia no son sinónimos de neutropenia aunque a veces se usen de esa forma. La cifra total también puede variar según la raza, edad, factores ambientales y genéticos6. Clasificación:
- ∘
Neutropenia leve: 1000-1800 células/mm3.
- ∘
Neutropenia moderada: 500-1000 células/mm3.
- ∘
Neutropenia severa<500 células/mm3.
- ∘
Criterios de derivación: <500 neutrófilos/mm3 y leucopenia junto con: anemia y/o trombopenia, aparición de blastos, bastones de Auer o cuadro leucoeritroblástico en sangre periférica.
- •
Eosinofilia: aumento en el número absoluto de eosinófilos circulantes por encima de 500 células/mm3. (Valor normal de eosinófilos: 0-800/μl (80-7%)). La causa más frecuente en nuestro medio son las enfermedades alérgicas, mientras que a nivel mundial son las enfermedades parasitarias. Se debe derivar a Hematología toda eosinofilia con más de 1.500células/mm3 no filiada y el síndrome hipereosinófilo idiopático6.
- •
Linfocitosis: número absoluto de linfocitos superior a 4x109/litro. (Valor normal: 900-5200/μl (19-48%)). Ante su aparición se debe realizar diagnóstico diferencial entre trastorno benigno, infección, reactivo y linfoproliferativo. La causa más frecuente es la mononucleosis infecciosa por virus de Epstein-Barr.
- •
Criterios de derivación: leucocitosis con alteraciones de otras series o frotis con morfologías clonales9.
- •
Linfopenia: número absoluto de linfocitos menor de 109/litro. Puede presentarse en inmunodeficiencias congénitas o secundaria a fármacos, enfermedades crónicas, etanol, tuberculosis o VIH.
- •
Basofilia: aumento en el número absoluto de basófilos por encima de 200células/mm3. (Valor normal: 0-200/μl (0-1,5%)). Frecuentemente es una manifestación de neoplasias (carcinoma, leucemia basofílica, enfermedades mieloproliferativas) o enfermedad inflamatoria (enfermedad inflamatoria intestinal, urticaria).
Se debe derivar toda basofilia extrema, basofilia asociada a alteraciones de otras series del hemograma o la presencia de células inmaduras en el frotis de sangre periférica.
- •
Monocitosis: recuento superior a 0,9x109/litro. (Valor normal: 160- 1000/μl (3,4-9%)). Habitualmente es una manifestación de enfermedad inflamatoria o neoplásica10.
- •
Criterios de derivación: monocitosis acompañada de alteraciones en otras series (anemia, trombopenia), células inmaduras en el frotis o cifras aisladas persistentemente elevadas sin causa evidente.
Monocitopenia: número de monocitos inferior a 0,15x109/litro. Derivaremos de forma urgente ante la sospecha de una anemia aplásica.
Velocidad de sedimentación globular11Determinación de la velocidad con la que sedimentan los eritrocitos en solución salina o plasma en un determinado periodo de tiempo. Es una prueba no específica y, por tanto no diagnóstica de ninguna enfermedad o lesión orgánica determinada. Se considera como una proteína de “fase aguda” o reactante.
- -
Valores normales (método de Westergren):
- -
Varones hasta 15mm/h.
- -
Mujer: hasta 20mm/h.
- -
Niños hasta: 10mm/h.
- -
Recién nacido: hasta 0-2mm /h.
Sus valores están aumentados en la insuficiencia renal crónica, tumores malignos, infección bacteriana, enfermedades inflamatorias, enfermedades tisulares necróticas, hiperfibrinogenemia, macroglobulinemia, anemias graves con ferropenia o déficit de vitamina B12, por fármacos (dextranos, metildopa, anticonceptivos orales, penicilamina, teofilina, vitamina A, procainamida), con la menstruación o el embarazo,
Los valores de la VSG disminuyen en la anemia depranocítica, esferocitosis, hipofibrinogenemia, policitemia vera y con los la aspirina cortisona y quinina.
Se pueden encontrar de forma artificial valores bajos cuando la muestra obtenida reposa más de 3 horas antes de realizar la prueba.
CoagulaciónPruebas de coagulaciónLa coagulación normal de la sangre se produce a través de una reacción en cascada en al que intervienen 12 factores de la sangre.
El paciente no requiere ninguna preparación especial, no precisa ayuno. Se realiza una extracción de 10ml de sangre y se remite al laboratorio para determinar los siguientes parámetros:
Número de plaquetas (tabla 2)Si es menor de 40.000 plaquetas por mililitro, se denomina plaquetopenia
Recuento plaquetario
| Valores normales | Interpretación de resultados | Indicaciones en Primaria |
| En sangre. | Aumento:vivir en grandes altitudes. El recuento automático está sometido a un error de al menos 15% por los agregados | El recuento de plaquetas es de vital importancia para el diagnóstico de los trastornos hemorrágicos |
| Adulto:150.000-400.000/mm3 o 150-400 x109/ l (unidaes S.I.) | Ejercicio, | |
| Pematuros:100.000-300.000/mm3 | Farmacos: anticonceptivos orales | |
| Recién nacido:150.000-300.000/mm3 | Neoplasias, policitemia vera, sndrome post-espl¿¿ecnico, artritis reumatoide, anemia por deficit de hierro | |
| Niños pequeños:200.000-475.000/mm3 | Disminución: farmacos: paracetamol, ácido | |
| Niños:150.000-400.000mm3 | acetilsalicílico, quimioterápicos, clochicina, bloqueantes H2, hidralacina, indometacina, isoniazida, quinidina, estreptomicina, diuréticos tiacidicos | |
| Hiperesplenismo, anemia hemolítica y perniciosa, trastornos trombopénicos, lupus eritematoso sitémico, quimioterapia, leucemia y otros trastornos leucémicos |
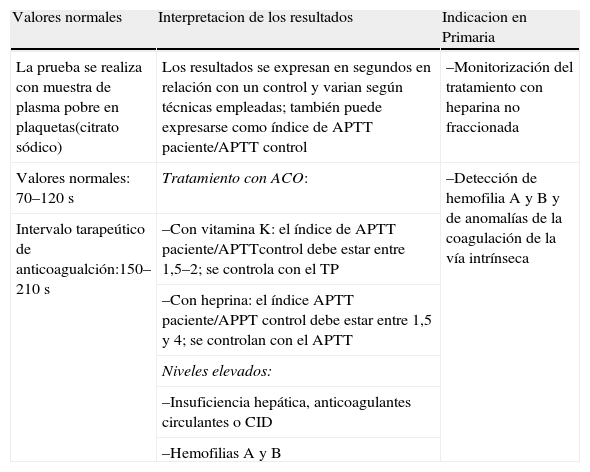
Mide el tiempo de coagulación del plasma citrado en contacto con calcio y fosfolípidos (cefalina). Estudia la vía intrínseca de la coagulación y vía común. Es útil para valorar la actividad global de todos los factores de la coagulación excepto VII y el XIII (muy sensible a defectos de factor VII y IX)12.
Tiempo de tromboplastina parcial activada
| Valores normales | Interpretacion de los resultados | Indicacion en Primaria |
| La prueba se realiza con muestra de plasma pobre en plaquetas(citrato sódico) | Los resultados se expresan en segundos en relación con un control y varian según técnicas empleadas; también puede expresarse como índice de APTT paciente/APTT control | –Monitorización del tratamiento con heparina no fraccionada |
| Valores normales: 70–120 s | Tratamiento con ACO: | –Detección de hemofilia A y B y de anomalías de la coagulación de la vía intrínseca |
| Intervalo tarapeútico de anticoagualción:150–210 s | –Con vitamina K: el índice de APTT paciente/APTTcontrol debe estar entre 1,5–2; se controla con el TP | |
| –Con heprina: el índice APTT paciente/APPT control debe estar entre 1,5 y 4; se controlan con el APTT | ||
| Niveles elevados: | ||
| –Insuficiencia hepática, anticoagulantes circulantes o CID | ||
| –Hemofilias A y B |
La vía común se estudia con este parámetro. Está alargado en las enfermedades que producen un déficit de fibrinógeno.
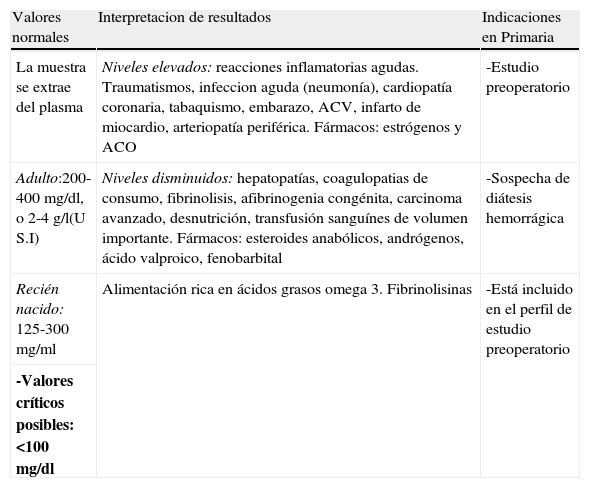
Fibrinógeno (tabla 4)Es una proteína sintetizada en el hígado que interviene en el proceso normal de la coagulación. Se puede medir la concentración sanguínea de fibrinógeno de forma directa, por lo que se utiliza para la vía común de la coagulación.
Fibrinógeno
| Valores normales | Interpretacion de resultados | Indicaciones en Primaria |
| La muestra se extrae del plasma | Niveles elevados: reacciones inflamatorias agudas. Traumatismos, infeccion aguda (neumonía), cardiopatía coronaria, tabaquismo, embarazo, ACV, infarto de miocardio, arteriopatía periférica. Fármacos: estrógenos y ACO | -Estudio preoperatorio |
| Adulto:200-400 mg/dl, o 2-4 g/l(U S.I) | Niveles disminuidos: hepatopatías, coagulopatias de consumo, fibrinolisis, afibrinogenia congénita, carcinoma avanzado, desnutrición, transfusión sanguínes de volumen importante. Fármacos: esteroides anabólicos, andrógenos, ácido valproico, fenobarbital | -Sospecha de diátesis hemorrágica |
| Recién nacido: 125-300 mg/ml | Alimentación rica en ácidos grasos omega 3. Fibrinolisinas | -Está incluido en el perfil de estudio preoperatorio |
| -Valores críticos posibles: <100 mg/dl |
Se pueden completar con la determinación del tiempo de sangría o de hemorragia, se utilizan poco (el tiempo de sangría cuando está alargado generalmente indica un déficit del número de plaquetas o plaquetopenia)13.
Tiempo de protrombina (TP) o de Quick (tabla 5)Mide el tiempo de coagulación del plasma citrado tras la adición de un exceso de tromboplastina y calcio. Valora la vía extrínseca de la coagulación y común. Se expresa en porcentaje o en segundos.
Tiempo de protrombina o INR
| Valores normales | Interpretación de resultados | Indicaciones en Primaria |
| Se realiza en sangre (con citrato sódico) | El TP se alarga: enfermedade hepáticas agudas y crónicas, Obstrucción de vía biliar (se normaliza tras la administración de vitamina K) | -Valoración de la función hepática |
| Valores normales: 11,0-12,5 s;85-100% | Déficit de vitamina K por mala absorción de vitaminas liposolubles, tratamientos con fármacos que reducen la producción de vitamina K. Coagulopatía de consumo | -Obstrucción de la vía biliar |
| Si el paciente está en tratamiento con anticoagulación: >1,5-2 veces el valor control;20-30% | Fármacos que aumentan TP: alopurinol, barbitúricos, antibióticos betalactámicos, anticoagulantes orales, digitálicos etc. | -Control de tratamiento con anticoagulantes (warfarínicos) |
| Valores limites posibles: 20 s. En tratamiento con anticoagulantes: >3 veces el valor normal | Fármacos que disminuyen TP: esteroides anabolizantes, anticonceptivos orales, estrógenos, vitamina K |
El TP es el parámetro de control de la anticoagulación oral. Su medida se ha estandarizado mediante la INR (razón normalizada internacional) siendo el resultado obtenido transferible a todos los laboratorios clínicos12.
El INR es una prueba cada vez más utilizada en AP, ya que en los últimos años, el número de pacientes en tratamiento anticoagulante oral (TAO) ha aumentado debido principalmente a su indicación en la mayoría de pacientes con fibrilación auricular, así como al envejecimiento de la población14. Además, la comercialización de unos aparatos que permiten realizar la prueba analítica en sangre capilar ha permitido realizar el control de la anticoagulación oral en AP, con ventajas manifiestas: mayor accesibilidad para los pacientes que ya no tienen que desplazarse a los hospitales, menor traumatismo para el paciente con la extracción, facilidad para la visita a domicilio, resultados inmediatos y no dependientes del envío desde el hospital y menor coste total.
Tras la indicación de TAO, el profesional de enfermería cumplirá un papel fundamental en el proceso:
- -
Realizará una valoración de todos aquellos aspectos que pueden influir en el control del INR.
- -
Educación sanitaria: se debe explicar de forma comprensible (verbal y por escrito) para el paciente las características del tratamiento.
Antes de iniciar la TAO es preciso realizar al paciente una analítica básica que incluya hemograma, tiempo de protombina, fibrinógeno, tiempo de cefalina-kaolín, INR, función hepática y renal.
Pauta de inicioExisten múltiples pautas de inicio, la más usada es la siguiente:
- -
Menores de 65 años: comenzar con 14mg semanales de acenocumarol (es decir, 2mg diarios).
- -
Mayores de 65 años: comenzar con 7mg semanales.
El primer control debe realizarse al cuarto día de tratamiento, el segundo a los siete días y los siguientes dependerán de los resultados obtenidos.
Material necesario15Coagulómetro portátil Coaguchek S® o ProTime®.
Tira reactiva Coaguchek PT Test® o tira-cubeta ProTime 3®.
Para obtener la muestra, el Coaguchek S® incluye un sistema Softclix® con lancetas, aunque se puede utilizar cualquiera cualquiera de los que se disponga en el centro de salud. El ProTime® incluye el sistema Tenderlett Plus®, que realiza la incisión y colecciona la sangre en un pequeño depósito que se inserta en el aparato sobre la cubeta. Por tanto, es necesario utilizar este sistema.
Algodón o gasas y agua oxigenada.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.