REVISIÓN DE MÉTODOS
Las dos grandes técnicas de curación de úlceras y heridas corresponden a las llamadas curas secas, o por el contrario, la más aceptada para algunos autores: cura húmeda. Esta última es la más utilizada, y la que parece ofrecer mejores resultados. Independientemente del tipo de práctica utilizada, el objetivo sigue siendo el mismo: favorecer la proliferación del tejido granular, evitándose, por tanto,
la infección y favoreciendo el desbridamiento, ya sea químico, enzimático o quirúrgico.
La aplicación de la técnica wet to dry, llega a ser traumática para el paciente, ya que se basa en la utilización de gasas empapadas en suero salino, que desecan la superficie ocupada por exudados u esfacelos1 facilitándose por arrastre mecánico la movilización de tejidos necróticos. Pero el arrastre se produce también sobre capilares, tejido granular y epitelio en crecimiento. Así se evita la infección, pero se puede retrasar ampliamente la curación, ya que se pierde temperatura y humedad, retrasándose la actividad mitótica celular. Las células sanas se resecan, mueren, forman costra y se fijan con fibras de colágeno a planos inferiores impidiendo progresar el tejido nuevo. Por eso se recomienda la aplicación de la técnica con intervalos de tiempo. Su utilidad se delimitó en 19582. Posteriormente, el uso de polietileno en heridas sobre ganado porcino aportó curaciones dos veces más rápidas que en curas secas. El estudio se demostró en humanos3, observándose un 40% de mayor rapidez de curación que en curas secas4. La exposición al aire de las heridas cura más lentamente que tras la oclusión, observándose en función del tamaño5. De todos modos, en heridas de larga evolución se demuestra que, en úlceras de piernas, 18 de 39 (46%) curaban completamente6 desarrollando tejido de granulación en respuesta a la oclusión en todas ellas. Utilizado mediante apósitos, propicia un ambiente húmedo y unas condiciones de temperatura más óptimas para la regeneración tisular7.
También se estima el incremento de las cifras de tensión parcial de oxígeno; sin embargo, los hidrocoloides, que son impermeables al oxígeno, poseen tasas de curación similares a los polímeros que sí son permeables a dicho gas8.
Se estima que otro mecanismo implicado en la curación es el gradiente de potencial eléctrico, que estimula el crecimiento celular. Así, en ganado porcino se evidencia el beneficio de los pulsos eléctricos9, encontrándose relación con la producción de factores de crecimiento tisular que activan los macrófagos a nivel de receptores. El control del exudado que estos apósitos ofrecen no garantiza el mismo efecto dependiendo del tipo de úlcera. Las quemaduras son estimuladas en cuanto a su crecimiento celular con su exudado, mientras que in vitro la proliferación de los queratinocitos no experimenta cambios sustanciales. La existencia de factores de crecimiento tisular, disueltos en los fluidos producidos por la propia úlcera, estimula el crecimiento celular10. Otros estudios demuestran la influencia del factor de transformación a-1 y el de crecimiento fibroblástico11. La oclusión provoca mejora de las tasas, favoreciendo la aparición de fibroblastos, material de colágeno y factores angiogénicos12,13. La síntesis de colágeno se estimula en úlceras con terapia oclusiva, reduciéndose la fase inflamatoria14. La oclusión provoca un incremento en las cifras de colonias saprofitas y patógenas15,16, sobre todo Gram-, y posiblemente anaerobios. Sin embargo, no parecía existir incremento en las cifras de infección, considerando como tal la aparición de estigmas exploratorios.
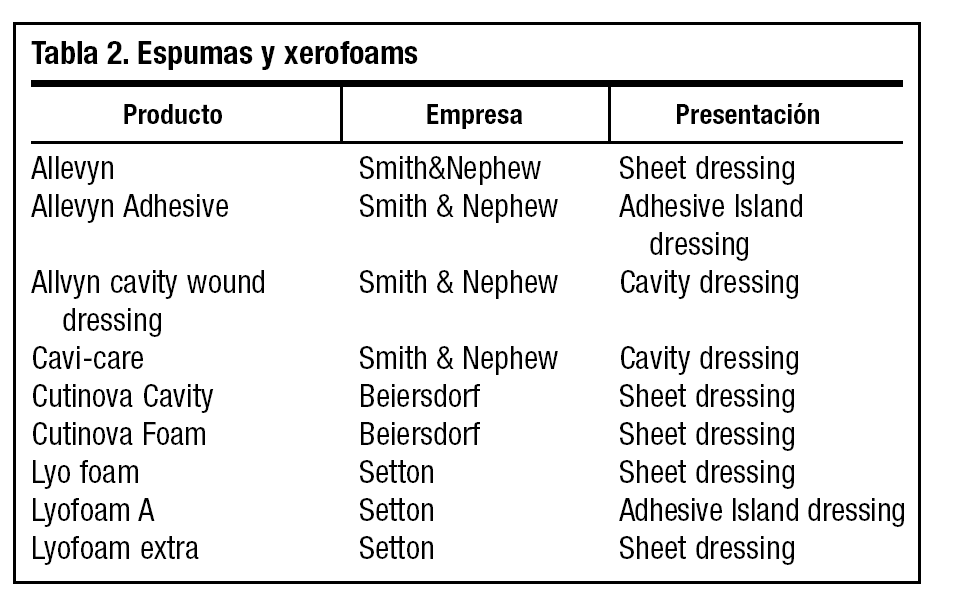
Como podemos observar en estos estudios, con un número aproximado de 50 controles donde se usaban hidrocoloides, espumas e hidrogeles (tablas 1 y 2) denotaban una reducción significativa de las cifras de infección, en comparación con oclusiones mediante apósitos no adhesivos, gasas o xerofoams17-19. Otros estudios con hidrocoloides determinan que estos apósitos actúan de barrera contra la entrada de nuevos patógenos exógenos, además de activar el sistema de complemento y favorecer la formación de un ambiente húmedo, que mantiene un exudado con factores con capacidad bactericida20.
La retirada del apósito no debe ser tan traumática para evitar daños en el tejido recién generado.
Un apósito, según protocolo Goldman (1992)21, debe cumplir los siguientes requisitos:
Absorber el exceso de exudado.
Provocar un microambiente húmedo.
Ser estéril.
Evitar su desmembramiento sobre el lecho ulceroso.
Ser de fácil manejo, no causar reacciones alérgicas ni traumas al ser manipulado.
Provocar una temperatura favorable para la cicatrización, actuar como barrera a los microorganismos y reducir el dolor del paciente.
Los pasos a seguir, para conseguir un adecuado manejo son:
1) Retirada del apósito desechable. Si despide olor por supuración excesiva valorar cultivo, realizar nueva cura con arrastre mecánico escásamente agresivo, y más si hay dolor o tumefacción alrededor de la herida.
2) Limpieza. Se debe realizar con suero fisiológico a presión o con gasas empapadas en el mismo. El desbridamiento con antisépticos podría provocar citotoxicidad.
3) Desbridamiento. La retirada de tejidos necróticos puede ser quirúrgica si la desvitalización es amplia.
El uso de vendajes húmedos o secos o pomadas enzimáticas de colagenasa, fibrinolisina, tripsina y quimiotripsina, geles de estreptodornasa, etc. son útiles ante zonas pequeñas de necrosis y con restos materiales, proporcionando relativa desecación y costrificación.
4) Aplicación de apósitos.
La técnica de cicatrización por primera intención con larvas es utilizada en países tropicales. Esta técnica es poco traumática, ya que las larvas se alimentan de tejidos necróticos y bacterias, fomentando la proliferación de colagenasas y de tejido granular22. Sin embargo, la movilización de las larvas, tras cumplir su función, requiere cirugía y manipulación que podría implicar infección posterior.
Dada la amplia clasificación de las heridas vamos a describir brevemente las técnicas aplicadas a los grupos de úlceras más frecuentes, objeto de este estudio.
Cada lesión precisa de unos cuidados generales comunes, independientes del grupo etiológico al que pertenezcan, pero existen algunas salvedades para cada familia.
Las pautas de tratamiento, que a continuación vamos a exponer, corresponden a un compendio de los protocolos existentes revisados desde el Agency for Health Care Policy and Research23 (1992), también los realizados por Anderson RM, en su publicación expuesta en el congreso europeo en avances sobre el manejo de heridas24, autores como Elorriaga Ameyugo, en el manual del Instituto Nacional de la Salud25, sin olvidar a Bregstrom26, Díaz González (1995)27 y los protocolos para lesiones venosas en extremidades inferiores de Palfreyman28.
También, hemos incluido extractos de los protocolos de Nelson29 para úlceras arteriales en extremidades inferiores y los de Bradley para escaras, Argüello30 y el American Family Physician31, entre otros.
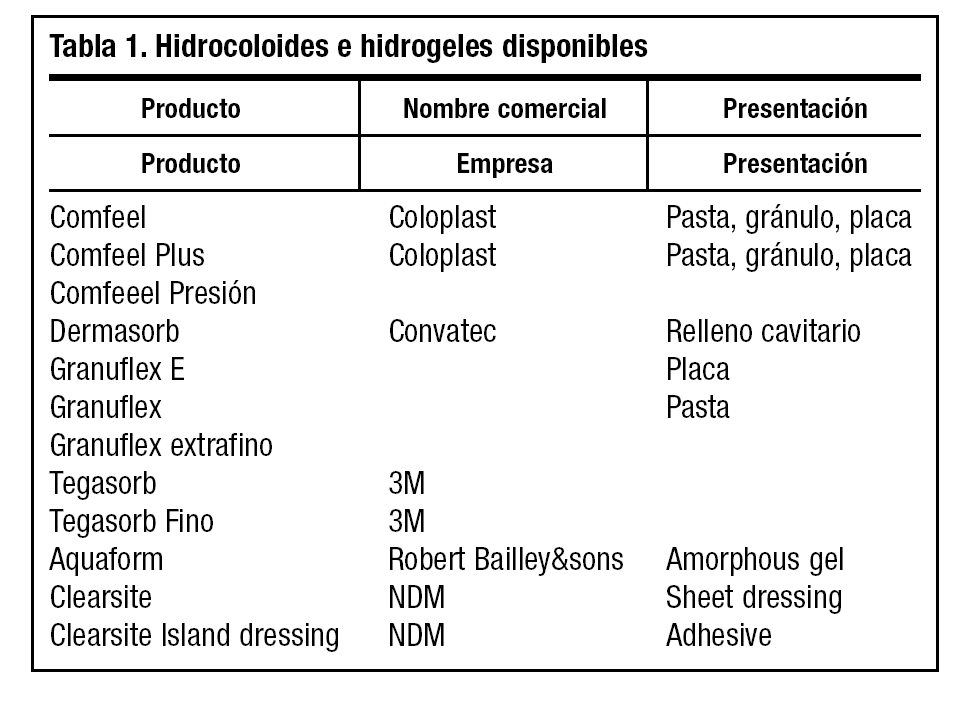
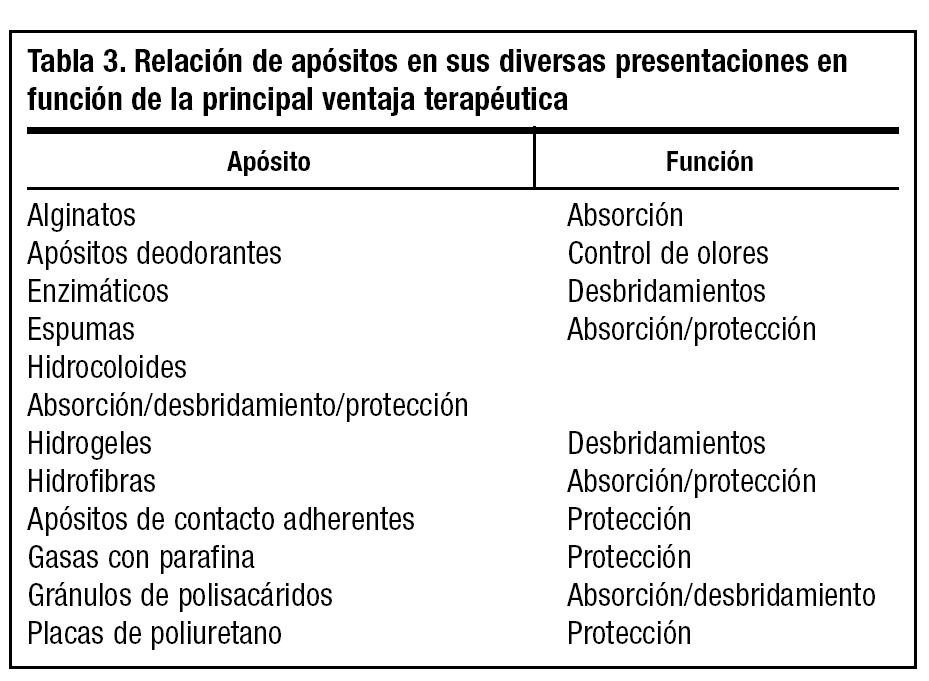
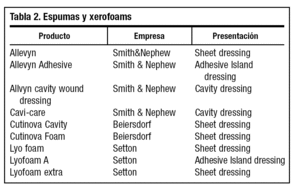
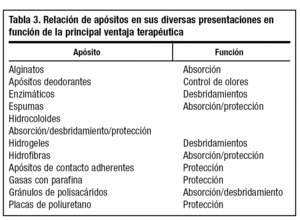
La oferta de apósitos biodegradables en diferentes presentaciones es inmensa. Incluimos una tabla con las formas de presentación de diferentes apósitos orientando su uso hacia las ventajas terapéuticas que más nos ofrecen (tabla 3).
MÉTODO PARA ULCERAS VENOSAS
Hay que prestar especial atención al retorno venoso actuando con vendajes compresivos que disminuyen el edema y la congestión32, y en consecuencia mejoran el malestar del paciente33. La prevalencia de alergias medicamentosas es amplia debido a la atrofia que presenta la piel, siendo recomendable restringir el uso de antibioterapia local y de cremas con corticoides. La limpieza con suero fisiológico destaca en importancia por su efecto desbridante y de arrastre mecánico.
Existen vendajes con pasta medicamentosa con óxido de zinc, la cual actúa como tampón entre la piel y el soporte elástico. Ryan34 sugiere la posibilidad de que existan dermatitis alérgicas secundarias a la lanolina y parafenos.
El coste para el tratamiento de úlceras en piernas supera en 600 millones de libras al año, según datos del Servicio Nacional de Salud inglés35. Probablemente se prolonga a menudo el tratamiento y se valora mal desde un principio, con lo que reaumenta el gasto en personal, se impide una cicatrización precoz y se elevan los costes, según Información terapéutica del Servicio Nacional de Salud36.
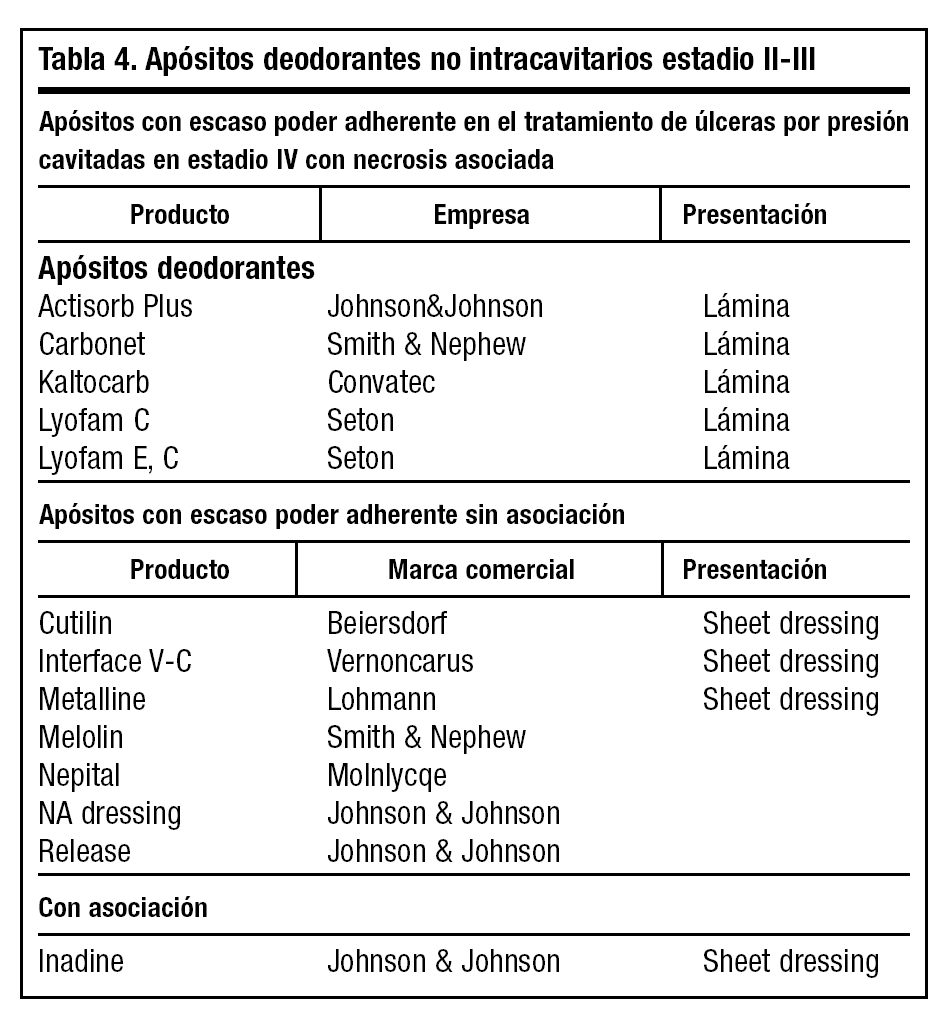
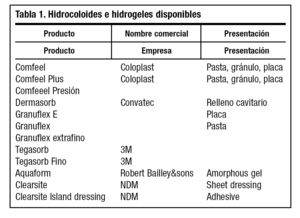
En úlceras refractarias de carácter venoso se ha demostrado en ensayos no controlados la existencia de efectividad con apósitos de hidrocoloides37,38, frente a apósitos de baja adherencia o vendajes con pasta. La relación coste-efectividad se valora en hidrocoloides según Morgan39 (tablas 1 y 4).
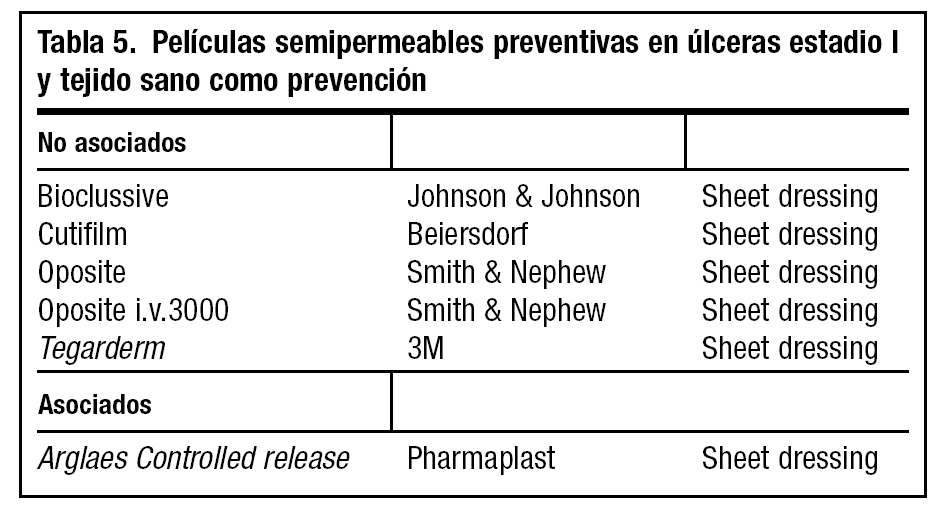
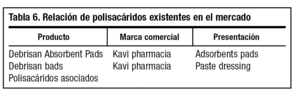
Si existen escaras gruesas el uso de xerogel frente a salino o parafina es recomendable40, como también lo es el empleo de éste frente a apósitos de baja adherencia41; sin embargo, en su empleo frente a dextranómero existen contradicciones (tablas 4, 5 y 6)42,43.
Si la piel es frágil los apósitos de alginatos son bien tolerados, sobre todo para diabéticos con dermatitis de contacto44, existiendo buena relación coste-efectividad45,46.
El manejo de la infección y desbridamiento se realizan en función de la fase en la que se puedan presentar. El prurito de zonas periféricas se puede tratar con emolientes, y si existe mucha intensidad con corticoides.
La escleroterapia es de utilidad en varices superficiales. Bajo el contexto de una trombosis venosa profunda por defectos fibrinolíticos, presencia de anticoagulante lúpico, etc. la anticoagulación y el reposo hospitalario acompañarían el tratamiento local, aumentando su efectividad30.
La curación habitual suele oscilar entre las 8-12 semanas para úlceras no complicadas de unos 5 cm de diámetro47.
TRATAMIENTO DE LAS ULCERAS ARTERIALES
El tratamiento pasa por el control de los factores generales implicados en la obliteración arterial. La pentoxifilina vía oral, e incluso la quirúrgica, se emplea cuando el dolor es de reposo en estadios III y IV. El uso de pentoxifilina obedece a su efecto sobre la etiología de la microvasculatura a nivel endotelial. In vitro se demuestra un incremento de la deformidad de los glóbulos rojos adaptándose a la estructura de la luz capilar48. Las medidas de tratamiento local, pautas y criterios de selección de terapias, son los comúnmente practicados en todas las heridas, prestando especial atención a la prevención de la infección, sobre todo frente a Stafilococcus aureus, Gram negativo, y si se produce crepitación hay que sospechar de infección por anaerobios como el Bacteroides fragillis.
La presencia de celulitis precisa el ingreso hospitalario para antibioterapia intravenosa.
TRATAMIENTO DE LAS ULCERAS DIABÉTICAS
Se recomienda el desbridamiento con las técnicas ya comentadas, principalmente hidrogeles e hidrocoloides, así como la quirúrgica49. Para la infección severa establecida el tratamiento debiera realizarse en hospitales, descartándose el uso de antibioterapia tópica o apósitos asociados. El tratamiento debe ser intravenoso durante 5-7 días. Las técnicas de curación local deben manejarse utilizándose apósitos que aporten un microambiente húmedo. Por otro lado, sabemos que la disminución de la presión favorece la recuperación de la sensibilidad propioceptiva en beneficio del trofismo celular cicatricial50. Por último, la sobreinfección es otra causa de retraso en la curación de úlceras favorecidas por la maceración, por lo que el apósito de cura deberá reducir riesgos de maceración mediante la adecuada capacidad absorbente que todo apósito debe poseer. Dada la escasez de ensayos, debido probablemente a la heterogeneidad de las lesiones, es difícil comparar el tipo de tratamiento más efectivo.
Se recomienda mupirocina o petrolato, con aplicaciones dos veces al día, evitando el uso de antisépticos, dada su capacidad citotóxica51.
MANEJO TERAPÉUTICO EN ULCERAS POR PRESION. CUIDADOS GENERALES
El 73% de las úlceras por presión (UPP) son atendidas por familiares y los objetivos, de hecho, deben establecerse con claridad:
Corregir los déficits nutricionales.
Asegurar la hidratación y controlar enfermedades concomitantes.
Apoyo psicosocial al enfermo y entorno sociofamiliar.
El coste mórbido según la escuela de Virginia, en EE.UU., es de 1,3 a 3 millones de personas con úlceras por presión52. El coste oscila de 500 a 40.000 dólares para conseguir la curación completa de cada paciente.
CUIDADOS LOCORREGIONALES
Se debe inspeccionar y lavar diariamente la piel con agua caliente y jabón, hidratando para mantener un óptimo estado de humectación. La realización de masajes favorece la perfusión tisular, y hay que evitarlos sobre prominencias óseas con tres gotas de Corpitol53. Sobre áreas de eritema aplicar un éster de ácidos grasos hiperoxigenados.
En relación con el aumento de la movilidad distinguimos los pacientes encamados y los sedentes. Se debe potenciar, en función de las posibilidades de cada paciente, una gimnasia rehabilitadora con aparatos de ayuda autónoma y movilizaciones pasivas precoces, vigilando las áreas eritematosas. La posición con almohadillados debe sumarse a la posición en 30°, alternando con cambios posturales cada una, dos y tres horas hacia decúbito lateral en encamados, y cada 15 minutos en sedentes, permitiendo mantener una adecuada presión parcial de oxígeno54,55. Se deben evitar las almohadillas en "donuts", optando por colchones antiescaras que favorezcan la preservación de presiones sobre zonas de alto riesgo como trocánter, isquion y región coccígea dentro del contexto de personas con vida cama-sillón. Denmark comparó en un ensayo aleatorio los métodos de almohadillado estándar con almohadas o apósitos frente a colchones de agua y aire dispuestos de manera alterna, observándose una reducción significativa de la presión en estos últimos grupos respecto del estándar56. La movilización debe realizarse sin el arrastre del paciente, puesto que aumenta las fuerzas tangenciales de cizalladura. El uso de polainas para talones debe formar parte del programa de prevención.
El control de la humedad e incontinencia fecourinaria permite evitar la maceración de la piel, la cual favorece el agrietamiento y ruptura de la barrera epidérmica, así como el aumento de la posibilidad de infección por cambios de pH, temperatura y disminución de la eficacia mecánica de la piel como barrera.
Para la prevención de la infección son necesarias estrictas condiciones de higiene y asepsia durante la manipulación de los materiales estériles, así como la protección en grado I con apósitos ultrafinos.
Las medidas de prevención deben aplicarse valorando al paciente de manera integral, considerándose grupos de riesgo, en función de la valoración de escalas que consideran el estado mental, la incontinencia y la percepción del estado nutricional.
Para ello, las escalas de Norton, Braden y Waterlow57-60, que han sido validadas y modificadas según la evolución de los conocimientos, deben ser revisadas para cada enfermo.
TRATAMIENTO: GENERALIDADES
Tras valorar integralmente al paciente, debemos estimar, a nivel local:
Las dimensiones de la lesión.
El grado NPUAP (estadios de exposición tisular respecto a planos anatómicos según la Agencia americana del cuidado de úlceras por presión).
El estado de la piel circundante y el riesgo de ampliación de la herida.
La secreción, el exudado, el estado del lecho y la existencia de infección concomitante.
Debemos mejorar la situación de movilidad y aplicar las medidas de prevención, con la salvedad de la existencia de una solución de continuidad que requiere mayor atención. Se utilizarán colchones estáticos, algodón o gasa, fundas tubulares, taloneras o coderas, de aire con o sin flujo, básicos o dinámicos, con presión alternante, tanto fluidificados con aire o agua, fibra, espuma, látex, viscoelásticos de silicona o estándar (Según la NPUAP)61.
Las atenciones básicas se basan en los siguientes puntos:
1) Desbridamiento del tejido necrótico: la existencia de detritus y cuerpos extraños libera enzimas y provoca un estado de hipoxia y maceración que favorece la proliferación bacteriana. El desbridamiento puede ser quirúrgico, enzimático, autolítico y mecánico por arrastre.
2) Limpieza de la herida: el método debe realizarse con agujas o catéter de 0,9 unidades de unos 35 ml con suero fisiológico a presión de 2 kg-fuerza/cm2 o entre 1 y 4 kg-fuerza/cm2 (NAUPP 1998)61. La presencia de fibrina, tejido necrótico y detritus tisulares es muchas veces simultánea a la presencia de infección (AHCPR 1992)62.
3) Prevención de la infección.
4) Tratamiento de la infección. Los signos típicos no siempre están presentes. La presencia de excesivo exudado debe ser eliminada, pero con mesura, puesto que el exudado favorece la proliferación del sistema inmune a nivel local. El uso de antibioterapia tópica se realiza con sulfadiazina argéntica, neomicina o ácido fusídico en presentaciones de pomadas aplicadas directamente, tras corroborar la presencia de colonias patógenas con cultivo obtenido mediante aspirado con aguja percutánea o incluso biopsia.
5) Cuidados del tejido de granulación y de la epitelización.
6) Reparación quirúrgica si fuera necesario63.
TRATAMIENTO POR ESTADIOS
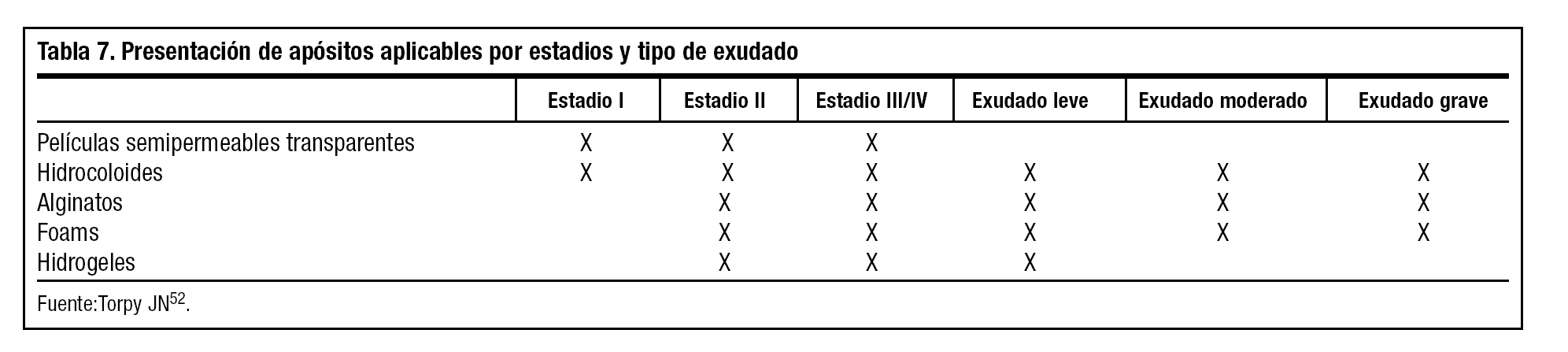
Vamos a estimar las estrategias de tratamiento más utilizadas aplicadas en cada estadio de UPP. En la tabla 727,52,53 se determinan los tipos de apósitos requeridos en función del estadio de UPP y el exudado con principal factor local a estimar.
Estadio I (fase de eritema sin solución de continuidad dermoepidérmica)
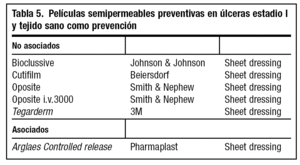
Prevención de las superficies de apoyo mediante películas semipermeables (tabla 5).
Lavados con suero fisiológico al 0,9% templado y/o agua a presión hervida y en mayor cuantía si la piel se presenta seca.
Usar óxido de zinc como desinfectante o povidona, puesto que todavía no existe solución de continuidad.
Utilizar carboximetilcelulosa en hidrogeles para desbridar y favorecer la granulación.
Analgesia si dolor.
Estadio II (lecho ulceroso sin sobrepasar tejido hipodérmico)
Analgesia si dolor.
Almohadillado y protección.
Lavados con suero fisiológico.
Evitar la contaminación bacteriana con apósitos semipermeables (tabla 5).
Desbridamiento enzimático con colagenasa.
La presencia de un mamelón de tejido de granulación que sobrepase los bordes de la herida se limita con aplicaciones directas de nitrato de plata.
Estadio III y IV (respectivamente afectación a planos subcutáneos sin sobrepasar territorios musculoesqueléticos; exposición de planos profundos incluyendo tejido óseo y fascia miocutánea)
Limpieza y analgesia si dolor.
Si existe necrosis seca aplicar apósitos de hidrocoloides oclusivos o semioclusivos para reblandecer y humidificar el medio + colagenasa. Si la necrosis es húmeda (esfa-
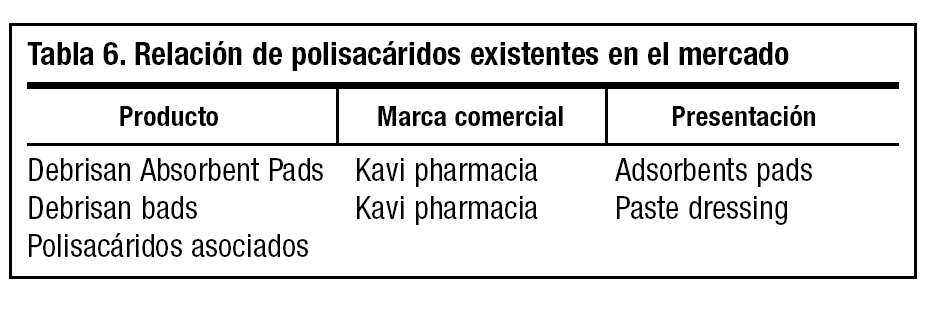
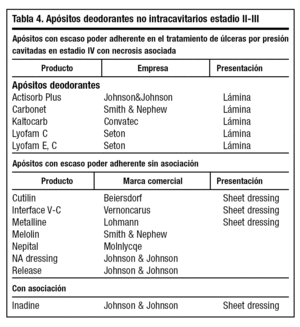
celos) se aplica colagenasa con apósito de gasa permeable. El exudado en exceso debe ser absorbido con geles de granulado con colagenasa, gránulos de dextranómero o carboximetilcelulosa, apósitos espumosos de poliuretano o alginato cálcico con poder deodorante (tabla 4).
Si existe cavitación se rellena el espacio volumétrico con granulados o hidrogeles de sustancias definidas anteriormente (tabla 1).