Mujer de 80 años de edad, que acude a urgencias extrahospitalarias por lesiones dérmicas redondeadas en ambas nalgas, con clínica de picor y quemazón, tras tomar desde hace 24h amoxicilina para el tratamiento de una infección respiratoria.
The case is presented of an 80 year-old woman, who was seen in the Emergency Department due to round dermal lesions on both buttocks, with a clinical picture of itching and burning sensation after taking amoxicillin 24 hours before for treatment of a respiratory infection.
Mujer de 80 años de edad, obesa/mórbida, diabética, con fibrilación auricular e hipertensión arterial, en tratamiento con metformina, carvedilol, acenocumarol, atorvastatina, furosemida y bromazepam.
Acude a urgencias extrahospitalarias y refiere lesiones dérmicas en ambas nalgas. Comenta que en una ocasión le aparecieron en el mismo sitio. Hace 24h que ha comenzado tratamiento con amoxicilina por infección de las vías respiratorias altas, pautado por su médico de familia.
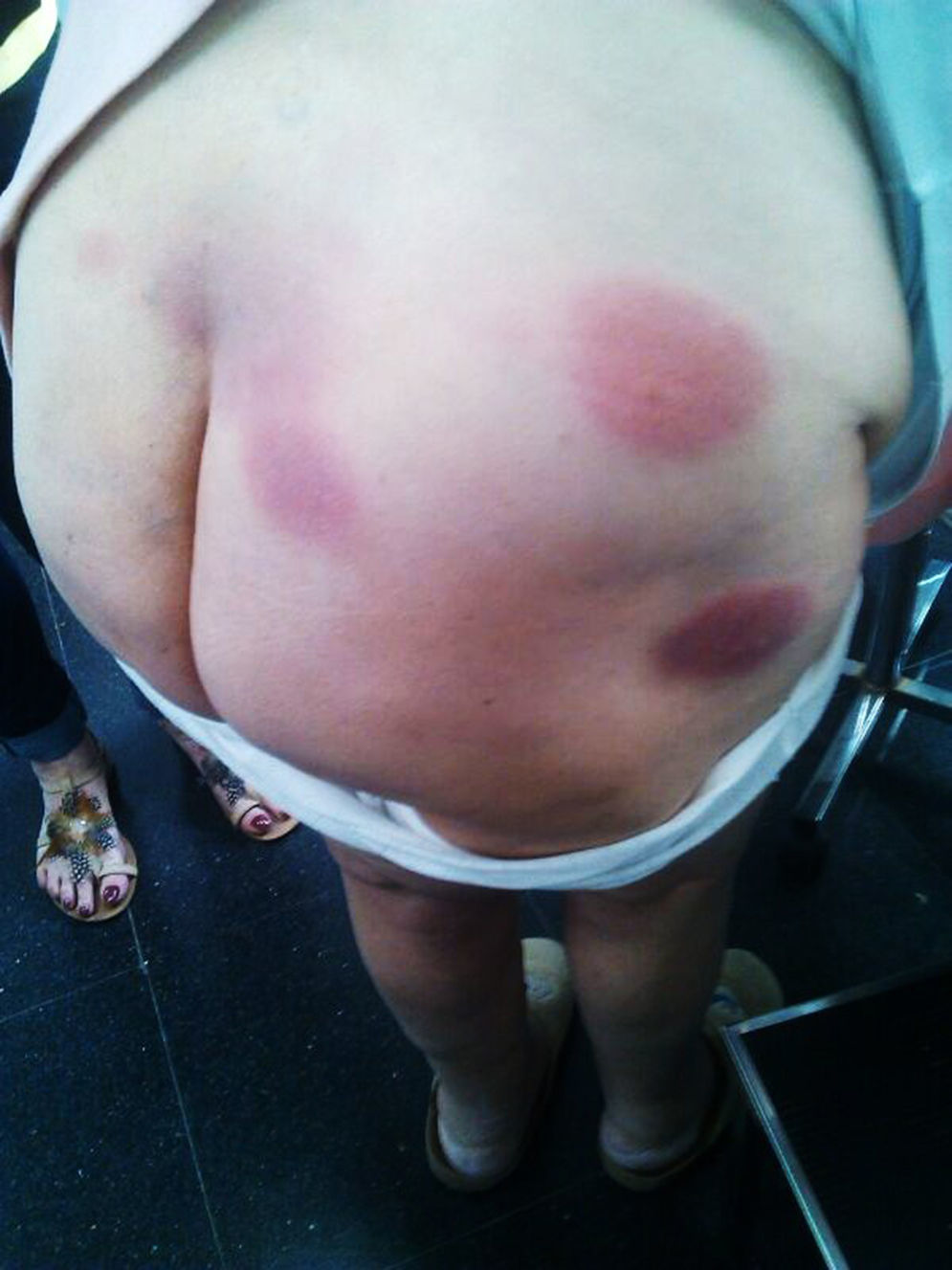
En la exploración presenta en la nalga derecha 3 lesiones redondeadas, eritemato-violáceas, con bordes muy netos, de 2-3cm de diámetro, respectivamente; en la nalga izquierda, una lesión más pequeña, de 1cm de diámetro. Le producen escozor y dolor con el roce (fig. 1). No se observan lesiones en las mucosas.
Por la clínica, los antecedentes de lesiones similares en el mismo sitio y la reciente introducción de la amoxicilina, se establece el diagnóstico de exantema fijo por amoxicilina.
Se aconseja la retirada de la amoxicilina y se pauta tratamiento con corticoide tópico y un antagonista de los receptores H1. Se aconseja seguimiento por su médico.
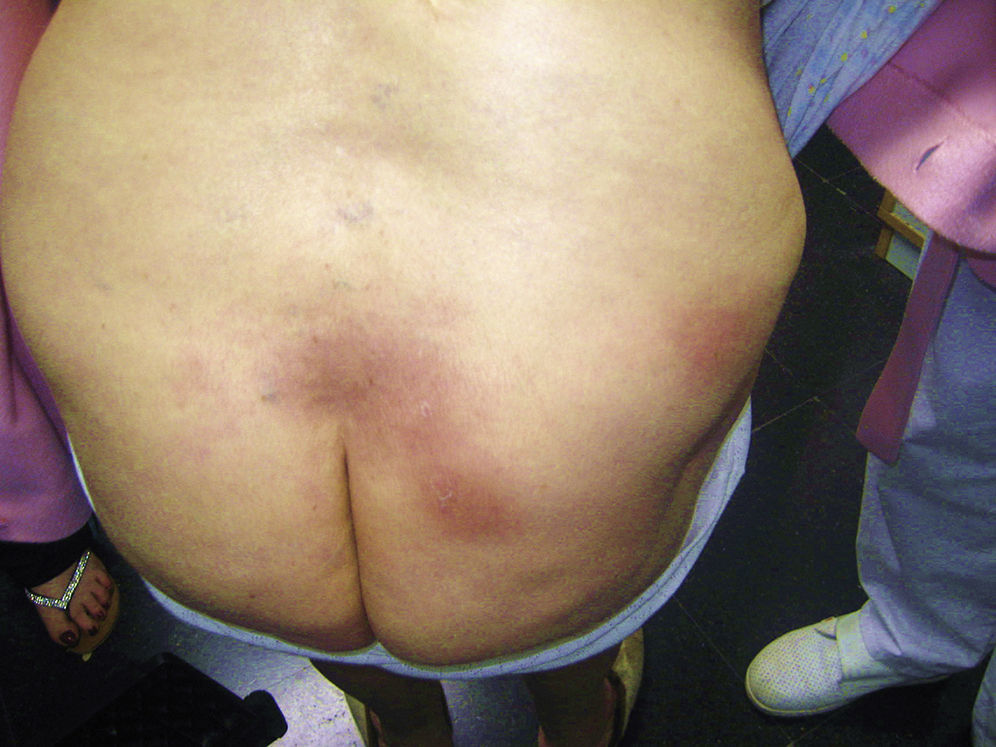
Dos semanas después, acude por otro motivo. Se observa que las lesiones no le producen clínica y dejan hiperpigmentación residual con descamación (fig. 2).
ComentarioEl exantema fijo medicamentoso (EFM) fue descrito por primera vez en 1889 por Bourns al observar una erupción en los labios y la lengua de un paciente que había ingerido 20g de antipirina; al curar dejaba una hiperpigmentación residual delimitada.
En 1894, Brocq utilizó por primera vez la expresión «exantema fijo medicamentoso», al describir una «erupción eritemato-pigmentada, fija, debida a la antipirina»1. Comprobó que las lesiones tenían la particularidad de reaparecer en la misma localización unas horas después de administrar por vía oral el fármaco desencadenante.
El EFM se ha asociado a decenas de fármacos, aunque los que se han relacionado con más frecuencia son las sulfamidas (trimetoprim-sulfametoxazol)2, los antiinflamatorios no esteroideos, las tetraciclinas, el metronidazol y la carbamazepina. Con menos frecuencia, también se han descrito como causa el paracetamol3, la amoxicilina, la ampicilina, la eritromicina, la hidroxicina y el alopurinol.
Es de suma importancia mencionar la identificación de casos originados por drogas ilícitas, como la cocaína y el clorhidrato de metanfetamina, confirmados por pruebas de provocación2. Es conocido que la cocaína causa múltiples efectos en la piel4, por lo que debería considerarse la posibilidad de erupciones inducidas por sustancia ilícitas en pacientes con comportamiento extraño o lábil, signos de delirio u otras condiciones psiquiátricas.
Puede afectar a cualquier área cutánea o mucosa. Las localizaciones más frecuentes son las extremidades, manos y pies (localización más típica en mujeres)3, las áreas genitales y perianal, y la cara, sobre todo la mucosa labial. Las lesiones cutáneas no suelen asociarse a síntomas sistémicos.
Tras la desaparición de las lesiones, persiste una hiperpigmentación residual en el lugar donde estuvieron las lesiones iniciales, que pueden durar varias semanas o meses, y que justifica el nombre original en francés de este trastorno, conocido como «érythème pigmenté fixe», aunque esta hiperpigmentación mantenida no es un hallazgo constante1.
Se ha observado la participación del sistema inmunitario, al parecer la reacción de hipersensibilidad tipo iv de Gell y Coombs.
Se desconoce por qué las lesiones tienden a aparecer en los mismos sitios. Se especula con que los linfocitos T CD8+ actúan como células de memoria5.
El EFM es un trastorno cutáneo frecuente que puede simular otras enfermedades, por lo que su conocimiento es muy útil para no plantear pruebas diagnósticas y tratamientos innecesarios. Su diagnóstico es esencialmente clínico, basado en las lesiones cutáneas, el antecedente de ingestión de un fármaco y su resolución al retirarlo. Es básica la anamnesis exhaustiva de los medicamentos que el paciente ha tomado recientemente, labor nada fácil, ya que muchas personas no consideran medicamentos las sustancias que toman de forma habitual, pero ocasionalmente, como laxantes, analgésicos, jarabes, vitaminas, suplementos dietéticos…
Las pruebas complementarias que pueden ayudar al diagnóstico del EFM son la biopsia cutánea, la realización de pruebas alérgicas de contacto (mediante pruebas de parches cutáneos sobre la piel afectada) y la reexposición a la sustancia sospechosa.
Se debe suspender inmediatamente el probable agente causal. Si hay grandes molestias locales y la lesión no está erosionada, son útiles los corticoides tópicos potentes.
Son interesantes los casos publicados de desensibilización tras reexposición progresiva al fármaco que lo originó. Se han llegado a alcanzar dosis terapéuticas sin reaparición de un episodio de EFM6.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.