A partir de un caso clínico real, en este artículo se repasa el síndrome HELLP por la necesidad de hacer un seguimiento de este en atención primaria.
This article uses a real clinical case to present a review of the HELLP syndrome, due to its need to be followed up in primary care.
Presentamos el caso de una mujer de 39 años de edad, diagnosticada de hipotiroidismo, en tratamiento sustitutivo con levotiroxina 50μg.
Entre sus antecedentes obstétricos encontramos que ha tenido 2 embarazos: en el primero de ellos presentó diabetes gestacional y en el segundo se le diagnosticó un crecimiento intrauterino retardado en la semana 27. Se le realizó una inducción del parto en la semana 37 por un síndrome HELLP.
La paciente aparece en nuestra consulta solicitando una revisión de su síndrome HELLP, lo que nos plantea la conveniencia de hacer seguimiento de este desde atención primaria y, en su caso, el modo en que debemos hacerlo.
ComentarioEl síndrome HELLP es una complicación multisistémica del embarazo. Se caracteriza clínicamente por malestar general y dolor en el epigastrio y/o hipocondrio derecho. El acrónimo HELLP se refiere a una alteración analítica que se caracteriza por el aumento de las enzimas hepáticas, anemia hemolítica microangiopática y trombocitopenia1.
Probablemente representa una forma grave de preeclampsia. La relación entre ambos es controvertida, ya que hasta en el 15-20% de los pacientes con síndrome HELLP no hay antecedente de hipertensión o proteinuria, por lo que hay quien lo considera una alteración sin relación con la preeclampsia2.
En 1954 Pritchard et al. describieron la asociación de preeclampsia con elevación de las enzimas hepáticas y alteración de la coagulación, pero fue en 1982 cuando Weinstein acuñó el término «síndrome HELLP» como acrónimo de hemólisis (H), enzimas hepáticas elevadas (elevated liver enzymes –EL–) y trombocitopenia (low platelet count –LP–)3.
Su incidencia es de un 0,5-0,9% de todos los embarazos y hasta un 10-20% de los embarazos con preeclampsia grave4.
Parece que la incidencia es mayor en la población blanca, en mujeres multíparas o con edad mayor de 25 años e historia previa de gestación con resultado adverso5,6.
El 70% aparece en el último trimestre del embarazo5; de ellos, un 70% se desarrolla entre las semanas 27 y 37 de gestación, un 10% ocurre antes de la semana 27 y un 20% se presenta más allá de la semana 37.
En el periodo posparto se manifiesta el 30% de los síndromes HELLP. Suelen iniciarse en las primeras 48horas en mujeres que han presentado proteinuria e hipertensión antes5; ocasionalmente, la presentación no se inicia hasta los 7 días tras el nacimiento.
No se conoce el mecanismo exacto de su inicio, aunque se ha evidenciado que tiene su origen en un desarrollo y función placentaria defectuosos, que provoca isquemia placentaria y estrés oxidativo, lo que da lugar a alteraciones en la liberación y en el metabolismo de diferentes factores, como el óxido nítrico, las prostaglandinas y la endotelina en la circulación materna. Esto ocasiona daño del endotelio vascular, con la subsecuente pérdida de la relajación vascular normal propia del embarazo normal, y, como consecuencia, la producción de agregación plaquetaria, disfunción endotelial, hipertensión y, finalmente, disfunción multisistémica7.
La presentación clínica de este síndrome puede hacer que el diagnóstico sea difícil, ya que algunas pacientes están asintomáticas inicialmente y hasta el 90% tienen síntomas inespecíficos que preceden a la clínica típica del síndrome6; esto es, dolor abdominal en el hipocondrio derecho y/o el epigastrio, de tipo cólico y fluctuante; este puede ser el único síntoma hasta en el 50% de los casos.
Otras manifestaciones clínicas frecuentes son cefalea (60%), visión borrosa (20%), síntomas asociados a la trombocitopenia (hematuria, petequias, equimosis, sangrado por las mucosas, etc.) y síntomas inespecíficos (náuseas, vómitos y malestar general).
La mayoría de las pacientes tienen la presión arterial elevada, pero en un 20% de los casos se encuentra dentro de los límites normales8. Rara vez se observan síntomas clínicos relacionados con complicaciones del síndrome (disnea por edema pulmonar, ictericia por daño hepático).
Debe sospecharse su existencia ante una mujer embarazada con clínica compatible. El diagnóstico se basa principalmente en los resultados de laboratorio, ya que la trombocitopenia puede ser el primer indicador de la enfermedad.
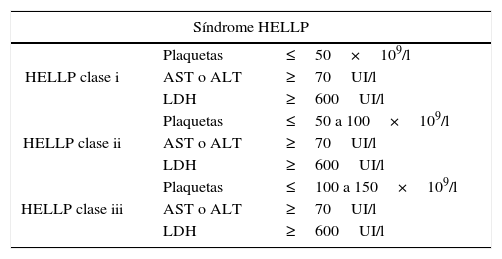
Existen 2 clasificaciones:
- •
La de Tennessee diagnostica el síndrome al encontrar AST mayor de 70UI/l, LDH mayor de 600UI/l y plaquetas por debajo de 100×109/l. Es síndrome completo si se encuentran los 3 criterios o incompleto si solo encontramos uno o 2 criterios8.
- •
La de Mississippi reparte la enfermedad en 3 grupos según el número de plaquetas principalmente (tabla 1)9.
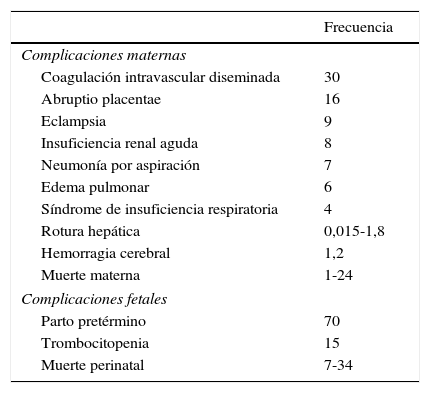
El síndrome HELLP puede presentar complicaciones maternas y fetales. En la madre, los órganos más frecuentemente afectados son los riñones, el hígado y el cerebro; las complicaciones más graves se observan en pacientes con HELLP clase i (tabla 2)10.
Complicaciones más frecuentes del síndrome HELLP
| Frecuencia | |
|---|---|
| Complicaciones maternas | |
| Coagulación intravascular diseminada | 30 |
| Abruptio placentae | 16 |
| Eclampsia | 9 |
| Insuficiencia renal aguda | 8 |
| Neumonía por aspiración | 7 |
| Edema pulmonar | 6 |
| Síndrome de insuficiencia respiratoria | 4 |
| Rotura hepática | 0,015-1,8 |
| Hemorragia cerebral | 1,2 |
| Muerte materna | 1-24 |
| Complicaciones fetales | |
| Parto pretérmino | 70 |
| Trombocitopenia | 15 |
| Muerte perinatal | 7-34 |
El tratamiento definitivo del cuadro consiste en acabar la gestación11, si bien habrá que valorar cada caso en función de las condiciones maternas y de las semanas de gestación. En gestaciones de más de 34 semanas se interrumpirá el embarazo en cuanto la situación materna lo permita; sin embargo, entre las 24 y las 26 semanas habrá que administrar corticoides para acelerar la maduración fetal, programar la interrupción en las 48horas siguientes y valorar siempre el riesgo materno-fetal y las complicaciones (coagulación intravascular diseminada, edema pulmonar, insuficiencia renal, etc.)12. En ocasiones, entre las semanas 24 y 26 de gestación es necesario incluso prolongar esta en una unidad de cuidados intensivos obstétricos.
Previamente a la interrupción de la gestación habrá que estabilizar el cuadro materno con hipotensores y/o anticonvulsivantes6,8.
El uso de esteroides es controvertido. No está demostrado que mejoren las enzimas hepáticas ni el pronóstico final; en cambio, han demostrado utilidad para incrementar el número de plaquetas y disminuir la estancia hospitalaria. Por ello están indicados para aumentar el número de plaquetas previo a la interrupción y disminuir así el riesgo de sangrado en el puerperio en pacientes con trombocitopenia grave13.
La transfusión de plaquetas está indicada previa al parto en el caso de que el número de estas sea inferior a 20,000, y previamente a la cesárea para cifras inferiores a 50,000.
El uso de plasmaféresis es también controvertido, pero parece útil en pacientes con aumento de la bilirrubina o la creatinina y trombocitopenia grave 72horas después del parto14.
La vía de interrupción de la gestación se decidirá en función de la situación clínica de la madre y de la urgencia que sea precisa. Aunque es preferible el parto vaginal, hasta en un 60% de las ocasiones es necesario realizar una cesárea.
Normalmente a las 48horas de la interrupción del embarazo se produce una mejoría de los niveles plaquetarios y de las enzimas hepáticas. Si pasadas 96horas persisten las alteraciones o el deterioro es mayor, será necesario descartar complicaciones.
Se ha visto que haber tenido un embarazo con síndrome HELLP implica un mayor riesgo de complicaciones obstétricas graves en el siguiente embarazo: parto pretérmino, mortalidad neonatal alta, etc. Existe además un 20% más de riesgo de tener alguna forma de trastorno hipertensivo gestacional en siguientes embarazos6.
Nos parece interesante presentar este caso y hacer un repaso del síndrome HELLP porque si bien se trata de un síndrome de abordaje hospitalario por especialistas, el seguimiento al alta tras la mejoría analítica inicial se deriva a los médicos de atención primaria, que en general no están familiarizados con el síndrome, como ocurrió en nuestro caso, dado lo poco frecuente que es.
El procedimiento a seguir consiste en la realización de una analítica de control al cabo de un mes del parto para confirmar la normalización completa de los parámetros analíticos; del mismo modo, dar información a la paciente de la posibilidad de presentar en embarazos posteriores un riesgo mayor de trastornos hipertensivos gestacionales y de complicaciones obstétricas. Por ello, es necesario realizar a través de la matrona un seguimiento más estrecho de embarazos sucesivos, con controles regulares de tensión arterial, para poder realizar un diagnóstico precoz de preeclampsia y evitar así el daño maternal y de órganos diana.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.