El término vulvovaginitis incluye todo proceso inflamatorio que afecta a la vulva y/o a la vagina, y se manifiesta fundamentalmente por la aparición de leucorrea, prurito, escozor y/o dispareunia. Es una de las causas más frecuentes de consulta ambulatoria e incluso de urgencias, y representa más de un tercio de las consultas ginecológicas.
Más del 90% de las vulvovaginitis tienen como factor etiológico alguno de los tres agentes siguientes: Gardnerella vaginalis, Candida y Trichomonas vaginalis. El 10% restante incluye entidades poco definidas, y pueden ser alérgicas, iatrogénicas o atróficas.
Es importante conocer el concepto de flora vaginal normal, ya que su desequilibrio influye en la aparición de las vulvovaginitis. La flora normal está constituida por distintas especies de gérmenes aerobios, anaerobios y la llamada flora láctica (bacilos de Döderlein); mientras la mujer mantiene su actividad ovárica, su pH vaginal oscilará entre 4 y 5.
Las vulvovaginitis, además de estar causadas por gérmenes patógenos, están favorecidas por la ruptura del ecosistema bacteriano vaginal; este hecho se puede producir por la administración de antibióticos, la existencia de determinadas enfermedades como la diabetes, la utilización de métodos anticonceptivos hormonales o mecánicos, lavados vaginales e incluso la gestación.
Vaginosis bacteriana
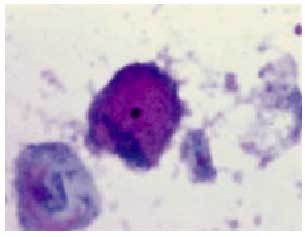
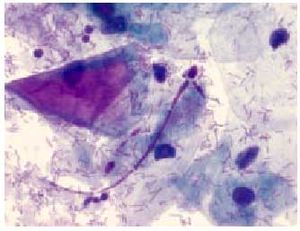
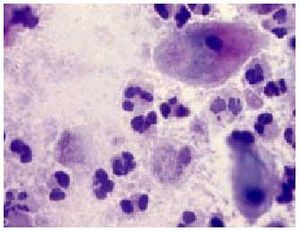
Es una alteración de la flora vaginal normal con una disminución de los lactobacilos, y en consecuencia del pH vaginal, junto con un incremento en la concentración de anaerobios como Gardnerella vaginalis (fig. 1) (en el 95% de las mujeres con vaginosis bacteriana), Mycoplasma, Bacteroides, Mobiluncus o Peptostreptococcus.
Fig. 1. Gardnerella (Papanicolaou,*400).
Es de destacar cómo en los últimos años este proceso se ha ido denominando de distintas formas, tal como queda reflejado en la tabla 1.
Clínica
Se caracteriza por la aparición de leucorrea blanco-grisácea, homogénea y maloliente, con un característico «olor a pescado». Puede acompañarse de quemazón, irritación vulvar, dispareunia y prurito.
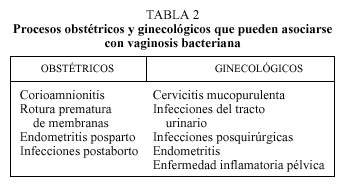
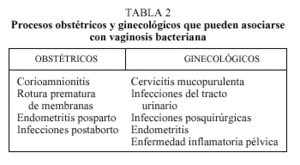
Como se indica en la tabla 2, se debe considerar la posible asociación de vaginosis bacteriana a procesos obstétricos y ginecológicos.
Diagnóstico
Se sospechará una vaginosis fundamentalmente por las características clínicas anteriormente mencionadas. Se puede realizar de forma ambulatoria la denominada «prueba o reacción de la potasa». Consiste en mezclar una gota de secreción vaginal con una de hidróxido potásico al 15%, lo que despide un olor a pescado podrido.
En visión microscópica a 40 aumentos, es característica la alteración sobre el citoplasma celular, ya sea en un examen en fresco o teñido por la técnica de Gram o método de Papanicolaou. Se observan las denominadas «células rebozadas», en las que resulta difícil delimitar el citoplasma, ya que se halla recubierto por los gérmenes.
Los cultivos vaginales tienen poco valor, ya que Gardnerella se encuentra en el 40% de las secreciones vaginales de mujeres totalmente asintomáticas.
Tratamiento
En la actualidad se dispone de tratamiento oral o intravaginal. Debido a sus menores efectos secundarios, la clindamicina base al 2% intravaginal en forma de crema u óvulos vaginales parece el tratamiento de elección. También se obtienen buenos resultados con la administración de metronidazol por vía oral. En la tabla 3 se indican los tratamientos recomendados.
Candidiasis
Las micosis vulvovaginales representan entre un 20 y un 25% de las vaginitis. Candida albicans es el principal agente etiológico, y se observa que sólo un 10-20% son causadas por otras especies de Candida y Toluropsis glabrata.
Clínica
La sintomatología es extraordinariamente típica. La aparición de prurito intenso acompañado de leucorrea más o menos intensa, de color blanquecino, en forma de grumos, adherida a la pared vaginal y sin olor característico hará pensar en este proceso.
Con gran frecuencia existen eritema, edema vulvar, dispareunia y en muchas ocasiones aparece la denominada «disuria vulvar» (dolor al orinar). Es característico que los síntomas se exacerben la semana previa al inicio de la menstruación y mejoren tras la aparición de la regla.
En el varón puede aparecer prurito y exantema transitorio, poco tiempo después del contacto sexual.
Diagnóstico
Como en todas las vulvovaginitis, la clínica y fundamentalmente la visualización del flujo vaginal nos orientarán hacia el diagnóstico. El examen microscópico nos puede dar el diagnóstico. Al colocar una gota de suero fisiológico mezclado con una pequeña cantidad de flujo se observa la presencia de levaduras y micelios con aspecto de «caña de bambú». Puede ser muy útil la mezcla con hidróxido potásico al 10% (test de Whift), al quedar visibles únicamente las levaduras germinadas.
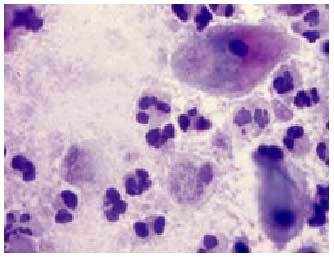
Al practicar la citología vaginal con tinción de Papanicolaou, se diagnostican fácilmente las cándidas vaginales (fig. 2).
Fig. 2. Candida (Papanicolaou*630).
Tratamiento
Existen múltiples fármacos administrados por vía tópica o sistémica. Según nuestra experiencia, aparece una rápida mejoría de la sintomatología si asociamos tratamiento intravaginal con óvulos (ketoconazol o clotrimazol) junto a tratamiento externo vulvar (nistatina en crema).
En la tabla 4 se recogen los fármacos tópicos y orales activos frente a Candida.
En las candidiasis es frecuente la aparición de recidivas, lo que muchas veces obliga a tratamientos profilácticos supresores a largo plazo. Esto puede ser debido a la utilización de tratamientos insuficientes o a la existencia de microorganismos (C. tropicalis, T. glabrata) resistentes a tratamientos estándar. Las pautas que se recomiendan son:
Clotrimazol: un comprimido vaginal de 500 mg en fase posmenstrual inmediata durante 6 meses.
Ketoconazol a dosis diarias de 100 mg durante 6 meses. Hay que tener presente que este fármaco a dosis bajas tiene muy pocos efectos secundarios, pero puede producir reacciones tóxicas de idiosincrasia, como hepatitis.
Itraconazol 200 mg/día durante 3 días, en seis ciclos; tomado a partir del segundo día del ciclo.
Diversos estudios destacan buenos resultados con el uso intravaginal de ácido bórico (600 mg cada 12 h) o el uso tópico de violeta de genciana al 2% en solución acuosa.
En la actualidad en el mercado existen preparados que ayudan a normalizar la flora vaginal, y en consecuencia a mejorar los resultados terapéuticos. La utilización de un gel intravaginal de ácido láctico y glucógeno (Geliofil®) administrado en forma de monodosis durante 7 días aumenta los índices de curación y disminuye los riesgos de recidiva.
Tricomoniasis
Se trata de una vulvovaginitis frecuente cuya principal vía de contagio son las relaciones sexuales.
Trichomonas vaginalis es un protozoo anaerobio, ovoide, móvil y flagelado.
Clínica
La infección por Trichomonas suele producir leucorrea espumosa, líquida, amarillo-verdosa, maloliente y abundante. Aparece con frecuencia escozor vaginal y vulvar, dispareunia y disuria. En un 30% de los casos el proceso puede ser asintomático. En el varón suele ser asintomática la mayoría de ocasiones.
Diagnóstico
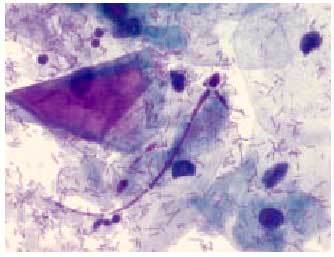
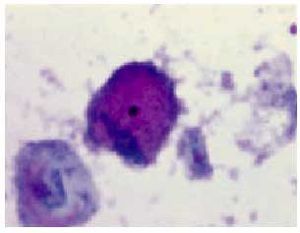
El diagnóstico más sencillo es el examen en fresco de la secreción vaginal. Se deposita en un porta una pequeña muestra de flujo vaginal con una gota de suero fisiológico cubriéndolo posteriormente con un cubreportas. La observación directa al microscopio deja ver la existencia del parásito móvil debido a su flagelo (fig. 3).
Fig. 3. Trichomonas (Papanicolaou*630).
También se podrá realizar el diagnóstico mediante la práctica de la citología vaginal y tinción de Papanicolaou.
Tratamiento
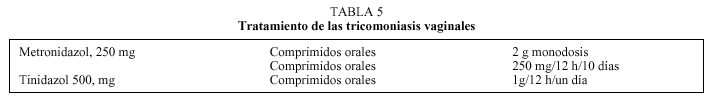
El tratamiento debe ser realizado al mismo tiempo por la mujer y su pareja sexual aunque sea asintomática. En la tabla 5 se recoge el tratamiento de elección, que se realiza con derivados del grupo nitroimidazol. Es importante advertir que este tratamiento es incompatible con la ingestión de alcohol por su efecto antabús.
No se utilizarán los derivados del nitroimidazol durante el primer trimestre de la gestación, y se pueden utilizar el clotrimazol (Gine-canesten®, óvulos vaginales durante 6 días).
Otras vulvovaginitis no infecciosas
Aparecen de forma frecuente y, en ocasiones, en relación con la edad de la paciente.
Iatrogénicas
La mayoría de veces son debidas a la existencia de cuerpos extraños. Se puede ver en las niñas, dada su curiosidad innata a introducirse objetos en diversos orificios corporales incluida la vagina. El cuerpo extraño que se puede encontrar con más frecuencia en la adolescente y en la mujer adulta es el tampón vaginal olvidado en la vagina.
Clínicamente aparece leucorrea abundante, extraordinariamente maloliente. La extracción del cuerpo extraño y la administración de un antiséptico vaginal suelen solucionar el problema.
Alérgicas
Aquí se han implicado productos muy diversos, como espermicidas, productos de higiene íntima, ropa interior, etcétera.
Atróficas
Es la inflamación de la vagina y la vulva debido al déficit estrogénico, que es muy frecuente en la mujer posmenopáusica. Los síntomas más frecuentes suelen ser la ausencia o escasa leucorrea, el prurito o sensación de quemazón, y la sequedad y la irritación vulvovaginal con dispareunia. Si se explora a la paciente se observa que la mucosa vaginal ha perdido su rugosidad, es fina y con enrojecimiento difuso. El tratamiento se realiza con estrógenos intravaginales a dosis del 0,5 al 1%, administrado por la noche, durante 14 días consecutivos y continuando posteriormente con dos aplicaciones semanales.
Bibliografía general
Coll C, Ramírez A, Sánchez Borrego R. Vulvovaginitis en la práctica clínica. Barcelona: MCS, 1998.
Fernández-Cid Fenollera A. Vaginitis más frecuentes. Barcelona: Salvat Editores, 1985; p. 13-63.
Fernández-Cid Fenollera A. Tratado y atlas de vaginitis 2.a ed. Barcelona: Salvat Editores, 1986.
Giné L, López Castejón A, Juliá E, Carreras R, Balagueró L. Nuevas aportaciones terapéuticas. Utilización de un gel de ácido láctico y glucógeno en las vaginitis. Estudio clínico. Toko-Ginecología Práctica. 2001; 656.
Haefner HK. Current evaluation and management of vulvovaginitis. Clin Obst Gynecol 1999;42:184-95.
Lewis JH, Zimmerman HJ, Benson GD, Ishak KG. Hepatic injury associated with ketoconazole therapy: analysis of 33 cases. Gastroenterology 1984;86:503.
Protocolos Asistenciales en Ginecología y Obstetricia. Protocolos n.o 44-48. Tomo II. Madrid: Comunicación y Servicio, 1994; p. 47-66.
Sánchez V, Rodríguez R, Prieto M. Consideraciones generales sobre la infección genital y de las ETS. En: Cabero L, editor. Manual del residente de ginecología y obstetricia. Madrid: Litofinter, 1997; p. 1617-32.
Sobel JD. Recurrent vulvovaginal candidiasis. A prospective study of the efficacy of maintenance ketoconazole therapy. N Engl J Med 1986;315:1455.
Sobel JD, Brooker D, Stein GE, Thomason JL, Werneling DP, Bradley B, et al, The Fluconazole Vaginitis Study Group. Single oral dose fluconazole compared with conventional clotrimazole topical therapy of Candida vaginitis. Am J Obstet Gynecol 1995;172:1263-8. Year Book, 1996;2:270-1.