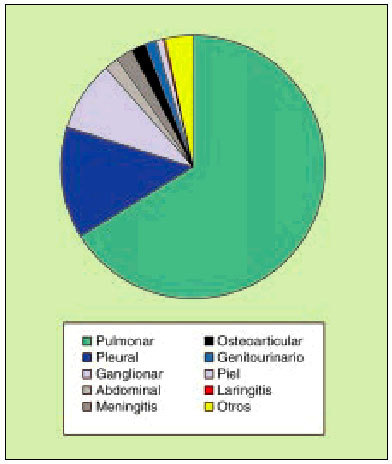
En nuestro medio, la localización pulmonar, ya sea única o asociada a otra localización, se observa en un 60-75% de los casos de enfermedad tuberculosa, seguida de la forma pleural y la ganglionar1. En la figura 1 se indican las localizaciones correspondientes a los 1.762 casos de tuberculosis detectados por el Programa Gallego de Prevención y Control de la Tuberculosis en 1997.
Fig. 1. Localizaciones de enfermedad tuberculosa (Galicia 19971).
Tuberculosis pulmonar
El pulmón, aparte de ser el órgano más frecuentemente afectado por la tuberculosis, es, hoy día y en nuestro medio, la casi exclusiva puerta de entrada del bacilo tuberculoso en el organismo. La infección por ingestión de Mycobacterium tuberculosis o M. bovis (las dos micobacterias causantes de tuberculosis) es, con las medidas higienicosanitarias actuales, esporádica. Las otras formas de transmisión, congénita, cutánea o por inoculación, son extraordinarias2.
La comprensión de los mecanismos patogénicos de la tuberculosis pulmonar es importante para entender las diferentes formas de enfermedad. El bacilo tuberculoso accede al organismo principalmente a través de la inhalación de aerosoles contaminados. La investigación de esta forma de transmisión comenzó con los trabajos
de William Wells en los años treinta y continuaron con las investigaciones, ya clásicas, de Riley en el final de los años cincuenta. Básicamente, el mecanismo de transmisión es el siguiente: una persona enferma de tuberculosis expulsa con la tos gran cantidad de secreciones respiratorias aerosolizadas y contaminadas por el bacilo, las partículas mayores de 10 µm son filtradas por la nariz, las menores son retenidas por las diferentes estructuras respiratorias hasta las de 5 µm, que alcanzan el alvéolo3. Estas microgotas son capaces de vehiculizar de uno a 5 bacilos, suficientes para establecer la infección2. Una vez el bacilo ha alcanzado el alvéolo es fagocitado por los macrófagos alveolares, que son capaces de eliminar los microorganismos en un porcentaje calculado en un 70% de todas las exposiciones a la infección; en el 30% restante, los bacilos sobreviven y comienzan a multiplicarse4. Esto conduce a una reacción inflamatoria y a una necrosis tisular característica cuya apariencia macroscópica fue descrita en primer lugar por Laennec en 1918 y que recibió el nombre de caseum por su aspecto similar al queso.
La lesión ocurre predominantemente en los lóbulos superiores pulmonares y se conoce como foco de Ghon o chancro de inoculación primario de Gohn. Simultáneamente, los bacilos tuberculosos son drenados a través de las vías linfáticas a los ganglios linfáticos torácicos locorregionales, donde se producen reacción y necrosis similares a las que ocurren en el parénquima pulmonar. La combinación del foco de Ghon y linfadenitis recibe el nombre de complejo de Ranke5.
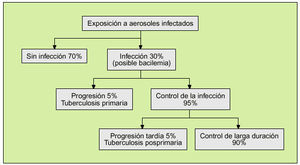
Durante la fase de invasión tisular, los bacilos tuberculosos pueden ser vehiculizados al torrente sanguíneo, produciéndose una fase de bacilemia durante la cual los microorganismos tienen acceso y pueden tomar asiento en prácticamente todos los órganos y se puede desarrollar una enfermedad tuberculosa en esta primera fase o posteriormente, en un período de reactivación.
La evolución habitual de las lesiones pulmonares es hacia la fibrosis y la calcificación. Sin embargo, en un reducido porcentaje de pacientes, estimado en un 5%, la enfermedad progresa, produciéndose la denominada tuberculosis pulmonar primaria. En el 95% restante la enfermedad es controlada, pudiendo permanecer los bacilos tuberculosos en el interior de las lesiones fibrosadas y calcificadas. Habitualmente, el control se mantiene a lo largo de la vida del individuo, pero en un 5% de los casos se produce una reactivación de la enfermedad, dando lugar a una forma de tuberculosis pulmonar conocida como tuberculosis pulmonar posprimaria o de reactivación4. Debido al desarrollo de una respuesta inmunitaria durante la fase primaria, la respuesta del organismo a la nueva presencia del bacilo es diferente y la forma posprimaria presenta características diferenciales con la primaria.
Siempre ha existido controversia acerca de si la tuberculosis posprimaria se debía a una reinfeccion del paciente por nuevos bacilos procedentes del exterior o si se trataba de una auténtica reactivación de bacilos que hasta el momento se encontraban controlados. En la actualidad se asume que el mecanismo causal de la tuberculosis posprimaria es predominantemente la reactivación, si bien no se descarta que en algunos casos pueda tener lugar una reinfección por bacilos exógenos.
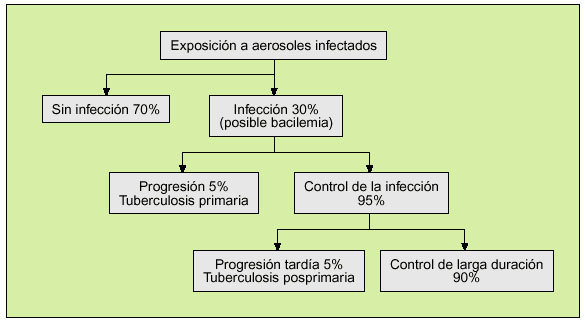
La secuencia de los hechos descritos con anterioridad se expone en la figura 2.
Fig. 2. Acontecimientos en el desarrollo de infección y enfermedad tuberculosa.
Tuberculosis pulmonar primaria
La tuberculosis pulmonar primaria ha sido descrita clásicamente como típica de los niños o adultos jóvenes. Sin embargo, en los últimos años se ha descrito cada vez más en pacientes adultos. Esta modificación de la edad de inicio de la tuberculosis pulmonar primaria es típica de los países con un buen sistema de control de tuberculosis en los cuales la incidencia de la enfermedad es baja y el contagio se produce principalmente en la edad adulta. En los países que no tienen un buen control de la enfermedad y en los que existe una alta incidencia la infección tuberculosa se produce con más frecuencia en la infancia y la tuberculosis pulmonar primaria mantiene su predominio en edades pediátricas6.
La forma más frecuente se manifiesta como una progresión del foco de Gohn, ya sea en su localización original o en otras zonas pulmonares. El síntoma más frecuente es la fiebre, que puede alcanzar temperaturas de 39 °C, seguido por el dolor torácico, generalmente descrito como una sensación de malestar. El dolor torácico de características pleuríticas suele asociarse a la presencia de derrame pleural. La tos es infrecuente en las fases iniciales de la enfermedad, así como también otros síntomas, como disnea o dolor articular. La aparición de eritema nudoso ocurre principalmente en las mujeres, coincidiendo con la conversión tuberculínica, y se asocia con fiebre7.
Otra forma de tuberculosis pulmonar primaria se caracteriza por la presencia de linfadenopatías intratorácicas sin evidencia de infiltrado pulmonar. La sintomatología suele ser similar a la citada con anterioridad, si bien la evolución suele ser más tórpida.
Las adenopatías del complejo de Ranke pueden dar lugar a obstrucción bronquial por compresión extrínseca del bronquio y, secundariamente, a presencia de atelectasia, un fenómeno que ha recibido el nombre de epituberculosis. Si dicha obstrucción no desaparece en varias semanas se puede producir inflamación del parénquima subyacente a la infección y al consecuente desarrollo de bronquiectasias, que no revertirán con el tratamiento posterior tuberculostático. El lóbulo medio, por la disposición anatómica de los vasos linfáticos alrededor del bronquio, es especialmente sensible a estas atelectasias, por lo que se ha acuñado el término «síndrome del lóbulo medio» para describirlas2, 8.
Una forma especial de tuberculosis pulmonar primaria es la bronconeumonía tuberculosa, que ocurre en los lóbulos inferiores, también denominada «tuberculosis de lóbulo inferior». Su etiología se cree secundaria a la apertura de una adenopatía a un bronquio principal y el drenaje del contenido caseoso a dicho bronquio. En esta forma de tuberculosis, se afectan exclusivamente los lóbulos inferiores y no debe confundirse con las alteraciones de esos mismos lóbulos que pueden ocurrir como consecuencia de la diseminación broncógena de material caseoso proveniente de cavernas localizadas en los lóbulos superiores. La sintomatología es similar a la de una neumonía bacteriana. En este caso, la tos productiva es el síntoma principal, seguido por fiebre, escalofríos, hemoptisis, dolor torácico, disnea y pérdida de peso. La radiografía es similar a una neumonía bacteriana o viral, pudiendo existir un engrosamiento hiliar o mediastínico y presencia de cavitación, generalmente única y rodeada por un área de consolidación pulmonar7.
Otras formas de presentación son la afección pleural y la miliar que, por sus especiales características, serán tratadas aparte.
Tuberculosis posprimaria
La tuberculosis posprimaria, también denominada reactivación de tuberculosis, ocurre predominantemente en los lóbulos superiores, y como hemos indicado con anterioridad, se considera como secundaria a la reactivación de bacilos que permanecían inactivos en las lesiones fibróticas de la tuberculosis primaria. La localización predominante en lóbulos superiores es atribuible a la mayor presión parcial de oxígeno existente en dichas localizaciones, aunque otros autores sugieren que el factor determinante es un peor drenaje linfático en esas zonas pulmonares4,5.
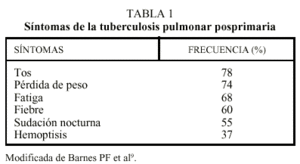
La presentación clínica es muy variable, desde prácticamente asintomática o con síntomas constitucionales, como astenia, anorexia, febrícula y pérdida de peso, a un cuadro florido con fiebre elevada, tos, expectoración, sudación nocturna profusa y quebrantamiento severo.
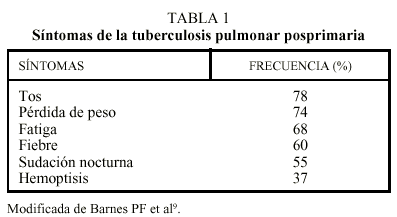
La tos es el síntoma más frecuente (tabla 1). Inicialmente suele ser seca y, a la vez que se desarrollan las lesiones necróticas y cavitarias, se hace productiva. El esputo presenta en un principio características mucosas, con posterioridad se hace purulento, aunque raramente fétido, y suele presentar restos hemáticos9. La hemoptisis fue clásicamente un síntoma muy sugerente de tuberculosis, que causaba cerca de un 40% de las hemoptisis. En la actualidad ha disminuido su frecuencia y tan sólo un 7-15% de las hemoptisis son debidas a tuberculosis7. Aun así, la hemoptisis mantiene un lugar destacado en la sintomatología de la tuberculosis, pudiendo ser masiva en los casos con lesiones cavitarias importantes (los aneurismas de Rasmussen, dilataciones venosas en la pared de las cavidades tuberculosas, son causa de hemoptisis masivas en estos enfermos).
La fiebre es un síntoma importante y aparece en un 81% de los enfermos3, si bien hasta un 50% de enfermos no la presentan en las fases iniciales y suele aparecer en pacientes con lesiones extensas. Clásicamente presenta una variación diaria característica: está ausente o es baja durante la mañana y se eleva durante la tarde, haciendo crisis durante la noche con sudación profusa.
La disnea suele aparecer en fases tardías y suele asociarse a importantes destrucciones del parénquima pulmonar. En cuanto al dolor torácico, cuando aparece suele indicar compromiso pleural. Los síntomas constitucionales suelen aparecer en la enfermedad avanzada, si bien pueden tener lugar en pacientes con lesiones pulmonares poco significativas si existe compromiso de otros órganos.
La exploración física no suele ser útil para establecer el diagnóstico de tuberculosis pulmonar. En presencia de enfermedad inicial la exploración suele ser normal, posteriormente pueden apreciarse en la auscultación pulmonar estertores crepitantes, estertores húmedos y roncus en relación con la presencia de secreciones. En casos evolucionados se puede auscultar soplos tubáricos o anfóricos. La presencia de tuberculosis endobronquial puede dar lugar a sibilancias localizadas y fijas, aun en ausencia de signos radiológicamente apreciables. En casos en que se asocia derrame pleural se aprecia abolición del murmullo vesicular y matidez en la zona del derrame.
La presencia de acropaquias u osteoartropatía hipertrófica, un hallazgo frecuente en la era preantibiótica (entre un 16 y un 28%), es en la actualidad un hallazgo raro, dado que se asocia a enfermedad muy evolucionada7.
Analíticamente, los pacientes pueden presentar aumento de la velocidad de sedimentación globular (en un 75% de los casos moderados-severos), anemia (los estudios publicados expresan grandes discrepancias, con un 16-75% de los pacientes con anemia), leucocitosis que se correlaciona con la gravedad de la tuberculosis (un 8% en leves, 18% en moderadas y 31% en avanzadas), con neutrofilia hasta en un 57% de los pacientes y leucopenia entre un 75 y un 40% de los enfermos, afectando especialmente a los linfocitos CD4+. La leucopenia (4.000 o menos) se presenta en raras ocasiones (1,5-4%). Sin embargo, la trombocitosis es relativamente frecuente (52%). La trombopenia debe hacernos pensar en un proceso concomitante o en una reacción adversa a fármacos. La hiponatremia aparece en un 11% de los casos7,3.
Tuberculosis endobronquial
Una forma especial de tuberculosis pulmonar es la endobronquial, que puede ocurrir en ausencia de lesiones parenquimatosas apreciables en la radiografía de tórax (hasta un 20% pueden tener una radiografía normal). La tuberculosis endobronquial puede aparecer tanto en la tuberculosis pulmonar primaria, generalmente por extensión a partir de un ganglio linfático que se adhiere a la mucosa bronquial, como en la tuberculosis posprimaria. En este último caso se han postulado varios mecanismos patogénicos: extensión directa desde el parénquima, extensión por vía bronquial, diseminación hematógena, erosión de ganglio linfático a un bronquio y extensión desde el parénquima a través del drenaje linfático.
La clínica es tambien variable; así, puede ir desde un comienzo insidioso hasta una forma aguda que imita el asma o una aspiración de cuerpo extraño. La sintomatología principal es la tos en un 70% de los casos, generalmente productiva, aunque la broncorrea es infrecuente. Puede existir hemoptisis, pero no suele ser masiva10. La disnea se asocia en general a la presencia de atelectasias y puede existir dolor torácico, principalmente de tipo opresivo. La exploración física puede revelar una disminución del murmullo vesicular, roncus o en ocasiones sibilancias, generalmente fijas en la misma zona del tórax.
En la broncoscopia se aprecia una mucosa de aspecto inflamatorio con un tejido friable, nodular y vascularizado, que puede simular un carcinoma broncogénico y que en fases evolucionadas puede revelar una estenosis bronquial significativa10.
Tuberculoma
Un tuberculoma es una lesión redondeada de aspecto tumoral, de tamaño generalmente entre 0,5 y 4 cm, de origen tuberculoso. Está formado por un componente caseoso central rodeado por una cápsula fibrosa. En general se origina en tuberculosis primarias en las cuales el foco inicial no se ha resuelto correctamente y se mantiene un foco de caseosis que no progresa a fibrosis. Casi siempre son asintomáticos y son hallazgos ocasionales en radiografías de tórax de control. El principal problema que plantean es su diagnóstico diferencial con el carcinoma broncogénico, que en ocasiones conlleva tratamientos quirúrgicos.
La presencia de bacilos activos en el interior de los tuberculomas varía según las series entre un 15 y un 73%7 y, aunque suelen mantenerse estables, en ocasiones pueden reactivarse y dar lugar a enfermedad activa.
Diagnóstico
Aunque el diagnóstico de presunción de tuberculosis pulmonar puede realizarse en presencia de una reacción tuberculínica positiva, una clínica compatible y sobre todo una radiología altamente sugerente, siempre deben realizarse esfuerzos para obtener una confirmación microbiológica o, en su caso, histopatológica.
El principal método diagnóstico es el estudio del esputo. Para ello, el procedimiento ideal es recoger la muestra temprano por la mañana, durante un mínimo de tres y un máximo de 6 días consecutivos, dado que un esputo aislado tiene una rentabilidad baja que aumenta con el estudio de sucesivos esputos; más de 6 muestras no aumentan significativamente la rentabilidad (tabla 2)7.
La rentabilidad del estudio de esputo depende también de la extensión y evolución de la enfermedad. Si consideramos que un nódulo tuberculoso de aproximadamente 2 cm contiene del orden de 1 x 104 bacilos y una cavidad tuberculosa del mismo tamaño contiene cerca de 1 x 109 bacilos, y la cantidad de bacilos necesarios para poder ser apreciados en una tinción de esputo es cercana a 5 x 103 ml, comprenderemos que la rentabilidad del esputo es mayor cuanto más lesiones tuberculosas existan y cuanto más cavitadas se encuentren7.
En los casos en que el paciente no expectore existen otras alternativas. La primera consiste en inducir el esputo mediante nebulización de suero salino hipertónico; la segunda alternativa consiste en realizar una fibrobroncoscopia que permite realizar broncoaspirados y lavados bronquiales selectivos y, en caso de lesiones poco concluyentes, biopsias tanto bronquiales como transbronquiales que permiten tanto el estudio microbiológico como histopatológico3.
Otros métodos que en la actualidad se encuentran en desuso son el estudio del aspirado gástrico, que se basa en el hecho de que las secreciones respiratorias son continuamente ingeridas, pero que tiene una sensibilidad y una rentabilidad muy inferior a la fibrobroncoscopia, la aspiración transtraqueal o la punción-aspiración transtorácica, esta última de especial utilidad en presencia de tuberculomas.
Con estos métodos se consigue un diagnóstico de certeza en un alto porcentaje de casos. En los datos recogidos en 1997 por el Programa Gallego para la Prevención y Control de Tuberculosis se comprobó un diagnóstico de certeza (con cultivo positivo) en un 65% de los casos, y en un 81,4% de los casos si consideramos, además, aquellos pacientes con tinción de esputo positiva en los cuales no se realizó estudio de cultivo1.
Tuberculosis pleural
La tuberculosis pleural típica aparece en ausencia de enfermedad parenquimatosa y suele ocurrir entre 3 y 7 meses después de la infección tuberculosa, aunque puede retrasarse hasta 2 años o aparecer como una complicación de una tuberculosis pulmonar posprimaria.
Se asume que la tuberculosis pleural se debe a la rotura de un foco de caseum en la cavidad pleural. La presencia del bacilo tuberculoso en la misma dispara una reacción de hipersensibilidad mediada por linfocitos T CD4+ en la cual se produce exudación de proteínas del plasma hacia la cavidad pleural y el consecuente derrame pleural.
Sintomatología
La pleuritis tuberculosa se manifiesta generalmente como una enfermedad aguda o subaguda. La mayoría de los pacientes se presentan con síntomas de menos de un mes de evolución (hasta un 62% en algunas series) y muchos con menos de una semana de evolución (31% en la serie citada). Muchos pacientes se presentan con síntomas que pueden simular una neumonía bacteriana aguda11.
El síntoma predominante es la tos seca (80%), que suele preceder al dolor torácico de características pleuríticas (75% de los pacientes). La mayoría (sobre un 74%) presenta fiebre. La presencia de una evolución tórpida con dolor torácico leve, tos ocasional, febrícula, astenia y anorexia es menos usual, aunque también puede ocurrir11.
En caso de derrames pleurales asociados a tuberculosis pulmonar, éstos generalmente son de pequeño a moderado tamaño, aunque pueden ocupar un pulmón entero. Ocurren en la pleura ipsolateral al pulmón afectado y siempre presentan enfermedad parenquimatosa activa.
Diagnóstico
El diagnóstico del derrame pleural tuberculoso se basa en el estudio bioquímico, microbiológico e histopatológico del líquido pleural y de la pleura.
El líquido pleural corresponde a un exudado con predominio de linfocitos, aunque en sus fases iniciales puede presentar predominio polimorfonuclear (ocurre en hasta un 38% de las toracocentesis), con escasas células mesoteliales.
La tinción y el cultivo del líquido pleural suelen ser negativos; generalmente menos del 25% de los cultivos son positivos. La mayor rentabilidad diagnóstica se obtiene mediante la biopsia pleural, donde la presencia de granulomas necrosantes es diagnóstica de tuberculosis pleural. En ausencia de necrosis, la probabilidad de tuberculosis pulmonar es del 95%11, debiéndose establecer el diagnóstico diferencial con la sarcoidosis, la tularemia, las enfermedades por hongos o la artritis reumatoide. La rentabilidad diagnóstica de la biopsia pleural es del 60% para la histopatología; si se combina con el cultivo de líquido pleural y de la biopsia pleural la rentabilidad es superior al 90%3.
Un test diagnóstico de utilidad en el derrame pleural tuberculoso es la determinación de la enzima adenosindeaminasa (ADA) en el líquido pleural. Los valores de ADA por encima de 70 son diagnósticos de derrame pleural tuberculoso si se excluye artritis reumatoide, empiema, leucemia o linfoma, y valores de ADA por debajo de 40 prácticamente excluyen la existencia de pleuritis tuberculosa. En nuestro medio, dada la alta incidencia de tuberculosis, el ADA pleural presenta una sensibilidad del 100% y una especificidad del 95%, con un valor predictivo positivo del 85% y un valor predictivo negativo del 100%12. Sin embargo, estos datos no son extrapolables a países con baja incidencia de tuberculosis. En la actualidad se están estudiando las 2 isoenzimas existentes del ADA para discriminar entre derrames tuberculosos y otros derrames con ADA total elevado.
Otro parámetro bioquímico de utilidad es el cociente entre el valor de lisozima en líquido pleural y en suero. Concentraciones superiores a 1,2 son altamente sugerentes de derrame pleural tuberculoso. Asimismo, valores de interferón gamma en líquido pleural por encima de 2,0 U/ml pueden discriminar entre tuberculosis pleural y otra enfermedad13.
Empiema tuberculoso
El empiema tuberculoso es en la actualidad extremadamente raro. Se caracteriza por la presencia de líquido pleural purulento que contiene gran cantidad de bacilos tuberculosos. En general se produce sobre una enfermedad tuberculosa previa, ya sea pleural o parenquimatosa, y en ocasiones es consecuencia de tratamientos previos, como toracoplasias. El curso de la enfermedad suele ser subagudo o crónico, con febrícula continuada, astenia, anorexia y pérdida de peso.
La fístula broncopleural es hoy en día extremadamente rara.
Secuelas
Una secuela frecuente del derrame pleural tuberculoso es el engrosamiento pleural, que ocurre hasta en un 50% de los pacientes14. No existen parámetros bioquímicos, microbiológicos o citológicos en el líquido pleural que permitan prever el desarrollo de engrosamiento pleural y ni los corticoides ni las toracocentesis repetidas previenen esta complicación.
Tuberculosis ganglionar
Aunque la tuberculosis ganglionar se ha asociado a la infección por el virus de la inmunodeficiencia humana (VIH), en nuestro medio no es inusual observarla en pacientes inmunocompententes. De los 168 casos declarados en 1997 en Galicia sólo 26 correspondían a pacientes infectados por el VIH1. La linfadenitis tuberculosa es una manifestación local de una infección sistémica. Como hemos mencionado con anterioridad, tras la infección pulmonar el bacilo se disemina a través de los ganglios, primero hiliares y mediastínicos, alcanzando a continuación los cervicales, especialmente los yugulares, del triángulo posterior y los supraclaviculares, que son los ganglios periféricos afectados con más frecuencia, pudiendo también afectarse los axilares e inguinales en un 14-30% de casos15.
La linfadenitis puede ocurrir tanto en tuberculosis primarias como posprimarias y suele manifestarse como masas adenopáticas cervicales, blandas, no dolorosas, que crecen a lo largo de semanas o meses y que se asocian a fiebre, pérdida de peso, fatiga, ocasionalmente tos y sudación nocturna, aunque algunos autores encuentran hasta un 57% de sus pacientes asintomáticos. Con el tiempo, las masas adenopáticas confluyen y pueden producirse fistulizaciones hacia el exterior, aunque éstas son más frecuentes y precoces en la linfadenitis causada por micobacterias no tuberculosas. Ocasionalmente se puede producir obstrucción de las vías respiratorias altas por linfadenitis cervicales e incluso se han descrito quilotórax o ascitis por linfadenitis con obstrucción de linfáticos retroperitoneales o del conducto torácico4.
Para el diagnóstico, la prueba más utilizada es la punción aspirativa con aguja fina, realizándose tanto un estudio microbiológico para micobacterias como un estudio citológico para detectar la presencia de granulomas. La sensibilidad global de esta prueba alcanza un 77%, con una especificidad del 93%15.
Tuberculosis intestinal
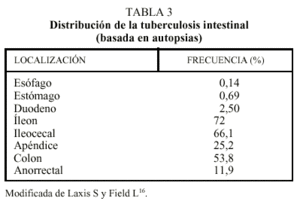
La tuberculosis intestinal puede ocurrir de forma aislada («primaria») o asociarse a afección de otros órganos. Los mecanismos de infección pueden ser la ingestión de esputos contaminados, la ingestión de productos lácteos contaminados, la diseminación hematógena de otro foco orgánico, bilis contaminada por bacilos tuberculosos o la extensión directa de órganos contiguos. Se puede afectar cualquier parte del intestino, aunque es más frecuente la zona ileocecal (tabla 3)16.
Sintomatología
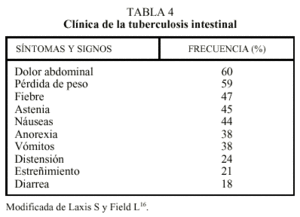
La sintomatología de la tuberculosis intestinal es por completo inespecífica y varía enormemente de un paciente a otro. El síntoma más frecuente es el dolor abdominal inespecífico, que suele localizarse en el cuadrante inferior derecho, aunque puede ser difuso, central, epigástrico o en la fosa ilíaca izquierda. Puede ser de tipo cólico y empeorar con la ingesta, mejorando con los vómitos o la defecación. Ocasionalmente puede presentarse como una obstrucción intestinal aguda y requerir laparotomía16.
La diarrea, en la actualidad infrecuente, es similar a la que aparece en la enfermedad de Crohn: mucosa, líquida a semisólida, raramente con pus o sangre. La pérdida de peso es muy común y suele ser de origen multifactorial. Otros síntomas se recogen en la tabla 4.
Diagnóstico
El estudio microbiológico de las heces no resulta de utilidad, ya que muchos individuos presentan bacilos ácido-alcohol resistentes en las heces como resultado de la colonización por micobacterias no patógenas. El cultivo de Mycobacterium tuberculosis en las heces generalmente indica la ingestión de esputos contaminados y no implica per se una tuberculosis intestinal.
El principal método diagnóstico para la tuberculosis intestinal es la endoscopia digestiva y principalmente la colonoscopia a través de los estudios biópsicos.
Tuberculosis peritoneal
Existen varios mecanismos patogénicos para la tuberculosis peritoneal. El primero se refiere a la reactivación de un foco tuberculoso latente en el peritoneo y el segundo a la diseminacion hematógena de un foco localizado en otro órgano. La diseminación por contigüidad de otro órgano se considera poco frecuente, excepto en los casos de tuberculosis genital femenina, en los cuales existe diseminación peritoneal en un 45% de los casos17.
No existen síntomas o signos patognomónicos de peritonitis tuberculosa, el curso de la enfermedad es muy insidioso y los síntomas principales son sensación de repleción abdominal y astenia; también puede existir fiebre o dolor abdominal. El principal signo es la ascitis, que aparece en una gran mayoría de pacientes.
Para el diagnóstico se utiliza la paracentesis, si bien las tinciones y los cultivos de líquido ascítico raramente son positivos para bacilos tuberculosos (3% la tinción y 20% los cultivos). La determinación de ADA en líquido ascítico puede ayudar al diagnóstico aunque los métodos más efectivos de diagnóstico son la laparoscopia y la biopsia peritoneal16.
Tuberculosis miliar
El término miliar proviene de las primeras descripciones anatomopatológicas de esta forma diseminada de tuberculosis, en las cuales los múltiples y pequeños focos de caseosis fueron comparados con granos de mijo. Posteriormente, la misma comparación fue realizada con la típica imagen radiológica de la enfermedad, que revela múltiples micronódulos diseminados por ambos pulmones.
La tuberculosis miliar puede producirse como consecuencia de una tuberculosis primaria. Durante la fase de bacilemia los bacilos se diseminan por todo el organismo y pueden afectar a prácticamente cualquier órgano, aunque con preferencia a aquellos con una pO2 elevada. Estas lesiones suelen limitarse mediante fibrosis, aunque en ocasiones pueden progresar. La tuberculosis miliar que se produce durante la tuberculosis posprimaria puede ocurrir en primer lugar como consecuencia de una diseminación a partir de un foco de reactivación. Esta forma ocurre casi exclusivamente en pacientes que presentan una alteración en la inmunidad celular. Otro posible mecanismo patogénico es la rotura de un foco de caseum en un vaso sanguíneo, lo que ocasiona una bacilemia masiva que es imposible de controlar por el organismo. En resumen, la diseminación de la tuberculosis depende principalmente de tres factores: la virulencia del microorganismo, la capacidad defensiva del huésped y la cantidad de bacilos liberados en el torrente sanguíneo.
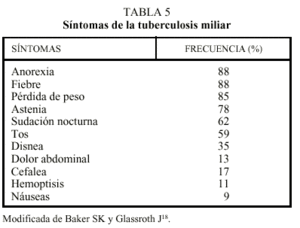
La sintomatología es muy variable y depende de la forma de diseminación. Puede variar desde un foco que produzca bacilemias periódicas de escasa cuantía hasta la rotura de una gran caverna tuberculosa a la red sanguínea. Así, podemos asistir a cuadros de shock, fallo multiorgánico, distrés respiratorio del adulto o cuadros de fiebre de origen desconocido. Típicamente, el cuadro es de fiebre de varias semanas a meses de evolución, acompañada de anorexia y pérdida de peso, y pueden concurrir otros síntomas que dependen de los órganos involucrados (tabla 5)18.
Los signos, asimismo, son inespecíficos . El único signo reconocido como patognomónico es el tubérculo coroidal, un granuloma observado en la coroides de la retina, una lesión de aproximadamente un cuarto o menos del diámetro del disco, de bordes irregulares y coloración variable entre gris y amarilla, y que se puede observar en la mitad de las tuberculosis miliares. El resto de signos, crepitantes pulmonares, organomegalias, adenopatías, ascitis, etc., son no específicos y su presencia depende de la afección o no de los órganos correspondientes.
El diagnóstico se basa en la determinación de la micobacteria en alguno de los órganos involucrados. Por desgracia, la frecuencia de tinciones de esputo positivas es baja (sobre un 35%) y los del resto de los fluidos son más reducidos. El cultivo de esputo es positivo en un 62-76% de los casos, seguido en rentabilidad por el cultivo de orina (33-59%)19 pero, dado que necesitan bastante tiempo para positivizarse, no suelen ser útiles en el diagnóstico. Con frecuencia se necesita la realización de biopsias para demostrar la presencia de granulomas o bacilos ácido-alcohol resistentes en los órganos afectados. La máxima sensibilidad se obtiene con la biopsia transbronquial (hasta un 79%), seguida de la biopsia hepática (73%) y el aspirado de médula ósea (41%)20. A pesar del tratamiento, la mortalidad de la tuberculosis miliar sigue siendo alta, entre un 16 y un 28%19.
Meningitis tuberculosa
La meningitis tuberculosa presenta una patogenia diferente a la de otras meningitis bacterianas. Más que a una diseminación hematógena, su patogenia presenta tres fases: una primera fase de siembra hematógena de micobacterias en las meninges, una segunda fase de estabilidad que puede durar semanas, meses o años, y una tercera fase en que un estímulo provoca que los bacilos y antígenos tuberculosos contenidos en las lesiones meníngeas se viertan a los espacios meníngeos, causando la enfermedad.
La sintomatología varía entre los pacientes, pero en general los adultos presentan cefalea, fiebre y meningismo, mientras que en los niños la cefalea es menos frecuente, destacando las náuseas y los vómitos. En un porcentaje elevado de pacientes (hasta un 70%) aparecen alteraciones en el comportamiento, que varían desde letargia hasta agitación psicomotriz21. En los niños, la sintomatología es más destacada que en los adultos, lo que motiva que se busque atención médica antes que en los adultos. En la tabla 6 se exponen los síntomas y signos de las fases de la meningitis tuberculosa.
El diagnóstico se basa en el examen del líquido cefalorraquídeo, en el que se aprecia una pleocitosis entre 100 y 1.000 células/µm3, generalmente linfocitos, aunque en las fases iniciales pueden existir polimorfonucleares. Asimismo, se aprecia proteinorraquia sobre 150 mg/%; si se superan los 300 mg/% suelen asociarse a bloqueo espinal y son indicativos de mal pronóstico4. Los valores de glucosa se encuentran disminuidos, si bien en grados inferiores a los que ocurren en las meningitis bacterianas.
El examen de líquido raquídeo en busca de bacilos ácido-alcohol resistentes suele ser negativo en la mayoría de los pacientes (80-90%), aunque las tasas de positividad de los cultivos son mayores (entre un 60 y un 80%)4,21. Existen otros tests diagnósticos en líquido cefalorraquídeo, aunque con sensibilidades y especificidades variables, entre ellos la determinación de ADA, de la cantidad de tecnecio 99 48 h después de la inyección intravenosa, la determinación de ácido tuberuloestárico, de anticuerpos contra antígenos de micobacteria o PPD o el estudio de ADN micobacteriano por PCR21.
Otras tuberculosis del sistema nervioso central
Tuberculoma y absceso cerebral tuberculoso
Los granulomas tuberculosos pueden alcanzar gran tamaño sin romperse al espacio subaracnoideo, produciendo el llamado tuberculoma, que se encuentra separado del tejido cerebral por una delgada pared fibrosa. Si no se asocia a meningitis tuberculosa, la sintomatología es la de una lesión ocupante de espacio y se suele diagnosticar por biopsia.
Excepcionalmente, la zona central de un tuberculoma licuefaciente da lugar a un absceso tuberculoso que produce síntomas más agudos que los del tuberculoma. En la actualidad son excepcionales.
Tuberculosis de la médula espinal
En la médula la tuberculosis se puede manifestar de la misma forma que en la localización intracraneal, con una patogenia y desarrollo similares. La sintomatología puede ser la de un bloqueo espinal agudo, mielitis transversa subaguda o parálisis ascendente progresiva.
Tuberculosis genitourinaria
La tuberculosis genitourinaria comparte la patogenia con el resto de los órganos. A través de una siembra hematógena, los bacilos llegan a los riñones, afectándolos casi siempre de forma bilateral, aunque el síndrome clínico sólo se manifieste en uno de ellos. La extensión al resto del sistema urinario se produce por diseminación a través de la orina contaminada, afectando a uréteres y vejiga. La tuberculosis genital masculina también suele originarse como consecuencia de la diseminación de un foco renal a través de la orina, aunque el origen hematógeno también es posible, dado que aproximadamente un 11% de las tuberculosis genitales en varones no presentan focos renales4.
En las mujeres, la tuberculosis genital se considera predominantemente como secundaria a una bacilemia, aunque existe la posibilidad de un origen urinario, e incluso a la extensión por contigüidad en un 5% de los casos. Se admite la posibilidad de tuberculosis cervical, vulvar o vaginal por contacto sexual con un paciente con baciluria. Prácticamente todos los casos de tuberculosis genital en mujeres afectan a las trompas de Falopio, a partir de las cuales se puede extender la infección al peritoneo, ovario o endometrio. La extensión al cérvix o a la vagina es excepcional.
Tuberculosis renal
Un alto porcentaje de pacientes con tuberculosis renal son asintomáticos y se detecta gracias a un análisis de orina rutinario. La presencia de piuria en una orina ácida sin presencia de organismos en el urocultivo debe hacer sospechar una tuberculosis renal. La sintomatología de la tuberculosis renal es, al igual que en la afección de otros órganos, muy inespecífica. Se puede desarrollar disuria, dolor en la fosa renal, polaquiuria, nicturia, sintomatología sistémica tipo fiebre y pérdida de peso. La sudación nocturna es menos usual en la tuberculosis renal y se presenta en aproximadamente un 14% de los casos17.
La insuficiencia renal es rara en la tuberculosis renal; sobre un 5-10% presentan aumento de la urea sérica. Sin embargo, las alteraciones en el sedimento urinario aparecen en más del 90% de los casos4. El diagnóstico se basa en el estudio microbiológico de la orina, utilizando de 3 a 5 muestras de orina recogidas a primera hora de la mañana. Las tinciones suelen ser negativas en un 50% de los casos y pueden presentar falsos positivos por contaminación de micobacterias saprófitas (Mycobacterium smegmatis), los cultivos son positivos en un 90% de los casos, pero pueden ser negativos en casos en que el compromiso del uréter produzca una obstrucción que impida que la orina contaminada alcance la vejiga. En esos casos pueden ser necesarios métodos de diagnóstico más invasivos17.
Tuberculosis genital en varones
La tuberculosis genital en el varón se manifiesta como una epididimitis o epididimorquitis con tumefacción, generalmente indolora, situada en el escroto. Ocasionalmente el cuadro puede presentarse simulando una epididimitis aguda, aunque con más frecuencia el diagnóstico diferencial debe hacerse con una tumoración testicular. Dado que la tuberculosis genital aparece casi siempre en el contexto de una tuberculosis urinaria, el diagnóstico se basa más en datos clínicos, aunque ocasionalmente se requieran métodos diagnósticos invasivos17.
La tuberculosis prostática, peneana o uretral es muy infrecuente.
Tuberculosis genital en mujeres
La tuberculosis genital femenina generalmente es diagnosticada durante los estudios de infertilidad o durante un estudio para alteraciones menstruales, amenorrea, dismenorrea, metrorragias o estudios de masas anexiales o pélvicas. En un 50% de los casos la paciente tiene historia de tuberculosis extragenital previa y en un 60% de los casos la radiografía de tórax es sugerente de tuberculosis17,22.
El diagnóstico generalmente se realiza por medios histológicos, al descubrir los típicos granulomas en muestras de biopsias endometriales, aunque en ocasiones los estudios microbiológicos de sangre menstrual o líquido peritoneal pueden ser positivos.
Tuberculosis osteoarticular
Enfermedad de Pott
La tuberculosis espinal o enfermedad de Pott constituye la forma más frecuente de tuberculosis osteoarticular y se caracteriza por la infección de una o varias vértebras con destrucción del cuerpo vertebral y, ocasionalmente, extensión hacia los tejidos paraespinales, pudiendo producir una colección caseosa conocida como «absceso frío». Puede afectar a cualquier parte de la columna vertebral, aunque tiene predilección por la columna dorsal.
La sintomatología es principalmente de dolor en la zona afectada, prácticamente en el 100% de los casos con una duración variable entre varias semanas y hasta 2 años. Otros síntomas son debilidad muscular, hipoestesias, pérdida de peso (estos síntomas varían en frecuencia entre un 30 y un 40% de los casos) o presencia de masas en los flancos («absceso frío» en aproximadamente un 20% de los casos)23.
Osteomielitis
Generalmente ocurre por diseminación hematógena (la vía linfática o por extensión directa también está descrita). En los adultos suele afectar a un solo hueso, generalmente largo, y puede producir fistulizaciones o abscesos fríos. En los niños suele afectar a varias localizaciones, entre ellas los huesos cortos de manos y pies, que raramente se ven involucrados en los adultos (menos del 5%)24.
Tuberculosis articular
La tuberculosis articular suele afectar a las articulaciones que soportan peso, especialmente las caderas, seguidas por las rodillas, tobillos y pies. Entre las que no soportan grandes pesos las más frecuentes son los codos, seguidos por la muñeca, manos y hombros24. La sintomatología más frecuente es la limitación funcional, seguida por la inflamación articular, pudiéndose formar fistulizaciones o abscesos periarticulares.
Tuberculosis pericárdica
La tuberculosis pericárdica se produce por la infección por vía hematógena del bacilo tuberculoso. Inicialmente se produce una reacción granulomatosa con depósitos de fibrina seguida de derrame pericárdico, que puede llegar a ser masivo. Éste es seroso en un principio y con posterioridad puede hacerse serohemático, turbio o francamente hemático. El derrame puede revertir de manera espontánea restando un engrosamiento pericárdico que en ocasiones provoca una constricción miocárdica. Sobre este pericardio engrosado puede depositarse calcio empeorando el cuadro clínico.
La sintomatología es la de una pericarditis; los síntomas más frecuentes son el dolor torácico, la disnea y la fiebre que están presentes en casi todos los casos, los signos típicos de derrame pericárdico son menos frecuentes, el tamponamiento pericárdico ocurre entre un 10 y un 38% de los casos25.
El diagnóstico se basa en el análisis del líquido pericárdico, que contiene predominio de linfocitos (generalmente entre 5.000 y 10.000/mm3), glucosa baja y alto contenido de proteínas. La determinación de ADA es un método diagnóstico importante dado que la tinción de líquido pericárdico suele ser negativa y el cultivo (rentabilidad del 86%) tarda demasiado25. La amplificación de ADN de micobacterias puede ser de utilidad, pero ocasionalmente se precisa una biopsia de pericardio.
Otras formas de tuberculosis
Como se ha indicado con anterioridad, la tuberculosis puede afectar virtualmente a cualquier órgano, aunque por razones de espacio no se especifican otras formas de tuberculosis que son infrecuentes. Merecen un comentario aparte las formas laríngeas, que simulan con frecuencia un carcinoma de laringe y que son especialmente contagiantes, dada la frecuente presencia de tos que disemina con gran facilidad los bacilos tuberculosos. En la piel se pueden producir diferentes lesiones según la infección sea por diseminación hematógena (lupus vulgaris) o por inoculación directa (chancro tuberculoso y verruga tuberculosa, también llamada «verruga del anatomista» por la frecuencia con que aparecía en las personas que se dedicaban a las disecciones anatómicas)26. Otras localizaciones son los ojos, el oído (otitis media tuberculosa), hepatobiliar, etc.