el fin de mejorar la comprensión del problema y la utilización de los fármacos, en ocasiones innecesarios, si se recurre al tratamiento por parte del odontólogo.
El dolor dental es la afección más frecuente de la cavidad oral y en la mayoría de las ocasiones está producido por alguna de las siguientes causas: caries, fractura de esmalte, enfermedad periodontal, pericoronaritis del cordal (muela del juicio) e hipersensibilidad dentinaria (tabla 1).
Etiopatogenia
La caries
Es la enfermedad infecciosa más frecuente en la población humana, y sólo el 1% se encuentra libre de ella. Consiste en la destrucción de los tejidos duros dentarios (esmalte y dentina) secundaria a la acción de los ácidos producidos por la placa bacteriana adherida a los dientes. En su desarrollo actúan cuatro factores determinantes: la predisposición por parte del huésped, una determinada flora oral, la concentración local de hidratos de carbono y el tiempo que éstos permanecen sobre la superficie dentaria (fig. 1).
Fig. 1. Esquema clásico de los factores que intervienen en la etiología de la caries. (Modificada de Keyes con el añadido del factor tiempo.)
Los factores predisponentes pueden ser generales, como la herencia, la edad (la progresión de la caries es más rápida por debajo de los 35 años), factores inmunológicos, endocrinos, etc. Pero también influyen factores locales, como la anatomía dentaria con surcos y fisuras en la superficie, las malposiciones dentarias (ambas facilitan la retención de placa), las alteraciones en el medio bucal como la hiposialia y, por supuesto, la presencia de placa bacteriana cariogénica.
De la microflora oral son los estreptococos, con capa cidad acidógena, presentes en la placa bacteriana los causantes de la caries. De éstos el más importante es S. mutans. Los lactobacilos se asocian a la etiología de la caries, pero de forma secundaria.
La dieta desempeña un papel importante en la presencia de hidratos de carbono en la placa, fundamentalmente tras la ingestión de sustancias ricas en azúcares y más aún si son de consistencia pegajosa (dulces, caramelos, chicles, etc.).
Por último, es de destacar que el tiempo que permanecen estos azúcares sobre la superficie dentaria es también un factor a tener en cuenta, pues son el sustrato a partir del cual los estreptococos producirán áci dos desmineralizantes. De aquí la importancia de cepillarse los dientes inmediatamente después de las co midas.
La caries comienza con la desmineralización de la superficie del esmalte, lo que se denomina caries de inicio, suele ser asintomática y sólo en ocasiones existe una ligera sensibilidad al frío o a los dulces, causada por estimulación de las terminaciones nerviosas presentes en la pulpa dental. Posteriormente, cuando la caries penetra en la dentina, es característica la sintomatología dolorosa con la ingestión de alimentos fríos, dulces, ácidos o la masticación. Su intensidad es variable y cesa al desaparecer el estímulo. En ambos casos nos encontramos ante la presencia de una irritación pulpar, una pulpitis reversible con un correcto tratamiento odontológico.
Cuando la progresión de la caries avanza hasta la proximidad del tejido pulpar o llega al mismo, la sintomatología dolorosa es mucho más intensa. Se exacerba con el calor y se mitiga con el frío, y también aumenta con el decúbito (esto se debe a que la pulpa se encuentra inflamada dentro de un estuche rígido inextensible como es el diente, y en la posición de decúbito se produce una redistribución de fluidos que también llega a la pulpa dental).
Enfermedad periodontal
El término enfermedad periodontal (EP), en general, engloba todos aquellos cuadros que afectan a los tejidos que rodean al diente (encía, cemento, ligamento peri odontal y hueso alveolar). En odontoestomatología, cuando hablamos de EP o periodontitis (antes conocida como piorrea), nos referimos a la destrucción de los tejidos periodontales producida por los gérmenes presentes en la cavidad oral. Es la mayor causante de pérdida de dientes en la población adulta.
Cuando la inflamación afecta sólo a la encía se denomina gingivitis, mientras que si afecta a todas las estructuras del periodonto, provocando la destrucción de las mismas, recibe el nombre de periodontitis o EP propiamente dicha (tabla 2).
La gingivitis por placa bacteriana (marginal) es la más frecuente y se debe a la acumulación de bacterias en el surco gingival con inflamación, eritema, tumefacción y hemorragia. Afecta prácticamente a toda la población, pero no todos los casos progresan hacia una periodontitis. Tampoco todos los casos de periodontitis conllevan una pérdida progresiva de soporte periodontal.
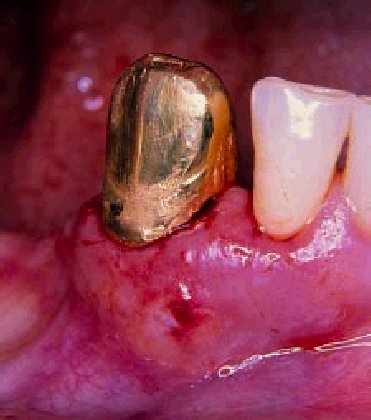
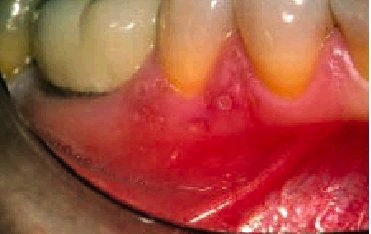
El absceso periodontal aparece cuando existe una bolsa periodontal profunda con exudado inflamatorio y se obstruye la vía natural de drenaje, acumulándose en su interior el contenido inflamatorio (fig. 2).
Fig. 2. En la imagen se aprecia un absceso periodontal localizado en la encía vestibular correspondiente al canino inferior derecho (portador de una corona de oro), con bolsas periodontales profundas.
En la etiología de las periodontitis desempeña un papel importante la microflora gingival, principalmente los anaerobios, entre los cuales destacan: Porphyromonas gingivalis, Prevotella intermedia, Fusobacterium nucleatum, Veillonella spp. y Treponema denticola, y los aerobios facultativos, entre los que destacan: Capnocytophaga spp. y Actinobacillus actinomycetemcomitans. Las grandes diferencias en cuanto a la presentación y evolución de la periodontitis se explicarían por la presencia de factores individuales predisponentes, mal
conocidos hasta el momento actual. La EP no está considerada como una enfermedad transmisible, pero es tudios recientes parecen indicar la posibilidad de un contacto con los patógenos de enfermos periodontales durante la infancia, entre los hijos, o en la pareja, entre cónyuges. La EP puede asociarse a enfermedades sistémicas que conlleven inmunodepresión o alteración de la estructura de los tejidos periodontales.
Pericoronaritis
La erupción de cualquier diente origina una pequeña inflamación alrededor de la encía que rodea la corona dentaria al ponerse en contacto con la flora de la cavi dad bucal conocida como pericoronaritis. Este proceso suele ser asintomático durante la erupción de la mayoría de los dientes, salvo en el caso de los cordales. Esto se debe a que son los últimos dientes en erupcionar y, al igual que los maxilares, están sometidos a un proceso de reducción de tamaño con la evolución de la especie humana y cuando erupcionan encuentran dificultades de espacio, lo que se conoce como erupción patológica del cordal. El cuadro doloroso característico es la pericoronaritis del cordal, en la cual la encía que recubre la corona se encuentra inflamada y dolorosa.
Hipersensibilidad dentaria
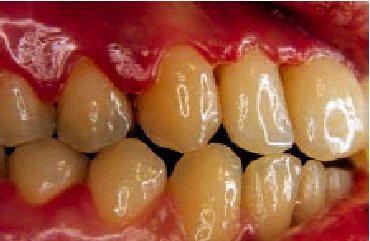
La hipersensibilidad dentinaria o hiperestesia dentinaria es un exceso de sensibilidad de los dientes a los cambios de temperatura. Se debe a estímulos dolorosos originados por cambios térmicos, generalmente el frío y el ácido, que irritan las terminaciones nerviosas de la pulpa. Puede asociarse a situaciones en las que una retracción de la encía pone el cemento o la dentina en contacto con el medio bucal, como sucede en la periodontitis avanzada y en los procesos de desgaste y abrasión dentarias (fig. 3).
Fig. 3. Obsérvese la intensa abrasión sufrida por los cuellos dentarios de los dientes posteriores de esta paciente de 64 años, que se quejaba de dolor localizado y fugaz al frío y a los ácidos.
Fractura de esmalte
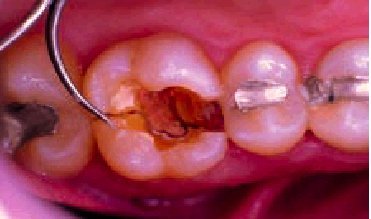
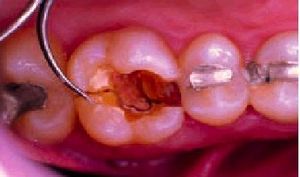
Es un cuadro doloroso dentario menos frecuente. Suele afectar a los dientes sometidos a las mayores cargas masticatorias, como los premolares y molares. Gene ralmente se origina tras morder algún alimento u obje to duro, si bien en ocasiones no se puede demostrar una relación causa-efecto. Los dientes más suscepti bles de padecerlas son los que portan alguna obturación (empaste) de grandes dimensiones, tanto si son vitales como endodonciados. En el primer caso el dolor se produce por irritación de las terminaciones nerviosas pulp ares, y en el segundo, al estar el diente desvitalizado, el dolor se origina en la encía al desplazarse el ligamento periodontal con los movimientos masticatorios (fig. 4).
Fig. 4. Imagen de una fractura dentaria (esmalte y dentina) en un molar superior endodonciado (se ha eliminado el material de obturación). Se aprecia cómo el explorador produce un desplazamiento del fragmento fracturado, que permanece unido a la encía por el ligamento periodontal.
Clínica
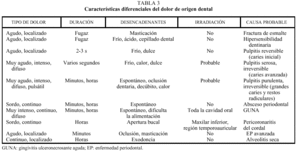
La manifestación clínica común a todas ellas es el dolor, pero existen diferencias entre los distintos cuadros antes referidos que pueden facilitar el diagnóstico diferencial (tabla 3). Expondremos estas diferencias de menor a mayor importancia por su interés en la consulta, haciendo también una breve reseña de los hallazgos exploratorios al alcance del médico de atención primaria, teniendo en cuenta que para realizar una exploración dental precisaremos de una fuente de iluminación dirigida y colocar al paciente en decúbito supino. El odontólogo tiene ventaja en este aspecto, pues dispone además de aire comprimido que emplea para secar la superficie de los dientes, de espejos intrabucales (similares a los de ORL, pero con un mango pesado que permite percutir sobre los dientes), de un explorador especial (con extremos en gancho para recorrer los accidentes anatómicos dentales) (fig. 5) y de un sillón articulado.
Fig. 5. Instrumental básico empleado por el odontólogo para la exploración dental. Está compuesto, además de la fuente de iluminación, por espejo, explorador (sonda) y jeringa dispensadora de agua y/o aire comprimido (procede del sillón dental).
1. Si el dolor es intenso pero muy breve (1-2 s), y aparece sólo al masticar sugiere la presencia de una fractura de esmalte, que puede apreciarse en la mayoría de los casos desplazando con un depresor lingual el fragmento móvil. Si se trata de un diente vital el dolor puede desencadenarse también con el frío y en ocasiones la visualización de la fractura es casi imposible.
2.Cuando el dolor es intenso y de corta duración, se desencadena con el frío, los ácidos, el cepillado dental o al tocar con la uña el cuello de la corona dental (zona entre la corona y la raíz), indica hipersensibilidad dentinaria.
3. Si el dolor es agudo, dura 2 o 3 s y se desencadena por alimentos o bebidas frías y dulces suele deberse a caries en etapa inicial (pulpitis reversible). Estas caries pueden ser observadas si ocupan las superficies masticatorias, vestibulares o linguales, pero no si se localizan en las superficies que contactan con dientes adyacentes.
4. Si el dolor es agudo, dura unos cuantos segundos y se produce con alimentos o bebidas calientes y dulces nos encontramos ante una pulpitis serosa (irreversible) debida a caries profunda que no alcanza tejido pulpar. Estas caries generalmente son apreciables.
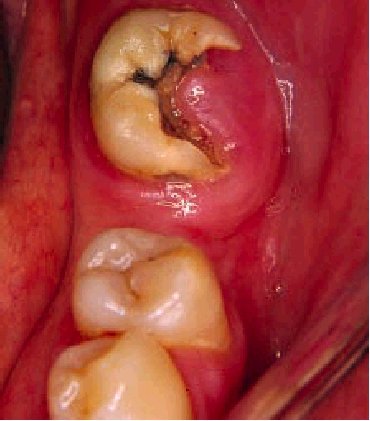
5. Dolor espontáneo muy intenso, pulsátil, que dura minutos u horas y se incrementa con la oclusión dentaria, el decúbito y el calor, indica pulpitis purulenta (irreversible) por caries que llega tejido pulpar. Suelen observarse grandes caries abiertas y restos radiculares (fig. 6).
Fig. 6. Gran caries abierta en un molar inferior. La gran destrucción dentaria ha permitido que la encía marginal se introduzca en el interior de la cavidad creada por la caries
6. Un dolor sordo, continuo, que no se incrementa con el decúbito y apenas por los cambios térmicos sugiere la presencia de absceso periodontal. La percusión sobre el diente afectado suele ser menos dolorosa que la presión sobre la encía.
7. Si el dolor es muy intenso, localizado en la encía, acompañado de intensa inflamación y halitosis muy desagradable y llamativa indicaría una gingivitis ulceronecrosante aguda (GUNA) (fig. 7).
Fig. 7. Gingivitis ulceronecrosante aguda en una paciente de 26 años, que acudió por intenso dolor en los dientes anteriores. Se observa la típica imagen de decapitación de las papilas gingivales (encía interdentaria) asociada a inflamación de la misma. Antes de realizar la exploración intraoral, el intenso mal aliento ya sugería la existencia del proceso. La mujer estaba sometida a un intenso estrés psíquico y no se encontró ninguna enfermedad inmunodepresora.
8. Ante un paciente entre 18 y 40 años, con un dolor sordo originado en el espacio retromolar irradiado a la mandíbula, faringe, oído o cuello, asociado a inflamación de la mucosa, que rodea al cordal y con dificultad para la apertura bucal, probablemente nos hallamos ante una pericoronaritis de cordal.
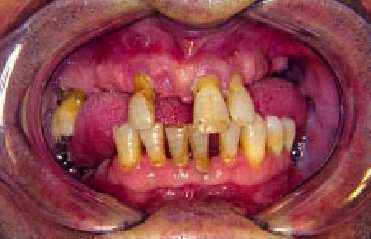
9. Dolor en un diente móvil al juntar los maxilares, masticar o al tocarlo con los dedos indica EP avanzada (fig. 8).
Fig. 8. Paciente de 67 años con periodontitis avanzada. La gran pérdida de soporte periodontal hace que los dientes aparezcan «más largos» y con movilidad, que puede acompañarse de dolor. En algunas ocasiones, la intensa pérdida de soporte da lugar a la exfoliación espontánea de dientes.
10. Dolor intenso localizado en el lugar de la extracción reciente de un diente, sugiere la presencia de una alveolitis seca 8 (complicación infecciosa de la exodoncia).
Se debe tener en cuenta que tanto la pulpitis irreversible como el absceso periodontal pueden conllevar inflamación de la encía (con o sin supuración) y de los tej idos blandos de la cara en los casos más avanzados, los conocidos flemones.
Por otro lado, es interesante destacar que, en ocasiones, podemos encontrarnos con dolores de origen dentario procedentes del maxilar inferior que el paciente localiza en el superior, y viceversa. Estos dolores referidos, que en muchas ocasiones despistan al profesional, se deben a anastomosis del ganglio de Gasser entre las dos ramas inferiores del trigémino, esto es, las ramas maxilar superior y mandibular, que recogen la sensibilidad dentaria.
Diagnóstico diferencial
Los cuadros más frecuentes que pueden confundirse con dolor dental se recogen en la tabla 4.
El herpes simple en la mucosa del maxilar superior es bastante frecuente, especialmente tras la realización de tratamientos dentales. Es un cuadro doloroso, agudo y continuo, que el paciente suele referir procedente de algún diente pero sin especificar. Además del antecedente expuesto, en la exploración se encuentran múltiples vesículas-ulceritas confluyentes, localizadas principalmente en la mucosa del paladar duro o en la encía vestibular, en la proximidad de una pieza dentaria (figs. 9 y 10).
Fig. 9. Lesiones vesiculoulcerosas en la mucosa palatina del segundo premolar y primer molar (imagen tomada a través de espejo) correspondientes a un herpes simple intraoral en una paciente de 27 años, que consultaba por dolor intenso y continuo, aparentemente de origen dentario
Fig. 10. Imagen de un cuadro de herpes simple intraoral en la mucosa gingival vestibular del maxilar inferior. Apréciense las lesiones vesiculoulcerativas en la papila y el margen gingival.
La sinusitis maxilar puede dar lugar a un dolor irradiado preferentemente a los caninos y premolares superiores. Se debe tener en cuenta que, en ocasiones, una sinusitis puede tener su origen en una pulpitis irreversible o en un absceso periodontal de estos dientes, dada la proximidad de sus ápices radiculares con el suelo del seno maxilar.
La neuralgia esencial del trigémino es un cuadro muy doloroso que en ocasiones se confunde con un origen dentario, y viceversa. Una buena anamnesis y una exploración oral, con ayuda de la radiología, contribuyen a facilitar el diagnóstico.
La disfunción de articulación temporomandibular, cuadro de origen incierto, posiblemente multifactorial, en el que influyen alteraciones neuromusculares, puede producir dolor irradiado, sobre todo en el maxilar inferior. En la exploración suelen encontrarse dismi nución en los movimientos de apertura, desviación mandibular en la apertura y cierre y chasquidos articulares.
Los procesos inflamatorios del oído pueden, en ocasiones, irradiarse a los maxilares pudiendo confundir al paciente sobre su origen, aunque no deberían ser obs táculo para el médico.
Exploraciones complementarias
Existen pocos métodos complementarios para la detección de las causas de dolor dentario al alcance del médico de atención primaria. La ortopantomografía resulta muy útil para el estudio de la erupción dentaria, malposiciones, dientes incluidos, grandes caries, restos radiculares, fracturas mandibulares y para el estudio de cordales y quistes, pero para el diagnóstico de la mayoría de las caries, pulpitis y abscesos periodontales ofrece poca nitidez. Para ello se precisa de la radiografía intraoral de la zona dolorosa, que sólo recoge información de un cierto número de piezas dentarias, pero su definición es muy superior.
Tratamiento
El tratamiento por parte del médico del dolor de origen dental/periodontal será siempre sintomático, y el paciente debe ser remitido al odontoestomatólogo para su tratamiento etiológico.
En los casos de hipersensibilidad dentinaria resulta efectivo el uso regular y continuado de pastas dentífricas, colutorios y geles con agentes desensibilizado res como el nitrato potásico al 5-10%, el cloruro de estroncio al 10% y distintas sales de flúor (Cariax desensibilizante®, Sensilácer®).
Las fracturas de esmalte solamente tienen tratamiento odontológico y con frecuencia se debe realizar la extracción del diente afectado.
Para mitigar el dolor producido por la caries (pulpitis serosa y purulenta), el absceso periodontal y la pericoronaritis del cordal suelen ser útiles los analgésicos habituales, como el ácido acetilsalicílico a dosis de 500-1.000 mg/6-8 h, o el paracetamol (500-1.300 mg/6-8 h). Este último, asociado a codeína, resulta muy eficaz cuando el dolor es intenso o existen contraindicaciones al empleo de antiinflamatorios no esteroides (AINE).
Si el componente inflamatorio es muy intenso, como sucede en los adenoflemones y osteoflemones (fig. 11) y en la pericoronaritis del cordal, deben emplearse AINE del tipo ibuprofeno (400-600 mg/6-8 h) o diclofenaco (50 mg/8 h).
Fig. 11. Adenoflemón en la mucosa palatina de un molar superior que presentaba inicialmente una gran caries, que fue tratada mediante una gran obturación. El tratamiento no resultó eficaz, pues la pulpitis había progresado de modo irreversible alcanzando el ápice de la raíz, el hueso alveolar y la mucosa.
Ante la presencia de focos infecciosos e inflamatorios importantes se suele recurrir al empleo de antibióticos. Entre éstos, la amoxicilina (500 mg/h) continúa siendo útil en la mayoría de las infecciones odontógenas, si bien con la aparición de las resistencias últimamente se preconiza la asociación amoxicilina/ácido clavulánico (500/125 mg/8 h, y en niños: 20-40 mg/kg/día/8 h). El metronidazol solo (250 mg/8 h) es también activo frente a los anaerobios bucales, pero su actividad frente a los aerobios es menor, por lo que debe ir asociado a espiramicina (1,5 MU/8 h) para el tratamiento de este tipo de infecciones. En pacientes alérgicos a los betalactámicos, la clindamicina (300 mg/6 h; niños: 25 mg/ kg/día/6-8 h) es actualmente el fármaco más indicado, ya que la eritromicina no es activa frente a muchos de los anaerobios, al igual que sucede con la espiramicina. Los nuevos macrólidos, como azitromicina y claritormicina, parecen tener un buen futuro en el tratamiento de las infecciones odontógenas, pero los estudios son aún escasos. En el caso concreto de los abscesos periodontales, las tetraciclinas del tipo doxiciclina y minociclina (100 mg/12 h) continúan siendo de utilidad. Creemos importante señalar que en muchos de los procesos inflamatorios/infecciosos bucales, el empleo de antibióticos podría ser obviado con un drenaje del foco, lo que se consigue con una exodoncia o una endodoncia, por ejemplo. La excepción son las pericoronaritis de la muela del juicio y la GUNA, en las cuales siempre están indicados los antibióticos.
En los casos concretos de absceso periodontal, GUNA y pericoronaritis del cordal resulta de ayuda el uso de antisépticos locales, principalmente clorhexidina (0,12-0,2%) en colutorio, gel o pulverizador (Cariax gingi val®, Clohexidina Lácer®, PerioKin®). Ante la presencia de un cuadro de GUNA siempre se debe descartar una posible inmunodepresión.
La alveolitis seca remite con la administración de los antisépticos, analgésicos, antiinflamatorios y antibióticos expuestos anteriormente.
Por último, cabe señalar algunas medidas terapéuticas caseras para combatir el dolor de origen dental que, si bien están muy extendidas, resultan contraproducentes y de escaso poder analgésico. Así, la aplicación de anestésicos tópicos sobre la encía o la caries, además de ser poco efectiva facilita la aparición de alergia a los anestésicos locales. La aplicación directa sobre la zona dolorosa de comprimidos de ácido acetilsalicílico y los enjuagues con licores de alta graduación alcohólica no sólo no mitigan el dolor sino que lo incrementan, pues producen quemaduras en la mucosa.
Bibliografía recomendada
Baca P, Llodrá JC, Bravo M. Caries dental. Etiopatogenia, clínica, diagnóstico, control y tratamiento. En: Liébana J, Bagán JV, editores. Terapéutica antimicrobiana en odontoestomatología. Madrid: International Marketing & Comunications, S.A., 1996; 219-231.
Bascones A, Bascones J. Infecciones orofaciales odontogénicas: diagnóstico y tratamiento. Jano Odontol Human 2000; 1: 13-25.
Donado M. Infecciones odontógenas: diagnóstico. En: Donado M, editor. Urgencias en clínica dental. Gijón: Laboratorios Rhône-Polenc Rorer, S.A., 1996; 217-247.
Echeverría JJ. Epidemiología y clasificación de las enfermedades periodontales. En: Echeverría JJ, Cuenca E, Pumarola J, editores. El manual de odontología. Barcelona: Masson, 1995; 792-794.
García Sánchez JE, Fresnadillo Martínez MJ, García Sánchez E. Microbiología bucal y antimicrobianos. En: Infecciones y dolor en odontoestomatología. Madrid: International Marketing & Comunications, S.A., 1998; 19-26.
García A. Infecciones de origen dentario. En: Echeverría JJ, Cuenca E, Pumarola J, editor. El manual de odontología. Barcelona: Masson, 1995; 276-88.
Gay C, De la Roca C. Dientes incluidos e impactados. Causas de inclusión dentaria. posibilidades terapéuticas ante una inclusión dentaria. En: Gay C, Berini L, editores. Cirugía bucal. Majadahonda: Ediciones Ergon, 1999; 353-368.
Gilbert DN, Moellering RC, Sande MA. The Sanford Guide to antimicrobial therapy (30.ª ed.). Hyde Park: Antimicrobial Therapy, Inc., 2000.
López Sánchez AF, González Romero EA. Conceptos básicos de odontoestomatología para el médico de Atención Primaria. Barcelona: Masson. En prensa.
Peñarrocha M, Peñarrocha MA. Dolor neurógeno orofacial y otros dolores orofaciales. En: Bagán JV, Ceballos A, Bermejo A, Aguirre JM, Peñarrocha M, editores. Medicina oral. Barcelona: Masson, 1995; 398-416.
Pumarola Suñé J. Dolor de origen dentario. En: Bascones Martí nez A, Platero Manso FJ, editores. Dolor orofacial. Diagnóstico y tratamiento. Madrid: Ediciones Médico-Dentales, 1997; 201-219.