Caso clínico
Varón de 41 años de edad, fumador, estudiado cardiológicamente hace 8 años por un episodio de dolor torácico de 1-2 min de duración, con prueba de esfuerzo clínica y eléctricamente negativa. Antecedentes familiares: padre fallecido mientras dormía a la edad aproximada de 50 años.
El paciente acude a consulta de su médico de atención primaria, por presentar episodio de dolor torácico hace 48 h, de tipo opresivo, no irradiado, que aparece en reposo, con cortejo vegetativo asociado: sudación fría, sensación nauseosa, que no se modifica con el esfuerzo ni movimientos respiratorios.
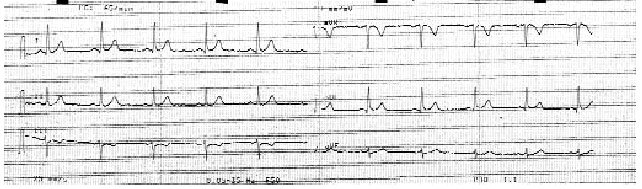
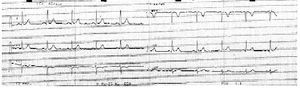
Se realizó un electrocardiograma que demostró un ritmo sinusal a 50 lat/min (fig. 1) y un ascenso del punto J en V1 y V2; ST ligeramente descendente con T negativa en V1 (fig. 2). El paciente es derivado a su hospital de referencia para descartar causa isquémica. Se le realizó un estudio cardiológico, una ergometría, una coronariografía y un test de ergonovina, que resultaron normales.
Fig. 1. Electrocardiograma en ritmo sinusal.
Fig. 2. Electrocardiograma. Bloqueo rama derecha. Ascenso del punto J en V1-V2.
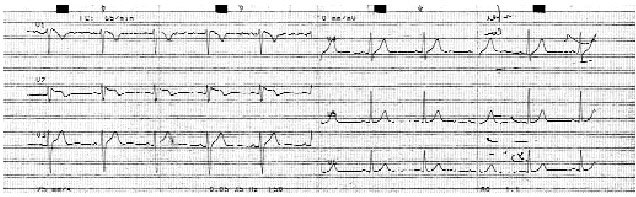
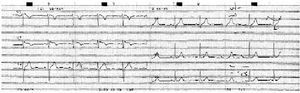
Ante la presencia de un electrocardiograma basal compatible con un síndrome de Brugada, se realizó el test de la ajmalina, que fue positivo, y un estudio electrofisiológico en el que se indujo fibrilación ventricular mediante doble extraestimulación en ápex del ventrículo derecho. Con el diagnóstico de síndrome de Brugada se procede a la colocación de un desfibrilador automático implantable (DAI), permaneciendo asintomático hasta el momento actual.
Comentario
El síndrome de Brugada es una enfermedad hereditaria, que consiste en una fibrilación ventricular idiopática, es decir, en ausencia de enfermedad estructural cardíaca, demostrable por técnicas de imagen y/o anatomía patológica. Sin embargo, existe una alteración en el circuito de automatismo y conducción intramiocárdico. No se han descrito factores ambientales que ayuden al diagnóstico, siendo los antecedentes familiares los que más ayudaron a los propios descubridores a la descripción de la enfermedad. Suele iniciarse en la cuarta década de la vida y afectar predominantemente a varones.
Los pacientes presentan alteraciones características en el electrocardiograma: bloqueo completo de rama derecha y alteraciones de la repolarización consistentes en elevaciones mayores de 0,1 mV del segmento ST o punto J en las derivaciones precordiales derechas V1, V2 y V3 con intervalo QT normal. Estas alteraciones no son permanentes, y la variación del tono del sistema nervioso autónomo y la administración de fármacos antiarrítmicos son capaces de alterar la repolarización. Es necesario descartar cualquier enfermedad estructural cardíaca antes de sugerir el diagnóstico de síndrome de Brugada, dado que las alteraciones electrocardiográficas características se pueden observar también en pacientes con miocardiopatía arritmogénica del ventrículo derecho.
Se especula que la enfermedad pueda ser causante de hasta el 40-60% de los casos de fibrilación ventricular idiopática. La recurrencia se da en alrededor del 40% de los casos. La administración de fármacos antiarrítmicos (que también son arritmogénicos) de clase I, como la ajmalina, la flecainida o la procainamida, reproducen las alteraciones electrocardiográficas, no sólo en los pacientes que tienen un trazado normal transitorio, sino también en sus familiares.
Los pacientes que no reciben tratamiento, o que son tratados con cualquier fármaco antiarrítmico, presentan una elevada mortalidad de hasta un 10% anual. El único tratamiento eficaz en la prevención de la muerte súbita es la colocación de un DAI.
Se recomienda el estudio de los familiares de los pacientes, aún asintomáticos, para comprobar si se detectan las alteraciones descritas en el ECG o si se pueden desencadenar. Nada se puede decir, de momento, sobre el tratamiento farmacológico o eléctrico de los familiares asintomáticos.
Bibliografía general
Asensio E, Álvarez B, Lozano E, Farias A, Brugada R, Brugada P et al. ST segment elevation, right bundle block and sudden death: Brugada's syndrome. Arch Inst Cardiol Mex 2000; 70: 301-311.
Brugada J, Brugada R, Brugada P. Brugada syndrome. Arch Mal Coeur Vaissur 1999; 92: 847-850.
Brugada P, Brugada R, Brugada J. Sudden death in high-risk family members: Brugada syndrome. Am J Cardiol 2000; 86 (Supl 1): 40-43.
Brugada P, Brugada R, Brugada J. The Brugada syndrome. Curr Cardiol Rep 2000; 2: 507-514.
Butler JM. Brugada syndrome- the missed epidemic. J Accid Emerg Med 2000; 17: 426-428.
Corrado D, Buja G, Basso C, Nava A, Thiene G. What is the Brugada syndrome? Cardiol Rev 1999; 7: 191-195.
Gussak I, Antzelevitch C, Bjerregaard P, Towbin JA, Chaitman BR. The Brugada syndrome: clinical, electrophysiologic and genetic aspects. J Am Coll Cardiol 1999; 33: 5-15.
Monroe MH, Littmann L. Two-year case collection of the Brugada syndrome electrocardiogram pattern at a large teaching hospital. Clin Cardiol 2000; 23: 849-851.