La hipertensión arterial (HTA) es una de las enfermedades más prevalentes en el mundo actual, afecta alrededor del 25% de la población adulta en los países desarrollados. Esta proporción se incrementa en la población anciana, debido a los cambios asociados al envejecimiento, y se estima que la prevalencia de HTA en la población de edad mayor de 65 años es superior al 50%. Asimismo, de los diagnósticos de HTA en la población anciana el 50-65% corresponde a una HTA sistólica aislada. Todo ello ha adquirido una particular relevancia en los últimos años, y también será así en las próximas décadas, dado que se está produciendo una serie de cambios demográficos, fundamentalmente en las sociedades industrializadas, que conllevan un incremento muy importante de la población mayor de 65 años, junto con una mejor calidad y expectativa de vida. En España, por ejemplo, el número de personas mayores de 65 años es aproximadamente de 6.700.000 (17% de la población), y las que superan los 80 años de edad son 1.300.000. Hasta hace relativamente pocos años ha existido la duda sobre la conveniencia o no de tratar la hipertensión en el anciano1. Sin embargo, hay una evidencia suficiente, desde hace al menos dos décadas, de que se debe tratar a todos los hipertensos, independientemente de su edad y del tipo de hipertensión: sistólica-diastólica o sistólica aislada. En efecto, en el estudio de Framingham2, en el que el seguimiento de la población es superior a 30 años, se objetivó que los pacientes con hipertensión sistólica aislada presentaban un riesgo de muerte por cualquier causa del doble de los controles normotensos, así como un riesgo de muerte por enfermedad cardiovascular de 1,8 para los varones y 4,7 para las mujeres. Otro estudio epidemiológico, el Multiple Risk Factor Intervention Trial (MRFIT)3, en el que el seguimiento de más de 300.000 individuos es superior a 10 años, también evidenció un significativo aumento de la mortalidad cardiovascular relacionado con los valores de presión arterial sistólica (PAS).
Asimismo, diversos estudios de intervención realizados en población anciana han demostrado el beneficio del tratamiento antihipertensivo de la HTA (EWPHE4, STOP5, MRC6, Cope-Warrender7), así como de la HTA sistólica aislada (SHEP8, Syst-Eur9, Syst-China10, STONE11), en la reducción del riesgo de presentar una complicación cardiovascular, y es el grupo de pacientes de mayor edad el que más se beneficia del control de la HTA. También se han valorado subgrupos específicos de pacientes de mayor edad incluidos en algunos estudios diseñados para la población global (ANBP12, HDFP13).
Sin embargo, el tratamiento de la hipertensión en el anciano puede resultar una tarea complicada por la necesidad de tener presente una serie de características propias de este grupo de pacientes: una farmacocinética alterada, la comorbilidad o la farmacoterapia múltiple frecuente en estos pacientes14. Gran parte de los estudios actuales se orientan hacia la investigación de nuevos fármacos, dirigidos específicamente a los pacientes mayores de 65 años, que junto a su eficacia reduzcan la tasa de efectos secundarios, resulten cómodos en su forma de ser administrados y no planteen interferencias con otras posibles enfermedades asociadas ni con los tratamientos derivados de ellas.
Cambios fisiológicos del proceso de envejecimiento
Los cambios asociados al envejecimiento que favorecen la elevación de las cifras de presión arterial (PA) son muy numerosos y tienen que ver, de manera universal, con las modificaciones fisiológicas a las que se ve sometido nuestro organismo en el curso del proceso de envejecimiento. También influyen factores vinculados al tipo de vida de cada individuo (factores ambientales), como pueden ser: dieta seguida a lo largo de su vida, ingesta habitual de sal, presencia o no de hábito alcohólico, grado de actividad física o control de peso. Todo esto hace que exista una gran variabilidad interindividual.
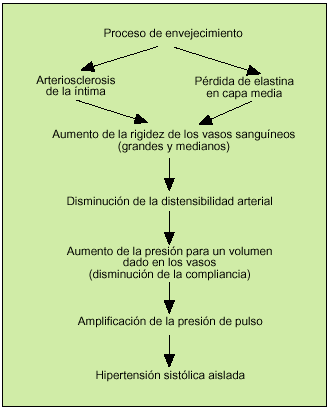
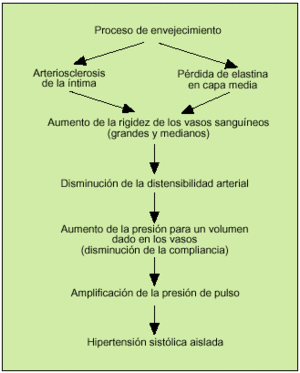
Los cambios más constantes ligados al envejecimiento, que causan la elevación progresiva de la PAS durante el proceso de envejecimiento, se derivan de las modificaciones que tienen lugar en la pared arterial, así como en los sistemas de regulación neurohormonal. De esta manera, el mecanismo básico que origina el progresivo aumento de la PAS con la edad es la pérdida de la elasticidad y la distensibilidad de las grandes y medianas arterias, con un aumento de su rigidez y una elevación de la resistencia vascular periférica (fig. 1).
Fig. 1. Fisiopatología de la hipertensión sistólica aislada en la población anciana.
Por otra parte, el endotelio y la pared vascular se mantienen fisiológicamente activos con el paso de los años, y el balance entre los factores relajantes (óxido nítrico y prostaciclina) y los constrictores (endotelina y angiotensina II) sigue interviniendo en la regulación del tono vascular. No obstante, el envejecimiento se acompaña de una modificación de las respuestas vasculares dependientes del endotelio, causada fundamentalmente por el deterioro del sistema del óxido nítrico. El endotelio dañado por la hipertensión o la arteriosclerosis vería alterada la secreción de factores relajantes y antiagregantes plaquetarios, y favorecería la vasoconstricción y el incremento de la resistencia vascular periférica. Asimismo, la secreción endotelial de ciertas sustancias, como interleucinas, endotelina o insulin-like growth factor-1, también favorecería la formación de matriz de colágeno en la pared arterial, con un incremento a su vez de la resistencia vascular. Esta disfunción endotelial podría ser una de las causas de la elevada prevalencia de enfermedades cardiovasculares en el anciano.
El papel del sistema renina-angiotensina-aldosterona en la HTA del anciano es menos relevante que en el joven, dado que en el proceso de envejecimiento se produce una disminución de la actividad de renina plasmática. En el anciano también se produce una disminución en la sensibilidad de los barorreceptores y esto explicaría una mayor tendencia a la hipotensión ortostática en estos pacientes. De hecho, un 10-15% de la población anciana presenta hipotensión ortostática.
Así mismo, en el envejecimiento del sistema cardiovascular-renal se puede observar los siguientes procesos14,15:
Cambios morfológicos
Cardiovasculares
Cierta hipertrofia del ventrículo izquierdo, especialmente de su pared posterior, que se atribuye al aumento de la poscarga que tiene lugar como consecuencia de los cambios vasculares relacionados con la edad.
Aumento de la fibrosis cardíaca. Se produce un aumento del depósito de colágeno subepicárdico y subendocárdico, así como de amiloide en el miocardio. Todo ello favorece la aparición de fibrilación auricular y, en ocasiones, de insuficiencia cardíaca.
Calcificación de válvulas y anillos valvulares, fundamentalmente la válvula mitral y, en menor medida, la válvula aórtica. Esto provocará un aumento de la rigidez del aparato subvalvular.
Disminución del número de células que actúan como marcapasos, favoreciendo la aparición de trastornos de conducción.
Aumento del grosor de la capa íntima, por depósito de calcio, colesterol y tejido conjuntivo. También se observan depósitos de calcio en la capa media. Todo ello comportará un endurecimiento de la arteria, con aumento de la rigidez y disminución de la elasticidad y de la luz vascular y, en consecuencia, un incremento de las resistencias periféricas, que contribuirá en gran medida al aumento de la PA.
Disminución de los receptores betaadrenérgicos del sistema nervioso autónomo, especialmente los ß1, cuya densidad es mucho mayor en el tejido cardíaco que los ß2. Por ello, y teóricamente, para conseguir un bloqueo beta en un paciente anciano deberíamos utilizar dosis mayores a las usadas en pacientes jóvenes.
Renales
Esclerosis y disminución del número de glomérulos con una reducción progresiva de la superficie efectiva de filtración.
Disminución del volumen del túbulo proximal.
Engrosamiento de la íntima y atrofia de la media en la vasculatura renal.
Fibrosis tubulointersticial.
Cambios funcionales
Cardiovasculares
La ligera hipertrofia del ventrículo izquierdo observada en el anciano, probablemente secundaria al aumento de la poscarga provocado por la mayor rigidez arterial, se ha relacionado con una prolongación del período de contracción, a expensas de un enlentecimiento en la fase de relajación. Todo ello supone un acortamiento de la fase de llenado diastólico precoz ventricular, que puede ocasionar un acortamiento relativo en la duración de la diástole (período de perfusión miocárdica), a tener en cuenta, particularmente, cuando se produzca un aumento de la frecuencia cardíaca. En reposo el paciente anciano mantiene una función ventricular normal. Sin embargo, durante el ejercicio físico existe una incapacidad progresiva ligada a la edad para alcanzar una frecuencia cardíaca elevada, aunque el gasto cardíaco se modifica poco a expensas de un aumento del volumen de eyección.
Respecto a la función vascular, la principal consecuencia de los cambios morfológicos observados en las arterias es la tendencia al incremento de la PA, particularmente la PAS.
Renales
Disminución del filtrado glomerular. Reducción del aclaramiento de creatinina acompañado de un descenso en la excreción urinaria de creatinina, debido a su menor producción al disminuir la masa muscular.
Aumento de la permeabilidad de la membrana basal glomerular para las proteínas.
Disminución del flujo plasmático renal.
Disminución del transporte máximo de glucosa y fosfato.
Alteración de la parte gruesa del asa de Henle para retener sodio, con tendencia a la deshidratación con facilidad.
Deterioro de la capacidad de concentración urinaria.
Disminución de la capacidad para hidroxilar el 25-hidroxicolecalciferol. Esto podría explicar la discreta hipocalcemia que se puede observar a veces en la población anciana, así como contribuir a su pérdida de masa ósea.
En general, al administrar un fármaco cuya eliminación sea preferentemente renal, habrá que disminuir las dosis o espaciar los intervalos posológicos, debido a la menor filtración glomerular y a la menor capacidad de transporte tubular.
Envejecimiento y farmacocinética
En la terapia farmacológica de los paciente ancianos, particularmente en los de edad superior a 80 años, es preciso tener en cuenta algunas consideraciones relacionadas con una farmacocinética alterada, debida al proceso de envejecimiento.
Se sabe que el proceso de envejecimiento fisiológico gastrointestinal se acompaña de un retraso del vaciamiento gástrico, que puede modificar el ritmo y la cantidad de absorción, un aumento del pH gástrico, que afecta a la ionización y solubilización de fármacos, y la reducción del flujo sanguíneo intestinal, que conllevará una disminución en la absorción de fármacos. En relación con la distribución del fármaco, es preciso valorar las modificaciones del gasto cardíaco, el cambio de la composición corporal y los cambios en la permeabilidad de las membranas, que pueden modificar la accesibilidad de cualquier fármaco a cada uno de los órganos. De esta manera, se sabe que el gasto cardíaco disminuye un 1% cada año a partir de los 30 años de edad, con la consiguiente peor perfusión hepática y renal y, por tanto, la pérdida de capacidad metabólica y de aclaramiento. Asimismo, con la edad disminuye la masa muscular y aumenta el tejido adiposo, y esta situación puede provocar un mayor volumen de distribución de fármacos liposolubles. También es preciso tener en cuenta que con la edad disminuye la capacidad hepática de metabolización y la excreción renal.
Por todo esto, es preciso valorar la dosis adecuada de inicio de un tratamiento antihipertensivo y su intervalo posológico en función de los parámetros de cada individuo. Los cambios o las modificaciones del tratamiento se deberán realizar de una manera gradual.
Ensayos clínicos en la población anciana
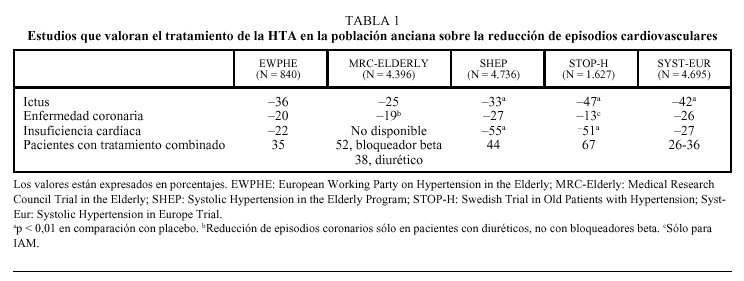
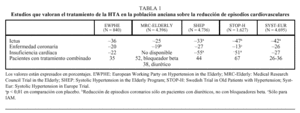
En los últimos años se han realizado diversos ensayos clínicos que han evaluado el tratamiento de la HTA en la población anciana, así como el tratamiento de la HTA sistólica aislada (tabla 1). En una revisión de 5 ensayos clínicos, efectuada por MacMahon et al16 en 1993, sobre el tratamiento antihipertensivo y la reducción de la morbimortalidad cardiovascular en el anciano, se documentó una reducción en la incidencia de ictus de un 34%, en la de episodios coronarios de un 19%, así como una reducción del 23% en la mortalidad cardiovascular. Estos resultados se observaron tras una disminución de 12-14 mmHg en la PAS y 5-6 mmHg en la PA diastólica (PAD), con un período de seguimiento de 5 años.
El European Working Party on Hypertension in the Elderly Trial (EWPHE)4 fue el primer ensayo clínico aleatorizado y controlado con placebo que valoraba el beneficio del tratamiento antihipertensivo en pacientes con edad igual o superior a 60 años. En este estudio se incluyó a 840 pacientes con una PAS de 160-239 mmHg y una PAD de 90-119 mmHg, y se les aleatorizó para recibir hidroclorotiacida + triamterene (25 + 50 mg), con la adición de α-metildopa si se requería para un mejor control de la PA frente a placebo. El grupo activo presentó una reducción de la mortalidad cardíaca del 38%.
En el Medical Research Council Trial in the Elderly (MRC-Elderly)6 se incluyó a 4.396 pacientes, de edades comprendidas entre 65 y 74 años, una PAS de 160-209 mmHg y una PAD ¾ 114 mmHg. Se les aleatorizó en tres grupos: placebo, atenolol (50-100 mg) y amiloride + hidroclorotiacida. Tanto el grupo que recibió un diurético como el que recibió un bloqueador beta presentaron una reducción significativa de la incidencia de ictus, en comparación con placebo. El tratamiento con diurético también produjo una reducción significativa de episodios coronarios, pero no así el grupo asignado a bloqueador beta.
En el Systolic Hypertension in the Elderly Program (SHEP)8 se incluyó a 4.736 pacientes de 60 o más años de edad, con PAS de 160-219 mmHg y PAD < 90 mmHg. Se les aleatorizó para recibir dosis bajas de clortalidona (con adición de atenolol y reserpina) o placebo, durante una media de 4,5 años. El objetivo era reducir la PAS ¾ 159 mmHg. La PA alcanzada fue de 143/68 mmHg en el grupo activo y 155/72 mmHg en el grupo controlado con placebo. El tratamiento activo redujo el ictus en un 36% y cualquier episodio cardiovascular en un 32%.
El estudio sueco Swedish Trial in Old Patients with Hypertension (STOP-Hypertension)5, realizado en 927 pacientes con PAS > 180 mmHg y PAD > 90 mmHg, y edades comprendidas entre 70 y 84 años, también valoraba el beneficio del tratamiento antihipertensivo sobre la morbimortalidad cardiovascular. Los pacientes que fueron aleatorizados a recibir tratamiento activo (atenolol, hidroclorotiacida, o en combinación con amilorida, metoprolol, pindolol) presentaron un significativo menor porcentaje de episodios cardiovasculares que el grupo asignado a placebo, tras 4 años de seguimiento.
En el estudio Systolic Hypertension in Europe (Syst-Eur)9 se incluyó a 2.398 pacientes en el grupo activo (nitrendipino, suplementado con enalapril e hidroclorotiacida según fuera necesario para el control de la PA) y 2.297 en el grupo controlado con placebo, y se les siguió durante una media de 2 años. El objetivo era conseguir una PAS < 150 mmHg. En el grupo activo la PAS disminuyó 23 mmHg y en el grupo control 13 mmHg. Los resultados presentaron reducciones similares en el ictus (42%) y en los episodios cardiovasculares (33%). La variante de este ensayo clínico realizado en la población china (Syst-China10) también evidenció una reducción del 38% en el ictus y del 37% en todos los episodios cardiovasculares. En este estudio la PA disminuyó en 20/5 y 11/2 mmHg en los grupos activo y placebo, respectivamente.
La mayoría de los estudios realizados hasta la fecha han utilizado fundamentalmente diuréticos (EWPHE4, MRC6, SHEP8, STOP5) y bloqueadores beta (MRC6, STOP5), y en menor grado antagonistas del calcio (Syst-Eur9, Syst-China10). El Shangai Trial of Nifedipine in the Elderly (STONE11), efectuado en 1.632 pacientes con presión arterial >= 160/96 mmHg y edades comprendida entre 60 y 79 años, seguidos durante una media de 30 meses, es el primer estudio controlado con placebo que demostró una reducción de los episodios cardiovasculares y, en particular, del accidente cerebrovascular (ACV), en los pacientes tratados con una formulación retardada de nifedipino frente a los tratados con placebo. No obstante, algunos problemas metodológicos, como el hecho de que la asignación no fuera aleatoria, sino consecutiva, han restado validez a sus resultados.
Recientemente, se ha publicado un metaanálisis17 en el que se han revisado los resultados de los tres ensayos controlados con placebo realizados para valorar el tratamiento antihipertensivo de la hipertensión sistólica aislada en el paciente anciano (SHEP8, Syst-Eur9, Syst-China10). En conjunto, el tratamiento activo redujo la mortalidad por cualquier causa en un 17% y la mortalidad cardiovascular en un 25%, ambas estadísticamente significativas en comparación con placebo. Estos resultados confirmarían la necesidad de un tratamiento antihipertensivo si, en repetidas determinaciones, la PAS es >= 160 mmHg. Los bajos valores de PAD observados en estos ensayos, tanto en el momento de inclusión como al final del estudio, niega la hipótesis de que una disminución de la PAD comprometería la circulación coronaria y podría desencadenar la aparición de complicaciones coronarias, antes que prevenirlas.
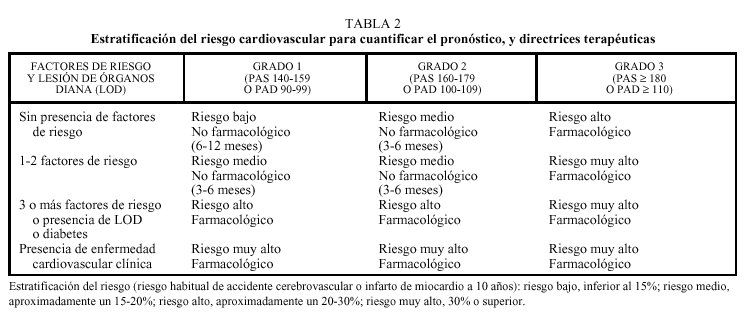
En función de todos estos resultados, la estratificación del riesgo cardiovascular en el paciente hipertenso anciano y las decisiones terapéuticas que se deriven de ello son las mismas que deben tenerse en cuenta en la HTA que afecta a la población general, y son las Directrices que publicaron la Organización Mundial de la Salud y la Sociedad Internacional de Hipertensión (OMS/SIH) en 1999 (tabla 2)18.
Tratamiento no farmacológico en el paciente anciano
Las medidas no farmacológicas útiles para el control de la hipertensión arterial comprenden la reducción del peso, la ingesta de sal y el consumo de alcohol, así como el aumento de la actividad física. Los objetivos de estas medidas no son únicamente la reducción de la PA, sino también la disminución de la necesidad de fármacos y el aumento de su eficacia, así como el abordaje de otros factores de riesgo (diabetes, dislipemia), frecuentemente asociados a la HTA. A pesar de que los estudios observacionales también corroboran el beneficio de las medidas no farmacológicas en el tratamiento de la HTA en el anciano, hay pocos estudios de intervención que hayan valorado la eficacia de las medidas no farmacológicas en el tratamiento de la hipertensión en el paciente anciano. Uno de los más importantes al respecto, por el tamaño de la muestra incluida (875 hipertensos de 60-80 años de edad) y su tiempo de seguimiento (media de 2,5 años), es el Trial of Nonpharmacologic Interventions in the Elderly (TONE)19, que valoraba la eficacia y la seguridad de la reducción de peso e ingesta de sal en población anciana hipertensa. Los resultados evidenciaron que la disminución de la ingesta de sal (40 mmol/día) y la reducción de peso (reducción media de 3,5 kg) eran eficaces como medida de control de la PA, y disminuían, aproximadamente en un 30%, la necesidad de emplear fármacos antihipertensivos.
Por este motivo, y aunque los ancianos son especialmente sensibles a la restricción de sodio, la recomendación de reducir la ingesta de sal a menos de 6 g/día es válida todavía, si bien se les puede otorgar una mayor permisividad. La reducción de peso en los pacientes obesos también será uno de los objetivos prioritarios en el tratamiento de la HTA en el anciano.
Fármaco hipotensor ideal en geriatría
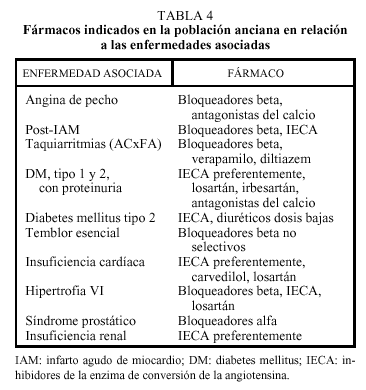
Debido a los cambios fisiológicos que acompañan el proceso de envejecimiento y que caracterizan a la población anciana, los requisitos que debería cumplir el fármaco antihipertensivo a utilizar en esta población se resumen en la tabla 3. En el diseño de la mayoría de los ensayos clínicos sobre HTA en ancianos realizados hasta la fecha no se ha tenido en cuenta las particularidades del proceso fisiológico del envejecimiento y, de esta manera, alguno de los efectos secundarios observados, o incluso la poca reducción de episodios coronarios conseguida en comparación con los cerebrovasculares, podrían ser debidos al empeoramiento de alguno de los cambios que acompañan el envejecimiento. De esta manera, el tratamiento farmacológico tiene que ser individualizado, y se deberá utilizar el fármaco que mejor controle la PA con el menor número de efectos secundarios, teniendo en cuenta que actúa sobre un organismo envejecido y, frecuentemente, con otras enfermedades asociadas (tabla 4).
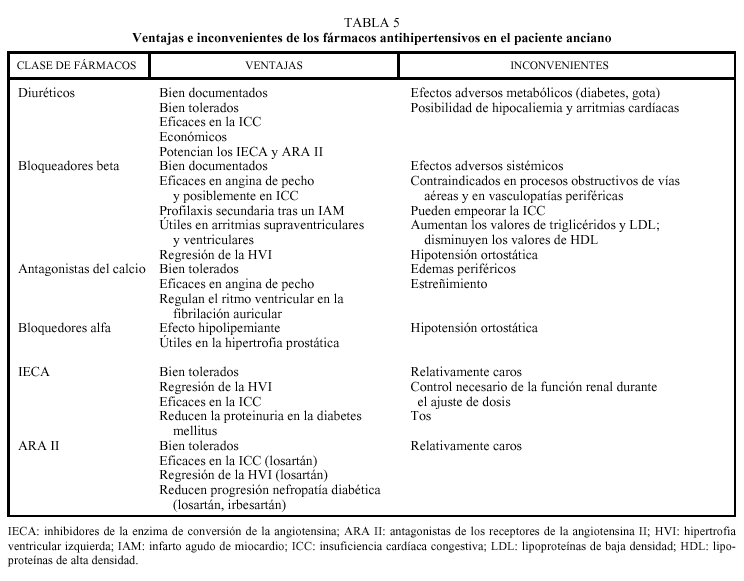
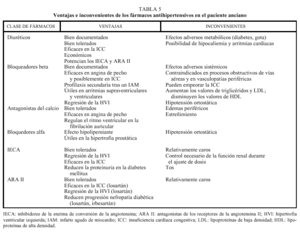
En referencia a las características de los diferentes grupos farmacológicos que existen para el tratamiento de la HTA y su posible utilización en la población anciana, es preciso matizar los siguientes aspectos (tabla 5):
En el proceso de envejecimiento se ha observado una discreta intolerancia a la glucosa, y tampoco es infrecuente la presencia de dislipemia e hiperuricemia. Por ello, los fármacos que alteren el metabolismo lipídico y el hidrocarbonado o induzcan hiperuricemia, no deberían emplearse como de primera opción (diuréticos tiacídicos, bloqueadores beta).
Se evitará el empleo de fármacos que favorezcan la depleción de volumen, la hiponatremia y la hipopotasemia, así como los que produzcan bradicardia.
Sería preferible la utilización de fármacos que pudieran revertir la esclerosis glomerular e intersticial, afecciones que se asocian al proceso de envejecimiento renal. En modelos de experimentación, este fenómeno se ha observado con la utilización de antagonistas del calcio, inhibidores de la enzima de conversión de la angiotensina (IECA) y la combinación de ambos.
Debido a un aumento de la permeabilidad de la barrera hematoencefálica, la población anciana es más susceptible a los efectos adversos de fármacos con acción sobre el sistema nervioso central (reserpina, clonidina, alfametildopa).
Otra de las consideraciones a tener en cuenta es que la reducción de episodios cardiovasculares, observada en los ensayos clínicos realizados hasta la fecha en población anciana, se conseguía a expensas de que un gran porcentaje de los pacientes recibía un tratamiento combinado para un correcto control de la PA (tabla 1).
Diuréticos
Desde su introducción en 1958, su eficacia como agentes antihipertensivos y su perfil de seguridad en los ancianos han sido ampliamente demostrados en estudios de intervención, como los siguientes: SHEP8, MRC-Elderly6, STOP5 y EWPHE4. Los diuréticos ejercen su acción hipotensora a través de la eliminación de sodio y, por tanto, de agua, reduciendo el volumen circulante. Tienen, además, un efecto vasodilatador de origen mixto. Sus principales inconvenientes son los derivados de los trastornos metabólicos que pueden ocasionar hipopotasemia, hipercolesterolemia, hipercalcemia, hiperuricemia o resistencia a la insulina en pacientes obesos o diabéticos. Asimismo, por los cambios renales ya mencionados que se producen en la población anciana, un riesgo importante de los diuréticos es que favorecen la deshidratación.
Bloqueadores beta
El bloqueo ß1 disminuye la contractilidad miocárdica y la frecuencia cardíaca, lo que origina una disminución del gasto cardíaco, mientras que el bloqueo ß2 causa constricción bronquial y reduce el tono vascular. El bloqueo beta puede parecer un modo «no fisiológico» de reducción de la PA en los pacientes ancianos, que pueden tener ya una disminución del gasto cardíaco y una incompetencia cronotropa. Sin embargo, diversos ensayos clínicos (STOP5, SHEP8 y MRC-Elderly6) han demostrado que los bloqueadores beta reducen la PA en el anciano y disminuyen la incidencia de ictus y cardiopatías.
Antagonistas del calcio
Estos fármacos modifican la entrada de iones calcio en las células musculares lisas miocárdicas y vasculares que tiene lugar durante la contracción fisiológica, provocando vasodilatación y un efecto inotropo negativo modesto. Su efecto antihipertensivo ha sido ampliamente estudiado, así como sus eventuales efectos secundarios. Actualmente, se consideran fármacos tan efectivos como los diuréticos y los bloqueadores beta para el tratamiento de la HTA, aunque es preciso puntualizar que existen subgrupos con acciones distintas. De esta manera, en la población de más edad los antagonistas del calcio de elección son los que presentan un tiempo de acción más prolongado. En algunos casos concretos pueden ser los fármacos de elección, tal como se observó en los estudios realizados en pacientes ancianos con hipertensión sistólica aislada (STONE11, Syst-Eur9, Syst-China10).
Bloqueadores alfa
Reducen la PA por bloqueo selectivo de los adrenorreceptores α, reduciendo así la resistencia vascular periférica. Su principal indicación es el tratamiento de la HTA en varones con hipertrofia prostática benigna, ya que produce una relajación de la musculatura lisa prostática y una mejoría del flujo urinario y, asimismo, alivia la sintomatología. No obstante, no se recomiendan generalmente en los pacientes ancianos por la frecuencia de hipotensión ortostática que presentan.
Inhibidores de la ECA
Actúan bloqueando la transformación del decapéptido inactivo angiotensina I en el octapéptido vasoconstrictor angiotensina II, lo que produce una notable reducción de la resistencia vascular periférica, sin actividad simpática refleja ni repercusión sobre el gasto cardíaco. Además, al tiempo que disminuyen la PA, reducen también la carga del ventrículo izquierdo, por disminución de la precarga y la poscarga. Los datos del estudio CONSENSUS20, a finales de los años ochenta, y de los numerosos ensayos clínicos posteriores llevados a cabo con IECA apoyan la utilización sistemática de estos fármacos en el tratamiento de la insuficiencia cardíaca. Son sustancias que aumentan el flujo sanguíneo renal y mejoran la filtración glomerular, por lo que son especialmente útiles en caso de insuficiencia renal, aunque deben evitarse en situaciones de bajo gasto o estenosis de la arteria renal.
Antagonistas de los receptores de la angiotensina II (ARA II)
La investigación ha demostrado que el sistema renina-angiotensina es bastante más complejo de lo que se creía. Además de la ECA, en la circulación tiene lugar una importante transformación de angiotensina I en angiotensina II no dependiente de ECA. En este sentido, los ARA II sí que producen un bloqueo completo de la acción de la angiotensina II y del sistema renina-angiotensina, porque inhiben el receptor de tipo 1 de la angiotensina II, que es el que media la mayoría de los efectos de esta hormona.
Estos fármacos tienen un perfil de seguridad muy bueno y no presentan interacciones con fármacos de uso frecuente en ancianos.
Cuestiones pendientes
¿Hasta dónde reducir la presión arterial?
Uno de los temas más debatidos es hasta dónde es recomendable reducir las cifras de PA en la población anciana hipertensa. Las directrices de la Organización Mundial de la Salud/Sociedad Internacional de Hipertensión de 199918 recomiendan descender la PA por debajo de 140/90 mmHg (tabla 6). Estas nuevas directrices están basadas en los resultados de los últimos ensayos de intervención, fundamentalmente en el estudio Hypertension Optimal Treatment (HOT)21, en el que se incluyó a 18.790 pacientes de 50-80 años de edad. Este estudio fue diseñado para valorar cuál era el valor óptimo de PA que debía alcanzarse al tratar al paciente hipertenso, y la conclusión fue que la reducción del riesgo de complicaciones cardiovasculares era más notable cuanto mayor era la reducción de PA alcanzada. No obstante, y a pesar de lo dicho anteriormente, se sabe que descensos excesivos de la PA en el caso del paciente mayor, aun cuando limiten el riesgo cardiovascular, pueden plantear problemas de perfusión a determinados órganos, como el riñón o el cerebro, ya de por sí habitualmente tocados en este tipo de pacientes. En este sentido, la existencia o no de una curva en J, es decir, una relación entre el descenso de la PA y el desarrollo de una enfermedad cardiovascular, es todavía controvertida. Para la mayoría de los autores, la presencia de una curva en J reflejaría la existencia de una enfermedad subclínica subyacente. En el estudio de Framingham2 sólo se observó una relación en forma de curva en J en los pacientes de alto riesgo con antecedentes de infarto agudo de miocardio. Por el contrario, en un estudio sobre prevención secundaria del ictus (UK TIA Aspirin Trial22; media de edad, 60 años) se observó una menor recurrencia de ictus en los pacientes con PAS y PAD menores.
Con respecto a estudios realizados en población anciana, en un subanálisis del estudio SHEP23, efectuado en pacientes afectados de hipertensión sistólica aislada con 60 o más años de edad, se observó que aquellos pacientes aleatorizados a tratamiento activo (clortalidona) que presentaron un episodio cardiovascular eran los que tenían una PAD más baja. El riesgo de presentar una enfermedad cardiovascular aumentaba con un descenso de la PAD de 5 mmHg. Los pacientes de este estudio partían de una PA basal media de 170,3/76,6 mmHg, por lo que los autores sugieren que cifras de PAD < 70 mmHg, particularmente inferiores a 60 mmHg, identificaría a un grupo de riesgo que precisaría un seguimiento especial.
¿Existe un límite de edad para el tratamiento?
Otra de las cuestiones es saber si debe existir algún límite de edad para la indicación terapéutica. Actualmente, cada vez hay un mayor número de individuos que mantienen un buen estado general y han superado los 80-90 años de edad. La mayoría de los estudios de que disponemos apenas han incluido a pacientes de estas edades. En los próximos años finalizarán varios estudios que podrán responder a estas cuestiones. Entre ellos, probablemente el más importante será el Hypertension in the Very Elderly Trial (HYVET)24, cuyos resultados se esperan para el año 2004-2005. No obstante, Gueyffier et al25 realizaron un metaanálisis que incluía a 1.670 participantes, con 80 o más años de edad, provenientes de estudios aleatorizados y controlados que investigaban el tratamiento antihipertensivo y la reducción de la morbimortalidad cardiovascular. Este metaanálisis demostró, como principal objetivo, que el tratamiento antihipertensivo prevenía en un 34% (IC del 95%, 8-52) la aparición de un ictus. Asimismo, también se evidenció una disminución del 22% de episodios cardiovasculares, y del 39% de insuficiencia cardíaca, ambas estadísticamente significativas. Sin embargo, el tratamiento no demostró ningún beneficio con respecto al riesgo de muerte por causas cardiovasculares o por cualquier causa.
Conclusión
En resumen, tanto los estudios epidemiológicos como los de intervención ponen de manifiesto que la HTA y la HTA sistólica aislada deben tratarse independientemente de la edad del paciente. El objetivo debería ser siempre reducir la PA por debajo de 140/90 mmHg, aunque en los pacientes ancianos con más de 80 años de edad y en aquellos con antecedentes de enfermedad cardiovascular previa (fundamentalmente coronaria y cerebrovascular), es preciso individualizar el tratamiento. El tratamiento debe iniciarse a dosis bajas y, si es necesario, se aumentará de una forma lenta y gradual. Asimismo, en la gran mayoría de los pacientes, el tratamiento combinado consigue un control más adecuado de la PA y, por tanto, una mayor reducción del riesgo cardiovascular.