La rehabilitación respiratoria, especialmente en el paciente con enfermedad pulmonar obstructiva crónica (EPOC), ha demostrado su eficacia en la mejoría de la disnea de esfuerzo, de la capacidad de ejercicio y de la calidad de vida de estos enfermos. Los programas más complejos de rehabilitación respiratoria que incluyen numerosos profesionales
y técnicas muy diversas, que van desde la eliminación del tabaquismo hasta la terapia ocupacional, son muy costosos
y únicamente pueden realizarse a nivel hospitalario. Sin embargo, los aspectos más eficaces de la rehabilitación respiratoria como son el entrenamiento de los músculos de extremidades inferiores, superiores y respiratorios, pueden realizarse de forma ambulatoria y han demostrado su eficacia en el paciente con EPOC.
La rehabilitación respiratoria comienza a practicarse a finales del siglo pasado para tratar a los pacientes tuberculosos, pero su desarrollo ha tenido lugar en los últimos 30 años. Aunque la rehabilitación es ampliamente aceptada en diversas áreas de la medicina, como en el tratamiento de las enfermedades neuromusculares y esqueléticas agudas o crónicas, la rehabilitación respiratoria ha sido objeto de un debate más intenso, aunque en el momento actual no existan dudas sobre su eficacia en el tratamiento del paciente respiratorio, especialmente en la enfermedad pulmonar obstructiva crónica (EPOC), que representa el volumen más importante de pacientes con una prevalencia en España del 9,1% entre los 40 y 69 años de edad, cifra que se duplica en los mayores de 75 años.
Controversias en rehabilitación respiratoria
Entre las razones que explican el debate sobre la rehabilitación respiratoria mantenido en los últimos años, la falta de métodos para evaluar la mejoría de los pacientes es una de las más importantes. Durante muchos años la rehabilitación respiratoria no sólo no ha dispuesto de herramientas diseñadas para evaluar su eficacia sino que ha utilizado las que no eran adecuadas, como el FEV1. Es curioso que durante tantos años los neumólogos nos hayamos empeñado en mejorar un parámetro espirométrico que por el propio concepto de la EPOC, obstrucción irreversible del flujo aéreo, no es mejorable. En realidad el sentirse o encontrarse bien es un hecho muy complejo en el que intervienen numerosas variables y entre las que los parámetros funcionales respiratorios desempeñan únicamente un papel secundario. A pesar de que resulte obvio, es conveniente recordar que el objetivo del tratamiento en un paciente con EPOC no es únicamente obtener una mejoría en la función o frenar la evolución de la enfermedad, sino alcanzar una situación en la que el paciente restablezca su grado de bienestar y pueda realizar una vida suficiente de relación. En los últimos años la aparición de cuestionarios de calidad de vida relacionada con la salud y la utilización de medidas sencillas para evaluar la capacidad de ejercicio, test de la marcha, han permitido diponer de métodos adecuados para estimar los resultados de la rehabilitación respiratoria.
Los programas de rehabilitación respiratoria (tabla 1) incluyen un amplio inventario de componentes que abarcan todas las posibilidades de tratamiento en el paciente con EPOC y su aplicación completa debe ser realizada en el hospital. Esta complejidad desanima a los médicos que, convencidos de la bondad de la rehabilitación respiratoria, quieren comenzar a utilizarla. Sin embargo, «un programa individualizado, estructurado y diseñado para optimizar el rendimiento físico y social así como la autonomía del paciente con alteración respiratoria crónica», objetivo de la rehabilitación respiratoria tal como la definía la American Thoracic Society en 1998, puede conseguirse con métodos y medios sencillos y de aplicación en la práctica clínica diaria. Cuando se revisa el programa expuesto en la tabla 1 resulta evidente que muchos de los componentes del mismo forman parte de la actividad diaria del médico que trata al paciente con EPOC y que se engloban en
lo que conocemos como una «buena práctica clínica». Por otro lado, alguno de los contenidos del programa, que lo complican enormemente, como la terapia ocupacional o el soporte domiciliario, no han demostrado de forma independiente la evidencia de su necesidad imperiosa en un programa de rehabilitación respiratoria.
Disnea en el paciente con EPOC
En el paciente con EPOC la disnea es el síntoma que más afecta la calidad de vida del enfermo, que en su origen es debida al incremento de la resistencia de las vías aéreas. El incremento importante de las mismas provoca una disminución del flujo espiratorio, lo que produce un aumento del aire atrapado (hiperinflación pulmonar medida por la capacidad funcional pulmonar) que se incrementa todavía más durante el ejercicio. La única forma que tiene el paciente con EPOC para inte ntar compensar esta situación es el aumento del flujo inspiratorio con lo que, aunque la limitación de los pacientes con EPOC es espiratoria, su compensación es inspiratoria. Las desventajas mecánicas de esta situación son importantes ya que el trabajo de la respiración aumenta de forma notable y, por consiguiente, el esfuerzo muscular inspiratorio. Por otro lado, las alteraciones de la enfermedad pulmonar producen alteraciones en los músculos periféricos que contribuyen al cansancio/disnea de estos enfermos. Por tanto, la sensación de disnea de los pacientes con EPOC es debida, por un lado, al esfuerzo que deben hacer los músculos respiratorios para vencer la resistencia aumentada del sistema respiratorio y, por otro, a la alteración de la musculatura periférica, con lo que al final el paciente se encuentra limitado para realizar su vida normal.
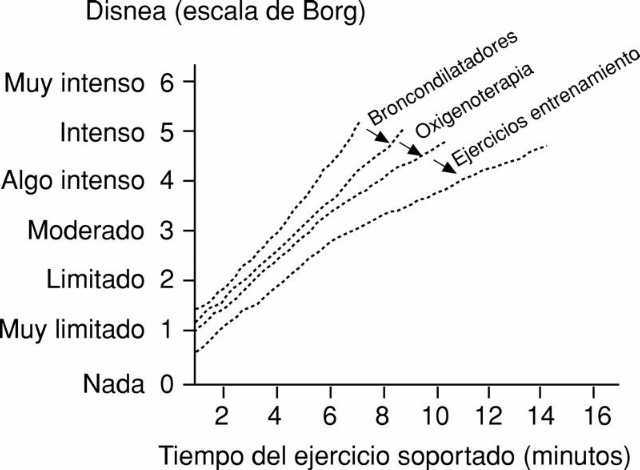
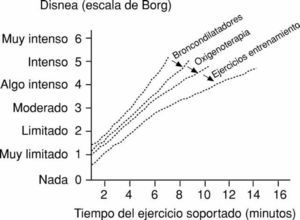
Para tratar este síntoma se utilizan varios enfoques (fig. 1). El más habitual es la utilización de medicamentos broncodilatadores que, al disminuir la resistencia de las vías aéreas, reducen la hiperinflación en reposo y al ejercicio, lo que mejora el funcionamiento de los músculos respiratorios. Está demostrado que la rehabilitación respiratoria consigue disminuir la disnea de los pacientes con EPOC, mejorando su capacidad de ejercicio y su calidad de vida. Estos objetivos se consiguen por medio de la mejoría en el funcionamiento muscular.
Fig. 1. Efecto del entrenamiento al ejercicio sobre la disnea comparado con la acción de los broncodilatadores y el oxígeno. (Tomada de Güell et al.)
En el entrenamiento muscular, hay que distinguir el de las extremidades inferiores, el de las extremidades superiores y el de los músculos respiratorios. Una de las características fisiológicas del entrenamiento muscular es que su acción es específica sobre el músculo que se ejercita, de ahí que el entrenamiento de los músculos inspiratorios y el de los músculos de las extremidades superiores consigue una mejoría de los mismos, pero puede no reflejarse en una mejor capacidad física general. De acuerdo con esto, en el momento actual resulta incuestionable el papel del entrenamiento de las extremidades inferiores en la rehabilitación de los pacientes con EPOC, única modalidad cuya práctica ha demostrado asociarse a una disminución de la sensación de disnea y a un incremento en la capacidad y tolerancia al ejercicio. Respecto al entrenamiento de los grupos musculares, la evidencia no es tan importante, por lo que puede indicarse en situaciones más concretas cuando se demuestre debilidad de los músculos respiratorios o una limitación en las actividades relacionadas con las extremidades superiores, como disnea al afeitarse o al levantar los brazos.
En cuanto al entrenamiento de las extremidades inferiores, puede realizarse de forma controlada y en alta intensidad, por encima del umbral de anaerobiosis, para lo que se precisa una cinta ergométrica o un cicloergómetro, o puede realizarse por medio de ejercicios de marcha o subiendo escaleras. El primer supuesto exige su realización en un hospital mientras que el segundo puede realizarse en régimen ambulatorio. Está demostrado que el ejercicio de alta intensidad, por encima del umbral de anaerobiosis, se asocia a un incremento en la capacidad enzimática oxidativa mitocondrial que se corresponde con un incremento en el consumo de oxígeno, una mayor tolerancia al ejercicio submáximo y una disminución en el valor del lactato. Sin embargo, se ha demostrado que en ejercicios por debajo del umbral anaeróbico también se consiguen incrementos en el consumo máximo de oxígeno y en la tolerancia al ejercicio submáximo, por lo que un ejercicio de intensidad moderada, realizable de forma ambulatoria, puede conseguir resultados positivos para el enfermo.
En los pacientes que presenten aumento notable de sus secreciones (>= 30 ml al día), y en los que debe sospecharse la existencia de bronquiectasias, se han demostrado muy eficaces las técnicas de fisioterapia respiratoria con posiciones de drenaje y diversas técnicas para conseguir una eliminación "fácil" de las secreciones respiratorias. Respecto a las técnicas de ventilación dirigida, falta demostrar su eficacia cuando se las compara con el entrenamiento de los músculos.
Candidatos a la rehabilitación respiratoria
La rehabilitación respiratoria está indicada en cualquier paciente con enfermedad respiratoria crónica que, a pesar de realizar un correcto tratamiento farmacológico convencional, tenga sintomatología. Las in dicaciones se presentan en la tabla 2. Por tanto, la indicación de entrenamiento en el paciente con EPOC no vendrá determinada por el grado de limitación de las pruebas de función pulmonar sino por la sintomatología. En cuanto a los factores predictores de éxito en la rehabilitación, ni la edad ni el grado de deterioro funcional pueden considerarse una limitación. Con respecto a la edad, existen trabajos que demuestran que también los pacientes con edades avanzadas se bene-
fician de los programas de entrenamiento físico. En relación con el grado de limitación funcional, también está documentado el impacto de la rehabilitación en pacientes con diferentes grados evolutivos. Se ha demostrado que los pacientes con menor capacidad de ejercicio, valorada por la prueba de caminar durante 6 min, mejoraban más con un programa de ejercicio. La gravedad de la obstrucción bronquial, medida por la espirometría, no define el éxito o el fracaso de un programa de rehabilitación, ya que incluso los pacientes más afectados podrían obtener mayores bene ficios.
Un factor que se puede considerar limitante para la obtención de resultados con la rehabilitación es la actitud del paciente ante la enfermedad. En general, los pacientes con menor grado de motivación presentan mayores tasas de abandono del tratamiento, mientras que aquellos que muestran una mayor capacidad para afrontar la enfermedad son mejores cumplidores y obtienen mayores beneficios. Por otra parte, los pacientes con mayor grado de ansiedad y miedo pueden tener mayores dificultades a la hora de aceptar un programa de rehabilitación pero, por otro lado, estos pacientes pueden cambiar durante el desarrollo del programa y mejorar en cuanto a sus sentimientos de ansiedad, depresión y capacidad para afrontar su enfermedad.
En cuanto a los criterios de exclusión, no existe ninguno con carácter absoluto, a excepción de la existencia de trastornos psiquiátricos que impidan la colaboración del paciente. Otra serie de enfermedades asociadas más que una contraindicación absoluta exigen un correcto control previo o la adaptación del programa al grado de actividad que el paciente puede desarrollar en relación con las limitaciones impuestas por otras afecciones (tabla 3).
Desarrollo de la rehabilitación respiratoria
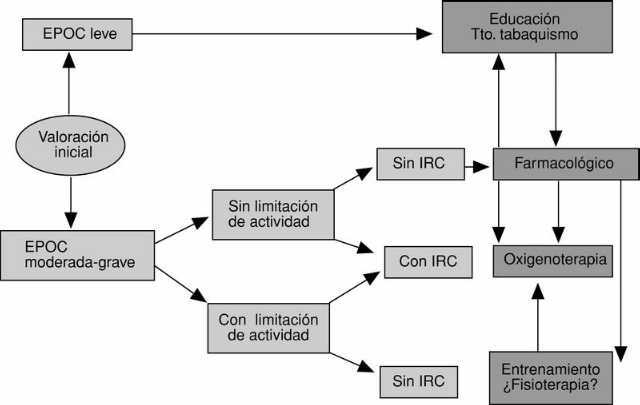
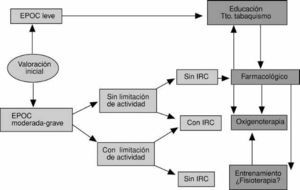
La rehabilitación respiratoria, en su contenido de entrenamiento de los músculos del cuerpo humano y, en ocasiones, de la realización de una fisioterapia dirigida a eliminar secreciones, debe integrarse en el tratamiento del paciente con EPOC. En la figura 2 aparece un esquema de tratamiento de la EPOC en el que se agregan las técnicas de entrenamiento muscular y la fisioterapia respiratoria.
Fig. 2. Algoritmo de tratamiento en los pacientes con EPOC. IRC: insuficiencia respiratoria crónica.
En todo paciente es fundamental conseguir la eliminación del tabaquismo, que es el tratamiento más eficaz para frenar la evolución de la enfermedad. Desgraciadamente, este objetivo tan evidente es difícil de conseguir por la importante adicción farmacológica y de comportamiento que produce la nicotina. Entre el 40 y el 60% de los pacientes con EPOC siguen fumando. La utilización de los nuevos fármacos, como el bupropión o la nicotina administrada por diversas vías, junto con el apoyo psicológico, deben ser los pilares en que se base el tratamiento del tabaquismo.
Cuando el paciente presenta una limitación sintomática del flujo aéreo deben administrarse broncodilatadores por inhalación, especialmente bromuro de ipratropio y los nuevos beta-2 de larga acción, como el salmeterol o el formoterol, quedando la teofilina en una segunda línea de tratamiento.
Si el paciente presenta insuficiencia respiratoria crónica, definida por una PaO2 inferior o igual a 55 mmHg de forma mantenida a lo largo de varios meses, debe iniciarse una oxigenoterapia domiciliaria de forma crónica en el contexto de un tratamiento farmacológico adecuado y con una eliminación completa del taba quismo.
La rehabilitación respiratoria, en su componente de entrenamiento, debe plantearse en el caso de que el paciente presente una limitación de su actividad que no se haya podido controlar con la medicación bronco dilatadora habitual y siempre tras la eliminación del tabaquismo. La implantación de un programa de rehabilitación debe hacerse de una forma escalonada e intentando que la mayoría de los pacientes puedan rea-
lizar su entrenamiento de una forma ambulatoria. En España existen unos 2,5 millones de pacientes con EPOC, de los que el 20% padecen una forma grave, con un FEV1 inferior al 50% del valor teórico. Estos datos hacen imposible aplicar programas complejos a la mayoría de pacientes con EPOC, por lo que debe ser el médico de familia y el neumólogo los que deben decidir este tratamiento, con medidas inicialmente sencillas y reservar la opción hospitalaria para los casos graves de mala evolución o aquellos en los que deba realizarse una técnica quirúrgica de su EPOC, como la cirugía de reducción de volumen o un trasplante pulmonar.
La evaluación de un paciente al que se debe realizar un entrenamiento muscular debe incluir diversos estudios que pueden ser más o menos complejos (tabla 4). En la evaluación clínica es fundamental objetivar la disnea. La forma más sencilla es la escala visual analógica, que consiste en una línea vertical de 100 mm que conecta dos puntos que representan la ausencia de disnea y la disnea máxima. El paciente marca un punto en la línea que representa su disnea. La distancia hasta el punto de ausencia de disnea representa la intensidad de la misma. Esta medición clínica es suficientemente reproducible y correlaciona con la función pulmonar y la fuerza muscular. Otras formas de medir la disnea son utilizar el índice de disnea basal y transicional de Mahler y el empleo de los cuestionarios de calidad de vida, que son métodos más específicos pero de difícil utilización en la práctica clínica.
La radiografía de tórax debe realizarse, fundamentalmente, para descartar complicaciones, lo mismo que el ECG, que nos informa de alteraciones cardíacas que pueden contraindicar parcial o totalmente un entrenamiento al ejercicio.
La función respiratoria debe evaluarse con una espirometría con prueba boncodilatadora y una gasometría arterial. Esta última puede ser sustituida por la medición de la saturación de oxígeno por medio de un pulsox. De todas formas, la gasometría informa sobre el gradiente de oxígeno que tiene un gran interés para evaluar la alteración de los intercambios gaseosos. La medición de las presiones máximas, técnica muy sencilla y poco costosa, es muy deseable ya que identifica a los pacientes que pueden necesitar un entrenamiento específico de músculos respiratorios. La limitación en la vida cotidiana debe evaluarse por una de las pruebas de esfuerzo submáxima, de las que el test de 6 min es la más utilizada. Consiste en que el paciente ande durante 6 min en una zona (generalmente un pasillo) de la que conocemos los metros. Dado que existe un efecto aprendizaje en esta prueba, la misma debe repetirse inicialmente 3 veces para eliminar este factor de confusión. La distancia recorrida es un dato importante de afección funcional y nos sirve también para valorar la eficacia de nuestro entrenamiento al ejercicio. Una distancia re corrida en 6 min inferior a 350 m indica una limitación al ejercicio importante. Para que la mejoría del paciente pueda ser considerada con este test de marcha el incremento en la distancia recorrida debe ser superior a 50 m. Un test de esfuerzo máximo es deseable, aunque no sea imprescindible, para indicar un entrenamiento al ejercicio. La prueba de ejercicio máximo nos permite conocer mejor la limitación con la determinación del consumo máximo de oxígeno, frecuencia cardíaca máxima y posibles alteraciones sobre los intercambios gaseosos. Esta información nos permite señalar el nivel de ejercicio que debe realizar el paciente en su entrenamiento de los músculos de las extremidades inferiores.
Una vez estudiado el paciente, debemos indicarle el tipo de programa de entrenamiento, la técnica a realizar y su evaluación posterior (tabla 5). El entrenamiento de los músculos inferiores se realiza a un porcentaje del ejercicio máximo, que conoceremos por la prueba de esfuerzo. Cuando se realiza de forma ambulatoria se suelen utilizar porcentajes alrededor del 60% obtenido en la prueba máxima, controlando el entrenamiento con la frecuencia cardíaca monitorizada con los relojes que utilizan los ciclistas. Si la prueba máxima no se ha realizado, se marca el nivel del ejercicio en función del porcentaje de la frecuencia cardíaca máxima teórica, controlando el entrenamiento de la misma forma anterior. Otra modalidad es el control en función de la aparición de disnea intensa. El entrenamiento debe realizarse subiendo escaleras o andando rápido a una cadencia determinada durante 30-45 min al día durante un mínimo de 3 veces a la semana, aunque lo ideal es hacerlo diariamente. El entrenamiento de los músculos respiratorios se realiza con aparatos portátiles al 30% de la presión inspiratoria máxima que se ha medido en el laboratorio de exploración funcional. Se realizan dos sesiones diarias de 15 min. Finalmente, si se precisa entrenar los músculos de las extremidades superiores se realizan los ejercicios con pesas o con una barra de la que cuelga un peso de un kg.
El control del entrenamiento se debe realizar clínicamente con la valoración de la disnea de forma objetiva, una espirometría y un test de marcha de 6 min cada 3 meses. Si se realiza entrenamiento de los músculos respiratorios, se miden las presiones inspiratorias y espiratorias máximas modificando el nivel de entrenamiento en función de las nuevas presiones.
Cuando el entrenamiento se realiza en medio hospitalario, el nivel de ejercicio se controla de forma más precisa usando una potencia del umbral anaeróbico. El entrenamiento de los músculos respiratorios y de las extremidades superiores es similar al descrito anteriormente.
Bibliografía general
American Thoracic Society Committee. Pulmonary rehabilitation. Am J Respir Crit Care Med 1999; 159: 1666-1682.
Cambach W, Wagenaar RC, Koelman TW, Van Keimpema T, Kemper HCG. The long-term effect of pulmonary rehabilitation in patients with asthma and chronic obstructive pulmonary disease: a research synthesis. Arch Phys Med Rehabil 1999; 103: 111.
Celli B. Pulmonary rehabilitation for COPD. A practical approach for improving ventilatory conditioning. Postgrad Med 1998; 103: 159-179.
De Lucas P, Güell R, Sobradillo V, Jiménez C, Sangenis M, Montemayor T et al. Rehabilitación respiratoria. Normativa SEPAR. Barcelona: Doyma, 1998; 35.
Güell R, Casan P, Belda J, Sangenis M, Morante F, Buyatt GH et al. Long-term effects of outpatient rehabilitation of COPD. A randomized trial. Chest 2000; 117: 976-983.
Güell R, De Lucas P. Rehabilitación respiratoria. Madrid: Medical Marketing Communication, 1999; 348.
Lacasse Y, Wong E, Guyatt GH, King D, Cook KJ, Goldstein RG. Meta-analysis of respiratory rehabilitation in chronic obstructive pulmonary disease. Lancet 1996; 348: 1115-1119.
Sobradillo V, Miravitlles M, Gabriel R, Jiménez C, Villasante C, Masa F et al. Geographical variations in prevalence and underdiagnosis of COPD. Results of the IBERPOC multicentre epidemiological study. Chest 2000; 118: 878-884.