La lepra, denominada también enfermedad de Hansen, es una infección granulomatosa crónica que afecta, preferentemente, a los tejidos superficiales y los nervios periféricos del hombre. Su diagnóstico es sencillo si se piensa en ella, y su curación es posible si se diagnostica de forma precoz y se trata de manera correcta. Si no es así, esta enfermedad puede causar graves lesiones y mutilaciones, deformidades que han producido el rechazo de estos enfermos en todas las sociedades desde tiempos bíblicos.
Esta enfermedad, de declaración obligatoria, tiene muy baja incidencia en nuestro país, en donde ha dejado de constituir un problema de salud pública. En los últimos 10 años, la incidencia de lepra en España ha disminuido de forma progresiva y ha pasado de una media de 20 casos anuales a 3 casos en 1998.
El gran número de personas emigrantes desde países en los que esta enfermedad es endémica hacia países europeos puede posibilitar un aumento de la misma1. En la presente revisión se muestran los aspectos clínicos y de tratamiento más relevantes de esta enfermedad, especialmente referidos a la infancia.
Etiología
El agente causal es Mycobacterium leprae, bacilo acidorresistente, de 0,25 * 7 µm, en forma de bastoncillo, perteneciente a la familia Mycobacteriaceae e identificado en el año 1873. Este germen no ha podido cultivarse en medios artificiales ni tisulares, pero puede ser propagado por algunos animales como el armadillo, el chimpancé y el ratón, lo que ha facilitado estudios inmunológicos, genéticos y de tratamiento. El genoma de M. leprae se ha establecido por completo y se han clonado y secuenciado los genes que codifican los principales antígenos proteicos. La capacidad patógena de esta micobacteria se debe a sus distintos componentes celulares. El factor de virulencia mejor caracterizado es el glucolípido fenólico I, antígeno específico de especie, localizado en su superficie.
Epidemiología
La prevalencia de esta enfermedad ha descendido de manera significativa desde hace una década, y ha pasado de unos 12 millones a 720.000 casos en 1999, en todo el mundo. Son múltiples los factores que explican este descenso, como por ejemplo un mejor diagnóstico, tratamiento farmacológico más efectivo, mayor efectividad de los programas de vacunación e incremento del nivel social y cultural de la población de riesgo.
Esta enfermedad afecta a las zonas más pobres del medio rural de países como India, Brasil, Indonesia y Bangladesh, donde se concentra el 75% del número total de casos. En determinadas zonas afecta al 20% de la población, y la distribución de las distintas formas de la enfermedad es muy irregular; la lepra tuberculoide, por ejemplo, es la más prevalente en la India, y la lepra lepromatosa predomina en México, entre otros países.
La lepra afecta a personas de cualquier edad, pero es muy rara en niños menores de un año; no obstante, hasta el 20% de los casos corresponde a niños menores de 10 años. En la infancia, la lepra afecta por igual a ambos sexos, pero en los adultos predomina en los varones con una relación de 2:12,3.
La enfermedad se transmite de forma directa de persona a persona, aunque los antecedentes de exposición sólo se pueden demostrar en menos de la mitad de los casos. También es posible la transmisión a través de la leche materna contaminada y mediante picadura de mosquitos u otros vectores4. La puerta de entrada sigue siendo objeto de controversia, aunque probablemente es la piel o la mucosa de las vías respiratorias superiores. La puerta de salida principal posiblemente sea la mucosa nasal de los pacientes con lepra lepromatosa no tratada.
El período de incubación suele ser de 3 a 5 años, pero el intervalo puede oscilar entre 6 meses y varios decenios.
Patogenia
No se conocen con exactitud los fenómenos que se producen tras la entrada de M. leprae en el organismo humano. Los bacilos, que están rodeados por una cápsula densa, lipídica y casi inerte, no producen exotoxinas y provocan una reacción inflamatoria poco intensa. Experiencias epidemiológicas y estudios inmunológicos sugieren que sólo una pequeña proporción de las personas infectadas presenta signos de lepra indeterminada, y que sólo alrededor del 50% de estos pacientes experimentan progresión hacia la lepra clínicamente establecida.
La intensidad de la respuesta inmunitaria específica mediada por células frente a este bacilo se correlaciona con el tipo clínico e histológico de la enfermedad. Se ha demostrado que el HLA-DR2 se asocia preferentemente a los niños con lepra tuberculoide, mientras que el HLA-MT1 y el HLA-DQ1 se asocian a la lepra lepromatosa. Este efecto inmunitario mediado por células es muy específico; los pacientes no muestran una mayor morbilidad tras infecciones producidas por virus, protozoos u hongos, en las cuales es importante el estado de la inmunidad celular; tampoco presentan especial susceptibilidad frente a los tumores. El diferente comportamiento de los linfocitos en las distintas formas de lepra puede aportar datos de interés para lograr un tratamiento con inmunomodulares e incluso para lograr una vacuna efectiva.
La bacilemia es intensa en los casos de lepra lepromatosa, pero en estos pacientes no existe fiebre ni signos de toxicidad sistémica. Es habitual que la temperatura no supere los 37 °C y la localización preferente es, en estos casos, el nervio cubital en la proximidad del codo y el nervio peroneo en su trayecto alrededor de la cabeza del peroné. También se han observado acumulaciones de bacilos en hígado, bazo y médula ósea en pacientes con lepra lepromatosa, aunque no se ha demostrado la disfunción de estos órganos.
Clínica
Esta enfermedad presenta un amplio espectro de manifestaciones histológicas y clínicas dada la gran variabilidad de la respuesta inmunitaria frente a la infección por M. leprae. Distinguiremos las siguientes3-8:
Lepra precoz o indeterminada
Las lesiones de esta forma de lepra se limitan a la piel y se diagnostican durante la exploración física de los contactos de pacientes con lepra conocida. Es frecuente la existencia de lesiones maculosas o placas hipo o hiperpigmentadas, así como la existencia de zonas cutáneas de anestesia o parestesia. Estas lesiones pueden desaparecer espontáneamente al cabo de uno o 2 años, aunque siempre debe recomendarse un tratamiento específico.
Lepra tuberculoide
La lesión inicial de este tipo de lepra suele ser una mácula hiperpigmentada muy bien delimitada e hipoestésica. Más adelante, esta lesión aumenta de tamaño por expansión periférica y sus bordes adquieren un aspecto elevado y circinado o con circunvoluciones. A su vez, la zona central presenta atrofia y depresión. Las lesiones son anestésicas y presentan pérdida de los órganos cutáneos normales, como glándulas sudoríparas y folículos pilosos. La afección nerviosa se produce en la fase inicial, y los nervios superficiales que atraviesan las lesiones presentan un aumento de tamaño; los nervios periféricos de mayor calibre, como el cubital, peroneo y los más próximos a la lesión, pueden ser palpables y visibles. El paciente puede presentar dolor neurítico importante.
La afección nerviosa puede causar atrofia muscular, especialmente en los músculos de las manos y pies, y produce con frecuencia contracturas. Los traumatismos en estas zonas, especialmente las quemaduras, pueden dar lugar a infecciones secundarias y úlceras e incluso pérdida de falanges. Histológicamente las lesiones observadas consisten en granulomas no caseificantes con linfocitos, células epitelioides y células gigantes en algunos casos. Los bacilos están ausentes o es muy difícil demostrar su presencia.
Lepra lepromatosa
En esta forma las lesiones cutáneas son extensas y simétricas. Suele tratarse de máculas, nódulos, placas o pápulas. Los bordes están mal definidos y la parte central de las lesiones está elevada e indurada y es convexa en lugar de cóncava, como en los casos de lepra tuberculoide.
Las localizaciones más frecuentes son la cara (mejillas, nariz, cejas), pabellones auriculares, muñecas, codos, nalgas y rodillas. Es frecuente la pérdida de las partes laterales de las cejas y, en estadios avanzados, la piel de la cara y de la frente presentan engrosamiento y arrugamiento (facies leonina), mientras que los lóbulos de los pabellones auriculares aumentan de tamaño y muestran un aspecto de péndulo.
Los síntomas más frecuentes que presentan los pacientes son congestión nasal, epistaxis y dificultad respiratoria y, en ocasiones, laringitis y ronquera. La perforación del tabique y la deformidad nasal causan la denominada nariz en silla de montar. La afección de la porción anterior del ojo puede dar lugar a queratitis e iridociclitis. También pueden aparecer adenopatías inguinales y axilares indoloras. Es frecuente la ginecomastia y, en los hombres, la afección con cicatrización del parénquima testicular causa esterilidad. En esta forma la afección de los troncos nerviosos importantes es menos llamativa que en la forma tuberculoide.
Histológicamente las lesiones se caracterizan por la existencia de reacción granulomatosa difusa con presencia de macrófagos, células espumosas (de Virchow o células de la lepra) y abundantes masas intracelulares de bacilos que adoptan una morfología esférica (globos). En estos casos no se observan células gigantes.
Lepra intermedia o limítrofe
Esta forma de lepra se encuentra entre la lepra tuberculoide y la lepra lepromatosa, por ello se conoce también como lepra dimórfica. En este caso, las lesiones aumentan en número y en heterogeneidad, y su tamaño disminuye a medida que se aproxima a la forma lepromatosa. La afección de los troncos nerviosos periféricos múltiples es más frecuente que en la forma tuberculoide.
La mayor variabilidad en el aspecto de las lesiones cutáneas es característico de la lepra limítrofe. En estos pacientes pueden coexistir pápulas, placas y lesiones de tipo macular, y la anestesia no es tan importante como en los casos de lepra tuberculoide. Los lóbulos de los pabellones auriculares pueden estar ligeramente engrosados, pero las cejas y la región nasal están conservadas. Las lesiones cutáneas son más numerosas en la forma lepromatosa limítrofe, pero su distribución carece de la simetría bilateral típica de la forma lepromatosa.
Las lesiones anatomopatológicas de esta forma de lepra se caracterizan por la presencia de granulomas con predominio de células epiteloides en la forma tuberculoide limítrofe hasta un predominio de macrófagos a medida que se aproxima a la forma lepromatosa. El número de linfocitos es variable, y en los granulomas cutáneos abundan los bacilos. Por ello, esta forma y la forma lepromatosa se conocen como lepra multibacilar, y la forma intermedia tuberculoide y tuberculoide limítrofe se denomina lepra paucibacilar.
Las formas limítrofes de la lepra son inestables y pueden evolucionar hacia la forma lepromatosa en los pacientes no tratados o hacia la forma tuberculoide en los pacientes que reciben tratamiento. El desplazamiento desde una de las formas hasta otra es extremadamente infrecuente. A veces, aunque es muy raro, puede existir afección nerviosa, en ausencia de lesiones cutáneas; a esta forma se la denomina lepra nerviosa pura.
Evolución
La evolución de la clínica de la lepra puede estar afectada por dos tipos de reacción, que pueden aparecer en pacientes que no han recibido tratamiento, aunque con mayor frecuencia aparecen en pacientes que han sido tratados con antimicrobianos.
El eritema nudoso de la lepra se observa en pacientes con las formas lepromatosa y lepromatosa limítrofe, con mayor frecuencia durante la segunda mitad del primer año de tratamiento. Aparecen nódulos subcutáneos dolorosos e inflamados, generalmente en grupos. Cada nódulo tiene una duración de una o 2 semanas. El cuadro se suele acompañar de fiebre, adenopatía linfática y artralgias. Histológicamente se caracteriza por una infiltración leucocitaria polimorfonuclear con depósitos de IgG y complemento. En la patogenia de estas lesiones desempeña un papel importante el interferón gamma y el factor de necrosis tumoral alfa.
La reacción de inversión o reacción leprosa tipo 1 puede complicar cualquiera de las tres categorías limítrofes. Las lesiones cutáneas preexistentes muestran eritema y tumefacción, y pueden aparecer nuevas lesiones. La llegada de linfocitos a las lesiones preexistentes se continúa con edema y con modificación del aspecto histológico hacia el de la forma tuberculoide.
Complicaciones
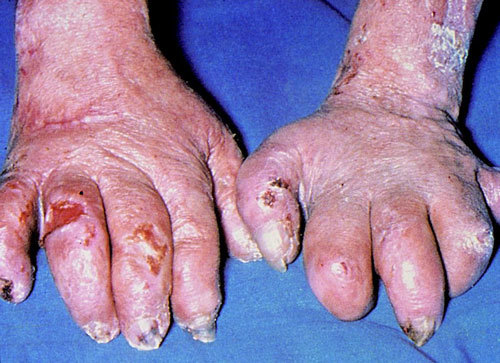
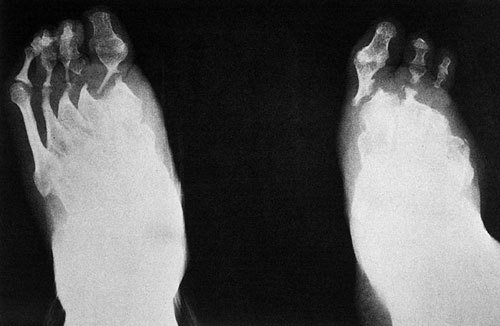
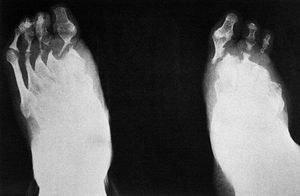
A nivel mundial, esta enfermedad es la causa más frecuente de la mutilación de la mano así como de la pérdida de dedos o zonas distales de las extremidades. También es frecuente la ceguera (figs. 1 y 2).
Fig. 1. Gran deformidad y pérdida de tejidos de las manos de un enfermo afectado de lepra lepromatosa no tratada.
Fig. 2. Radiografía de los pies de un paciente afectado de lepra lepromatosa en donde se observa gran destrucción y adelgazamiento de los metatarsianos y falanges.
A veces aparece el denominado fenómeno de Lucio, caracterizado por arteritis que se presenta en casos de lepra lepromatosa infiltrativa difusa y no nodular. Se parece a otras formas de vasculitis necrotizante y se acompaña de altas tasas de mortalidad. También puede aparecer amiloidosis en casos de lepra lepromatosa grave, sobre todo la complicada con eritema nudoso de la lepra de evolución crónica.
Aunque no existen estudios concluyentes, parece que la infección por el virus de la inmunodeficiencia humana (VIH) produce algún efecto sobre la lepra. En ocasiones se ha demostrado que la lepra puede acelerar la evolución de la enfermedad producida por el VIH9.
Diagnóstico
La demostración de la existencia de los bacilos acidorresistentes en los frotis de la piel sugieren la presencia de la enfermedad, aunque en la forma tuberculoide es muy difícil demostrar su existencia. Para medir la intensidad de la parasitación puede calcularse el denominado índice bacilar, en escala logarítmica de 1 a 6, y el índice morfológico, que es la cuantificación del porcentaje de bacilos vivos e infectantes.
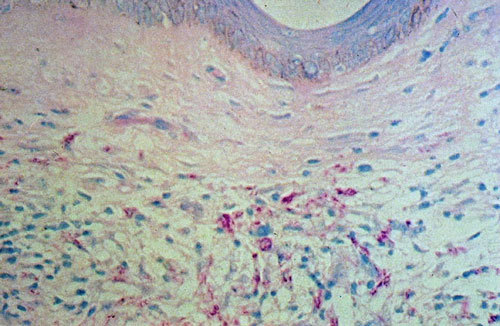
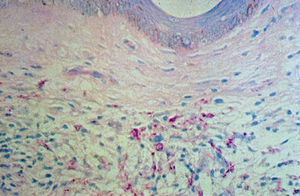
La biopsia cutánea es otra de las posibilidades diagnósticas para la identificación de los bacilos (fig. 3), así como de la afección histológica de los nervios periféricos. Recientemente también se han aplicado para el diagnóstico la reacción en cadena de la polimerasa (PCR) y ELISA. Los hallazgos hematológicos y bioquímicos no aportan datos definitivos para el diagnóstico.
Fig. 3. Biopsia de piel que muestra infiltración por células mononucleares y agrupaciones de bacilos acidorresistentes (en rojo). Coloración de Ziehl-Nielsen.
En la actualidad se dispone de una prueba serológica específica, que está basada en la detección de anticuerpos séricos, principalmente IgM, frente al glucolípido fenólico I (PGL-I). Esta prueba presenta una sensibilidad superior al 95% en la forma lepromatosa y del 30% aproximadamente para la forma tuberculoide. Es particularmente útil para confirmar el diagnóstico de lepra y para el estudio de la incubación y transmisión de la enfermedad desde el punto de vista epidemiológico.
El diagnóstico diferencial debe realizarse con el lupus eritematoso, la sarcoidosis, el linfoma, la neurofibromatosis, el pian, la leishmaniasis dérmica, la micosis y otras enfermedades cutáneas. No obstante, la presencia de enfermedad cutánea crónica con afección del nervio periférico siempre debe hacer considerar la posibilidad de lepra3.
Tratamiento
Se basa en la aplicación de quimioterapia antimicrobiana y en la colaboración de expertos en oftalmología, ortopedia y fisioterapia3-5,10.
El fármaco clave en esta enfermedad es la dapsona, antagonista del ácido fólico. En adultos se emplea a dosis de 50-100 mg/día, en una sola dosis, y en niños se emplea a 1-2 mg/kg de peso y día, hasta 100 mg al día. Es un fármaco inocuo en el embarazo y muy barato. Sus efectos secundarios son raros y consisten en la aparición de hemólisis, hepatitis y dermatitis exfoliativa, potencialmente mortal. Con esta medicación algunos bacilos pueden sobrevivir durante muchos años y dar lugar a recidivas cuando se interrumpe el tratamiento, especialmente en casos de lepra lepromatosa.
La dapsona ha mostrado problemas de resistencia en algunos pacientes, especialmente los que presentan déficit de glucosa-6-fosfato deshidrogenasa, situación que se ha resuelto con la aplicación de varios fármacos a la vez durante un período de tiempo determinado. De esta manera la epidemia de resistencia a la dapsona ha desaparecido10,11.
También se ha empleado la rifampicina. La dosis habitual en la lepra es de 600 mg al día en adultos y de 10-20 mg/kg de peso y día en niños, sin sobrepasar los 600 mg/día. El precio de este antibiótico limita el tratamiento con el mismo en algunos países. Otros preparados empleados han sido la clofazimina, etionamida y protionamida. El primero de ellos se emplea a dosis de 50-100 mg/día en adultos y a dosis de 1 mg/kg de peso y día en niños. Todos ellos presentan efectos secundarios importantes. Recientemente se han empleado minociclina y claritromicina, antimicrobianos con efectos más prometedores.
El tratamiento de la enfermedad multibacilar debe consistir en la administración de 3 fármacos, habitualmente, dapsona, rifampicina y clofazimina. La OMS recomienda su administración durante un mínimo de 2 años. En Estados Unidos se recomienda la administración de 2 o 3 fármacos durante los 3-5 primeros años, y mantener posteriormente el tratamiento con dapsona durante toda la vida del paciente.
En casos de formas paucibacilares de lepra se emplean habitualmente 2 fármacos: dapsona y rifampicina. La OMS recomienda en estos casos un ciclo de 6 meses. En Estados Unidos se administra dapsona y rifampicina durante los primeros 6-12 meses y, posteriormente, sólo dapsona hasta completar un total de 24 meses de tratamiento.
Se están ensayando en la actualidad otros esquemas terapéuticos con el fin de reducir el tiempo de tratamiento al máximo. Para ello es necesario el seguimiento a largo plazo, dado que las recidivas siguen apareciendo al cabo de 8 años de la finalización del tratamiento12.
El eritema nudoso de la lepra puede tratarse mediante antipiréticos y antiinflamatorios. En los casos graves se han aplicado corticoides (prednisona 60-120 mg/día). También se debe aplicar un antimicrobiano: rifampicina, clofazimina o talidomida (200 mg), dos veces al día, e ir disminuyendo la dosis de este fármaco gradualmente hasta llegar a 50-100 mg/día en casos crónicos. Este fármaco está contraindicado en mujeres en edad fértil. En casos de reacciones de inversión graves se emplean los corticoides.
Las úlceras plantares se pueden prevenir mediante calzado de suela rígida o escayolas de deambulación. Las contracturas de la mano se pueden evitar con fisioterapia y aplicación de férulas y, a veces, es útil la aplicación de cirugía de reconstrucción, así como trasplantes de nervios y tendones. La revisión oftalmológica debe ser rutinaria, así como la aplicación de cirugía plástica en las situaciones de deformidad facial. El tratamiento y control de estos pacientes puede realizarse con total garantía de forma ambulatoria10,13.
Medidas de control
Es muy importante la detección precoz de la enfermedad, debido a que la capacidad infectante se puede suprimir rápidamente con la quimioterapia. Se recomienda el lavado de manos a todas las personas que entren en contacto con pacientes lepromatosos y la desinfección de las secreciones nasales, pañuelos y otros fomites hasta que se haya establecido el tratamiento. Los allegados deben ser examinados de inicio y, posteriormente, a intervalos anuales durante un mínimo de 5 años, en particular los contactos de pacientes con enfermedad multibacilar. Los contactos domiciliarios de pacientes con lepra lepromatosa o dimorfa menores de 25 años deben recibir dapsona profiláctica durante 3 años, a las mismas dosis que se utilizan para el tratamiento. Hay que consultar las normativas sobre la lepra establecidas por la dirección de salud pública de cada país, ya que pueden mostrar variaciones10.
En la actualidad, no existe una vacuna efectiva, aunque la vacuna con BCG parece que protege más de la lepra que de la tuberculosis. Posiblemente la clonación de los genes de los principales antígenos de M. leprae posibilite la elaboración de una vacuna eficaz en un futuro próximo.