La reacción o toxicidad pulmonar por fármacos es siempre un aspecto que se debe considerar ante un paciente con patología respiratoria. Aunque sus características o formas de presentación están bastante establecidas, su epidemiología o incidencia real es menos conocida por el carácter idiosincrásico o esporádico de muchas de sus reacciones, la ausencia de la comunicación de muchas de ellas, el uso simultáneo de muchos de estos medicamentos y la posibilidad de nuevos problemas al suprimir el fármaco. Además, no existe un consenso general de los criterios que determinan que la presencia de determinados signos o síntomas sean producidos por un fármaco, los factores predisponentes son múltiples y no todos conocidos, y la presentación o consecuencias son muy variables con el mismo medicamento en distintos pacientes. La incidencia estimada de toxicidad pulmonar es del 0,001-0,26% de los tratados con nitrofurantoína, del 6-8% con amiodarona, del 10% con bleomicina y del 30-40% con una sobredosis aguda de heroína intravenosa.
No existen signos, síntomas, estudios de laboratorio o hallazgos patológicos definitivos patognomónicos y es fácil que puedan confundirse o superponerse a las enfermedades en que se han utilizado. En la mayoría de los casos, su diagnóstico se sustenta en la exclusión
de otras entidades como las neoplasias, infecciones, tromboembolismo pulmonar, insuficiencia cardíaca o el amplio grupo de las enfermedades intersticiales. No obstante, aunque no existen guías con estudios controlados o pautas de tratamiento específicas en todos los casos, la retirada del fármaco potencialmente responsable, asociada, o no a corticoides en función del deterioro funcional o gasométrico del paciente, suele ser suficiente para su control.
Para conocer mejor esta entidad es importante diferenciar qué pacientes o factores predisponentes facilitan su desarrollo, los mecanismos fisiopatológicos, las formas clínicas de presentación, los principales procedimientos diagnósticos y su tratamiento.
Factores predisponentes
Los principales factores que facilitan o se han relacionado con el desarrollo de lesiones pulmonares producidas por fármacos quedan reflejados en la tabla 1. Su valoración es importante al permitir la selección de aquellos pacientes con más probabilidades de sufrirla, especialmente desde el punto de vista diagnóstico y terapéutico.
Edad. La edad avanzada ha sido un factor que se ha relacionado con la toxicidad pulmonar de los pacientes tratados con fármacos citotóxicos.
Idiosincrasia del paciente. Aunque es difícil de determinar, existen determinados pacientes con predisposición a sufrir una reacción o toxicidad a fármacos.
Dosis del fármaco. La afección pulmonar puede relacionarse con las dosis utilizadas o acumuladas de un determinado fármaco. En medicamentos como la bleomicina, el busulfán o la amiodarona se relaciona con las dosis utilizadas, mientras que en otros fármacos como la metadona, la heroína, el propoxifeno, la colchicina o el ácido acetilsalicílico sólo aparece toxicidad pulmonar en caso de sobredosis.
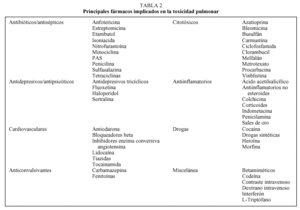
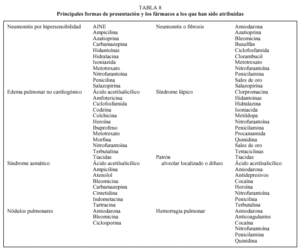
Tipo de fármaco. Aunque cualquier fármaco es capaz de provocar toxicidad pulmonar, existen más de 100 en los que es más conocida y fácil de sospechar (tabla 2).
Tratamientos concomitantes. La quimioterapia o radioterapia pueden producir efectos sinérgicos en la utilización de otros fármacos y asociarse a toxicidad pulmonar, especialmente con los fármacos citotóxicos.
Oxigenoterapia. La administración de oxígeno a dosis elevadas durante tiempo prolongado puede producir lesiones pulmonares por sí sola. Además, puede observarse un efecto sinérgico con fármacos como la bleomicina, la mitomicina y la ciclofosfamida.
Transfusión de componentes sanguíneos. El tratamiento simultáneo con la mitomicina y la transfusión de hematíes puede precipitar una anemia hemolítica microangiopática con edema pulmonar e insuficiencia renal. La transfusión de leucocitos y el tratamiento con la anfotericina puede favorecer la aparición de edema pulmonar.
Insuficiencia renal. La presencia de un aclaramiento renal prolongado puede favorecer la lesión pulmonar de algunos fármacos como la bleomicina.
Enfermedad pulmonar previa. La presencia de enfermedad pulmonar previa con una reserva funcional limitada permite que las manifestaciones se presenten de forma temprana y es probable que aumente la incidencia de toxicidad pulmonar sobre un pulmón que no es normal, constituyendo un factor de riesgo en los pacientes tratados con la amiodarona o la carmustina.
Mecanismos fisiopatológicos
Aunque los mecanismos fisiopatológicos implicados en la enfermedad pulmonar asociada a fármacos son múltiples y en muchas ocasiones combinados o simultáneos en un mismo paciente, la tabla 3 refleja los más frecuentes.
Formación de radicales oxidantes. Algunos fármacos son capaces de provocar la liberación de moléculas oxidantes que se forman en el interior de los macrófagos o los neutrófilos e interfieren en el metabolismo celular contribuyendo a su muerte por citotoxicidad directa.
Fosfolipoidosis. Los fármacos con moléculas anfibólicas son capaces de producir el acúmulo de fosfolípidos en el citoplasma de las células, sobre todo los macrófagos alveolares, alterando sus funciones. Este tipo de lesiones son dependientes de la dosis, no fibrosantes y reversibles en la mayoría de los casos al suspender el medicamento y liberarse de forma progresiva.
Alteraciones del colágeno y los sistemas de reparación. Incluye a aquellos fármacos capaces de producir un incremento de la síntesis de colágeno, alterar su solubilidad y modificar su proceso de degradación.
Bronquiolitis obliterante. La bronquiolitis obliterante es una inflamación de los bronquiolos terminales con capacidad de obstruirlos en su totalidad respetando los alvéolos.
Reacciones de hipersensibilidad o inmunológicas. El reconocimiento como sustancias extrañas de fármacos como la bleomicina o el metrotexato pueden desencadenar reacciones de hipersensibilidad similares a una alveolitis alérgica extrínseca. Estas sustancias pueden activar los linfocitos pulmonares, el sistema del complemento, lisar células como los neutrófilos o provocar reacciones inmunes muy complejas que pueden dar lugar a la aparición de granulomas o un síndrome lúpico.
Alteraciones de la permeabilidad capilar o edema pulmonar. En algunos casos y aunque el conocimiento del mecanismo no es definitivo, algunos medicamentos pueden actuar directamente sobre las estructuras alveolares o indirectamente sobre el sistema nervioso central, produciendo un edema con elevación de proteínas e incrementando la permeabilidad capilar.
Enfermedad vascular. Algunos fármacos, como los anticonceptivos orales, pueden incrementar el riesgo de tromboembolismo pulmonar o de lesiones isquémicas por sus interferencias en los mecanismos de coagulación (aumento de los factores procoagulantes o reducción de las antitrombinas). Algunas sustancias han sido relacionadas con la presencia de hipertensión pulmonar, vasculitis o enfermedad venooclusiva.
Hipoventilación alveolar. La utilización de narcóticos o sedantes, especialmente en los pacientes de mayor edad, puede asociarse a una depresión respiratoria e hipoventilación potencialmente grave si ya existía una insuficiencia respiratoria o una reserva respiratoria previa limitada.
Broncospasmo. La liberación de mediadores como la histamina por los mastocitos producida por fármacos puede provocar la aparición de cuadros de broncospasmo o similares al asma. Otros fármacos como la penicilina pueden actuar por un mecanismo mediado por la inmunoglobulina E, en los corticoides podría ser mediada por las plaquetas, en el ácido acetilsalicílico por inhibición de la vía de la ciclooxigenasa, por su efecto betabloqueador en otros medicamentos o simplemente por su irritación directa cuando son inhalados.
Formas clínicas de presentación
La revisión de los síntomas y signos que aparecen en las reacciones del parénquima pulmonar a fármacos ha permitido reconocer múltiples síndromes o formas de presentación que pueden ser útiles para su identificación y quedan reflejados en la tabla 4. No obstante, en ocasiones pueden acompañarse de otras alteraciones torácicas, de las vías aéreas (tabla 5) o aparecer de una forma combinada e incompleta.
Enfermedad intersticial
Neumonitis o reacción por hipersensibilidad
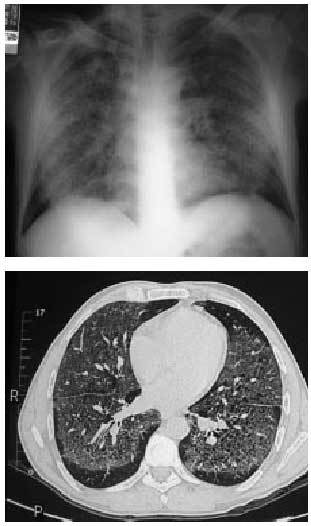
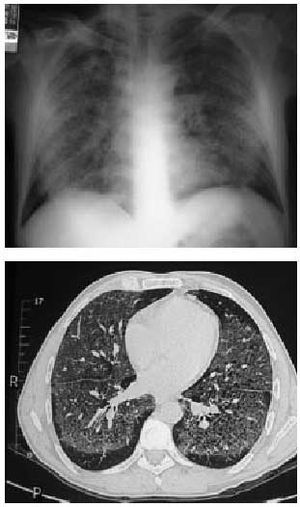
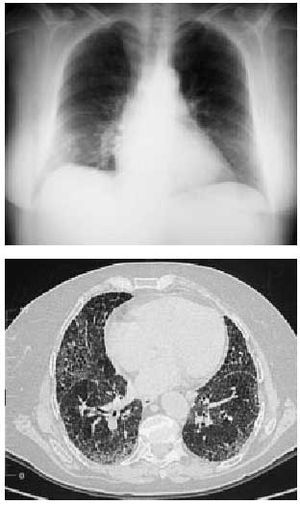
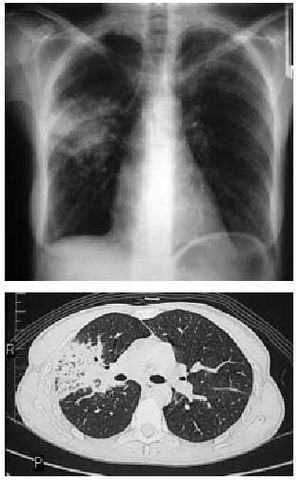
Puede ser provocada por la mayoría de los fármacos. El cuadro es similar al producido en la alveolitis alérgica extrínseca donde la presencia de una clínica inespecífica con tos escasamente productiva, fiebre y disnea a los pocas horas o días de la ingesta del fármaco, se acompaña de infiltrados pulmonares habitualmente múltiples que se visualizan mejor en la TC (figs. 1a y b), un trastorno restrictivo con reducción de la transferencia de CO (DLCO) en las pruebas funcionales respiratorias y una linfocitosis en el lavado broncoalveolar (LBA) que prácticamente permiten el diagnóstico si excluimos otras etiologías de presentación similar y se consigue una recuperación tras la retirada del fármaco.
Figs. 1a y b. Radiografía y tomografía computarizada (TC) torácicas. Patrón intersticial difuso en vidrio deslustrado en una neumonitis por hipersensibilidad producida por la ingestión de nitrofurantoína.
Neumonitis o alveolitis intersticial
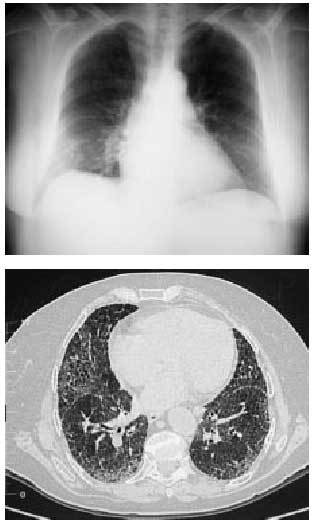
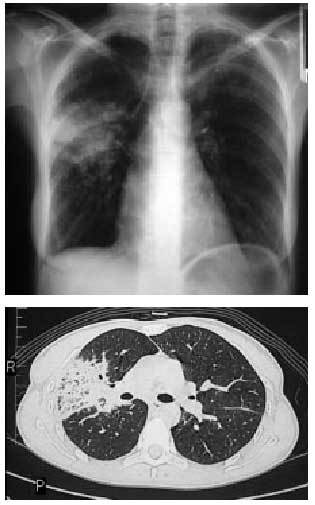
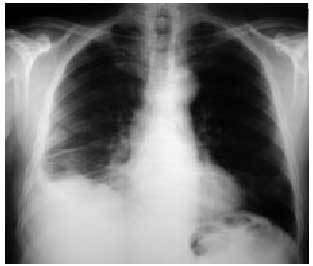
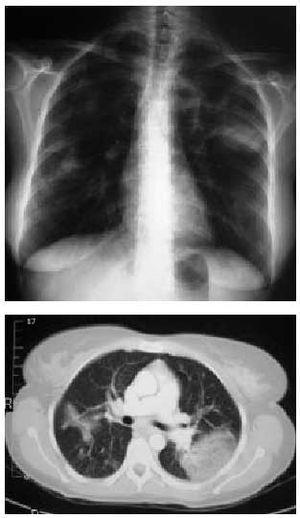
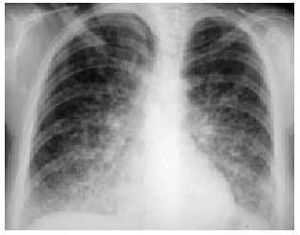
Es la forma más común de presentación de la enfermedad pulmonar por fármacos. La clínica es insidiosa y se caracteriza por la presencia de tos seca y una disnea progresiva. En la radiografía aparece un patrón intersticial difuso, las pruebas funcionales reflejan una restricción con disminución de la DLCO y la histología confirma un infiltrado intersticial mononuclear con más o menos zonas de fibrosis que aumenta cuando el fármaco no se retira de forma temprana o, en ocasiones, a pesar de su retirada y el inicio de un tratamiento inmunosupresor, empeorando el pronóstico y la gravedad (figs. 2a y b).
Figs. 2a y b. Radiografía y tomografía computarizada (TC). Patrón intersticial compatible con una fibrosis pulmonar en un paciente tratado con amiodarona. Nótese la presencia de múltiples septos subpleurales engrosados y zonas de apanalamiento.
Infiltrados pulmonares con eosinofilia
Pueden ser otra forma de presentación cuando excluimos otras etiologías de eosinofilia pulmonar (tabla 6). La clínica también suele ser inespecífica con tos escasamente productiva, disnea y fiebre acompañados de infiltrados pulmonares que suelen afectar a los lóbulos superiores y ser periféricos (fig. 3a y b), eosinofilia periférica y en el LBA, y resolverse al retirar el fármaco o añadir corticosteroides sin nuevas recidivas tras su resolución si se evita una nueva administración (fig. 4). Se ha descrito la presencia de infiltrados pulmonares y eosinofilia en pacientes que siguen un tratamiento con broncodilatadores inhalados.
Figs. 3a y b. Radiografía y tomografía computarizada (TC) torácicas. Infiltrados alveolares mal definidos de predominio periférico en los lóbulos superiores en una paciente con eosinofilia pulmonar tras un tratamiento con antidepresivos.
Fig. 4. Radiografía de tórax. Resolución de los infiltrados pulmonares con eosinofilia tras la retirada del fármaco.
Bronquiolitis obliterante con neumonía organizativa (BONO)
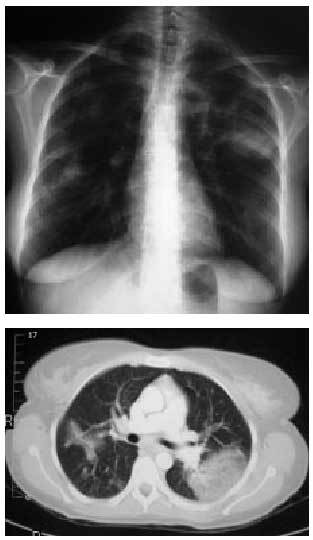
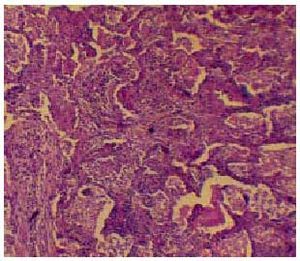
Es una entidad definida por la presencia de una inflamación de la luz de las pequeñas vías aéreas (bronquiolitis) y la presencia de unos pseudopólipos de tejido conectivo de granulación en los mismos bronquiolos y/o los conductos alveolares (neumonía organizativa) (fig. 5). Es un proceso pulmonar inflamatorio que suele ser idiopático aunque ha sido relacionado con la toma de algunos fármacos y se presenta con una clínica inespecífica, una radiología que suele reflejar una patrón intersticial, un patrón alveolar difuso o localizado (figs. 6a y b), un LBA mixto sin un claro predominio celular y una histología característica que obliga a excluir otras etiologías que comparten algunos
de estos hallazgos que por sí solos son inespecíficos (tabla 7).
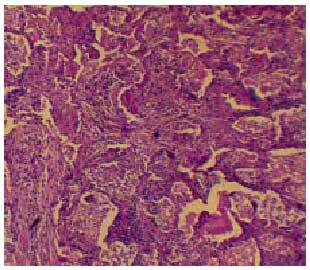
Fig. 5. Biopsia pulmonar. Imagen histológica de una bronquiolitis obliterante con neumonía organizativa (BONO).
Fig. 6a y b. Radiografía y tomografía computarizada (TC) torácicas. Patrón alveolar del lóbulo superior derecho secundaria a una bronquiolitis obliterante con neumonía organizativa después de la administración de amiodarona por una arritmia cardíaca.
Otras entidades como la neumonía intersticial descamativa, la neumonía intersticial linfocítica o la neumonía lipoidea también han sido relacionadas con la ingestión de fármacos y para su diagnóstico es imprescindible la histología.
Edema pulmonar
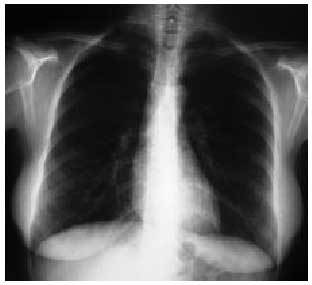
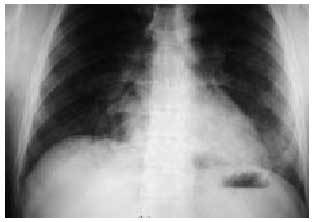
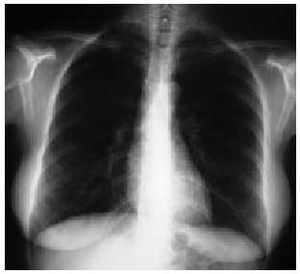
El edema pulmonar no cardiogénico suele aparecer en pocos minutos u horas de la ingestión del fármaco y presentarse de forma similar a un edema agudo pulmonar cardiogénico con la excepción de la ausencia de cardiomegalia y de signos de insuficiencia cardíaca derecha. Los pacientes suelen presentar tos y un aumento rápidamente progresivo de la disnea con estertores crepitantes en la auscultación respiratoria y una radiografía de tórax que refleja un patrón alveolointersticial bilateral mal definido (fig. 7). Las pruebas funcionales respiratorias suelen reflejar un patrón restrictivo con descenso de la DLCO, hipoxemia o insuficiencia respiratoria y una resolución sin secuelas al retirar el fármaco. Existen múltiples fármacos relacionados con este cuadro pero es de especial importancia su relación con la sobredosis de ácido acetilsalicílico, colchicina, heroína, metadona o propoxifeno.
Fig. 7. Radiografía de tórax. Edema agudo pulmonar no cardiogénico tras una sobredosis de heroína. Nótese el patrón intersticial difuso sin cardiomegalia.
Hemorragia pulmonar
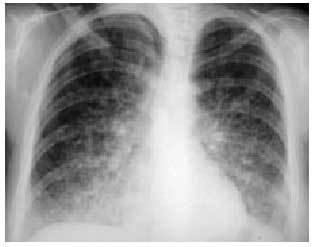
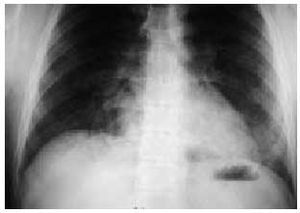
Los síndromes hemorrágicos pulmonares (SHP) se caracterizan por la presencia de hemoptisis, anemia e infiltrados pulmonares difusos en la radiografía (fig. 8) e incluyen a todas aquellas entidades clinicopatológicas capaces de producir un sangrado difuso intraalveolar independientemente de su origen. En la mayoría de los casos, los hematíes intraalveolares son secundarios a la lesión de los capilares alveolares y, menos frecuentemente, por afección de las arteriolas precapilares o las vénulas poscapilares. Los SHP atribuidos a fármacos suelen diagnosticarse mediante la broncoscopia realizando un LBA (fig. 9) y/o una biopsia transbronquial de forma similar al síndrome de Goodpasture pero con la ausencia de anticuerpos antimembrana basal, vasculitis o depósitos de inmunocomplejos en la membrana basal de las biopsias pulmonares o renales. Pueden ser secundarios a múltiples etiologías, todas ellas capaces de producir episodios de sangrado recurrentes como ocurre con la administración de fármacos como la amiodarona, la penicilamina o la nitrofurantoína, que tienden a una resolución al retirarlos y/o administrar corticoides.
Fig. 8. Radiografía de tórax. Infiltrado alveolointersticial bibasal en un paciente con una hemorragia pulmonar por penicilamina.
Fig. 9. Lavado broncoalveolar hemático en un paciente con una hemorragia alveolar por penicilamina.
Enfermedades de las vías aéreas
El asma inducida por ácido acetilsalicílico o antiinflamatorios no esteroides (AINE) afecta al 4-20% de los asmáticos y suele asociarse a la presencia de pólipos nasales recurrentes. El cuadro de broncospasmo aparece a los pocos minutos u horas de la ingestión del fármaco o en cualquier momento aunque su administración previa sea prolongada y ausente de complicaciones. En ocasiones, estos cuadros son de extrema gravedad y potencialmente letales al acompañarse de asfixia, anafilaxia, shock y arritmias. También es posible la aparición de broncospasmo durante la administración simultánea de bloqueadores beta por otras enfermedades concomitantes, incluso cuando se realiza en forma de colirios para el tratamiento del glaucoma obligando a evitarlos o substituirlos. Fármacos inhalados como el albuterol (betamimético) o los mucolíticos han sido relacionados con un incremento de la tos y broncospasmo, aunque no puede excluirse que pueda estar en relación a los otros componentes que contienen los preparados.
La bronquiolitis es una inflamación que afecta especialmente al epitelio de los bronquiolos o bronquios más distales, respetando la mayor parte del intersticio pulmonar o los alvéolos. Su definición como obliterante (bronquiolitis obliterante) es debida a que se produce una disminución del calibre de estas estructuras, con capacidad de ocluirla en su totalidad y en el proceso reparativo puede dejar secuelas de distorsión o fibrosis sin afectar a los alvéolos. La radiografía de tórax suele ser normal o reflejar una insuflación, la espirometría demuestra un patrón obstructivo y la broncoscopia es inespecífica, con la posibilidad de encontrar una neutrofilia en el LBA. Esta entidad puede ser idiopática pero en la mayoría de los casos ha sido relacionada con una infección viral en niños o por micoplasma en adultos, a la inhalación de gases o tóxicos y en algunos a la ingestión durante varias semanas de fármacos como la sulfasalazina, las sales de oro o la penicilamina, desapareciendo sus efectos progresivamente si se retiran de forma temprana, evitando que acabe siendo irreversible.
Enfermedades vasculares
La enfermedad pulmonar venooclusiva se caracteriza por la oclusión de las vénulas pulmonares y el incremento de las presiones arteriales pulmonares. Es una enfermedad muy rara y de diagnóstico histológico mediante la biopsia pulmonar, aunque su incidencia ha aumentado por su relación con la administración de fármacos citotóxicos.
Algunos pacientes que utilizaron drogas o sustancias ilícitas han presentado cuadros de vasculitis o hipertensión pulmonar. Los fármacos alfaadrenérgicos nasales han sido relacionados con la presencia de fibrosis u oclusión vascular pulmonar. Se ha atribuido la presencia de hipertensión pulmonar a los medicamentos que contienen derivados de los estrógenos utilizados como supresores del apetito y de mayor riesgo de enfermedad tromboembólica venosa en aquellas mujeres que toman anticonceptivos orales.
Otras formas clínicas
El síndrome de la tos crónica o presencia de tos de una duración superior a las 3 semanas ha sido relacionada con la administración de los inhibidores de la enzima conversiva de la angiotensina (IECA) y algunas sustancias inhaladas como la pentamidina, los mucolíticos o la beclometasona. En la práctica diaria, este efecto con los IECA afecta al 3-20% de los casos iniciándose de forma variable después de su administración (desde su inicio hasta el año de tratamiento continuado) y su reconocimiento es de vital importancia ya que el cese
definitivo se acompaña de una disminución significativa pasados los primeros 3 días o desaparición a los 10 días.
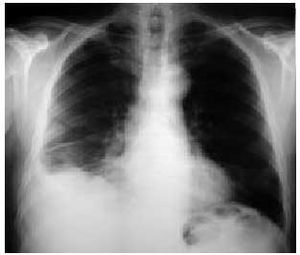
Algunos fármacos pueden dificultar el control o provocar un cuadro similar al lupus eritematoso sistémico en pacientes predispuestos (síndrome lúpico). Estos casos presentan un cuadro sistémico con fiebre, tos, mialgias, exantema cutáneo, artritis o serositis con afección pleural o del parénquima pulmonar en el 50-75% de los casos, habitualmente en forma de neumonitis intersticial, infiltrados alveolares o derrame pleural (fig. 10). A diferencia del lupus convencional, con estos fármacos es rara la presencia de lesiones cutáneas discoides, eritema malar, disfunción renal o del sistema nervioso central. Los valores de complemento o de inmunocomplejos circulantes suelen ser normales y en más del 95% de los pacientes están presentes los anticuerpos antihistonas. Aunque existen más de 40 fármacos capaces de provocar este síndrome, en más del 90% de los casos es secundario a las hidantoínas, la hidralacina, la isoniacida y la procainamida.
Fig. 10. Radiografía de tórax. Derrame pleural derecho ligero en un paciente en tratamiento con hidralacina y un síndrome lúpico.
Procedimientos diagnósticos
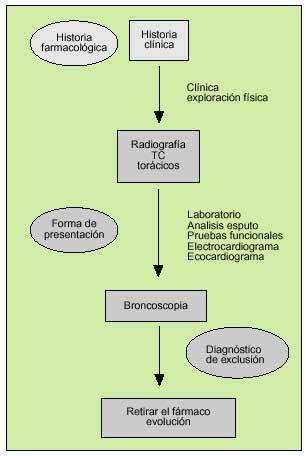
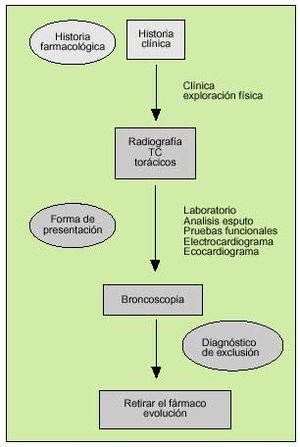
En la figura 11 se esquematizan los procedimientos diagnósticos utilizados en el estudio de la toxicidad pulmonar por fármacos. El diagnóstico de este tipo de procesos es difícil por la falta de especificidad de la mayoría de las exploraciones, el uso frecuente de varios fármacos de forma simultánea, la posibilidad de confundirse con la enfermedad de base para el que se indica o de otras complicaciones que pueden asociarse. En la mayoría de los casos sólo podrá establecerse con el antecedente de la administración del fármaco (relación causa-efecto) y unas manifestaciones compatibles (tabla 8) excluyendo otros diagnósticos posibles y observando su resolución al suspenderlo.
Fig. 11. Principales procedimientos utilizados en el diagnóstico de la toxicidad.
Historia clínica, clínica y exploración física
El antecedente de la administración del fármaco es fundamental y esto obliga a insistir de forma intencionada en el tipo, dosis y tiempo de los fármacos que utiliza o ha recibido previamente. Aunque el cuadro puede presentarse de forma inmediata facilitando su sospecha, en algunos pacientes pueden pasar meses hasta que se inician los síntomas sin excluir esta posibilidad. La mayoría de los síntomas o la exploración física son inespecíficos y dependerán de las formas de presentación descritas previamente.
Radiografía y tomografía computarizada torácicas
La radiografía de tórax puede ser normal o inespecífica en hasta el 32% de los casos, aunque su anormalidad es lo más característico e incluye distintos patrones según la forma de presentación. La tomografía computarizada (TC) sigue siendo más útil que la radiografía para definir mejor estos patrones y su extensión, aunque sea menos sensible que las pruebas funcionales respiratorias. Los patrones más habituales son la afección intersticial, el alveolar local o difuso recurrente o migratorio, el atrapamiento aéreo o la insuflación y el derrame pleural.
Estudios de laboratorio
La leucocitosis, el incremento de la velocidad de sedimentación globular (VSG) o la proteína C reactiva (PCR) son frecuentes e inespecíficos. No es rara la presencia de eosinofilia y en los casos con un síndrome lúpico suelen elevarse los anticuerpos antinucleares y antihistonas.
Pruebas funcionales respiratorias
Las alteraciones más frecuentes suelen ser inespecíficas y similares a otras enfermedades intersticiales. Es característica la presencia de una alteración ventilatoria restrictiva aunque la disminución de la transferencia de CO (DLCO) es la más frecuente, sensible y temprana. Los pacientes con un síndrome asmático o bronquiolitis obliterante presentan un patrón obstructivo asociado o no a una prueba broncodilatadora significativa.
Broncoscopia
Aunque esta técnica no proporciona el diagnóstico de la mayoría de los casos, consideramos que es imprescindible por permitir excluir otras causas y orientar mejor esta posibilidad. Las biopsias transbronquiales o pulmonares endoscópicas suelen ser inespecíficas e insuficientes y el LBA puede identificar la presencia de una alveolitis linfocitaria, eosinofílica, neutrofílica o una hemorragia pulmonar. En el LBA de los pacientes con una neumonitis por amiodarona es característica la presencia de una alveolitis linfocitaria con predominio de CD8 o neutrofílica, acompañada de macrófagos espumosos por acumulación de fosfolípidos en forma de inclusiones lamelares en la microscopia electrónica y una autofluorescencia que se relaciona con la exposición al fármaco.
Otras exploraciones
En la actualidad no se ha demostrado la utilidad de la gammagrafía con galio-67 ni de la resonancia nuclear magnética en estos pacientes. La gammagrafía pulmonar de ventilación y perfusión puede ser útil para diagnosticar o descartar fenómenos tromboembólicos.
El ecocardiograma permite excluir la presencia de alteraciones del pericardio, una miocardiopatía y de hipertensión pulmonar o su repercusión en las cavidades derechas.
Tratamiento
El tratamiento de elección es el etiológico y debe iniciarse con la retirada del fármaco sospechoso de toxicidad. Esta medida suele ser suficiente para la resolución del cuadro aunque se acompañará del tratamiento de soporte y la posibilidad de añadir corticoides en los casos más graves, de riesgo o mayor repercusión funcional, especialmente en los que presentan cuadros de broncospasmo o bronquiolitis obliterante. No obstante, la utilidad de los corticoides, las dosis y su duración no están claramente definidas, aconsejando el seguimiento evolutivo del paciente valorar la respuesta y el tiempo en que el fármaco sospechoso de toxicidad es eliminado. En los casos atribuidos a la amiodarona es aconsejable suspender el fármaco e iniciar un tratamiento con prednisona a dosis de 40-60 mg/día (1 mg/kg/día) durante 4-6 semanas para posteriormente reducirla hasta eliminarla en aproximadamente 4-6 meses para evitar recurrencias si se retira de forma temprana.
Bibliografía general
Camus P. Respiratory disease induced by drugs. Eur Respir J 1997; 10:260-4.
Castro J, Vilches Y, González M. Toxicidad pulmonar del tratamiento del cáncer. Med Clin (Barc) 1995;105:661-8.
Cooper JAD, White DA, Matthay RA. Drug-induced pulmonary disease (Part 1): cytotoxic drugs. Am Rev Respir Dis 1986;133:321-40.
Cooper JAD, White DA, Matthay RA. Drug-induced pulmonary disease (Part 2): noncytotoxic drugs. Am Rev Respir Dis 1986; 133:488-505.
Ellis SJ, Cleverly JR, Müller NL. Drug-induced lung disease: high-resolution CT findings. AJR 2000;175:1019-24.
Fernández MA, Blanco JM, Puyo M, Carretero JM, Paredes C, Campo F. Patología respiratoria en el síndrome tóxico por ingestión del aceite de colza desnaturalizado. Arch Bronconeumol 1984;20:18-8.
Foucher P, Biour M, Blayac JP, Godard P, Sgro C, Kuhn M, et al. Drugs that may injure the respiratory system. Eur Respir J 1997;10:265-79.
Foucher P, Camus P y el GEPPI. The drug-induced lung diseases. Pneumotox [revista electrónica] 2002. Disponible en: www. pneumotox.com
Lázaro MT, Ferreiro MJ, Ussetti P, Estada J. Enfermedad pulmonar inducida por fármacos. Medicine (ed. esp.) 1997;7:1748-51.
Llorente JL. Pulmón y fármacos. Medicine (ed. esp.) 1989;3:1177-81.
Mayaud C, Mangiapan G, Groote E, Parrot J, Cadranel J, Milleron B. Drug induced pneumonia accompanying acute respiratory failure. Rev Mal Resp 1996;13:559-74.
Özkan M, Dweik RA, Ahmad M. Drug-induced lung disease. Cleve Clin J Med 2001;68:782-95.
Rosenow EC, Myers JL, Swensen SJ, Pisani RJ. Drug-induced pulmonary disease. An update. Chest 1992;102:239-50.
Sleiffer S. Bleomycin-induced penumonitis. Chest 2001;120:617-24.