Existe una cierta confusión terminológica derivada de la existencia de múltiples situaciones que sólo tienen en común el hecho de que hay un aumento de las cifras de presión arterial (PA) en el paciente que acude al servicio de urgencias. En 1984, una comisión de expertos propuso las siguientes definiciones:
Crisis hipertensiva. Es aquella elevación aguda de la PA que motiva una consulta médica urgente, con cifras de PA diastólica superior a 120 mmHg y/o PA sistólica por encima de 210 mmHg. Este término, a su vez, engloba a otros dos:
Emergencia hipertensiva. En ella la elevación tensional se acompaña de alteraciones en los órganos diana (corazón, cerebro, riñón) de forma aguda, de modo que conlleva un compromiso vital inmediato y, por tanto, obliga a un descenso de las cifras tensionales en un plazo máximo de una hora mediante medicación parenteral.
Urgencia hipertensiva. Aquí la elevación tensional no se acompaña de lesiones que compromentan la vida de forma inmediata y, por tanto, permite que pueda corregirse de forma gradual en un período de 24-48 h con antihipertensivos administrados por vía oral. Incluimos aquí todas las elevaciones bruscas de la PA diastólica por encima de 120 mmHg que son asintomáticas o tienen una sintomatología leve e intrascendente, la hipertensión pre y postoperatoria y la de los pacientes trasplantados.
Falsas urgencias hipertensivas. Son aquellas elevaciones de la PA que no producen daño en los órganos diana y son reactivas a situaciones de ansiedad, síndromes dolorosos o a procesos de cualquier otra naturaleza. La PA se corrige cuando cesa el estímulo desencadenante y no requiere tratamiento hipotensor específico.
Epidemiología
La hipertensión arterial es la enfermedad crónica más frecuente en los países occidentales, y afecta a más del 20% de su población adulta. En España se calcula que existen unos 10 millones de hipertensos, de los cuales sólo un 1% sufrirá una crisis hipertensiva a lo largo de su vida. Posiblemente, esa baja tasa sea debida a las mejoras en la detección, el tratamiento y el seguimiento de los pacientes hipertensos en la última década. Aunque existen datos contradictorios, parece ser que los varones son más propensos que las mujeres a tener crisis hipertensivas; con respecto a la edad, esta enfermedad es más frecuente en pacientes con una edad mediana, con un pico entre los 40 y 50 años.
Fisiopatología
Las urgencias hipertensivas graves se deben, generalmente, a una elevación repentina de la PA debido al aumento de las resistencias periféricas, consecuencia a su vez de la liberación de sustancias presoras, como la angiotensina II, la noradrenalina y la hormona antidiurética. Todo ello conduce a un deterioro arteriolar por alteración del endotelio y la deposición de plaquetas y fibrina, perdiéndose también la autorregulación de la circulación, con lo que se produce isquemia de los órganos periféricos; todo ese conjunto recibe el nombre de «necrosis fibrinoide». Con ello, se produce un círculo vicioso, ya que la necrosis fibrinoide conlleva un aumento de las resistencias periféricas y, por tanto, un mayor incremento de la PA.
La circulación arterial cerebral, la cardíaca y la renal disponen de mecanismos de autocontrol, de forma que a pesar de las fluctuaciones de la PA sistémica, su flujo se mantiene constante en estos órganos. Pero esta capacidad de autorregulación tiene unos márgenes que, si son sobrepasados en exceso, dan lugar a un hiperaflujo arterial masivo y edema en los órganos diana; por el contrario, si lo son por defecto, conducen a isquemia. En el hipertenso crónico, el intervalo de autorregulación está desplazado hacia los valores elevados de PA; por tanto la PA diastólica inferior a 90-95 mmHg o la reducción de más del 25% de la PA media, al ser tratado en una urgencia hipertensiva vital, puede ser demasiado baja o demasiado intensa, respectivamente, para que se mantenga el flujo arterial cerebral, cardíaco y renal, sobre todo si aquéllas se alcanzan de forma brusca, por lo que tenemos que tener en cuenta estos factores a la hora del tratamiento.
Clínica
Valoración del paciente
En cualquier paciente con crisis hipertensiva el objetivo ha de ser identificar las supuestas causas y valorar el posible daño de los órganos diana. Para ello, el médico dispone de la anamnesis, la exploración física y las pruebas complementarias oportunas.
Anamnesis
Antecedentes. Debe interrogarse acerca de los fármacos que habitualmente toma el paciente para cualquier dolencia, buscando el causante de la crisis (vasoconstrictores nasales, anticonceptivos orales, corticoides, retirada brusca de hipotensores, AINE, antidepresivos, simpaticomiméticos, etc.); si el paciente es hipertenso ya conocido, se debe preguntar sobre los tratamientos actuales y las medidas higiénico-dietéticas que realice; se debe preguntar también acerca de las enfermedades concomitantes o previas, especialmente EPOC, diabetes mellitus, obesidad, glomerulopatías o antecedentes ginecológicos, todos ellas capaces de condicionar las posibles medidas terapéuticas a aplicar en la crisis hipertensiva.
Enfermedad actual. La expresividad clínica de las crisis hipertensivas abarca un amplio espectro de manifestaciones, que van desde los pacientes asintomáticos hasta los que mueren de forma súbita a causa de un episodio vascular agudo. En la anamnesis debemos centrarnos, sobre todo, en buscar la afección de los órganos diana; por tanto, incidiremos, fundamentalmente, sobre los síntomas neurológicos (molestias visuales, cefaleas, mareos, alteración del nivel de conciencia, paresias, convulsiones o cualquier signo de focalidad neurológica), cardíacos (disnea, ortopnea, dolor de tipo coronario, dolor torácico de otro tipo, edemas, etc.) y renales (oliguria, hematuria, etc.).
Exploración física
Toma de presión arterial. Debemos realizarla en decúbito y en bipedestación en ambos brazos, con un manguito apropiado al diámetro del brazo, el cual debe situarse a la altura del corazón, 2 cm por encima de la flexura del codo. Se palpa la arteria y se sitúa encima el fonendoscopio.
Auscultación cardiopulmonar y datos sobre el pulso periférico. Buscar, sobre todo, signos de insuficiencia cardíaca (soplos, arritmias, crepitantes pulmonares, etc.) y de disección aórtica.
Exploración abdominal. Buscar masas, soplos, etc., que puedan ponernos, por ejemplo, en la pista de una disección aórtica.
Extremidades. Valoraremos la presencia de edemas y la existencia o no de simetría en los pulsos periféricos.
Exploración neurológica. Debe ser lo más completa posible, incluyendo fondo de ojo para comprobar la afección retiniana de la HTA (clasificación de Wegener; suelen ser pacientes grados II-IV, por lo que encontraremos hemorragias, exudado y edema de papila).
Es importante que tras una cuidadosa exploración, y una vez tranquilizado el paciente, volvamos a tomar de nuevo la PA, ya que pueden normalizarse las cifras tensionales tras la relajación del paciente.
Pruebas complementarias
Serán expuestas más adelante.
Formas de presentación de las emergencias hipertensivas
Las formas clínicas de presentación de las emergencias hipertensivas son variadas. Podemos identificarlas mediante una serie de datos obtenidos en la exploración y en las pruebas complementarias, tales como: dolor torácico, déficit neurológicos, alteraciones en el fondo de ojo, crepitantes en la auscultación pulmonar, tercer ruido y galope cardíaco, alteraciones del pulso, elevación de enzimas cardíacas, signos de edema de pulmón en la radiografía de tórax, aumento de urea y creatinina, hematuria, etc. Con todo ello, distinguimos las siguientes formas de presentación de una emergencia hipertensiva:
Encefalopatía hipertensiva
Es un síndrome agudo o subagudo, rápidamente reversible si se aplica un tratamiento adecuado, y que cursa clínicamente con signos de afección neurológica difusa, pudiendo llegar al coma. Se debe a que el aumento brusco de la PA excede los mecanismos de autorregulación del flujo cerebral, produciendo un edema del sistema nervioso central (SNC) que da lugar a cefalea intensa y alteraciones del sensorio, terminando en coma y muerte. Requiere, pues, un tratamiento agresivo, siendo el nitroprusiato el fármaco de elección; deben evitarse la clonidina, la metildopa y los depresores del SNC, ya que pueden interferir el seguimiento evolutivo del enfermo.
Accidente cerebrovascular agudo
No podemos olvidar que la HTA puede ser tanto causa como consecuencia de un accidente cerebrovascular agudo, y que un descenso brusco de las cifras de PA debido a un tratamiento puede ser de consecuencias desastrosas al disminuir la perfusión cerebral y aumentar el área de necrosis. Por ello, el tratamiento hipotensor quedará reservado para aquellos casos en que la PA esté por encima de 200/130 mmHg, siendo el nitroprusiato el medicamento de elección en estos pacientes.
Síndrome coronario agudo
No hay diferencias clínicas entre el angor o el infarto agudo de miocardio producidos por una crisis hipertensiva y el que ocurre en pacientes normotensos. La hipertensión puede ser causa o consecuencia del dolor torácico, por lo que debemos realizar un diagnóstico basándonos en la historia clínica, el ECG y la valoración de las alteraciones enzimáticas. Siempre que en el servicio de urgencias encontremos a un paciente con dolor de características coronarias e hipertensión debemos pensar en la posibilidad de consumo de cocaína u otras drogas. En el síndrome coronario agudo por crisis hipertensiva se requiere una reducción muy gradual de la PA hasta conseguir una PA diastólica no menor de 100 mmHg, con objeto de no comprometer el flujo coronario. El medicamento de elección es la nitroglicerina por vía intravenosa, la cual reduce las resistencias vasculares periféricas y mejora la perfusión de los vasos coronarios (hasta que pueda administrarse por vía intravenosa podemos usar la vía sublingual). Como tratamientos alternativos disponemos del labetalol intravenoso (i.v.), otros bloqueadores beta, como el osmolol (siempre que no exista insuficiencia cardíaca ni trastornos de la conducción), y los antagonistas del calcio, reservando el nitroprusiato para los casos refractarios a los tratamientos antes mencionados. Se evitará el tratamiento con hidralazina y el diazóxido, ya que estos fármacos aumentan de forma refleja la frecuencia cardíaca, con las subsiguientes demandas de oxígeno por parte del miocardio.
Edema agudo de pulmón
El aumento de las resistencias vasculares periféricas precipita, con frecuencia, la insuficiencia del ventrículo izquierdo, dando lugar a la aparición de un edema agudo de pulmón. Éste debe ser tratado precozmente disminuyendo la poscarga. El fármaco de elección es el nitroprusiato, junto con la morfina, el oxígeno y los diuréticos de asa; podemos también añadir nitratos, aunque parecen menos efectivos.
Aneurisma disecante de aorta
La disección de la aorta debe excluirse siempre ante la presencia de un paciente con dolor torácico intenso y súbito, con irradiación o no a la espalda, los brazos y el abdomen, y en el que se detecten cifras de PA elevadas. En la exploración es frecuente encontrar una asimetría de pulsos periféricos, soplos abdominales, signos de insuficiencia aórtica y alteraciones neurológicas. La sospecha obliga a aplicar pruebas de imagen, en la radiografía de tórax es frecuente encontrar un ensanchamiento mediastínico, pero debe confirmarse siempre con ecografía o TC. El tratamiento de elección es la asociación de nitroprusiato y propanolol, aunque también puede usarse el labetalol. Se contraindican los fármacos que aumentan la frecuencia cardíaca y el gasto, como la hidralazina, el diazóxido y el minoxidil.
Eclampsia
Se define la eclampsia como la presencia, en una mujer previamente normotensa, de hipertensión (más de 140/90 mmHg), edema, proteinuria y convulsiones a partir de la semana 20 del embarazo. Si no hay convulsiones, el proceso se define como preeclampsia; si la embarazada ya era hipertensa previamente a la gestación, la hipertensión se objetiva antes de la semana 20 o permanece 6 semanas después del parto, nos referimos a una hipertensión crónica; en mujeres con hipertensión crónica, en las que aparecen edemas, proteinuria e incremento de 30 mmHg en la PA sistólica o de 15 en la PA diastólica nos referimos a preeclampsia con hipertensión crónica; por último, la elevación tensional que ocurre durante el embarazo o en las primeras 24 h del parto, sin otros signos de preeclampsia se conoce como hipertensión transitoria. El fármaco hipotensor de elección en estas mujeres es la hidralazina; otras alternativas pueden ser los antagonistas del calcio, el labetalol y el diazóxido; el nitroprusiato puede resultar tóxico para el feto (tiocianatos), por lo que debe reservarse sólo para casos refractarios a los tratamientos antes referidos. Están contraindicados el trimetafán (puede producir íleo meconial), los bloqueadores beta, ya que disminuyen el flujo sanguíneo uterino (el labetalol es un bloqueadores beta, pero se indica su tratamiento ya que parece que favorece las contracciones uterinas, aunque este efecto no ha sido demostrado en la práctica), y los diuréticos (producen depleción de volumen, que ya de por sí está presente en la eclampsia).
Otras formas clínicas menos frecuentes
La insuficiencia renal aguda puede ser causa o consecuencia de la hipertensión grave en diversas nefropatías o en la estenosis de la arteria renal; en estos casos el objetivo fundamental del tratamiento es reducir las cifras tensionales sin comprometer la perfusión renal ni el filtrado glomerular; el nitroprusiato es efectivo, pero en estos pacientes existe riesgo de toxicidad por tiocianato, por lo que debe iniciarse el tratamiento a dosis bajas y monitorizando el tiocianato; como alternativa tenemos los antagonistas del calcio; los bloqueadores beta no deben usarse, ya que reducen el flujo renal y el filtrado glomerular; en los casos de obstrucción aguda de la arteria renal, el tratamiento final será quirúrgico.
El feocromocitoma es una causa poco frecuente de crisis hipertensiva, pudiendo producir una elevación mantenida de la PA o crisis paroxísticas; el tratamiento de elección es la fentolamina en bolos i.v., aunque el labetalol también es efectivo. A pesar de que la hipertensión no causa directamente epistaxis, su presencia perpetúa la hemorragia, por lo que ante una epistaxis grave con hipertensión debemos reducir la PA, conjuntamente con el taponamiento nasal.
Pruebas complementarias
En la consulta de urgencias se realizará a todos los pacientes un ECG y y una radiografía de tórax (posteroanterior y lateral). Con estas exploraciones podremos detectar alteraciones que demuestren la existencia de una hipertensión de larga evolución, como el crecimiento ventricular izquierdo (onda S en V1 junto con onda R en V5 > 35 mm en el ECG; cardiomegalia en la radiografía de tórax).
Cuando el paciente presente datos clínicos que sugieran una emergencia hipertensiva, ampliaremos nuestra batería de pruebas complementarias según la forma clínica ante la que nos enfrentemos:
Hemograma completo con fórmula leucocitaria.
Bioquímica con determinación de glucosa, urea, creatinina, sodio, calcio y proteínas totales.
Si estamos ante un síndrome coronario agudo, solicitaremos una determinación de las enzimas cardíacas CK-MB y LDH, y si el laboratorio lo dispone, de mioglobina y troponina.
Si hay sospecha de edema de pulmón, se debe solicitar una gasometría arterial.
Cuando se sospecha una disección de aneurisma aórtico, hay que solicitar una ecocardiografía o una TC toracoabdominal.
Terapéutica
Medidas generales
Ante una supuesta crisis hipertensiva, hay que seguir una serie de etapas en la atención en urgencias:
Confirmar las cifras tensionales comprobando que el esfigmomanómetro está en buenas condiciones y que es el adecuado al grosor del brazo del paciente.
Valoración rápida de la posible lesión en los órganos diana a través de la anamnesis y una correcta y completa exploración clínica.
Si tras ello se descarta la presencia de una urgencia vital o de lesiones importantes en los órganos diana, se debe dejar al enfermo en reposo, tumbado, calmarlo anímicamente, y a los 15-30 min volver a tomar la PA (en un 45% de los casos se normaliza la PA sólo con esta medida).
Si tras el paso anterior persiste la elevación tensional, se debe comenzar con el tratamiento farmacológico más oportuno.
Tratamiento farmacológico de la urgencia hipertensiva
Recordemos que en esta situación no existe ninguna lesión orgánica aguda ni de órganos diana de forma mantenida; por tanto, no existe un riesgo vital inmediato. El tratamiento debe pretender reducir la PA de una forma gradual a cifras seguras, que no normales, siendo el objetivo lograr unas cifras de PA diastólica entre 100 y 110 mmHg en las primeras 24 h, normalizando estos valores en los días siguientes. Hay que evitar un descenso rápido de las cifras tensionales, ya que ello puede conducir a una hipoperfusión de los órganos diana, sobre todo en ancianos y en pacientes con arteriosclerosis. En general, no se requiere ingreso hospitalario. El tratamiento con fármacos de la urgencia hipertensiva puede realizarse de forma escalonada en tres pasos:
1. Fármacos por vía sublingual, pudiendo escoger entre nifedipino o captopril. La elección de uno u otro estará condicionada por la existencia de situaciones que contraindiquen su uso; si ambos estuvieran contraindicados, pasaríamos directamente a la segunda fase. Las dosis de nifedipino o captopril pueden repetirse según la respuesta cada 30 min hasta dos o tres veces; si no se consigue la respuesta deseada se pasa a la siguiente fase.
2. Administración intravenosa de un diurético de asa, habitualmente la furosemida.
3. Si fracasan los dos pasos previos se usará labetalol por vía oral o i.v., aconsejándose que dicho fármaco se aplique en una sala de observación. Una alternativa al labetalol es el uso de urapidil, también i.v. En esta fase podríamos incluir el uso de enalapril i.v., en bolos de 0,5 a 2 mg aplicados cada 30 min, pero su efectividad es muy variable en cada paciente y, además, se controla sólo el 60% de los casos, por lo que no consideramos que deba ser un fármaco de primera línea.
Repasemos a continuación los principales fármacos que podemos emplear en el tratamiento de la urgencia hipertensiva:
Nifedipino
Se presenta en cápsulas de 10 y 20 mg. Para poder usarlas por vía sublingual se requiere practicar un pequeño orificio con una aguja para que el fármaco sea absorbido con más rapidez. Se administra cada 30 min, su efecto comienza a los 5-10 min, y actúa durante 3-6 h. Su uso en la actualidad está en controversia, ya que su absorción es irregular e imprevisible y, además, presenta efectos secundarios, como vasodilatación cerebral, efecto cronotropo positivo e inotropo negativo cardíaco. Estará, por tanto, contraindicado en pacientes con hipertensión intracraneal, y debe ser aplicado con mucha precaución en los pacientes con cardiopatía isquémica o que estén en tratamiento con nitritos o fármacos bloqueadores beta dado el riesgo de desencadenar una insuficiencia coronaria aguda; se contraindica su uso también en la estenosis aórtica, ya que aumenta el gradiente.
Captopril
Se presenta en comprimidos de 25 y 50 mg. Inicia su acción en 15 min y dura unas 2 h. Se administra un comprimido por vía sublingual y podemos repetirlo cada 30 min una o dos veces más. Está contraindicado en pacientes con hiperpotasemia o con insuficiencia renal.
Furosemida
Se administra i.v. en bolos de 20 mg, y se puede repetir esta dosis a los 30 min si es preciso. Se administrará con precaución en enfermos con infarto agudo de miocardio o con disección aneurismática.
Clonidina
Poco usada en nuestro ámbito (a diferencia de los países anglosajones). Es un alfaagonista de acción central que reduce la PA disminuyendo el tono vascular y el tono simpático. Está contraindicada en pacientes con alteraciones neurológicas, ya que produce una gran disminución del flujo cerebral. Se presenta en ampollas y comprimidos de 0,15 mg y se aplica en bolos de 0,075-0,150 mg que pueden repetirse en 15 min, con dosis de mantenimiento similares a las ya mencionadas pero administradas cada 4 h.
Labetalol
Se presenta en ampollas de 100 mg (20 ml) y comprimidos con la misma cantidad de compuesto. Es un bloqueador beta no selectivo y bloqueador alfa. Puede usarse por vía oral, 200-400 mg cada 2-3 h; su efecto se inicia a los 30 min y su acción dura unas 2 h. Si usamos la vía i.v. se usa en bolo lento a dosis de 20 mg (4 ml) cada 5 min hasta que se controlen las cifras tensionales o hasta que se llegue a 100 mg (una ampolla). Podemos también aplicarlo en perfusión i.v. continua, para lo cual diluimos 2 ampollas en 200 ml de suero glucosado al 5% y perfundimos a un ritmo de 30-120 ml/h hasta alcanzar las cifras de PA deseadas, sin sobrepasar la dosis total de 300 mg; posteriormente, una vez controlado el paciente, podemos pasar a la vía oral a dosis de 100 mg cada 12 h. Está contraindicado en la insuficiencia cardíaca, la isquemia arterial periférica y en pacientes con enfermedad pulmonar obstructiva crónica (EPOC).
Tratamiento farmacológico de la emergencia hipertensiva
En estas situaciones existe un daño orgánico agudo con un riesgo vital inmediato, siendo necesario reducir la PA de forma inmediata, aunque no siempre hasta cifras normales. En principio, nuestro objetivo ha de ser reducir la PA diastólica en un 20-25% (o hasta 100-110 mmHg) en minutos u horas según el tipo de emergencia hipertensiva. Estos tratamientos nunca se realizarán en las salas normales de urgencias, sino en una sala de observación o en la unidad de cuidados intensivos, requiriendo en todos los casos una serie de medidas generales, que citamos a continuación:
Monitorización de la PA y de la frecuencia cardíaca.
Canalizar una vía venosa periférica con suero glucosado al 5% a 7 gotas/min.
Valoración periódica del nivel de conciencia y las constantes neurológicas.
Sondaje vesical para medición horaria de diuresis.
El tratamiento específico de cada una de las distintas formas de emergencias hipertensivas ha sido ya comentado. A modo de resumen, citamos a continuación los fármacos de elección en cada caso:
En todos los casos. El nitroprusiato puede ser de utilidad; el urapidil parece ser igual de efectivo.
Encefalopatía hipertensiva. Nitroprusiato; como alternativa puede emplearse el labetalol, la hidralazina y los antagonistas del calcio.
Accidente cerebrovascular agudo. Nitroprusiato; co-
mo alternativa puede emplearse el labetalol; si existe hemorragia subaracnoidea el tratamiento de elección es el nimodipino i.v.
Síndrome coronario agudo. Nitroglicerina i.v.; los fármacos alternativos son el labetalol (si no hay insuficiencia cardíaca ni trastornos de la conducción) y los antagonistas del calcio.
Edema agudo de pulmón. Nitroglicerina más furosemida; el nitroprusiato es también una buena elección.
Aneurisma disecante de aorta. Nitroprusiato más propanolol; como alternativa puede emplearse el labetalol.
Eclampsia. Hidralazina; otras alternativas son el diazóxido, el labetalol y los antagonistas del calcio.
Fallo renal agudo. Nitroprusiato o antagonistas del calcio.
Feocromocitoma. Fentolamina de elección y labetalol como alternativa.
A continuación haremos un somero repaso de los fármacos más usados en el tratamiento de las emergencias hipertensivas:
Nitroprusiato
Debe usarse sólo en la UVI, ya que se precisa una monitorización permanente de las PA del paciente. Es un vasodilatador arterial y venoso de vida media muy corta. Se presenta en ampollas de 50 mg y se usa en perfusión continua y protegido de la luz. Para su administración se diluye una ampolla en 250 ml de suero glucosado al 5% (200 µg/ml) y se comienza a prefundir con 0,5 µg/kg/min (aproximadamente 30 µg/min), elevando cada 2-3 min (20-30 ml/h) hasta conseguir las cifras tensionales deseadas o alcanzar los 800 µg/min. Está indicado en todos los casos de emergencia hipertensiva. Si existe insuficiencia renal o si la perfusión es muy prolongada, puede producir intoxicación cianhídrica por acumulación de tiocianato. Está contraindicado en la comunicación arteriovenosa y en la coartación aórtica.
Nitroglicerina
Se usa en perfusión disolviendo 50 mg en 500 ml de suero glucosado, comenzando a un ritmo entre 10 y 30 ml/h. Está indicada en el síndrome coronario agudo y en el edema agudo de pulmón, dado que produce una venodilatación y dilatación arteriolar.
Labetalol
En las emergencias hipertensivas se usará siempre por vía intravenosa, con las pautas referidas en el apartado de las urgencias hipertensivas. Se indica prácticamente en todas las situaciones, especialmente en la eclampsia y en casos de hiperactividad adrenérgica, contraindicándose en caso de insuficiencia cardíaca, alteraciones de la conducción carcíaca y en la EPOC.
Esmolol
Se trata de un bloqueador beta cardioselectivo de vida media muy corta (9 min). Se usa sobre todo en la disección aórtica. Se aplica en bolo i.v. de 500 µg/kg. Debido a su mecanismo de acción (inhibe de forma selectiva los receptores beta), no debe usarse de forma aislada, sino asociado a vasodilatadores. Tiene las mismas contraindicaciones que el labetalol.
Nimodipino
Se utiliza por vía i.v. en la hipertensión postoperatoria y en la hemorragia subaracnoidea. Se presenta en frascos de 50 ml conteniendo 0,2 mg/ml. En la hemorragia subaracnoidea se aplican 10 mg cada 24 h en perfusión, disuelto en suero fisiológico durante los primeros días, y se prosigue después con 60 mg/6 h por vía oral.
Urapidil
Es un antagonista selectivo de los receptores alfa-1-adrenérgicos con acción sobre los receptores serotoninérgicos centrales; no provoca taquicardia; no modifica el flujo coronario ni el consumo de oxígeno por el miocardio; no aumenta la presión intracerebral; tiene pocos efectos secundarios y controla un 80% de los casos, con un comienzo de acción rápido. Tiene una potencia similar al nitroprusiato, por lo que es un fármaco que está imponiéndose como tratamiento de primera línea en las emergencias hipertensivas. Se usa en bolo i.v. de 12,5-25 mg o en perfusión i.v. de 5-40 mg/kg.
Enalapril
Se trata de un inhibidor de la enzima conversiva de la angiotensina que puede aplicarse por vía i.v., teniendo un efecto hipotensor rápido sin afectar a la frecuencia cardíaca; además, dicho efecto se consigue de forma gradual, por lo que evita hipotensiones bruscas. Está indicado sobre todo en crisis hipertensivas con insuficiencia cardíaca y en pacientes ancianos. No obstante, tiene una efectividad baja (sólo responde el 60-65% de los pacientes). Los efectos secundarios y las contraindicaciones son similares a las de captopril. Se usa a dosis de 0,625-1,25 mg i.v. cada 6 h.
Furosemida
Se utiliza en bolos i.v. de 20 mg, siendo su indicación el tratamiento del edema agudo de pulmón y cualquier crisis hipertensiva con insuficiencia cardíaca.
Hidralazina
Se presenta en ampollas de 20 mg. Es el tratamiento de elección en la hipertensión del embarazo y la eclampsia. En la primera situación se administra una dosis de 20 mg (una ampolla) por vía intramuscular. En la eclampsia se administra por vía i.v. a 0,5-1 mg/min, para lo cual diluimos una ampolla en 100 ml de suero fisiológico y lo perfundimos a un ritmo de 50-100 gotas/min, o sea, en 20-40 min.
Diazóxido
Se usa poco. Se presenta en ampollas de 300 mg en 20 ml, lo que supone una dilución de 15 mg/ml. Se administra por vía i.v. a dosis de 1,5-2 mg/kg. Inicia su efecto en 3 min y lo mantiene durante 12 h. Está contraindicado en la cardiopatía isquémica, la disección aórtica, el accidente cerebrovascular agudo y en pacientes diabéticos.
Fentolamina
Se usa exclusivamente en las crisis hipertensivas del feocromocitoma, ya que es un inhibidor adrenérgico; no es un fármaco de primera elección. Se aplica administrando 1-15 mg i.v. cada 5-15 min.
Secuencia para la toma de decisiones en urgencias
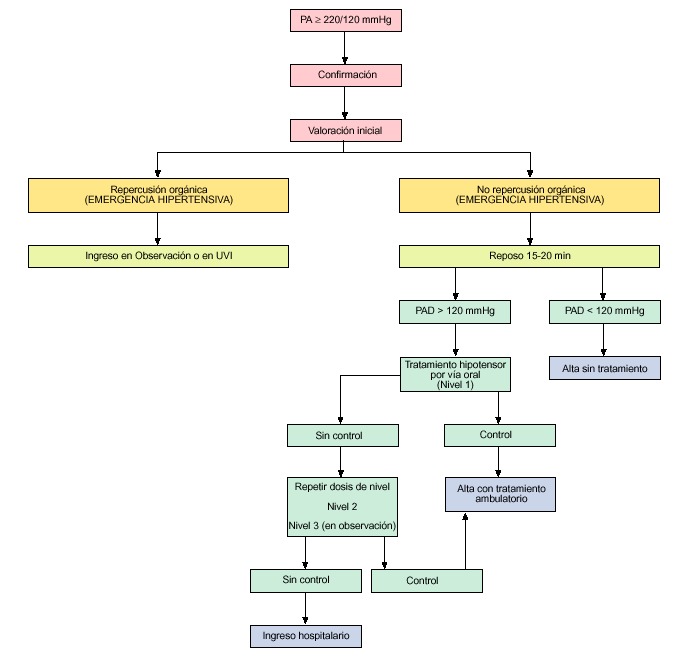
A la llegada del paciente con cifras tensionales elevadas, el primer objetivo será discernir si presenta una urgencia o una emergencia hipertensiva, para lo cual aplicaremos todo lo recogido en la anamnesis, la exploración y las pruebas complementarias. Si el resultado es una urgencia hipertensiva, el paciente podrá ser atendido en el propio box de urgencias, para seguir su evolución, y si no hay mejoría tras 1-2 h de tratamiento escalonado se trasladará al área de observación. Si, por el contrario, el paciente presenta una emergencia hipertensiva, será atendido en la «sala de alto riesgo» y desde allí se valorará su derivación a la UVI. Si tras una estancia de 24 h en observación no conseguimos bajar los valores de PA a cifras óptimas, se valorará el ingreso en la sala de medicina interna para un estudio posterior más completo (fig. 1).
Figura 1.Conducta a seguir ante un paciente hipertenso en urgencias.
Bibliografía recomendada
Backlin CA. Decongestant-induced hypertensive crisis. Can Famil Phys 1993;39:375-6.
Barcenas CG, González-Molina M, Hull AR. Association between acute pancreatitis and malignant hypertension with renal failure. Arch Intern Med 1978;138:1254-6.
Calhoun DA, Oparil S. Treatment of hypertensive crisis. N Engl J Med 1990;323:1177-83.
Ceballos Atienza R, Gil Extremera B. Nifedipino por vía sublingual o el erróneo proceder terapéutico en las crisis hipertensivas [revisión]. Hipertensión 1998;15:308-15.
Dipette DJ, Ferraro JC, Evans RR, Martín M. Enalaprilat, an intravenous angiotensin-converting enzyme inhibitor, in hypertensive crisis. Clin Pharmacol Therap 1985;26:39-43.
Eskanazi B, Fenster L, Sidney S. A multivariate analysis of risk factors for preeclampsia. JAMA 1991;226:237-41.
Fenner SG, Mhoney A, Cashman JN. Repair of traumatic transection of the thoracic aorta: esmolol for intraoperative control of arterial pressure. Br J Anaesth 1991;67:483-7.
Finnerty FA Jr. Hypertensive encephalopathy. Am J Med 1972;52: 672-8.
Fu MLC, Herlitz H, Wallukat G. Functional autoimmune epitope on alfa-1 adrenergic receptors in patients with malignant hypertension. Lancet 1994;344:1660-3.
Gales MA. Oral antihypertensives for hypertensive urgencies. Ann Pharmacother 1994;28:352-8.
Gifford RW Jr, Westbrook E. Hypertensive encephalopathy: mechanisms, clinical features, and treatment. Prog Cardiovasc Dis 1974; 17:115-124.
González Ramallo VJ, Muino Míguez A. Urgencias y emergencias hipertensivas: concepto y manejo inicial. An Med Interna 1990;7: 422-7.
Grossman E, Messerli FH, Grodzicki T, Kowey P. Should a moratorium be placed on sublingual nifedipine capsules given for hipertensive emergencies and pseudoemergencies? JAMA 1996;26: 1328-31.
Hirschl MM. Guidelines for the drug treatment of hypertensive crises. Drugs 1995;50:991-1000.
Hirschl MM, Seidler D, Müllner M, Kurkciyan I, Herkner H, Bur A, et al. Efficacy of different antihypertensive drugs in the emergency department. J Human Hypertens 1996;10(Suppl 3):143S-6.
Isles CG. Management of hypertensive crises. Scot Med J 1995;40: 23-5.
Kanada SA, Kanada DJ, Hutchinson RA, Wu D. Angina-like syndrome with diazoxide therapy of hypertensive crisis. Ann Intern Med 1976;84:696-9.
Kaplan NM. Management of hypertensive emergencies. Lancet 1994; 344:1335-8.
Laden N, Baciewicz FA Jr, Grubb B. Labetalol and MRI as initial medical and diagnostic modalities in a marfanoid patient with expanding ascending aortic aneurysm. Chest 1990;98:1290-2.
Leeman M. Use of antihypertensive drugs in an intensive care unit. Am J Hypertens 1997;27:144-7.
Lindsay J Jr. Diagnóstico y tratamiento de las enfermedades de la aorta. Curr Probl Cardiol (ed. esp.)1998;2:133-93.
McKindley DS, Boucher BA. Advances in pharmacotherapy: treatment of hypertensive crisis. J Clin Pharm Ther 1994;19:163-80.
National High Blood Pressure Education Program Working Group. Report on high blood pressure on pregnancy. Am J Obstet Gynecol 1990;163:1689-712.
Perera GA. Hypertensive vascular disease. Description and natural history. J Chronic Dis 1955;1:33-42.
Philips RA, Ardeljan M, Shimabukuro S. Normalization of left ventricular mass and associated changes in neurohormones and atrial natriuretc peptide fate 1 year of sustained nifedipine therapy for severe hypertension. J Am Coll Cardiol 1991;17:1595-602.
Ram CVS. Immediate management of severe hypertension. Cardiol Clin 1995;13:579-91.
Rivera F, Samper P, Daniel A, González C, Jiménez E, Olivares J. Hipertensión maligna. Estudio de 86 casos. Nefrología 1986;6:69-79.
Rubenzahl SE. Is it a hypertensive crisis? Canadian Fam Phys 1993; 39:1024.
Shea S, Misra D, Ehrlich MG, Field L, Francis CK. Predisposing factors for severe, uncontrolled hypertension in an inner-city minority population. N Engl J Med 1992;327:776-81.
Schobel HP, Fischer T, Heuszer K, Geiger H, Schmieder RE. Preeclampsia state of sympathetic ovaractivity. N Engl J Med 1996; 335:1480-5.
Wachter RM. Symptomatic hypotension induce by nifedipine in the acute treatment of severe hypertension. Arch Intern Med 1987; 147:556-8.
Wong MCW, Haley EC Jr. Calcium antagonists: stroke therapy coming of age. Stroke 1990;21:494-501.
Zampaglione B, Pascale C, Marchisio M, Caballo-Perin P. Hypertensive urgencies and emergencies. Prevalence and clinical presentation. Hypertension 1996;27:144-7.