La diabetes mellitus (DM) es un trastorno crónico del metabolismo que se caracteriza por la presencia de hiperglucemia causada por un déficit absoluto o relativo de insulina. La hiperglucemia crónica produce trastornos microvasculares específicos, como la retinopatía, la nefropatía y la neuropatía diabéticas, así como la arteriosclerosis acelerada.
La prevalencia de la DM se calcula que es del 5 al 7% de la población, de los cuales el 50% permanece sin diagnosticar.
Los criterios diagnósticos, así como la clasificación de la DM, fueron modificados en 1997 por la Asociación de Diabetes Americana y ratificados por el Consenso Europeo de Diabetes en 1999. Los criterios diagnósticos, salvo para la diabetes gestacional, son: a) glucemia plasmática mayor de 200 con síntomas de diabetes (poliuria, polidipsia y pérdida de peso injustificada), b) glucemia plasmática en ayunas superior a 126 mg/dl, y c) glucemia plasmática a las 2 h de la prueba de tolerancia oral a la glucosa mayor de 200 mg/dl.
La clasificación actual divide la diabetes en tipo 1, tipo 2, diabetes gestacional y otros tipos específicos de diabetes (defectos genéticos de la célula ß o de la acción de la insulina, enfermedades del páncreas endocrino, endocrinopatías, diabetes inducida por fármacos, sustancias químicas o infecciones y síndromes genéticos asociados a diabetes).
Centrándonos en la afección cutánea, se ha estimado que un 30% de los pacientes diabéticos presentan manifestaciones cutáneas al inicio de la enfermedad y, según algunos autores, hasta un 100% durante el curso de la misma (considerando las complicaciones cutáneas de
la vasculopatía y neuropatía diabéticas), por lo que tienen una importancia clínica considerable. En el presente artículo clasificaremos las manifestaciones cutáneas de la diabetes en cuatro grupos, según se expone en la tabla 1.
Infecciones cutáneas
La incidencia de infecciones cutáneas es mayor en diabéticos mal controlados y con complicaciones; además, éstas son más graves, más resistentes al tratamiento y con más tendencia a la recidiva. Entre los factores que favorecen las infecciones en el paciente diabético se encuentran la hiperglucemia, la cetoacidosis, el daño a la microcirculación periférica con la hipoxemia se cundaria, la neuropatía diabética, la hipohidrosis, los traumatismos, la alteración de la inmunidad celular (defecto de algunas interleucinas) y la alteración de la funcionalidad de los neutrófilos. Dentro de este apartado distinguiremos las infecciones bacterianas y las micóticas.
Infecciones bacterianas
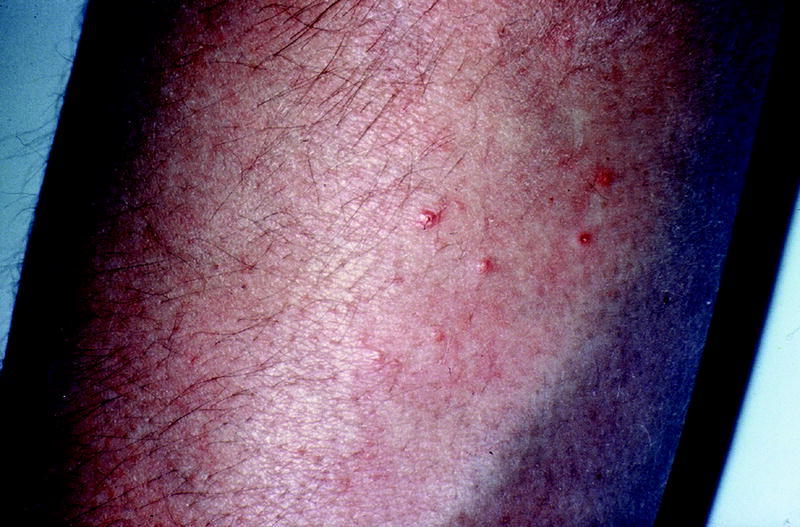
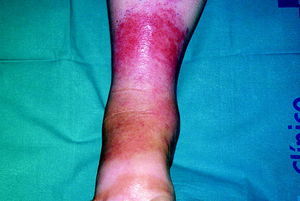
Existen estudios contradictorios acerca de si aumenta o no la incidencia de las piodermitis en los pacientes diabéticos; sin embargo, sí existe consenso en que estas piodermitis (impétigo, celulitis [fig. 1], ectimas, foliculitis, forúnculos, ántrax, etc.) son más rebeldes al tratamiento, más crónicas y más recidivantes.
Fig. 1. Celulitis.
Se ha señalado que el eritrasma tiene una frecuencia mayor en diabéticos. Esta infección está producida por Corynebacterium minutissum, afecta con frecuencia los grandes pliegues (ingles sobre todo) y se presenta como una placa eritematomarronácea de límites netos. Se trata con eritromicina tópica.
Otro proceso bacteriano que se puede dar en diabéticos es la otitis externa maligna. Está provocada por Pseudomona aeruginosa y se presenta como una secreción purulenta del oído externo, con celulitis dolorosa en dicha región. Puede afectar al cartílago y, al final, a los nervios craneales, principalmente el facial. Su mortal idad se acerca al 50% y requiere tratamiento antibiótico y desbridamiento quirúrgico.
Por último, existen dos procesos graves que pueden darse con más frecuencia en diabéticos: la gangrena gaseosa y la fascitis necrosante. En diabéticos, los gérmenes que producen gangrena gaseosa suelen ser di ferentes del Clostridium (Proteus, Escherichia coli, Klebsiella, Enterococcus, Bacteroides, etc.). Tanto la gangrena gaseosa como la fascitis necrosante requieren un diagnóstico temprano y un tratamiento antibiótico y quirúrgico adecuado.
Infecciones micóticas
Las infecciones micóticas se manifiestan principalmente como infecciones candidiásicas (vulvovaginitis, balanitis, glositis, queilitis, intértrigos, onicomicosis, etc.). Suelen ser procesos difíciles de erradicar completamente y pueden requerir ciclos repetitivos con antifúngicos, aunque responden bastante bien al control de la glu cemia.
Las infecciones por dermatofitos no son más frecuentes en pacientes diabéticos; sin embargo, su importancia radica en que pueden ser vías de entrada para otras infecciones. Por el contrario, existe una mayor predisposición a la mucormicosis rinocerebral (ficomicetos). Ésta comienza en la nariz, afecta luego los senos paracraneales y el paladar, se extiende posteriormente a la órbita y finalmente al sistema nervioso central. El desbridamiento de la zona y la administración rápida de anfotericina B puede salvar la vida del paciente.
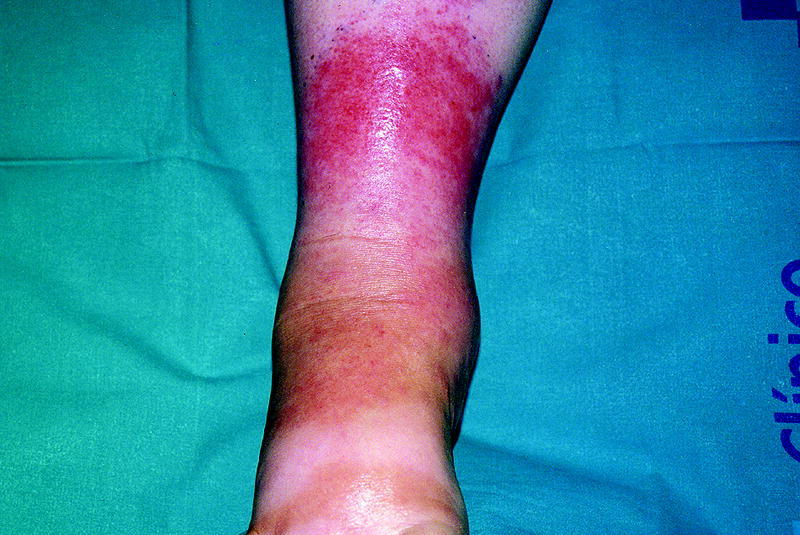
Necrobiosis lipoídica
Es una enfermedad degenerativa del colágeno que fue descrita por primera vez en 1929 por Oppenheim. En el 65% de los pacientes con esta enfermedad, según la serie de 171 pacientes de Muller y Winkelmann, se encuentra alguna alteración en el metabolismo hidrocarbonado, sea una diabetes franca (tipos 1 y 2) o estados de tolerancia anormal a la glucosa; sin embargo, sólo tres de cada 1.000 pacientes con diabetes desarrollan la enfermedad. Se ha estimado que entre el 70 y el 90% de los pacientes con necrobiosis lipoídica (NL) desarrollarán en algún momento una diabetes franca. Además, es de interés que hasta el 50% de los pacientes con NL y DM presentarán una o más complicaciones de esta última (retinopatía, nefropatía o neuropatía). En un 15% la NL precede a la DM y en un 20% aparece simultá neamente. Se da con mayor frecuencia en mujeres.
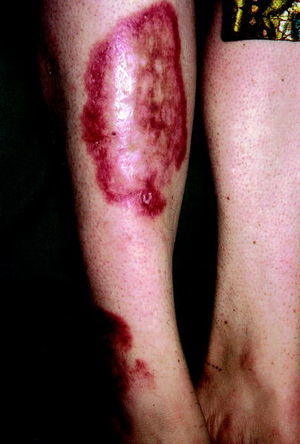
Las lesiones son asintomáticas y se localizan preferentemente en las regiones anteriores y laterales de las piernas (principalmente en la región pretibial), aunque pueden asentarse también en los brazos, tronco, cara y cuero cabelludo. Pueden ser únicas o múltiples. La lesión inicial empieza como una pápula o placa eritematosa o marronácea que crece radialmente para transformarse de forma progresiva en una placa amarillo-anaranjada atrófica, con telangiectasias y ligeramente deprimida (fig. 2).
Fig. 2. Necrobiosis lipoídica.
Se han propuesto diversos factores causales como se expone en la tabla 2. La enfermedad presenta un curso prolongado, y un óptimo control glucémico no se acompaña de una mejoría del cuadro clínico. No existe un tratamiento de elección y la respuesta a las diversas terapéuticas ensayadas es variable. Se han demostrado útiles los corticoides (tópicos, intralesionales y sistémicos), los antiagregantes plaquetarios, la extirpación qui rúrgica y otros fármacos como la pentoxifilina, la clofacimina, las heparinas, la nicotinamida, etc.
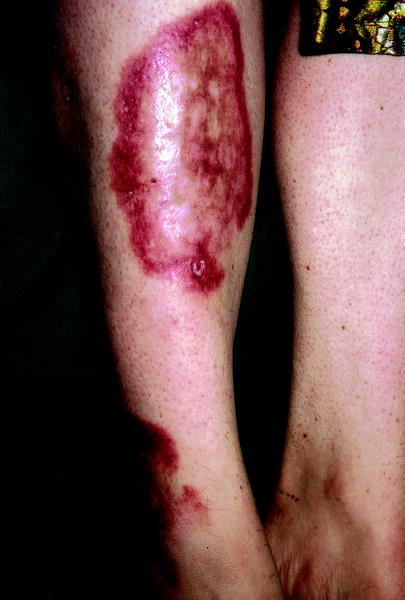
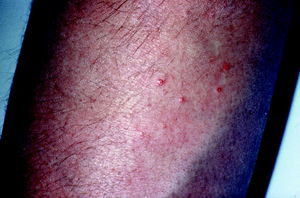
Dermopatía diabética
Puede aparecer hasta en el 60% de los pacientes diabéticos (tipos 1 y 2), pero también en el 20% de ancianos sin DM. Es más frecuente en diabéticos adultos y en varones. El 80% de las dermopatías diabéticas (DD) guardan relación con la DM, mientras que el 20% restante no. Tiene una patogenia mixta y se ha relacionado con su aparición la microangiopatía, procesos inflamatorios y fibrosis. Algunos autores han encontrado relación entre este proceso y la aparición de retinopatía, neuropatía y nefropatía diabética.
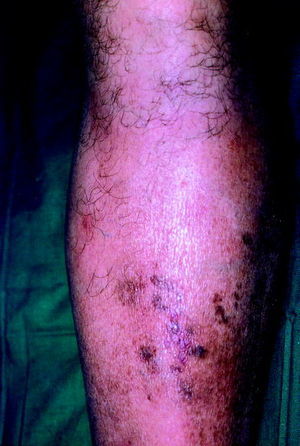
Son máculas de pequeño tamaño, amarillo-parduscas o marronáceas, de forma circular u oval, bien circunscr itas y cicatrizales, que aparecen de forma aislada o agrupada (fig. 3). Presentan predilección para localizarse sobre los miembros inferiores (zona pretibial), aunque también se han descrito otras localizaciones. Son asintomáticas y bilaterales, aunque no guardan estricta simetría. Tienen una evolución crónica, no presentando mejoría con el control de la glucemia. No tienen tratamiento.
Fig. 3. Dermopatía diabética.
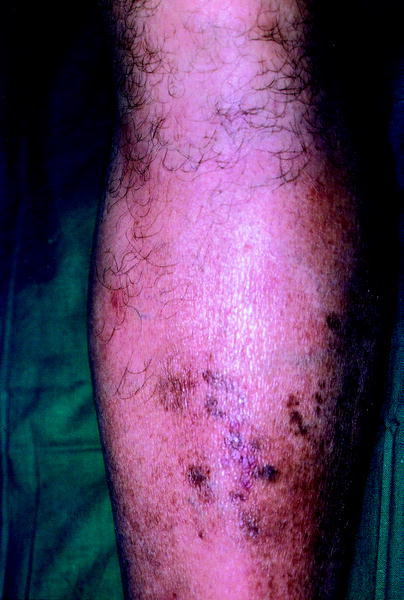
Ampolla diabética o bullosis diabeticorum
Se da en el 1% de los pacientes diabéticos, y su frecuencia aumenta con la edad. Existe una frecuente re lación con la neuropatía, vasculopatía y retinopatía diabéticas. En su etiopatogenia se han citado una disminución de la resistencia a la formación de ampollas en el paciente diabético por alteración de las fibras de anclaje y debilidad de la unión dermoepidérmica.
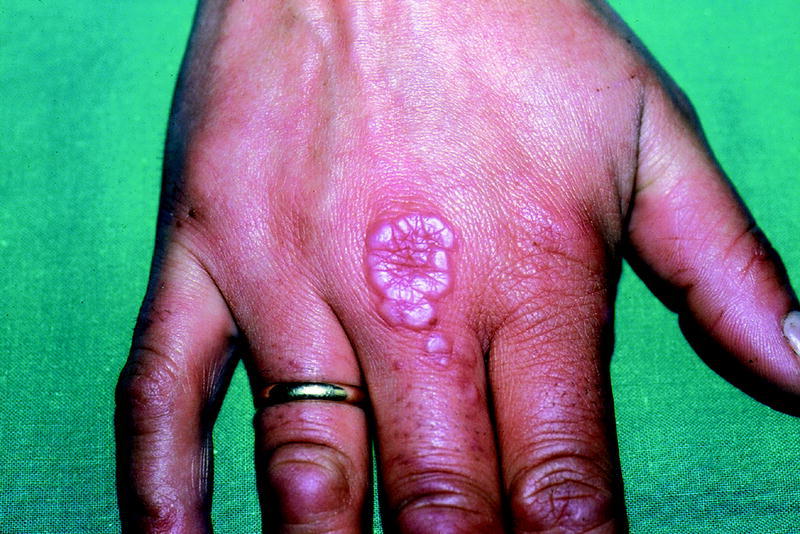
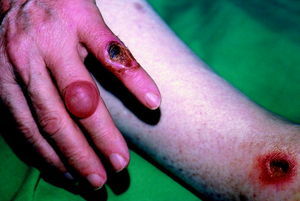
Consiste en la aparición de una o más ampollas tensas, de consistencia firme y contenido claro, indoloras, localizadas en las extremidades, que por lo general curan sin cicatriz en 2 a 5 semanas (fig. 4).
Fig. 4. Bullosis diabeticorum.
La curación sin cicatriz se debe a que la formación de la ampolla suele ser intraepidérmica, aunque también puede producirse a nivel subepidérmico. Su curso corto y el hecho de que sean asintomáticas y curen espontáneamente y sin secuelas hacen que el tratamiento no sea necesario.
Síndrome de engrosamiento cutáneo
La presencia de DM está generalmente asociada a engrosamiento de la piel de características diferentes a las de la esclerodermia. En su etiopatogenia se han implicado tres mecanismos: la glucosilación no enzimática del colágeno, la hidratación excesiva del colágeno por grupos poliol y la mayor extravasación (por glucosilación) de la albúmina, que favorecería la aparición de microangiopatía y posterior alteración del colágeno. Dentro del síndrome de engrosamiento se incluyen tres entidades que comentaremos a continuación:
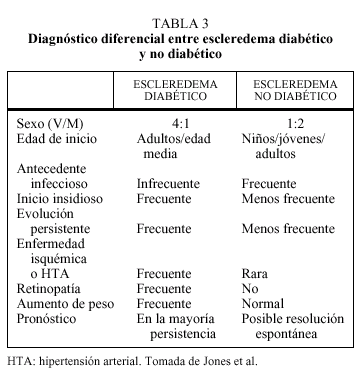
Escleredema diabético
Es una enfermedad del tejido conjuntivo que se ha incluido dentro de las mucinosis cutáneas por un depósito de mucopolisacáridos en dermis. Básicamente existen dos formas: la clásica o escleredema adultorum de Buschke (precedido por un proceso infeccioso y con tendencia a la resolución espontánea), y la observada en diabéticos (sin relación con un proceso infeccioso y sin tendencia a la resolución espontánea). Las diferencias entre ambas se exponen en la tabla 3. Esta última se caracteriza por un engrosamiento difuso de la piel de la espalda y parte posterior del cuello. Se da en el 3% de los pacientes diabéticos (la gran mayoría DM tipo 2). Suele presentarse en varones con 30 a 50 años de edad, obesos, que padecen diabetes tipo 2 de larga evolución y con glucemia mal controlada. Guarda relación con insulinorresistencia, retinopatía, hipertensión arterial y enfermedades isquémicas. No parece beneficiarse del control metabólico de la diabetes.
Piel cérea y movilidad articular limitada
Se caracteriza por un engrosamiento cutáneo esclerodermiforme en el dorso de las manos y de los antebrazos, asociado a una contractura en flexión de los dedos de las manos, con disminución de la movilidad articular. Típicamente el proceso comienza en el quinto dedo de la mano, y posteriormente se extiende de forma radial hasta afectar las articulaciones interfalángicas, metacarpofalángicas y, más tarde, las articulaciones de mayor tamaño. Su incidencia es del 30% en pacientes con diabetes tipo 2 y se relaciona con un alto riesgo de complicaciones microvasculares, retinopatía y neuropatía. No guarda relación con el control de la glucemia a pesar de relacionarse la aparición del proceso y la duración de la DM.
Empedrado digital
Consiste en la aparición de múltiples pápulas diminutas, localizadas en la superficie de extensión y cara lateral de los dedos de las manos, de los nudillos y zona periungueal. Afecta al 60% de los diabéticos (tipos 1 y 2), aunque puede aparecer en no diabéticos (sobre todo en personas que realizan actividades manuales).
Acantosis nigricans
Fue descrita en 1890 por Polytzer y Janowsky. Se caracteriza por la presencia de piel engrosada aterciopelada, con hiperpigmentación, localizada en grandes pliegues (axilas, ingles y/o cuello). Este proceso puede aparecer como una dermatosis benigna congénita, deberse a alteraciones endocrinas, formar parte de diferentes síndromes, ser secundaria a la ingestión de determinados fármacos e incluso ser un signo cutáneo de procesos malignos internos. Dentro de las alteraciones endocrinas, la diabetes y la insulinorresistencia figuran entre las causas más frecuentes, de tal manera que se considera un marcador de insulinorresistencia. Se cree que la acantosis nigricans pueda deberse a la unión del exceso de insulina a receptores «tipo factor de crecimiento» en la epidermis y en los fibroblastos.
Manifestaciones cutáneas de la vasculopatía diabética
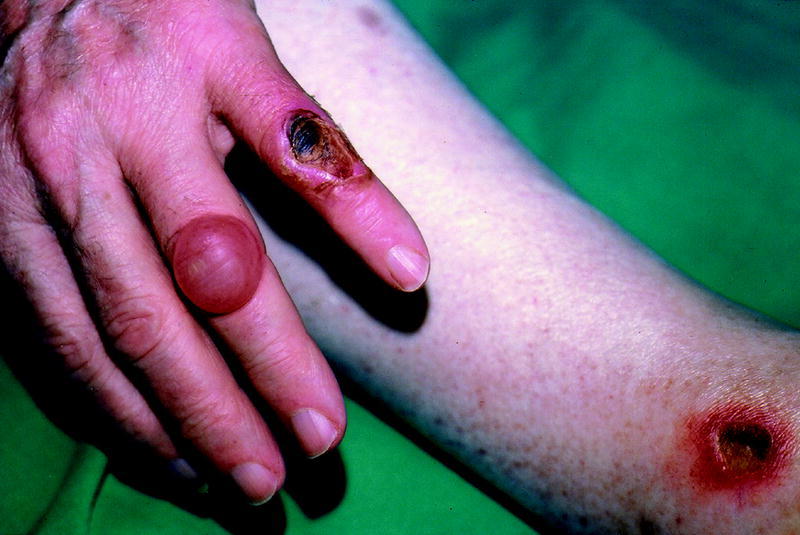
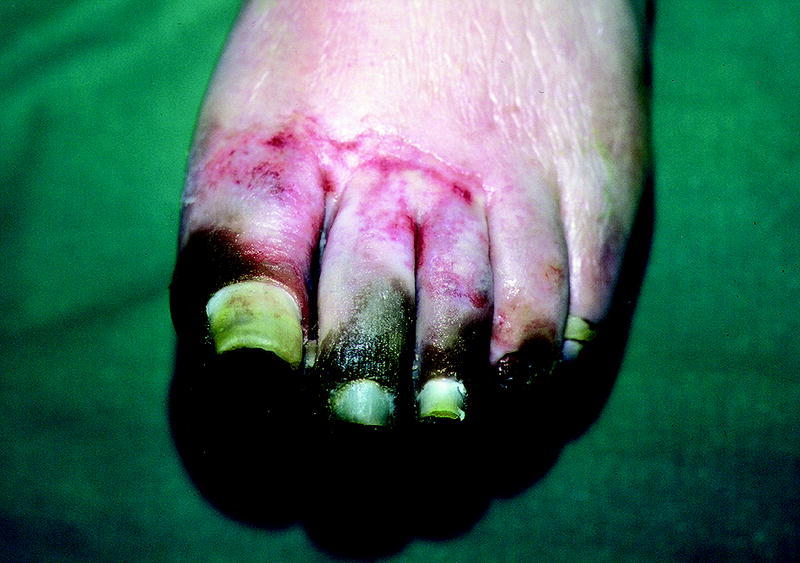
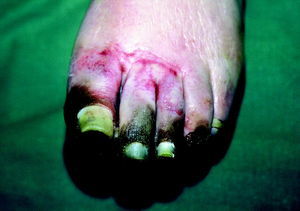
Los pacientes diabéticos tienen una mayor incidencia de enfermedad vascular periférica. Esta vasculopatía periférica no afecta al flujo de los tejidos de tal manera que sea incompatible con la vida de éstos; sin embargo, cuando suceden mínimos traumas o inflamaciones en estos tejidos, se crea una demanda metabólica que no puede ser cubierta y se producen ulceración y gangrena. Clínicamente, esta alteración en los vasos sanguí neos se traduce en claudicación intermitente, pies fríos, dolor nocturno, dolor en reposo, palidez con la elevación del miembro, retraso en el llenado venoso, piel brillante y pálida, atrofia de anejos cutáneos, gangrena (fig. 5) y amputaciones.
Fig. 5. Gangrena.
A nivel cutáneo la microangiopatía diabética provoca la dermopatía diabética (de la que ya hemos hablado), dermatosis pigmentadas y purpúricas (secundarias a la extravasación de eritrocitos en el plexo superficial), r ubeosis facial (episodios crónicos de coloración eritematosa en la cara y el cuello que suelen aparecer hasta en dos tercios de los pacientes con DM) y eritemas erisipela-like (enrojecimiento de la piel en piernas y dorso de los pies, sin signos clínicos ni de laboratorio que indiquen infección, pero que suele coexistir con una alteración ósea subyacente y que suele anteceder a la gangrena).
Actualmente la microangiopatía diabética incluye como patogenia, aparte del daño de los vasos sanguíneos, el incremento de la viscosidad sanguínea con una microcirculación poco activa e hipertensión capilar.
Manifestaciones cutáneas de la neuropatía diabética
La neuropatía diabética puede deberse a una alteración en las fibras sensoriales, motoras o autonómicas.
La neuropatía autonómica es una lesión periférica de los nervios simpáticos. Los enfermos presentan intolerancia al calor, con hiperhidrosis de la mitad superior del cuerpo y anhidrosis en miembros inferiores. La ausencia de sudor produce una xerosis en la piel por falta de mantenimiento de la hidratación. La piel seca y escamosa posteriormente puede fisurarse y ser puerta de entrada de gérmenes. Los pacientes suelen quejar-
se de pies fríos junto con quemazón y prurito.
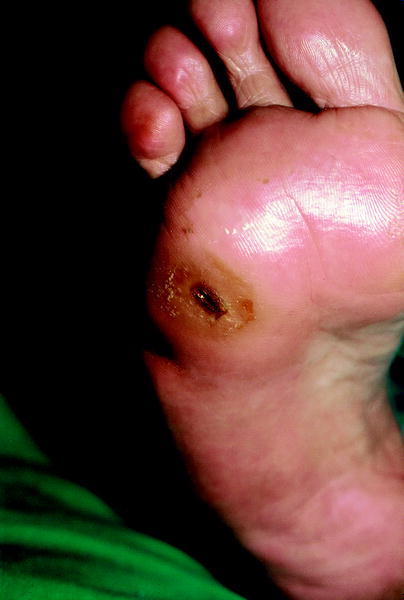
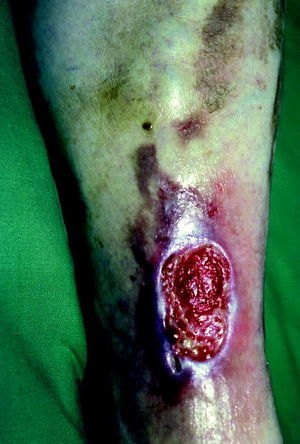
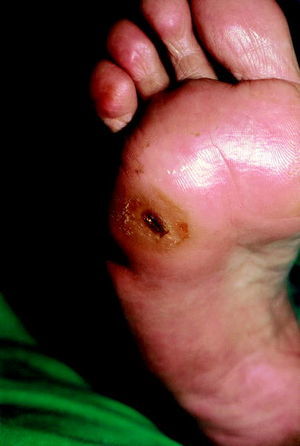
La neuropatía sensitiva y motora se caracteriza por parestesias, hiperestesias, hipoestesias, dolor radicular, pérdida de reflejos tendinosos profundos, hiperqueratosis sobre puntos de presión, atrofia muscular, cambios en los huesos y articulaciones, y úlceras (fig. 6). Dentro de las úlceras existe un proceso que goza de gran importancia clínica: el mal perforante plantar o pie diabético (fig. 7). Es un proceso frecuente que se localiza en los puntos de mayor presión (talón y cabeza del primer metatarsiano). En su etiopatogenia intervienen varios factores (neuropatía diabética, daño vascular, infecciones y el factor ortopédico por la presión ejercida por el hueso). Comienza como una callosidad que posteriormente se ulcera. Esta úlcera no sólo no tiende a la resolución, sino que puede infectarse originando abscesos profundos y osteomielitis. Por consiguiente, deben explorarse las partes acras de las extremidades en pacientes diabéticos, principalmente los pies, y evitar los traumatismos e infecciones.
Fig. 6. Úlcera diabética.
Fig. 7. Mal perforante plantar.
Xantosis
Se denomina así a la coloración amarillenta de la piel que se acentúa en las palmas, plantas, pliegues nasolabiales y axilares. Su incidencia en diabéticos es del 10%. En algunos pacientes es debido a una carotinemia aumentada; en otros, con valores de carotenos normales, se ha postulado que se debe a la glucosilación no enzimática del colágeno y de otras proteínas que darían esa tonalidad amarillenta a la piel.
Xantomas eruptivos
Los xantomas son neoformaciones reactivas de color amarillento causados por la extravasación de las lipoproteínas séricas a través de las paredes vasculares, seguida de su captación local mediante endocitosis macrofágica. Existen varias clases de xantomas (planos, difusos, eruptivos, tuberosos, tendinosos, xantelasmas, etc.), pero son los xantomas eruptivos los que pueden asociarse a DM como consecuencia de un aumento de quilomicrones y de VLDL, por un déficit de ciertas lipasas necesarias para eliminar estas dos lipoproteínas de la circulación. Clínicamente aparecen como pápulas duras y anaranjadas con un halo eritematoso, agrupadas, de aparición brusca y localizadas en las rodillas, los codos, las nalgas y el tronco (fig. 8).
Fig. 8. Xantomas eruptivos.
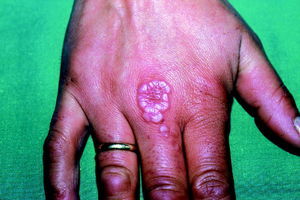
Granuloma anular
Es una dermatosis crónica benigna, cuya lesión clínica típica se caracteriza por una colección de pápulas pequeñas, de color de la piel o ligeramente eritematosas, que se reúnen formando una disposición anular (fig. 9). Desde el punto de vista histológico se caracteriza básicamente por una degeneración focal del colágeno dérmico rodeado por un granuloma en empalizada. Existen varios patrones clinicohistológicos (localizado, generalizado, perforante, subcutáneo, eritematoso, etc.); de éstos, se ha descrito relación con la DM en los tres primeros tipos de granuloma anular citados.
Fig. 9. Granuloma anular.
Enfermedades perforantes
Son dermatosis que se caracterizan por la eliminación transepidérmica de un material que puede consistir en colágeno, fibras elásticas, restos celulares, etc., según el tipo de enfermedad perforante. Las enfermedades perforantes que se han asociado con la diabetes son la foliculitis perforante, la colagenosis perforante, la enfermedad de Kyrle y la dermatosis perforante adquirida. Suelen aparecer en pacientes con DM insulinodependiente con insuficiencia renal crónica. En general, se manifiestan como pápulas hiperqueratósicas foliculares y perifoliculares, ligeramente pruriginosas y localizadas en las superficies de extensión.
Miscelánea
Existen otras enfermedades que se han mencionado como más frecuentes en pacientes diabéticos. Entre las metabólicas destacan: la porfiria cutánea tarda, la hemocromatosis y el síndrome del glucagonoma (con su eritema necrolítico migratorio). Otras son el vitíligo, el liquen plano, las uñas amarillas, el sarcoma de Kaposi, el prurito, el penfigoide ampolloso, la dermatitis herpetiforme, los acrocordones, la alopecia areata y los siringomas eruptivos generalizados de las células claras.
Reacciones cutáneas secundarias a fármacos antidiabéticos
Insulina
Anteriormente eran frecuentes las reacciones adversas a la insulina; sin embargo, hoy día, con las formas purificadas y recombinantes, son poco frecuentes. Pueden dividirse en reacciones locales y sistémicas. Por lo que se refiere a las locales, al mes de iniciado el tratamiento, puede desarrollarse una hipersensibilidad retardada, que consiste en pápulas o nódulos eritematosos que desaparecen a pesar de continuar el tratamiento; también pueden producirse reacciones urticariales locales, pocos días después de iniciar el tratamiento o años después, cuyo tratamiento es el recambio de la insulina. Las reacciones sistémicas son más raras y pueden consistir en urticaria y/o angioedema, y reacción tipo enfermedad del suero. Además se han descrito alteraci ones del tejido adiposo, entre 6 y 24 meses tras iniciar el tratamiento, consistentes en lipoatrofia o lipohipertrofia, obsevándose más en niños y mujeres obesas.
Hipoglucemiantes orales
Los dos fármacos que provocan más reacciones cutá neas son las sulfonilureas y la clorpropamida. Las primeras producen reacciones cutáneas hasta en el 5% de los pacientes que las reciben. La forma de presentación más frecuente es el exantema maculopapuloso (se da en el primer mes de tratamiento y desaparece espontáneamente); aunque también se han descrito urticaria, reacciones de fotosensibilidad (fotoalergia y fototoxia), erupción liquenoide rosácea-like y prurito. La clorpropamida puede producir un efecto antabús cuando se administra con alcohol y provocar un síndrome vasomotor agudo (flushing, cefalea, taquicardia, disnea, náuseas y vómitos, y dolor abdominal); también se han observado urticarias, pruritos, eritema fijo, eritema polimorfo, síndrome de Lyell y necrólisis epidérmica tóxica.
Bibliografía recomendada
Cabo H. Manifestaciones cutáneas de la diabetes. Piel 1996; 11: 135-141.
Camacho F. Dermatosis endocrinas. En: Armijo M, Camacho F. Tratado de dermatología. Madrid: Grupo Aula Médica S.A., 1998; 967-979.
España A, Vicente J. Manifestaciones cutáneas de la diabetes. En: Curso de actualización en dermatología para médicos internos y residentes (Unidad didáctica III). Madrid: Fundación Salud y Comunicación, 1996; 7-12.
Freinkel RK. Manifestaciones cutáneas de las enfermedades endocrinas. En: Fitzpatrick TB, Einsen AZ, Wolff K, Freedberg IM, Austen KF. Dermatología en medicina general. Madrid: Editorial Médica Panamericana, S.A., 1997; 2199-2217.
Fuente MJ, Ribera M. Necrobiosis lipoídica. Piel 1994; 9: 496-501.
Jones M, Daudén E. Esderedema. Piel 1996; 11: 19-26.