Muchos han sido hasta hoy los procedimientos diagnósticos desarrollados para el estudio de la cavidad uterina; sin embargo, ninguno, salvo la histeroscopia, ha conseguido una visión directa de la misma, permitiendo al mismo tiempo realizar biopsias dirigidas de forma sencilla y sin complicaciones. De ahí que esta técnica se haya revalorizado en los últimos 30 años pasando a ser una técnica ambulatoria de uso cotidiano para un número cada vez mayor de ginecólogos. Además, en los últimos 10 o 15 años, gracias a los avances de la ingeniería, han aparecido histeroscopios y herramientas de trabajo de pequeño calibre que nos permiten practicar cirugía menor de forma totalmente ambulatoria.
Histeroscopio
Los histeroscopios diagnósticos pueden ser rígidos y flexibles, si bien los más utilizados en ginecología son los primeros. Estos histeroscopios están formados por una vaina externa metálica, cuyo diámetro puede oscilar entre 3 y 5,5 mm, provista de una llave de paso por donde pasará a la cavidad el fluido distensor. Dentro de la vaina va insertada una óptica de 2,7 mm de diámetro, constituida por un conjunto de barras de cristal alineadas, que dan mayor luminosidad que los haces de fibras utilizadas con anterioridad. El extremo distal de la óptica puede ser recto o en ángulo oblicuo de 30° si queremos tener una mayor amplitud de visión.
Con el fin de distender la cavidad, a través de la llave de paso de la vaina externa se puede insuflar gas de dióxido de carbono, una solución de dextrano 70, dextrosa al 10% (Hyskon), o también líquidos de baja viscosidad con electrólitos como agua, suero fisiológico, etc. o sin electrólitos como la glicina, el sorbitol y el manitol.
Con el fin de conseguir con la mínima presión una buena distensión y así evitar las posibles molestias que comporta el paso de gas a la cavidad abdominal o las temidas consecuencias de una posible embolización gaseosa o de una hiperabsorción vascular de la glicina, tanto para la insuflación del dióxido de carbono como para los líquidos, deberemos utilizar bombas especialmente diseñadas para la histeroscopia.
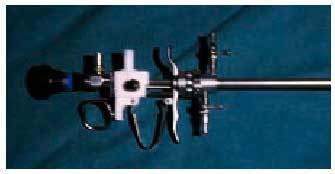
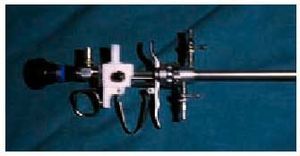
En la década de los noventa aparecieron los llamados histeroscopios compactos de flujo continuo. Éstos, al disponer de una vaina con un doble canal, no permiten que el líquido limpio que entra en la cavidad se mezcle con el sucio que sale, consiguiéndose de esta manera una visión mucho más clara. Estos aparatos tienen un diámetro entre 5 y 5,5 mm (fig. 1) y poseen además otro canal de 5 a través del cual podemos introducir pequeños elementos semirrígidos de trabajo, como tijeras, pinzas de agarre o de biopsia y electrodos mono o bipolares para el tratamiento de pequeñas lesiones intrauterinas (fig. 2). En estos casos el líquido distensor puede ser el suero salino si empleamos instrumentos quirúrgicos mecánicos o un electrodo bipolar, mientras que en el caso de tener que emplear un electrodo monopolar el líquido distensor deberá ser una solución hipotónica como la glicina al 1,5%, el sorbitol al 3% o el manitol al 5%.
Fig. 1. Histeroscopio rígido de 5,5 mm.
Fig. 2. Resector.
La aparición de estos histeroscopios de flujo continuo ha facilitado y mucho la generalización del aprendizaje de la técnica de la histeroscopia diagnóstica al soslayar los dos principales enemigos de la histeroscopia diagnóstica con gas que son la sangre y el moco.
Para una correcta iluminación de la cavidad uterina se precisa de una fuente de luz que en el caso de la histeroscopia con líquido debe ser de luz blanca tipo xenón de 175 o 300 vatios y en la histeroscopia con gas puede ser suficiente una fuente de luz halógena de 150 vatios.
Dado que el ojo del explorador es la cámara y el monitor, será conveniente disponer de una buena videocámara, a ser posible digital y con zoom, y de un monitor de alta resolución de 36 o 50 cm.
Técnica
Siempre que sea posible, la exploración se programará en la primera fase del ciclo, ya que el endometrio estará más delgado y podremos descubrir mucho mejor sus alteraciones. En el caso que nos interese realizar el seguimiento de una hiperplasia endometrial, la practicaremos en segunda fase.
Previamente a la práctica de la histeroscopia se informará a la paciente sobre la técnica, el objeto de la misma y los diferentes pasos a seguir. El mismo día de la prueba se le puede administrar un diazepam de 5 mg, o 600 mg de cualquier droga antiinflamatoria no esteroide.
Con la paciente en posición ginecológica, se colocará el especulum vaginal y se limpiarán con solución antiséptica el cérvix y la vagina, no precisándose tallas estériles. En el caso de mujeres sin hijos o menopáusicas con introito muy atrófico, se puede realizar la exploración sin la ayuda del especulum, realizando primero una vaginoscopia y una vez localizado el orificio cervical externo practicar una histeroscopia.
Al utilizar histeroscopios de 4 mm o de menor calibre, raramente precisaremos dilatar el cérvix, por lo que tampoco será necesario colocar una pinza de agarre en éste.
Una vez visualizado el orificio cervical externo se introducirá el histeroscopio en el canal cervical, el cual se irá abriendo con ayuda del gas o líquido distensor hasta llegar a la cavidad uterina.
Una vez estudiada toda la cavidad y los orificios tubáricos, se da por concluida la prueba, que tiene una duración media de unos 2 o 3 min.
Al terminar se valora la tolerancia a la misma, la cual dependerá de todos los factores anteriormente apuntados. Esta valoración en nuestro caso la realiza la propia paciente puntuando el dolor con una escala de dolor ascendente del cero al diez. En el 80% de los casos la tolerancia es de 5 o menor.
Entre un 2 y un 3% de los casos la histeroscopia no se puede practicar por imposibilidad de paso del orificio cervical interno. En éstos se deberá dilatar el cuello y se precisará de una anestesia paracervical previa. Para ello, con la ayuda de una aguja de anestesia paracervical, administraremos 5 ml de mepivacaína al 1% o similar, en cada uno de los ligamentos uterosacros, pinzaremos el labio anterior del cervix con unas pinzas de garfio y procederemos a dilatar el mismo. Dado que en estos casos se puede producir una pequeña pérdida hemática al dilatar, la histeroscopia deberá realizarse con líquido.
Indicaciones de la histeroscopia diagnóstica
Existen numerosas indicaciones de la histeroscopia diagnóstica, siendo las más frecuentes las que se exponen a continuación: hemorragia uterina anormal en mujeres pre y posmenopáusicas; diagnóstico de las alteraciones ecográficas e histerosalpingográficas; valoración de la cavidad en pacientes estériles e infértiles; localización y recuperación de cuerpos extraños intrauterinos; diagnóstico de las hemorragias persistentes del posparto y postaborto; control posquirúrgico de polipectomía, miomectomía, septoplastia, etc., y canalización tubárica selectiva.
Hemorragia uterina anormal (HUA)
Desde antiguo, el legrado bajo anestesia ha sido el procedimiento de elección para el diagnóstico de la HUA. Sin embargo, se ha visto que entre un 10 y un 20% de las lesiones endometriales pasan inadvertidas en el legrado fraccionado, probablemente porque en más del 60% de los casos la legra sólo alcanza al 50% de la cavidad y, además, porque el 90% de estas metrorragias tiene como causa fundamental la presencia de un pólipo o de un mioma cuyo diagnóstico también suele escapar al legrado, aún en el caso de que conozcamos su existencia por una ecografía previa.
La histerosalpingografía también se ha utilizado para el diagnóstico de las HUA; sin embargo, tras la aparición de la histeroscopia se comprobó que ésta sólo confirmaba entre el 43% y el 68% de las anormalidades de aquélla.
Esto ocurre porque todos estos métodos son indirectos, por lo que carecen de las ventajas que ofrece la histeroscopia, con la que no sólo conseguimos una visión directa de las lesiones, sino que tenemos la posibilidad de tomar una biopsia dirigida de las mismas, con lo que el diagnóstico es más certero. De forma similar a lo que ocurre, por ejemplo, en el diagnóstico de las lesiones del cuello uterino, la histeroscopia sería en el endometrio lo que la colposcopia en el cuello, ya que señala dónde está la lesión que debemos biopsiar.
Pero la histeroscopia no sólo resulta útil para el diagnóstico de las lesiones orgánicas endocavitarias, sino también para el diagnóstico funcional del endometrio. Así, podremos ver fácilmente las alteraciones por defecto de la fase proliferativa del endometrio, como la atrofia endometrial o también la llamada atrofia quística inactiva o regresiva del endometrio. También nos permite distinguir entre un endometrio proliferativo y otro secretor. Más difícil resulta el diagnóstico de las alteraciones de la fase secretora, tanto por defecto (la secreción deficiente o la maduración irregular del endometrio) como por exceso (la transformación decidualiforme del endometrio). Sin embargo, no debemos olvidar que en todos los casos el diagnóstico definitivo siempre debe ser histológico.
No obstante, la trascendencia diagnóstica de estas alteraciones es escasa comparada con la que puede tener el diagnóstico de las alteraciones de la fase proliferativa del endometrio por exceso, como son la hiperplasia y del adenocarcinoma endometrial, el 12,9% de las cuales no se diagnostica.
El legrado uterino bajo anestesia es la técnica universalmente aceptada para el diagnóstico del adenocarcinoma y sus precursores. Sin embargo, un 12,9% de los casos no se diagnostica cuando practicamos un legrado antes de una histerectomía. Probablemente esto ocurra porque, como hemos apuntado anteriormente, el legrado es ciego y en más del 60% de los casos no alcanza el 50% de la cavidad uterina. Hoy día tenemos otros métodos citohistológicos menos agresivos para el diagnóstico del adenocarcinoma endometrial (como las cánulas de aspiración de 2-3 mm de diámetro, tipo Vabra, Masterson, Cornier, entre otras), que se efectúan de forma ambulatoria y sin anestesia, con unos aciertos superponibles a los del legrado bajo anestesia, pero siguen siendo métodos diagnósticos efectuados a ciegas.
Se supone, pues, que la histeroscopia (que es un procedimiento directo) debería diagnosticar el 100% de las alteraciones. Sin embargo, las imágenes histeroscópicas no siempre se corresponden con la histología, por lo que la biopsia será imprescindible para confirmar cualquier diagnóstico histeroscópico de sospecha.
La exactitud diagnóstica de la histeroscopia para el carcinoma endometrial es bastante buena, ya que si bien varía algo de unos autores a otros, suele superar en todos los casos el 90%.
La ecografía vaginal, otro de los grandes pilares en el diagnóstico de la enfermedad ginecológica, resulta un excelente método como primer eslabón en pacientes perimenopáusicas con una hemorragia uterina anormal o en menopáusicas sintomáticas con riesgo de padecer cáncer endometrial. Sin embargo, la tasa de falsos negativos de este método para el diagnóstico del adenocarcinoma endometrial es del 28%. Haller et al realizaron un estudio comparativo del valor de la histeroscopia, la ecografia y el legrado endometrial para el diagnóstico del adenocarcinoma endometrial en mujeres con metrorragia posmenopáusica. Llegaron a la conclusión de que cuando el grosor ecográfico del endometrio es superior a los 5 mm la sensibilidad de la ecografía y la histeroscopia son muy semejantes (el 95,8 y el 95,3%, respectivamente), mientras que la especificidad de la ecografia es sólo del 45,5% comparada con el 93,9% de la histeroscopia. En las mismas circunstancias, el valor predictivo positivo (VPP) de la ecografía es del 71,9% y el de la histeroscopia del 95,3% y el valor predictivo negativo (VPN) es del 88,2 y del 93,9%, respectivamente.
Quizá, como dicen algunos, la ecosonografía pueda llegar a tener tan buenos resultados como la histeroscopia en el diagnóstico de esta patología endocavitaria.
Diagnóstico de las alteraciones ecohisterosalpingográficas
Esta gran variedad de resultados es debida en parte a que la ecografía, como cualquier otro método diagnóstico indirecto, en ocasiones no puede distinguir entre un pólipo y un adenocarcinoma polipoide de endometrio. Por esto, otra de las indicaciones de la histeroscopia será el diagnóstico de las posibles alteraciones de la ecografía o la histerosalpingografía.
Ésta es especialmente útil en aquellas pacientes en tratamiento con el tamoxifeno y en las que la ecografía se muestra totalmente impotente para diagnosticar la verdadera naturaleza del aumento de grosor endometrial que se produce en las mismas. En aproximadamente el 50% de los casos en los que la ecografía muestra un engrosamiento endometrial de 5 mm o más la histeroscopia resulta normal.
Antes de la aparición de la ecografía vaginal nadie podía sospechar la cantidad de pólipos endometriales clínicamente silentes que existen ya que el 90% de las mujeres con pólipos o miomas submucosos presenta generalmente hemorragias uterinas anormales.
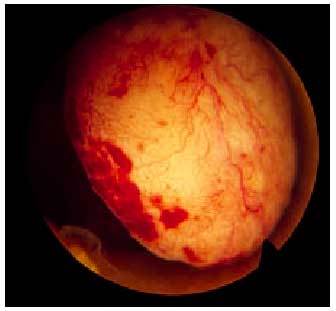
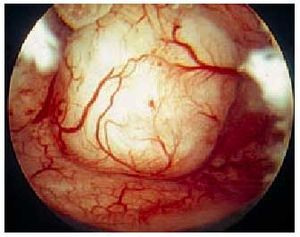
Anteriormente a la aparición de la ecografía vaginal el diagnóstico de los pólipos endometriales no se realizaba o si se hacía era mediante la ayuda de la histerosalpingografía o del legrado uterino. La aparición de la ecografía desplazó a ambas técnicas y gracias a la histerosonografía hoy día se diagnostica el 89% de los pólipos endometriales (fig. 3).
Fig. 3. Pólipo endometrial.
Sin embargo, la histeroscopia no sólo nos permite el diagnóstico del 100% de los pólipos y miomas submucosos, sino que además nos permite descubrir si existen uno o varios, definir su tamaño, forma y color, así como conocer el lugar y tipo de implantación de los mismos para poder valorar con más criterio el tratamiento posterior. Esta última circunstancia es de gran interés, sobre todo en el caso de los miomas submucosos. Se han propuesto varias clasificaciones de las cuales la más utilizada es la de Wamsteker, adoptada por la Sociedad Europea de Endoscopia, y que divide los miomas submucosos en tres tipos:
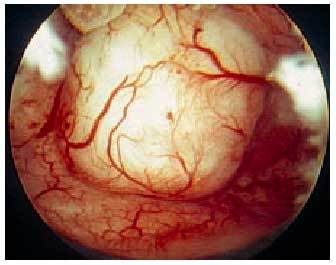
Tipo 0: tumores que forman un ángulo agudo con la superficie endometrial y cuyo crecimiento intramiometrial es nulo o casi nulo (fig. 4).
Fig. 4. Mioma tipo 0.
Tipo I: tumores que forman con la superficie endometrial un ángulo como máximo de 90° y que por tanto su componente intramiometrial generalmente no alcanza el 50% del mismo.
Tipo II: tumores que forman un ángulo mayor de 90° con la superficie endometrial y que por tanto tendrán más de la mitad de su volumen dentro del miometrio.
Localización de cuerpos extraños
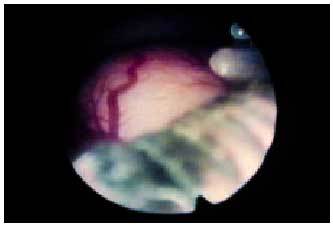
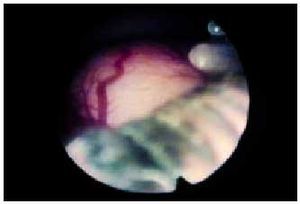
Otra de las indicaciones de la histeroscopia es la localización de cuerpos extraños en el útero, eventualidad poco frecuente hasta hace unos años. Desde la aparición de los dispositivos intrauterinos (DIU), la desaparición de los hilos del orificio cervical externo o la retención de parte del mismo en la cavidad durante la maniobra de extracción se han convertido en circunstancias frecuentes. La utilidad de la histeroscopia, tanto para la localización como para la extracción total o parcial de los mismos tras un primer intento fracasado con las pinzas extractoras de cuerpos extraños, es un hecho demostrado (fig. 5).
Fig. 5. Histeroscopia que muestra un dispositivo intrauterino (DIU) junto a un mioma.
Con una frecuencia mucho menor que la retención del DIU, se han descrito otros casos de cuerpo extraño endouterino como es la existencia de una metaplasia ósea endometrial, que en algunos casos actúa como un verdadero dispositivo intrauterino, produciendo esterilidad. También en estos casos la histeroscopia ha demostrado ser de gran utilidad, tanto en su diagnóstico como en su posterior resolución.
Valoración de la cavidad uterina en pacientes estériles o infértiles
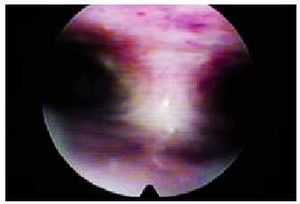
Por último, debemos citar el valor diagnóstico de la histeroscopia en esterilidad, no sólo para confirmar o no la existencia de defectos uterinos congénitos como el útero septo (fig. 6) y subsepto, sino también los defectos uterinos adquiridos como las sinequias parciales o totales (síndrome de Asherman).
Fig. 6. Septo uterino.
De un total de 4.572 histeroscopias diagnósticas, el 28,5% procedía de la unidad de esterilidad. De estas pacientes, el 56,5% no presentaba patología, el 10,3% un pólipo, el 5,5% un mioma submucoso, el 5,7% una malformación uterina congénita y el 1,6% un defecto adquirido.
Histeroscopia operatoria ambulatoria
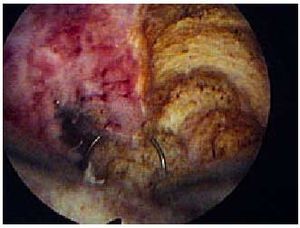
Así como la histeroscopia diagnóstica es concebida como una técnica ambulatoria que se realiza en el consultorio, la histeroscopia operatoria se entiende como un procedimiento que se debe realizar en un quirófano o en un centro de cirugía mayor ambulatoria. No obstante, cada vez más ginecólogos realizan algunas de estas histeroscopias quirúrgicas en el consultorio, lo que representa un ahorro de tiempo y de dinero para la paciente. Sin embargo, para el éxito de esta cirugía, el ginecólogo debe conocer qué procedimientos puede realizar de esta manera y cuáles no, dependiendo entre otros factores de su experiencia personal y del material de que disponga, debiéndose al mismo tiempo efectuar una verdadera selección de las pacientes tributarias de una histeroscopia operatoria (fig. 7).
Fig. 7. Resección transcervical histeroscópica del endometrio.
Indicaciones
En consulta podemos llegar a realizar hasta un 26% de todos los procedimientos operatorios histeroscópicos. Entre otros, podemos tratar pólipos de hasta 2 cm de diámetro máximo, pequeños miomas submucosos de tipo 0 de hasta 1 cm, extraer cuerpos extraños tipo DIU o similar, liberar sinequias de tipo mucofibroso y seccionar pequeños septos uterinos. Asimismo, en aquellas pacientes en las que la histeroscopia diagnóstica ha descubierto pequeñas áreas sospechosas, podemos tomar biopsias dirigidas de las mismas y obtener un diagnóstico que podría haber pasado inadvertido con un legrado convencional o con la biopsia por aspiración a ciegas.
Técnica
La histeroscopia quirúrgica en una primera fase se realiza de la misma manera que la diagnóstica salvo que, después de explorar la cavidad, en el caso de existir cualquier patología además la extirparemos.
Las pacientes para la histeroscopia operatoria deben seleccionarse entre aquellas que no presenten patología médica asociada que pudiera complicar la intervención. Como en el caso de la histeroscopia diagnóstica, se realizará en primera fase del ciclo, una vez terminada la menstruación, pudiéndose administrar 5 mg orales de diazepam una hora antes de la misma. Al igual que para la histeroscopia diagnóstica, la única contraindicación absoluta es la existencia de una enfermedad inflamatoria pélvica.
Si la histeroscopia diagnóstica puede y debe realizarse con el histeroscopio de menor calibre que tengamos, la cirugía ambulatoria también. A ser posible se empleará un histeroscopio de 5,5 mm provisto de un canal de entrada y salida de líquidos independientes y de un tercer canal por el cual introduciremos los elementos para poder trabajar. Al ser un material de mayor calibre que el histeroscopio diagnóstico es preferible utilizar anestesia local paracervical, sobre todo en aquellas pacientes en las que debamos efectuar una dilatación del cuello para poder introducir el histeroscopio en la cavidad.
Como ya se ha indicado, el medio de distensión será líquido, en relación con el electrodo que vayamos a usar. Si el electrodo es monopolar, el líquido no deberá contener electrolitos, mientras que si es bipolar podremos usar cualquier líquido distensor. Según la forma del extremo distal del electrodo podremos cortar, coagular o vaporizar. Si no queremos o no precisamos utilizar electricidad, podremos cortar mecánicamente con ayuda de una tijera, pero no podremos coagular.
El ginecólogo deberá estar preparado para asumir cualquier problema de reanimación que pueda presentarse y tener a mano el material necesario para solucionarlo, así como una sonda de Foley para poder introducirla en el útero en caso de una hemorragia importante.
Estas técnicas quirúrgicas suelen ser rápidas, bien toleradas y muy raramente producirán dolor, hemorragia o fiebre. No obstante, en ocasiones y tras la misma puede ser necesario administrar 600 mg de ibuprofeno o de cualquier otro antiinflamatorio.
Al dar de alta a la paciente se le advierte de que tendrá una pequeña pérdida sanguínea y se le aconseja reposo relativo durante 24 o 48 h, y debe avisar en caso de dolor, fiebre o hemorragia anormal.
Bibliografía general
Comino R, Balagueró L, Del Pozo J. Cirugía endoscópica en ginecología. Barcelona: Prous Science, 1998.
Goldrath MH, Sherman AL. Office hysteroscopy and suction curettage: can we eliminate the hospital diagnostic dilatation and curettage? Am J Obstet Gynecol 1985;152:220-9.
Isaacson KB. Office hysteroscopy. St. Louis: Mosby-Year Book, 1996.
Labastida R. Tratado y atlas de histeroscopia. Barcelona: Mason-Salvat, 1990.
Stock RJ, Kanbour A. Prehysterectomy curettage. Obstet Gynecol 1975;45:537-41.
Stovall TG, Photopulos GJ, Poston WM, Ling FW, Sandles LG. Pipelle endometrial sampling in patients with known endometrial carcinoma. Obstet Ginecol 1991;77:954-6.
Stovall TG, Solomon SK, Ling FW. Endometrial sampling prior to hysterectomy. Obstet Ginecol 1989;73: 405-8.
Valle RF. Office hysteroscopy. Clin Obstet Gynecol 1999;42:276-89.
Wamsteker K, Emanuel MH, Kruif JH. Transcervical hysteroscopic resection of submucous fibroids for abnormal uterine bleeding: results regarding the degree of intramural extension. Obstet Gynecol 1993;82:736-40.
Widrich T, Bradley LD, Mitchinson AR, Collins RL. Comparison of saline infusion sonography with office hysteroscopy for the evaluation of the endometrium. Am J Obstet Gynecol 1996;174:1327-34.