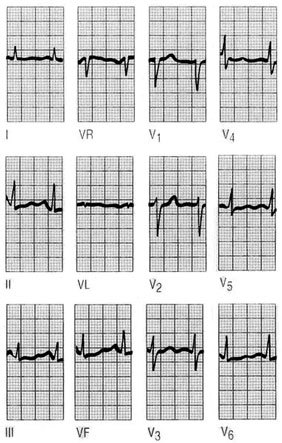
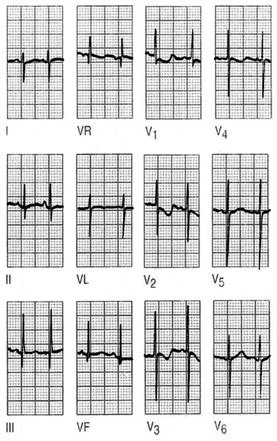
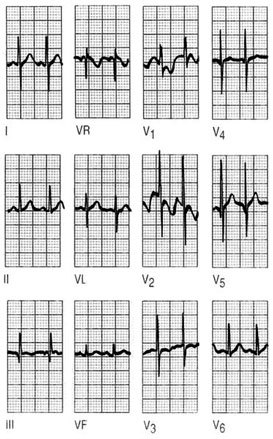
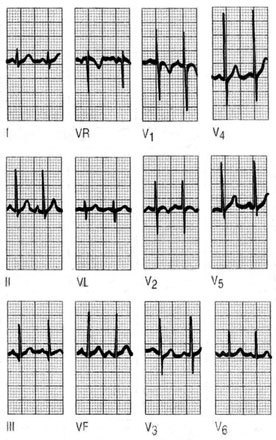
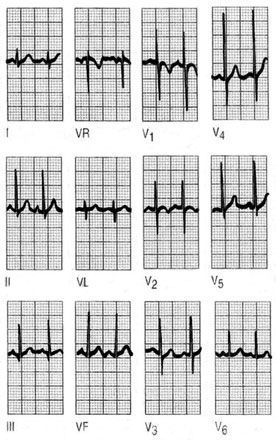
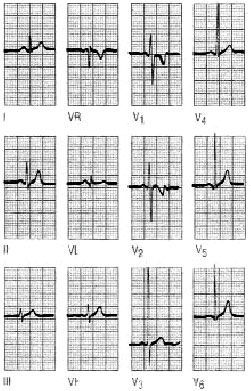
Ondas P
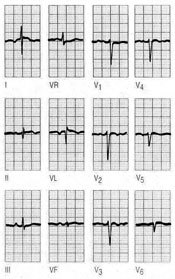
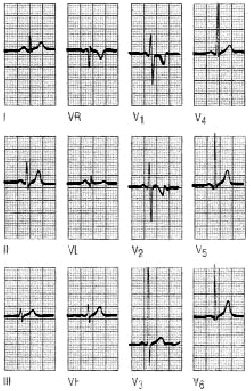
Las ondas P son siempre positivas en todas las derivaciones, excepto a VR. Hallar una onda P negativa en DI es indicador de que se ha producido una equivocación en la colocación de los electrodos (inversión del electrodo del brazo derecho en el izquierdo y viceversa) o una dextrocardia, en este caso aparecen ondas P negativas en todas las derivaciones izquierdas DI, aVL, V6 y V6, y se positiviza en aVR.
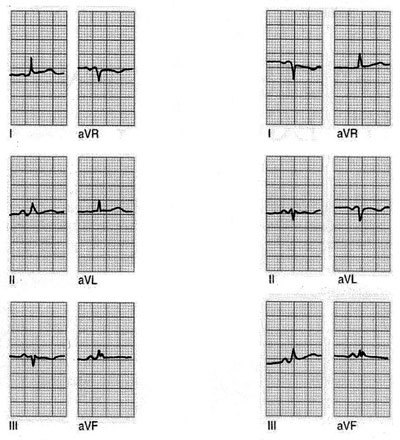
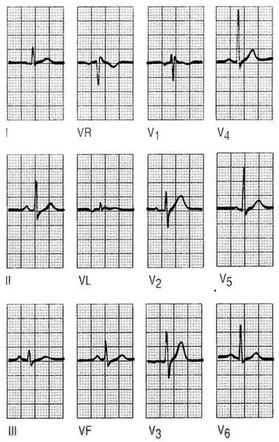
Hay que tener presente que, en la mayoría de los registros, la onda P es bifásica en V1, con gran componente positivo y un pequeño componente negativo. Observar una onda P negativa en esta derivación o que el componente negativo supere los 2 mm puede ser motivo de sospecha de crecimiento de las cavidades auriculares (figs. 1 y 2).
Fig. 1. Dextrocardia. En la dextrocardia las ondas P son negativas en todas las derivaciones izquierdas DI, aVL, V5 y V6.
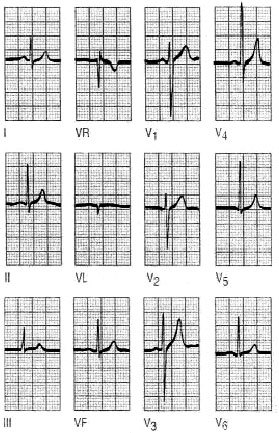
Fig. 2. Hallar una onda P negativa en DI es indicativo de que se ha producido una equivocación en la colocación de los electrodos (inversión del brazo derecho en el izquierdo y viceversa).
Ondas Q y complejo QRS
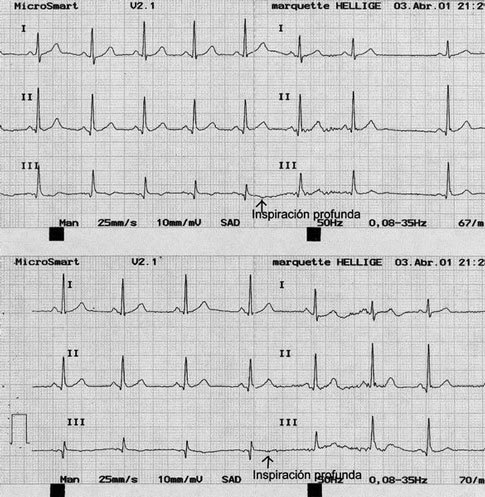
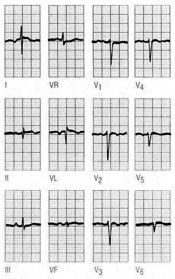
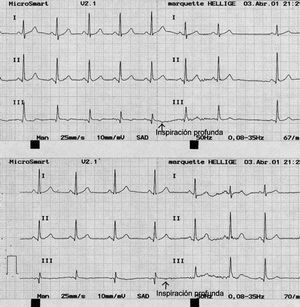
La despolarización del septo interventricular tiene lugar de izquierda a derecha, y provoca ondas Q septales en cualquiera de las derivaciones DII, aVL, V5 o V6. Estas ondas Q septales siempre son pequeñas y no sobrepasan los 2 mm de profundidad o 1 mm de amplitud. También pueden hallarse ondas Q en la derivación DIII y considerarla normal, o sobrepasar los 2 mm de profundidad y considerarla también normal. Ahora bien, para que así sea, debe llevarse a cabo otro registro y pedir al paciente que realice una inspiración profunda durante la práctica del registro, con ello se podrá observar que esta onda Q desaparece debido al movimiento del corazón. Hay que vigilar en este caso que no coincidan con ondas Q en aVF; si es así, siempre debemos pensar en un infarto de cara inferior (fig. 3).
Fig. 3. Obsérvese la desaparición de la onda Q en DIII después de una inspiración profunda.
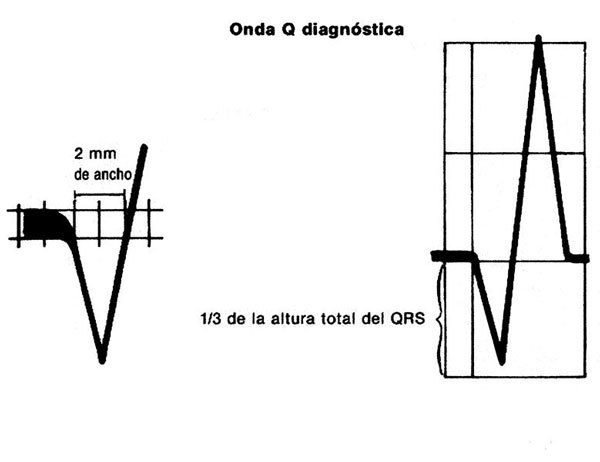
El diagnóstico de la onda Q patológica se realizará en base a 3 criterios: 1) La onda Q debe ser de, al menos, 0,04 s de duración (un cuadro pequeño). 2) Esta onda Q será patológica sólo si se presenta en derivaciones en las que normalmente no haya Q (aVR). 3) Que alcance un tamaño de un tercio del complejo QRS.
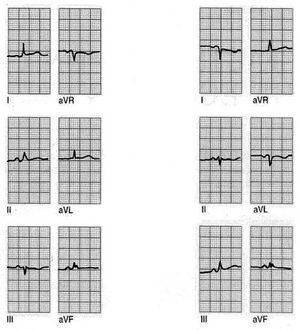
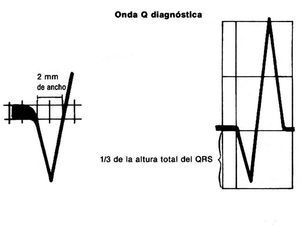
No se ha hecho mención de la profundidad de la onda Q, dado que es un dato relativamente sin importancia; si la onda Q dura más de 0,04 s se considera patológica independientemente de la profundidad (fig. 4).
Fig. 4. Una onda diagnóstica debe medir como mínmo 2 mm de ancho (0,04 s) o alcanzar un tamaño de un tercio del complejo QRS.
Debe recordarse que una onda Q profunda en DIII es sugestiva de tromboembolismo pulmonar; en esta circunstancia suele ir acompañada de una onda S profunda en DI y una onda T negativa en DIII, lo que se conoce como SI, QIII, TIII, signo electrocardiográfico del embolismo pulmonar, aunque a la hora de la verdad lo que suele encontrarse con mayor asiduidad en el embolismo pulmonar es una taquicardia sinusal de más de 130 lpm.
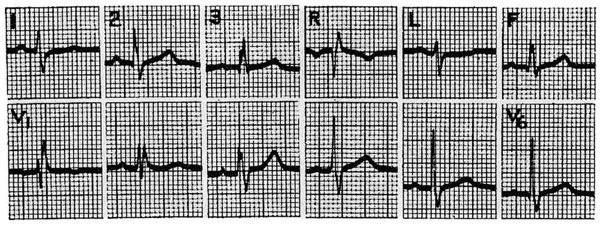
Si la duración de los complejos es inferior a los 120 ms en todas las derivaciones, y se observa un complejo en V1 también de duración inferior, pero con una morfología de r S r', se trata de una variante normal llamada «bloqueo parcial de rama derecha».
Para que este bloqueo incompleto de rama derecha se considere una variante normal, debe tener, como ya se ha mencionado anteriormente, una duración inferior a 0,12 ms, aparecer en V1 y tener un registro con eje normal. Pero si este bloqueo incompleto se acompaña de eje desviado a la derecha y un complejo QRS en V1 que recuerda al bloqueo de rama derecha, aunque con una duración inferior a 0,12 s, debemos considerar una comunicación interauricular como resultado de este hallazgo, pero no un bloqueo de rama derecha, porque no existe bloqueo con una duración del QRS inferior a 0,12 s.
Es muy importante para la correcta interpretación de un ECG, y sobre todo para la valoración de los complejos QRS, que el electrocardiógrafo esté correctamente calibrado (1 mV causa una deflexión positiva de 1 cm) (fig. 5).
Fig. 5. 1 mV de voltaje causa una deflexión positiva de 1 cm. Si no es así, el electrocardiógrafo está mal calibrado.
Fig. 6. Patrón rSr' en V1 con complejos QRS esbeltos en las demás derivaciones es una variante normal descrita como bloqueo incompleto de rama derecha.
Un calibrado incorrecto puede inducir a confusión por exceso o por defecto; en el primer caso, puede hacer pensar innecesariamente en algún tipo de hipertrofia por voltaje y ,en el segundo caso, en un derrame pericárdico, al ser los complejos enanos «bonsanoides». No obstante, incluso con el electrocardiógrafo correctamente calibrado podemos observar unos complejos largos y esbeltos por exceso de las ondas S en V1 o V2 y ondas R en V5 o V6 excediendo más allá de los 35 mm el resultado de la suma de S en V1 o V2 y R en V5 o V6, sin considerarse patológico, sobre todo en gente joven y de constitución delgada.
La anchura de estos complejos no debe exceder los 120 ms de duración para que puedan considerarse normales (figs. 6 y 7).
Fig. 7. Patrón de sobrecarga diastólica del ventrículo derecho (bloqueo incompleto de rama derecha) en una mujer con una comunicación interauricular .
Segmento ST
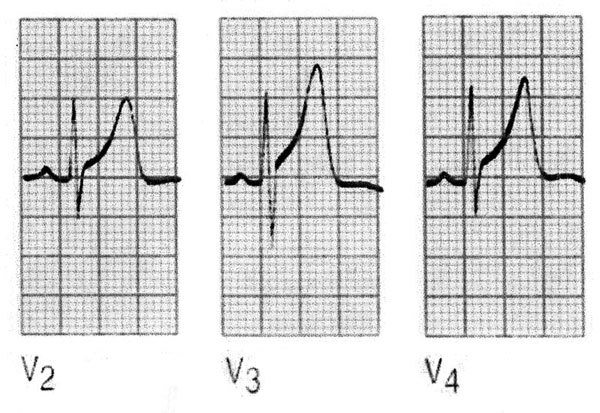
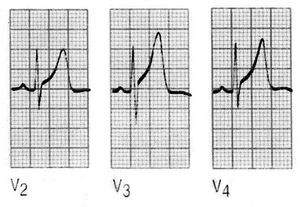
En líneas generales, una elevación del segmento ST se considera como infarto agudo de miocardio, y una depresión del segmento, como isquemia o como efecto del tratamiento con digital. La elevación del segmento ST siguiendo una onda S profunda en las derivaciones V1 o V2 es un fenómeno normal y se conoce como high take off ST segment o «toupe» (fig. 8).
Fig. 8. High take off o repolarización temprana, asemejan a un toupe y es una variante totalmente normal.
También hay que tener en cuenta que la depresión del segmento ST es normal en gente sana, sobre todo obesa, y especialmente durante el embarazo. Esta depresión «no específica» del segmento ST no debe ser superior a los 2 mm de profundidad para que pueda ser considerada como una variante normal. Ahora bien, una depresión de este segmento superior a los 2 mm es un indicador de isquemia y debe ser estudiado en profundidad (figs. 6 y 7).
Onda T
En un registro normal, la onda T siempre está invertida en la derivación aVR, pero también se considera normal una onda T invertida en DIII, que puede convertirse en positiva con una inspiración profunda, igual que la onda Q en esta misma derivación.
Las ondas T negativas en V1, V2 y V3 son indicativas de una hipertrofia ventricular derecha, pero también se considera una variante normal en individuos de raza negra, sobre todo mujeres.
A veces puede observarse una onda T negativa y ondas T planas flotando en alguna derivación, con un intervalo QT normal; esta variante normal se conoce como «no específica».
Las ondas T altas en forma de tienda de campaña son características de la hiperpotasemia, aunque también son frecuentes en gente sana, muchas veces debido a hiperventilación o un estado de ansiedad. Al observar este tipo de ondas no debe pensarse siempre en hallar cifras altas de potasio en la analítica, sino en la posibilidad de que el paciente presente ansiedad y plantearse realizar otros registros en tiempos diferentes o después de tratamientos con ansiolíticos.
Una joroba después de la onda T, llamada onda U, es característica de hipopotasemia, pero estas ondas también pueden observarse en gente normal, sobre todo en las derivaciones precordiales, debido a la polarización del músculo papilar.
Intervalo QT
El intervalo QT varía con el género de ritmo y el horario del día. Un intervalo QT normal oscila entre 350-430 ms, cualquiera que sea la frecuencia. Un intervalo que supere los 440 ms, siempre debe considerarse como «probablemente patológico» (fig. 9).
Fig. 9. Ondas T planas, con intervalo QT normal se describe como no específico y se considera totalmente normal.
ECG pediátrico
Por último, hemos considerado conveniente recordar lo más característico de un ECG en la infancia, debido a la frecuencia con que los médicos de familia atendemos a niños, sobre todo en las urgencias.
ECG en el recién nacido
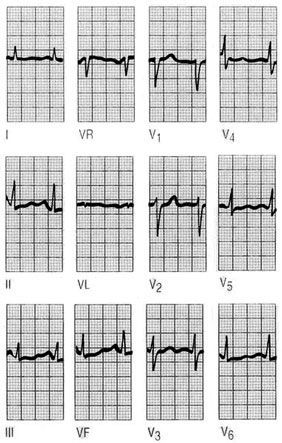
El ECG del recién nacido es de ritmo sinusal, con una frecuencia de 160 lpm con eje desviado a la derecha, ondas R en V1, ondas S profundas en V5 y V6 y T invertidas en V1, V2, V3 y V4 (fig. 10).
Fig. 10. ECG de un recién nacido.
ECG a un año de edad
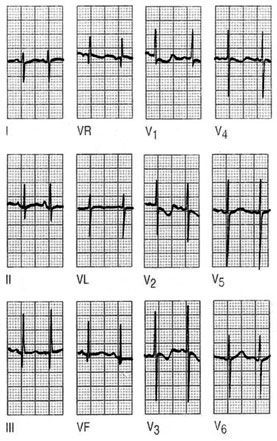
La frecuencia pasa a 150 lpm y persisten la desviación del eje hacia la derecha, el dominio de la onda R en V1 y la inversión de la onda T en V1, V2 y V3 y se positiviza en V4 (fig. 11).
Fig. 11. ECG a un año de edad.
ECG a los 2 años de edad
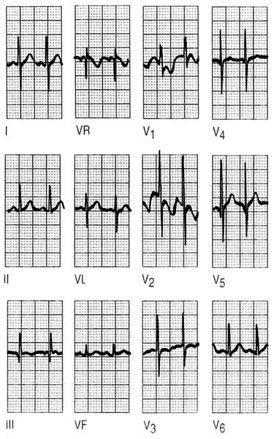
Se normaliza el eje, las ondas S exceden a las ondas R en V1 lo que equivale a la desaparición del dominio de la onda R en V1. La inversión de las ondas T sólo se limitará a V1 y V2 (fig. 12).
Fig. 12. ECG a los 2 años de edad.
ECG a los 5 años de edad
Los complejos QRS se normalizan, pero persiste la onda T invertida en V1 y V2 (fig. 13).
Fig. 13. ECG a los 5 años de edad.
ECG a los 10 años de edad
El registro electrocardiográfico ya tiene patrón de adulto (fig. 14).
Fig. 14. ECG a los 10 años de edad.
Conclusiones
Como lo más importante y fundamental en cualquier acto médico es la historia clínica y la exploración física, tenemos que tener siempre presente que estamos tratando al enfermo y no su electrocardiograma. La orientación diagnóstica vendrá marcada, en primer lugar, por el propio paciente, sus síntomas y sus signos físicos, y en segundo lugar por nuestras investigaciones, empezando siempre por lo más esencial y básico. Así pues, si después de haber practicado un registro con el electrocardiógrafo correctamente calibrado, haber colocado los cables en sus derivaciones correspondientes y haber intentando que nuestro paciente esté lo más tranquilo posible, podremos concluir que el registro es normal si el ritmo es sinusal, si los sístoles son supraventriculares, si aparece un bloqueo incompleto de rama derecha con QRS estrecho, si aparece un toupe o high take off del segmento ST o una repolarización precoz. También consideraremos normal ondas T invertidas en la derivación DIII, pero no en aVF, ondas T invertidas en aVR y V1, ondas Q en DIII acompañadas de T invertida en la misma derivación y que desaparece con una inspiración profunda en el momento de practicar el registro.
También tendremos en cuenta que no es necesariamente indicativo de una enfermedad cardíaca las sístoles ventriculares aisladas, la desviación del eje hacia la derecha o hacia la izquierda, las ondas T negativas en DIII, aVR y V1 y el llamado «no cambios específicos en el segmento ST».
No queremos finalizar esta revisión sin manifestar que, a pesar de que las investigaciones en pacientes asintomáticos muchas veces no son justificables, la práctica de una radiografía de tórax o una ecocardiografía en un paciente con bloqueo de rama derecha, por ejemplo, muchas veces resulta de vital importancia para descubrir una cardiomegalia o una fibrilación auricular y ser tratadas a tiempo. Se ha demostrado que el riesgo de muerte es doble en un sujeto con ECG normal conocido con anterioridad que desarrolle un bloqueo de rama izquierda aunque siga estando asintomático. Un bloqueo bifascicular puede progresar hacia un bloqueo completo, aunque en estos casos es indicativo de una enfermedad cardíaca subyacente. Con esto queremos poner de manifiesto que aunque las variables normales en ECG son tranquilizadoras en los pacientes asintomáticos, si en un registro posterior encontramos una anomalía, por pequeña que sea, y nuestro paciente sigue estando asintomático, hay que iniciar una investigación.
Bibliografía general
Braunwald E. Essential Atlas of Heart Diseases. Appleton & Lange, 1997.
Castellano C. Electrocardiografía clínica. Barcelona: Mosby Doyma Libros, 1996.
Davis D. Differential diagnoses of Arrhytmias. 2.a ed. WB Saunders Co., 1997.
Fleming JS. Atlas de electrocardiografía práctica. 2.a ed. Barcelona: Ediciones Doyma, 1986.
Fuertes García A. ECG, Guía práctica de intepretación, 1997.
Halaba J, Lifshitz A, López Bárcena J, Ramiro M. El internista. McGraw-Hill Interamericana, 1997.
Hampton JR. The ECG in practice. 3.a ed. Churchill Livingston, 1997.
Hampton JR. 100 ECG problems. Churchill Livingston, 1997.
Houghton AR, Gray D. Making sense of the ECG. Arnold, 1997.
Lindner UK, Dubin DB. Introducción a la electrocardiografía. Barcelona: Springer-Verlag Ibérica, 1996.
Marriott HJL. ECG análisis e interpretación. Edika-Med SA, 1988.
Schrier RW. The Internal Medicine Casebook. Little, Brown and Company, 1994.