analizar qué aspectos son más importantes en el afrontamiento de la muerte según los familiares de pacientes de unidad de cuidados intensivos (UCI), considerando la influencia de distintas variables sociodemográficas (sexo, edad, estado civil y nivel de estudios).
Material y métodose realizó un estudio descriptivo con familiares de pacientes ingresados en la UCI del Hospital General de Castellón (de octubre de 2008 a diciembre de 2009). De las 53 entrevistas iniciales, el 26% de los sujetos no cumplía los criterios de inclusión para participar en el estudio, quedando la muestra final compuesta por 39 familiares que voluntariamente contestaron el cuestionario de ayuda a morir en paz.
Resultadoslos aspectos que más ayudarían a los familiares llegado el momento de la muerte serían sentirse cerca, comunicarse y estrechar vínculos afectivos con las personas queridas (63,2%) y pensar que los médicos puedan controlar el dolor/síntomas generadores de malestar (52,6%). En estas valoraciones se han obtenido diferencias estadísticamente significativas en función del sexo y del nivel de estudios. Según el sexo, las mujeres valoran más el sentido de la vida (p=0,012) y que su muerte no suponga una carga insoportable para los demás (p=0,043). En función del nivel de estudios se han encontrado diferencias significativas relativas al hecho de que, si hay sufrimiento, el proceso de morir sea corto (p=0,005) y creer en otra vida después de la muerte (p=0,002), aun sin poder confirmar una tendencia clara.
Conclusionesconocer los aspectos que priorizan los familiares de UCI al final de la vida nos permitirá ofrecerles una atención más ajustada a sus necesidades particulares. No obstante, es necesario tener en cuenta las posibles diferencias individuales, así como el cambio de prioridades a lo largo del proceso.
to analyze the main factors that could help to face one's own death from relatives of ICU patients perspective, taking into account the influence of sociodemographic variables (gender, age, marital status and educational level).
Material and methoda descriptive study was carried out with family members of patients admitted to the ICU in the General Hospital (Castellón, Spain) (October 2008- December 2009). From 53 initial interviews, 26% of subjects were excluded of the study, so the total sample was made up of 39 relatives who voluntarily answered the Helping to Die in Peace Questionnaire.
Resultsthe most relevant factors that could help relatives at the time of death would be to be close, to communicate and to strengthen bonds with loved ones (63.2%) and to receive adequate pain/symptom management (52.6%). In these assessments were found statistically significant differences by gender and educational level. According to gender, women prioritize the meaning of life (P=.012) and that their deaths do not constitute an unbearable burden to loved ones (P=.043). Depending on the educational level, differences have been found in relation to the dying process which should be short in case of suffering (P=.005) and to believe in life after death (P=.002), although we cannot confirm a clear trend.
Conclusionto know the most relevant factors for relatives of ICU patients at the end of life will enable us to provide them care tailored to their particular needs. Nevertheless, it is necessary to take into account the individual differences and that needs may also change over time.
Desde la medicina intensiva se ofrece asistencia a pacientes con disfunción actual o potencial de uno o varios órganos que representan una amenaza grave para su vida, que además requieren de cuidados/vigilancia continuos y en los que a priori es posible su recuperación1,2. A partir de esta consideración general, podemos deducir que sólo serían susceptibles de ingresar en una unidad de cuidados intensivos (UCI) los pacientes en situación crítica potencialmente recuperables, en la línea de lo originalmente establecido como principal objetivo de los cuidados intensivos, esto es, conseguir la supervivencia de los pacientes3. Sin embargo, por más avances científico-técnicos y por más que se intente negar, hay una gran realidad y es que los pacientes críticos no siempre evolucionan hacia la curación/ recuperación, sino que con relativa frecuencia fallecen. Concretamente, en un estudio reciente llevado a cabo por Angus et al4, se indica que el 20% de todas las muertes en Estados Unidos tiene lugar en la UCI, lo que se traduce en aproximadamente 540.000 americanos fallecidos al año en estas unidades. Igualmente, otro estudio realizado en Europa5 muestra que de los 31.417 pacientes ingresados en UCI durante 18 meses consecutivos, 4.248 mueren o tienen limitación del esfuerzo terapéutico, lo que equivale al 13,5% de los pacientes.
Estos datos reflejan la necesidad de contemplar un nuevo objetivo desde la medicina intensiva, sobre todo en relación con aquellas situaciones en las que, aun esperando inicialmente la recuperación del paciente, esta no sea posible. En estas unidades no se tratará de alargar la vida de las personas a cualquier precio, sino que cuando se hayan agotado las opciones terapéuticas disponibles o no haya posibilidades de recuperación, se intentará aliviar en la medida de lo posible el sufrimiento de la persona humana en su más amplio significado y conservar aquella vida que a juicio del paciente merezca ser vivida6.
En este sentido, Callahan7, y de acuerdo con las conclusiones obtenidas en el Informe Hastings8, refiere que el objetivo de la medicina del siglo xxi será doble: por un lado, intentar prevenir y curar las enfermedades y, por otro lado, e igual de importante, proporcionar los mejores cuidados al final de la vida. Estos objetivos de la medicina en general, si cabe, cobrarán mayor relevancia en los contextos en los que a diario se convive con el sufrimiento y la muerte, como es el caso de las UCI, por lo que es necesario proporcionar una atención integral de la persona enferma llevada a cabo por un equipo interdisciplinario9.
Desde esta concepción holística de los cuidados, cada vez cobra más importancia la inclusión de la familia, tanto por ser parte afectada del proceso desde el mismo momento en que recibe la noticia de que su ser querido requiere de cuidados intensivos10, como por el valioso papel que puede desempeñar en la facilitación de este11,12. Todo esto pone de relieve que, además de proporcionar alivio del dolor y de los síntomas generadores de malestar al paciente, será imprescindible atender los diferentes aspectos psicosociales y espirituales13,14 de este y sus familiares, facilitando un afrontamiento adaptativo al ingreso en UCI y de manera especial al final de la vida y/o fallecimiento de un ser querido, favoreciendo asimismo que el proceso del duelo siga un curso normal15.
La gran importancia de atender los factores que podrán ayudar a morir en paz contrasta con la escasez de trabajos realizados en este ámbito. Un estudio pionero fue el realizado en Canadá por Singer, Martin y Kelner16 en 1999, en el que los autores pretendían identificar los elementos que constituirían cuidados de calidad al final de la vida para los pacientes. Más adelante, Bayés et al17 retoman esta y otras investigaciones sobre cuidados paliativos y elaboran el Cuestionario de ayuda a morir en paz (CAMP) para conocer en qué medida ciertos aspectos referentes a la muerte podrían facilitar este objetivo. El grupo de Bayés y Limonero ha desarrollado distintos trabajos en los que se aplica este mismo cuestionario a muestras de profesionales sanitarios españoles y argentinos con experiencia en cuidados paliativos17-19.
Si bien es cierto que actualmente se dispone de pocos estudios que analicen aspectos que pueden ayudar a afrontar el final de la vida, estos todavía son más escasos cuando la población objeto de estudio son los familiares/allegados. De esta manera, se refleja la necesidad de seguir profundizando de un modo serio y riguroso en todo lo relacionado con el proceso de morir, no sólo desde el punto de vista de la persona enferma, sino también desde el punto de vista de sus seres queridos, con la finalidad de atender los aspectos que en cada caso particular podrían favorecer un afrontamiento de la muerte lo más adaptativo posible.
El objetivo del presente estudio es analizar qué aspectos son más importantes en el afrontamiento de la muerte según los familiares de pacientes ingresados en una UCI, considerando la posible influencia en esta valoración de diferentes variables sociodemográficas, como el sexo, la edad, el estado civil y el nivel de estudios.
Material y métodoParticipantesSe realizó un estudio descriptivo con familiares de pacientes ingresados en la UCI del Hospital General de Castellón. En esta unidad se ofrece asistencia a todo tipo de pacientes en situación crítica mayores de 16 años, a excepción de los casos que precisan de cirugía cardíaca.
Se consideraron como sujetos susceptibles de ser incluidos en el estudio los familiares/allegados de pacientes críticos, especialmente los considerados como cuidadores principales, que no cumplieran alguno de los criterios de exclusión siguientes:
- –
Ser menor de edad.
- –
Ser familiar de un paciente cuya situación médica prevea una corta estancia en UCI (menos de 48 horas) o alta probabilidad de resultados médicos favorables.
- –
Presentar deterioro cognitivo aparente que les impidiese responder adecuadamente a las preguntas del estudio.
- –
Haber sido diagnosticado recientemente de algún trastorno psicológico que pudiera interferir en la evaluación, enmascarando la posible afectación psicológica derivada del ingreso de un ser querido en UCI.
- –
Familiares que tras ser informados del diagnóstico y el pronóstico del paciente pudieran estar atravesando un período de negación parcial/total.
- –
Ser familiar de un paciente con pronóstico de muerte inminente.
- –
Falta de dominio del idioma que pudiera dificultar la comprensión de los cuestionarios.
Para la evaluación de los principales factores que podrían facilitar el afrontamiento de la muerte desde el punto de vista de los familiares de pacientes críticos, se utilizó el CAMP elaborado por el grupo de Bayés y Limonero17, el cual consta de dos partes. La primera evalúa qué aspectos podrían ayudar a las personas a morir en paz, a través de la valoración de once enunciados, a los que se responde siguiendo una escala Likert con cinco opciones de respuesta (0 = nada; 4 = muchísimo). Una vez analizados los posibles factores incluidos en la primera pregunta, se solicita al participante que priorice de entre los once aquellos dos que más le ayudarían en el proceso de morir. Aunque el cuestionario fue confeccionado inicialmente para administrarlo a profesionales sanitarios con experiencia en el proceso de morir, creemos que su aplicación puede extenderse a otros agentes del contexto sanitario, como es el caso de los familiares de UCI, respetando su dignidad y siempre que su administración no cause efectos iatrogénicos.
En este estudio nos centramos en los datos obtenidos en la primera parte del citado cuestionario, que presenta una fiabilidad evaluada a través de su consistencia interna (alfa de Cronbach) en el contexto hospitalario de UCI de 0,7420, dato similar al obtenido por el grupo de Bayés y Limonero (0,77) en otra investigación realizada con profesionales sanitarios17.
ProcedimientoEste estudio forma parte de un proyecto más amplio sobre la afectación emocional de los distintos agentes implicados en una UCI, en el que se pretende analizar las principales necesidades y posibles variables moduladoras de este malestar emocional en pacientes críticos, familiares y personal sanitario.
Después de que el Comité Ético de Investigación Clínica del Hospital aprobara el estudio, se informó a los participantes de sus objetivos y características, así como de la voluntariedad, anonimato y confidencialidad de los datos, siendo necesaria la obtención del consentimiento informado para poder llevar a cabo la evaluación pertinente. Igualmente, se les indicó que los cuestionarios se administraban de manera protocolizada a todos los familiares de UCI, clarificando que el hecho de ser evaluados no estaba relacionado con la gravedad de su situación particular. Asimismo, al asegurar la ya mencionada confidencialidad de los datos, se eliminó cualquier indicio de posible desconfianza hacia los profesionales sanitarios.
De esta manera, tras el ingreso de su ser querido en UCI, a todas las familias se ofreció la posibilidad de participar en el estudio, por lo que se evaluó a los familiares que voluntariamente aceptaron participar en él, la mayoría de veces motivado por el gran malestar emocional experimentado.
En el curso de la primera entrevista psicológica realizada a estos familiares (octubre 2008-diciembre 2009), y tras confirmar que cumplían criterios para ser incluidos en el estudio, los participantes contestaron de manera individual y personalizada los diferentes cuestionarios, entre ellos el CAMP, sólo cumplimentado en aquellos casos en los que durante la evaluación general y mediante el counselling se identificaba especial angustia vinculada al tema de la muerte, y en tales circunstancias se consideraba útil su administración, reflexionando con el familiar qué podría ayudarle a morir en paz si fuera él mismo quien se enfrentara al final de sus días. Todo el proceso de evaluación se llevó a cabo con la ayuda de un psicólogo del equipo de investigación, especialmente cualificado en este ámbito, lo cual favoreció un clima de total confianza y seguridad, dada la complejidad de abordar el tema de la muerte, en general, y de manera particular en una UCI en la que se presupone la gravedad médica del paciente, con las connotaciones que este hecho conlleva. En este sentido, nos gustaría señalar que la evaluación se diseñó de forma que resultara terapéutica desde su inicio, abordando los aspectos que pudieran ser relevantes en el afrontamiento adaptativo de los familiares a esta situación.
Análisis de los datosSe realizaron análisis descriptivos de las diferentes variables sociodemográficas y de las variables objeto de estudio relacionadas con el afrontamiento de la muerte (medias ± desviaciones típicas para las variables cuantitativas y análisis de frecuencias en caso de ser cualitativas).
Igualmente, se estudió la posible relación entre las diferentes variables sociodemográficas y los aspectos que más podrían ayudar a los familiares a la hora de afrontar la muerte, para lo que se utilizaron el coeficiente de correlación de Pearson, la prueba t de Student y ANOVA en función del tipo de variable.
Los datos se analizaron con el paquete estadístico SPSS versión 16. Y la significación estadística vino dada por un valor de p ≤ 0,05.
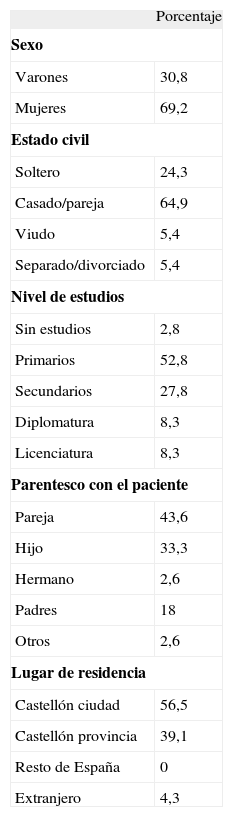
ResultadosDurante el período de estudio, ingresaron en UCI 858 pacientes críticos, cuyos familiares fueron informados de la posibilidad de participar en el estudio. De entrada, esta cifra se ve reducida al descartar los casos en que era previsible el fallecimiento en breve del paciente (15%), al no ser pertinente su evaluación. Finalmente, 53 familiares decidieron voluntariamente participar en la investigación, a los que un psicólogo clínico especialmente cualificado en este ámbito entrevistó de forma individual, proceso que facilitó identificar a los familiares que cumplían alguno de los criterios de exclusión mencionados (26%). De esta manera, la muestra final estuvo compuesta por 39 sujetos. El rango de edad oscilaba entre los 18 y los 89 años, con una edad media, ± desviación estándar de 47 ± 16,3 años. En la tabla 1 se muestran las principales características de la muestra definitiva.
Características sociodemográficas de los familiares de pacientes ingresados en una unidad de cuidados intensivos (n = 39)
| Porcentaje | |
| Sexo | |
| Varones | 30,8 |
| Mujeres | 69,2 |
| Estado civil | |
| Soltero | 24,3 |
| Casado/pareja | 64,9 |
| Viudo | 5,4 |
| Separado/divorciado | 5,4 |
| Nivel de estudios | |
| Sin estudios | 2,8 |
| Primarios | 52,8 |
| Secundarios | 27,8 |
| Diplomatura | 8,3 |
| Licenciatura | 8,3 |
| Parentesco con el paciente | |
| Pareja | 43,6 |
| Hijo | 33,3 |
| Hermano | 2,6 |
| Padres | 18 |
| Otros | 2,6 |
| Lugar de residencia | |
| Castellón ciudad | 56,5 |
| Castellón provincia | 39,1 |
| Resto de España | 0 |
| Extranjero | 4,3 |
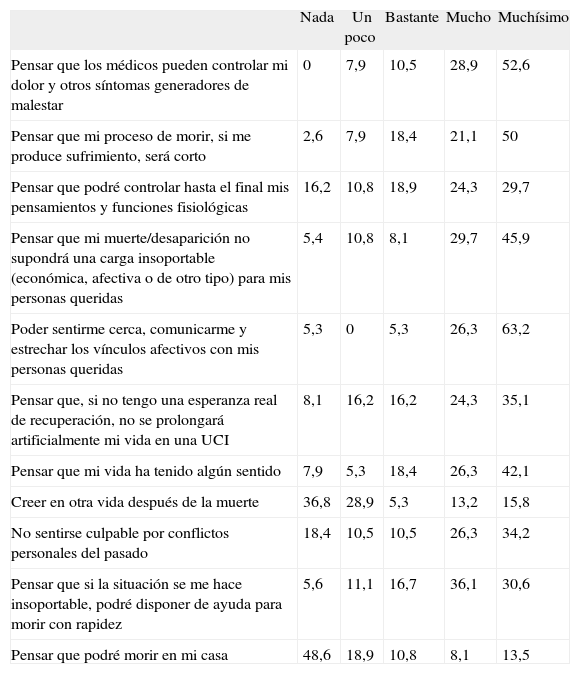
Los resultados relativos a la valoración de los familiares sobre los diferentes factores que podrían facilitar una muerte en paz muestran que los aspectos que más les ayudarían, llegado el momento, serían “poder sentirme cerca, comunicarme y estrechar vínculos afectivos con mis personas queridas” (3,4 ± 1), “pensar que los médicos puedan controlar dolor y síntomas generadores de malestar” (3,3 ± 0,9), “pensar que mi proceso de morir, si me produce sufrimiento, será breve” (3,1 ± 1,1) y “pensar que mi muerte/ desaparición no supondrá una carga insoportable para mis seres queridos” (3,3 ± 1,2). En cambio, los dos factores menos valorados han sido “creer en otra vida después de la muerte” (1,4 ± 1,5), y “pensar que podré morir en casa” (1,2 ± 1,5).
En la tabla 2 se muestran los porcentajes de respuesta obtenidos en cada una de las alternativas posibles de los once enunciados de la primera parte del cuestionario.
Porcentajes de respuesta en los diferentes aspectos que facilitarían una muerte en paz
| Nada | Un poco | Bastante | Mucho | Muchísimo | |
| Pensar que los médicos pueden controlar mi dolor y otros síntomas generadores de malestar | 0 | 7,9 | 10,5 | 28,9 | 52,6 |
| Pensar que mi proceso de morir, si me produce sufrimiento, será corto | 2,6 | 7,9 | 18,4 | 21,1 | 50 |
| Pensar que podré controlar hasta el final mis pensamientos y funciones fisiológicas | 16,2 | 10,8 | 18,9 | 24,3 | 29,7 |
| Pensar que mi muerte/desaparición no supondrá una carga insoportable (económica, afectiva o de otro tipo) para mis personas queridas | 5,4 | 10,8 | 8,1 | 29,7 | 45,9 |
| Poder sentirme cerca, comunicarme y estrechar los vínculos afectivos con mis personas queridas | 5,3 | 0 | 5,3 | 26,3 | 63,2 |
| Pensar que, si no tengo una esperanza real de recuperación, no se prolongará artificialmente mi vida en una UCI | 8,1 | 16,2 | 16,2 | 24,3 | 35,1 |
| Pensar que mi vida ha tenido algún sentido | 7,9 | 5,3 | 18,4 | 26,3 | 42,1 |
| Creer en otra vida después de la muerte | 36,8 | 28,9 | 5,3 | 13,2 | 15,8 |
| No sentirse culpable por conflictos personales del pasado | 18,4 | 10,5 | 10,5 | 26,3 | 34,2 |
| Pensar que si la situación se me hace insoportable, podré disponer de ayuda para morir con rapidez | 5,6 | 11,1 | 16,7 | 36,1 | 30,6 |
| Pensar que podré morir en mi casa | 48,6 | 18,9 | 10,8 | 8,1 | 13,5 |
UCI: unidad de cuidados intensivos.
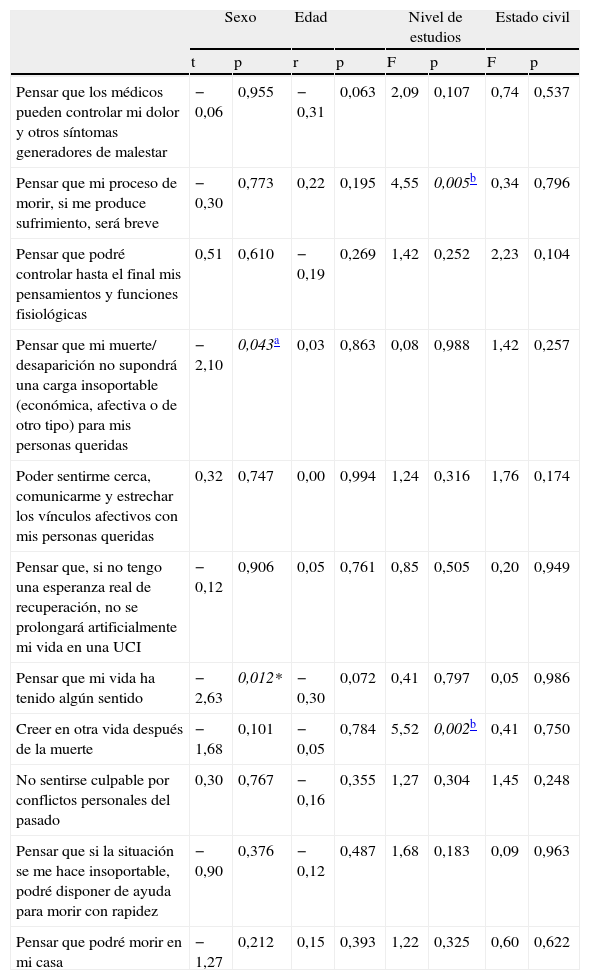
Al analizar la posible influencia de determinadas variables sociodemográficas (sexo, edad, estado civil y nivel de estudios) en el afrontamiento de la muerte desde el punto de vista de los familiares de pacientes críticos, los resultados mostraron diferencias estadísticamente significativas en función del sexo y el nivel cultural. En relación con el sexo, las mujeres dan más valor que los varones al hecho de que su vida haya tenido algún sentido (t = −2,63; p = 0,012) y que su muerte no suponga una carga insoportable para sus seres queridos (t = −2,10; p = 0,043). En relación con el nivel de estudios, encontramos diferencias significativas, aun sin poder confirmar una tendencia clara en referencia a que el proceso de morir sea breve si hay sufrimiento (F = 4,55; p = 0,005) y creer en otra vida después de la muerte (F = 5,52; p = 0,002), dado que no hemos obtenido una gradación en el valor de las puntuaciones medias asociada a mayor o menor nivel de estudios. En función de la edad, se observaron correlaciones casi significativas con el control del dolor (r = −0,31; p = 0,063) y el sentido de la vida (r = −0,30; p = 0,072), siendo ambos aspectos más valorados por los familiares más jóvenes. Finalmente, no se obtuvieron diferencias significativas en función del estado civil. En la tabla 3 se muestran los valores obtenidos en los análisis estadísticos mediante t de Student, ANOVA y correlación de Pearson utilizados para evaluar el afrontamiento de la muerte en función de variables sociodemográficas.
Relación entre los diferentes aspectos que ayudarían a morir en paz y variables sociodemográficas
| Sexo | Edad | Nivel de estudios | Estado civil | |||||
| t | p | r | p | F | p | F | p | |
| Pensar que los médicos pueden controlar mi dolor y otros síntomas generadores de malestar | −0,06 | 0,955 | −0,31 | 0,063 | 2,09 | 0,107 | 0,74 | 0,537 |
| Pensar que mi proceso de morir, si me produce sufrimiento, será breve | −0,30 | 0,773 | 0,22 | 0,195 | 4,55 | 0,005b | 0,34 | 0,796 |
| Pensar que podré controlar hasta el final mis pensamientos y funciones fisiológicas | 0,51 | 0,610 | −0,19 | 0,269 | 1,42 | 0,252 | 2,23 | 0,104 |
| Pensar que mi muerte/ desaparición no supondrá una carga insoportable (económica, afectiva o de otro tipo) para mis personas queridas | −2,10 | 0,043a | 0,03 | 0,863 | 0,08 | 0,988 | 1,42 | 0,257 |
| Poder sentirme cerca, comunicarme y estrechar los vínculos afectivos con mis personas queridas | 0,32 | 0,747 | 0,00 | 0,994 | 1,24 | 0,316 | 1,76 | 0,174 |
| Pensar que, si no tengo una esperanza real de recuperación, no se prolongará artificialmente mi vida en una UCI | −0,12 | 0,906 | 0,05 | 0,761 | 0,85 | 0,505 | 0,20 | 0,949 |
| Pensar que mi vida ha tenido algún sentido | −2,63 | 0,012* | −0,30 | 0,072 | 0,41 | 0,797 | 0,05 | 0,986 |
| Creer en otra vida después de la muerte | −1,68 | 0,101 | −0,05 | 0,784 | 5,52 | 0,002b | 0,41 | 0,750 |
| No sentirse culpable por conflictos personales del pasado | 0,30 | 0,767 | −0,16 | 0,355 | 1,27 | 0,304 | 1,45 | 0,248 |
| Pensar que si la situación se me hace insoportable, podré disponer de ayuda para morir con rapidez | −0,90 | 0,376 | −0,12 | 0,487 | 1,68 | 0,183 | 0,09 | 0,963 |
| Pensar que podré morir en mi casa | −1,27 | 0,212 | 0,15 | 0,393 | 1,22 | 0,325 | 0,60 | 0,622 |
F: ANOVA de Fisher; r: correlación de Pearson; t: t de Student; UCI: unidad de cuidados intensivos.
Podemos considerar que los resultados que se presentan son pioneros en nuestro contexto, ya que no conocemos ningún estudio previo sobre el afrontamiento de la muerte llevado a cabo con familiares, y además en el entorno de UCI (a excepción de un estudio piloto realizado por nuestro equipo de investigación), lo cual dificulta relacionar nuestros resultados con los de otros estudios. Si bien es cierto que las UCI presentan características particulares que podrían hacernos dudar sobre la idoneidad de utilizar un cuestionario de ayuda a morir en paz, también lo es que un instrumento de estas características puede aportar información muy valiosa sobre el afrontamiento de la muerte en este contexto, siempre y cuando sea administrado por un profesional especialmente formado y sensibilizado con las principales necesidades en UCI, asegurándose de las ventajas asociadas a su administración en cada caso particular para facilitar un afrontamiento lo más adaptativo posible, especialmente en casos en que los familiares se encuentren angustiados por la posible muerte del paciente.
A pesar de la escasez de estudios, tendremos la posibilidad de comparar nuestros hallazgos con los obtenidos en otras investigaciones llevadas a cabo con pacientes, profesionales sanitarios familiarizados con el tema de la muerte y estudiantes de enfermería.
A la luz de los datos obtenidos, podemos afirmar que al final de la vida los familiares de pacientes críticos priorizan los aspectos relativos a la relación con sus seres queridos y al control del sufrimiento físico, en la línea de los resultados obtenidos en nuestro estudio piloto con una muestra de 12 familiares20. Igualmente, estos resultados coinciden en parte con los obtenidos en estudios previos con otro tipo de participantes. Tal es el caso de la investigación llevada a cabo por Bayés et al17 con 419 profesionales sanitarios españoles y la realizada por Brito et al21 en Chile con 130 estudiantes de enfermería, para quienes lo más importante, llegado el momento de la muerte, era “poder sentirse cerca, comunicarse y estrechar vínculos con sus personas queridas” (aspecto que se ha tenido muy en cuenta en nuestro contexto, permitiendo en determinadas circunstancias que los familiares pudieran prolongar el tiempo de visita a su ser querido). En cambio, nuestros datos difieren en algunos aspectos de los obtenidos por Singer et al16 en una muestra de 126 pacientes crónicos en Canadá. Concretamente, el 63,2% de nuestros familiares concedía muchísima importancia al poder estar cerca de los seres queridos frente al 38,9% obtenido por el grupo de Singer. Mientras que, por otra parte, en el estudio llevado a cabo en Canadá se prioriza “evitar una inapropiada prolongación del proceso de morir” (61,1%), frente al 35,1% obtenido por los familiares de nuestro estudio en un ítem de contenido similar (“si no tengo una esperanza real de recuperación, no se prolongará artificialmente mi vida en una UCI”).
En cuanto a los aspectos que menos ayudarían a morir en paz desde el punto de vista de familiares/allegados, se encuentran el hecho de “morir en casa” y “creer en otra vida después de la muerte”. El primero de ellos podría indicarnos que lo más importante para los familiares no es dónde (UCI/casa), sino cómo (las mejores atenciones, síntomas de dolor controlados) y con quién se muere (rodeado de las personas más significativas), aspectos que en la medida de lo posible tratarán de atenderse en una UCI. Por otra parte, creer en otra vida después de la muerte podría estar condicionado por el tipo de creencias religiosas de la muestra estudiada, aspecto que no se ha considerado en esta investigación. Igualmente, estos resultados sobre los aspectos que menos ayudarían a morir en paz coinciden con los del estudio de Bayés et al17 en profesionales sanitarios utilizando el mismo instrumento de evaluación, lo cual podría indicar que la menor valoración de estos dos aspectos no sólo se circunscribe al contexto de UCI. Además, el hecho de que estos factores hayan sido menos valorados, en general, no significa que no sean importantes para algunos familiares, por lo tanto, se hace necesario atender las diferencias individuales.
En relación con las diferencias encontradas entre los citados estudios, consideramos relevante tener en cuenta que estas pueden deberse a diversos factores, entre los que podríamos destacar el hecho de que se trata de trabajos llevados a cabo con población de características distintas (profesionales sanitarios, estudiantes de enfermería, pacientes crónicos y familiares de UCI), en centros sanitarios diferentes, además de las ya esperadas diferencias culturales.
Al profundizar en el estudio del afrontamiento dentro del grupo de familiares, los resultados ofrecen diferencias estadísticamente significativas en función del sexo (relativas al sentido vital y a que su muerte no sea una carga para los seres queridos) y del nivel de estudios (en referencia al control del sufrimiento y creer en otra vida después de la muerte). Del mismo modo, se han encontrado diferencias que rozan la significación estadística según la edad del familiar, sobre todo relacionadas con el control del dolor y el sentido de la vida, mientras que en función del estado civil no se han detectado diferencias significativas. Otra de las variables que en principio incluimos en el estudio fue el lugar de residencia de la familia (atendiendo posibles diferencias culturales por proceder de otros países), variable que desestimamos por falta de variabilidad intragrupo.
Si bien es cierto que los resultados de este estudio proporcionan información valiosa sobre aspectos prioritarios al final de la vida desde la perspectiva de los familiares, permitiéndonos proporcionar una atención más ajustada a las necesidades de este colectivo, es necesario tener en cuenta que la generalización de estos hallazgos puede llevar a errores. Por ello será imprescindible considerar la existencia de diferencias individuales, así como la posibilidad de que las priorizaciones en un mismo sujeto puedan variar a lo largo del tiempo19, lo cual justifica la importancia de proporcionar una atención individualizada a la hora de facilitar un afrontamiento adaptativo a la muerte en el contexto de UCI.
Con todo, consideramos como una de las debilidades de este estudio el número de participantes, sin duda alguna condicionado por la dificultad que conlleva la recogida de datos en un contexto de las características de la UCI. En numerosas ocasiones, los familiares se ven desbordados por la gravedad de la situación y por los múltiples cambios en su dinámica habitual22, adoptando nuevos papeles en el entorno familiar que limitan considerablemente el tiempo disponible, dejando a elección del familiar la posibilidad de participar en el estudio. Esta voluntariedad al mismo tiempo podría convertirse en posible fuente de sesgo, queriendo participar en el estudio aquellos familiares que pudieran estar experimentando mayor malestar emocional, pero en lo que respecta al objetivo de este trabajo pensamos que este sesgo no afectaría a los resultados.
Por todo lo comentado, pensamos que es necesario seguir profundizando en el análisis de los factores que podrían facilitar una muerte digna desde el punto de vista de los familiares. En futuras investigaciones sería importante poder aumentar el tamaño muestral, incluir en el estudio otras variables sociodemográficas, como por ejemplo las creencias religiosas, que pudieran modular la valoración diferencial, así como replicar el estudio en familiares de otros contextos diferentes del de la UCI.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos a los familiares de los pacientes críticos y a los profesionales sanitarios de la Unidad de Cuidados Intensivos del Hospital General de Castellón su ayuda y colaboración, sin las cuales no hubiera sido posible la realización de este trabajo.
Este estudio ha sido desarrollado en parte gracias al Ministerio de Educación y Ciencia (PSI 2008-01642/PSIC) y a la Generalitat Valenciana (BFPI/2008/129).